Las transferencias de dedos del pie constituyen un arma fundamental en la rehabilitación de las lesiones de mano. Sin embargo, no gozan de mucha popularidad dada la posibilidad de fracaso y por las hipotéticas secuelas en la zona donante. Presentamos nuestra experiencia clínica, haciendo especial hincapié en las complicaciones y las nuevas aplicaciones.
Material y métodosEn el periodo febrero de 1995 - enero de 2010 hemos realizado 250 transferencias de dedos del pie para amputaciones de todos o parte de los dedos. En las amputaciones de todos los dedos (23 casos) se trasplantaron el hallux de un pie y el 2.° y 3.er dedos del pie contralateral para lograr una pinza trípode. El resto de los casos corresponden a amputaciones multidigitales, simples o parciales de dedos, siendo 69 casos pulgares y el resto, dedos trifalángicos.
ResultadosLa tasa de reintervención por isquemia aguda fue del 16% (10% intraoperatoria), con una supervivencia final del 98,8% (3 fracasos) tras la revisión quirúrgica. No hubo ninguna necrosis parcial. Respecto a la zona donante, un paciente fue intervenido por presentar un neuroma; el resto no refirió ningún tipo de molestias a la marcha, en el seguimiento a largo plazo.
ConclusionesEn nuestra experiencia, las transferencias de dedos del pie son un método seguro en la reconstrucción de lesiones graves de la mano. La secuela del pie es proporcional a la cantidad de dedos que se tomen, y es bien aceptada por el paciente, en especial en las graves lesiones.
Toe-to-hand transfers are an essential part of hand rehabilitation after loss of a finger. Despite this, the likelihood of failure and the hypothetical morbidity in the donor area, made this procedure not very popular among surgeons. The purpose of this paper is to present our clinical experience, highlighting the pitfalls and the new indications.
Material and methodsBetween February 1995-January 2010 we performed 250 toe-to-hand transfers for finger amputations. In metacarpal hands (23 cases) we transferred the hallux from one foot and the 2nd and 3rd from the other, to achieve a three-fingered (tripod) grasp. The rest of the patients had multi-digital, simple or partial amputations. In 69 the thumb was reconstructed and the rest of transfers were for finger reconstructions.
ResultsRe-operation rate due to acute ischaemia was 16% (10% intraoperative) and the overall success rate was 98.8% (3 failures). There was no partial necrosis in any case. Regarding the donor side, one patient was operated on due to a painful neuroma; the rest did not have complaints in the donor area.
ConclusionsIn our experience toe-to hand transfers are a safe and reliable method to rehabilitate severe hand injuries. Donor site morbidity is directly related to the number of toes harvested, and is well-tolerated by the patients, especially in severe injuries.
Desde hace más de 40 años las transferencias de dedos del pie son una práctica habitual1. Aunque su uso inicial estaba limitado al pulgar, conforme mejoraron las tasas de supervivencia, su empleo se ha ido extendiendo. Tal es así que en la actualidad, son indicadas tanto para reconstrucción de lesiones graves, (por ejemplo, amputaciones multidigitales), como para otras más leves (por ejemplo, amputaciones parciales de un pulgar) donde buscamos una restitución prácticamente ad-integrum de la lesión2.
Nuestro propósito es presentar una actualización sobre las indicaciones, los resultados y la secuela donante, basándonos en nuestra experiencia en 250 transferencias.
Material y métodosDesde febrero de 1995 hasta enero de 2010 hemos realizado 250 transferencias de dedos del pie a la mano. Esto incluye toda la experiencia del primer autor sin excepciones.
Nuestra casuística se centra en un entorno laboral, por lo que, aunque hay casos en la serie tanto de niños como de pacientes jubilados, la edad media de nuestra serie es de 37,6 años (rango 2-64). Determinadas situaciones como la edad, el tabaquismo, los cuadros de hipercoagulabilidad o los traumatismos previos en la zona donante son condicionantes desfavorables, que no excluyen la indicación del trasplante, siempre que consideremos que el paciente se puede beneficiar de la cirugía. Si lo excluyen la existencia de una arteriopatia severa tipo arteritis obliterante o mal estado general.
Cuarenta y nueve pacientes recibieron dos dedos del pie y 27 pacientes tres dedos de pie. En 38 casos fue necesario combinar las transferencias de dedos del pie a la mano con otro tipo de transferencia tisular microquirúrgica por problemas de cobertura, en el mismo acto quirúrgico o de forma precoz.
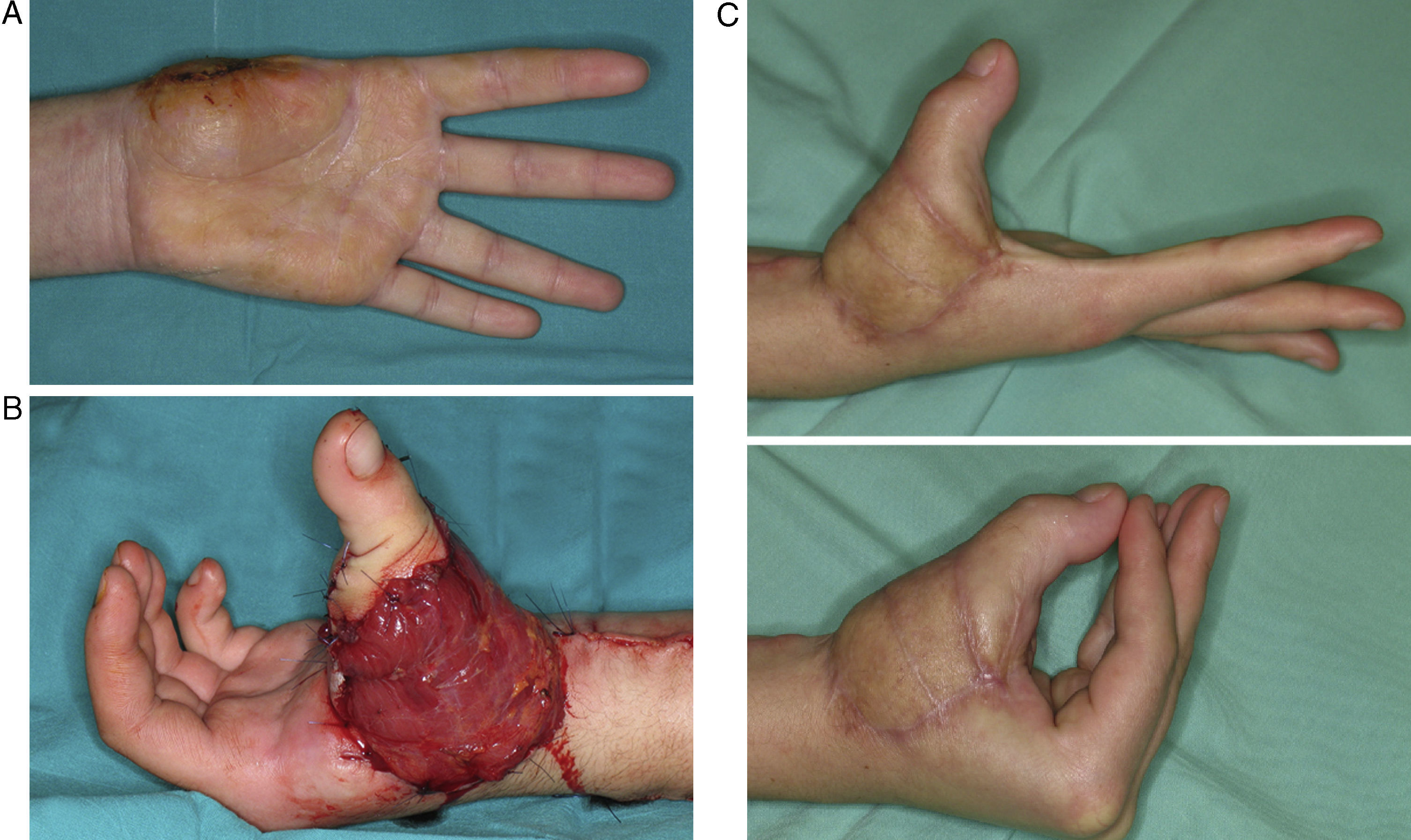
De los 250 casos 148 han sido transferidos de forma precoz (menos de una semana) (fig. 1) y 43 antes del mes. El resto, 59, se han realizado de forma tardía (rango 5 semanas-32 años).
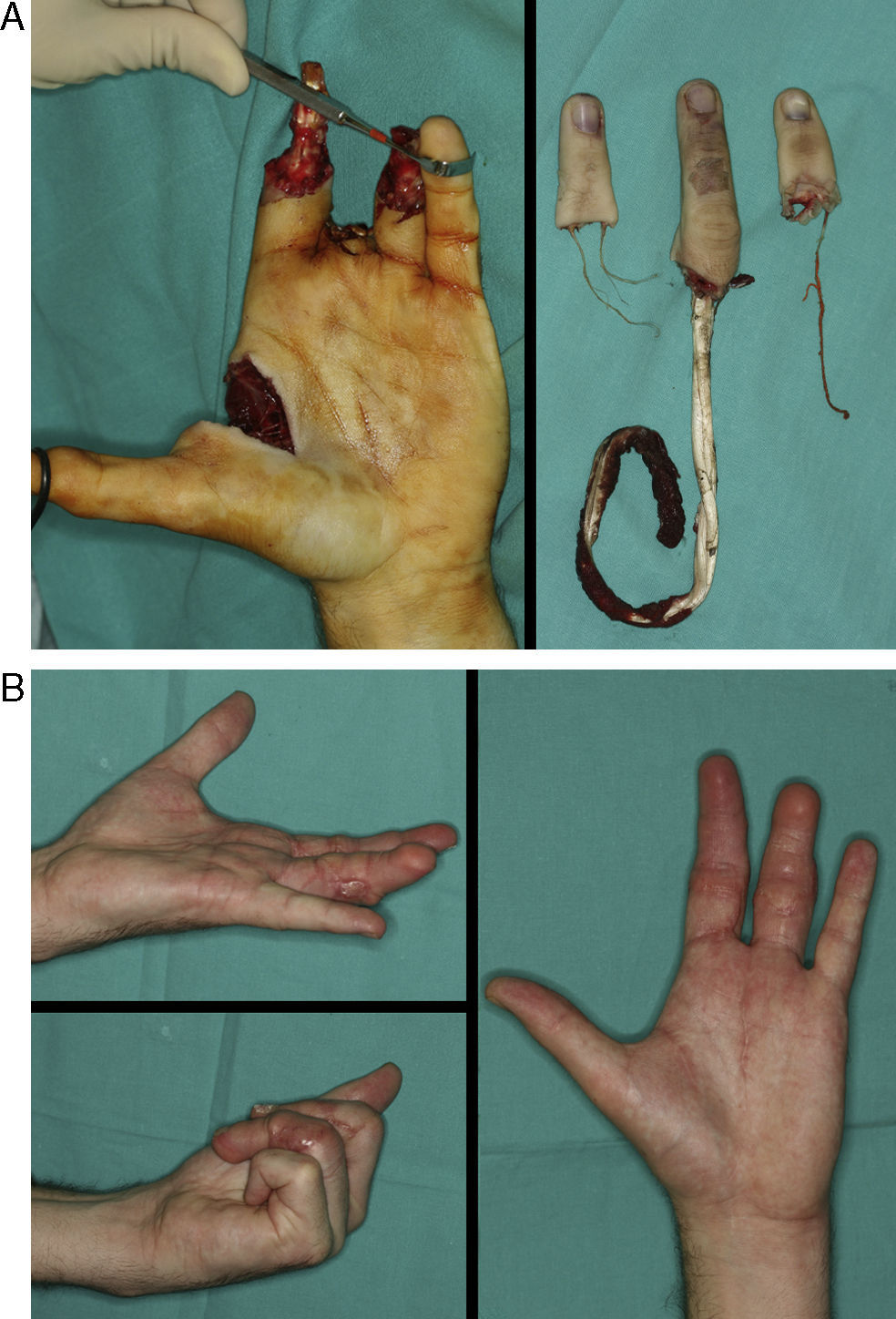
A) Paciente de 28 años con amputación multidigital por avulsión y lesión a varios niveles que imposibilitó el reimplante de dos de los dedos. De urgencia se realizó un reimplante heterotópico del 3.° sobre el 2.°. Una semana después se realizó la amputación estética del tercer radio y la transferencia de un 2.° dedo del pie para la posición del 4.°. B) Resultado a los tres meses.
La técnica de elevación ha sido descrita previamente3–5, pero queremos destacar la importancia de la esqueletización de las arterias y de las venas, para reducir la cantidad de grasa y el volumen del pedículo que transferimos a la mano. De este modo se evita tanto la necesidad de injertos cutáneos o colgajos para poder adaptar el exceso de tejido en la mano, como la necesidad de cirugía secundaria para remodelación al conseguirse un mejor resultado estético en un único tiempo. Con la experiencia hemos cambiado nuestra preferencia de vasos donantes; de la arteria dorsal del pie o la primera intermetatarsiana dorsal y la vena safena, en nuestra práctica inicial, a la arteria digital tibial y/o peronea y una vena subcutánea dorsal de la comisura del dedo, en la actualidad. Esto nos ha permitido acortar el tiempo total de la cirugía, que ronda actualmente las 3h, y minimizar la morbilidad del pie. El inconveniente viene dado por el menor calibre de los vasos a la hora de la microcirugía.
Mientras se adapta el dedo del pie en la mano, otro equipo quirúrgico realiza el cierre del defecto resultante en la zona donante. Para ello, se emplean distintas técnicas en función de la cantidad de tejido tomado del pie. Los defectos resultantes de transferencias de partes blandas de un dedo (hemipulpejo o neurocutáneo6) son reconstruidos con colgajos neurovasculares en isla o injertos cutáneos. Por otro lado, si se ha tomado una falange o una articulación, conservamos el dedo mediante artroplastias o creación de sindactilias7,8.
Si se ha tomado un 2.° dedo del pie se realiza una amputación estética del radio, resecando el metatarsiano y cerrando el espacio entre el 1.er y 3.er metatarsiano con dos agujas de Kirschner durante 5 semanas. Las transferencias del hallux se reconstruyen mediante la transferencia de 2.° dedo a posición del primero9. En los casos de trasferencias combinadas de 2.° y 3.er dedo tipo tándem, intentamos preservar las articulaciones metatarsofalángicas para evitar problemas en la deambulación10. Recomendamos a los pacientes evitar el apoyo con carga durante 6 semanas. Tras la intervención, los pacientes quedan ingresados durante un periodo medio de 6 días con una perfusión continua de heparina y monitorización con sonda acústica Doppler.
ResultadosEn el 84% de los casos se consiguió la revascularización inmediata de los dedos al retirar los clamps vasculares, sin más complicaciones. En un 16% de los casos fue necesario revisar las anastomosis; tras retirar los clamps, en el mismo acto quirúrgico (10%) o en forma de reintervención tras subir a la planta (6%). En tres ocasiones se produjo una necrosis completa (supervivencia global: 98,8%) a pesar de todas las maniobras para solventarla (reanastomosis, injertos de interposición, etc.). No hubo casos de necrosis parciales.
Respecto a la morbilidad de la zona donante, hemos tenido dos casos de molestias en la marcha a medio plazo. Un paciente, a quien se le había hecho una transferencia de un 2.° dedo del pie y de un dedo gordo contralateral, refería molestias al caminar debidos a un neuroma en el muñón de un nervio colateral y que solucionaron mediante la transposición del mismo. Otro paciente al que se transfirió un colgajo tipo tándem (2.° y 3.er dedos) para reconstrucción de una mano metacarpiana, refería dolor en uno de los pies al caminar, que persistieron durante 2 años, a pesar del tratamiento ortésico. Las molestias desaparecieron al reincorporarse a un nuevo puesto laboral, sin que haya precisado ningún tratamiento adicional.
En la zona donante, hemos tenido algún problema con la curación primaria de las heridas, sobre todo en aquellos casos en los que hemos incluido un colgajo fasciosubcutáneo asociado. Estos casos cerraron por segunda intención.
Un paciente con hipercoagulabilidad por déficit de proteína S desarrolló un cuadro de trombosis venosa profunda en la pierna donante, 10 días después de la intervención, ya en su domicilio y a pesar del tratamiento con heparina de bajo peso molecular. Tras instaurarse un tratamiento con warfarina evolucionó favorablemente, tanto el paciente como el primer dedo transferido.
DiscusiónLos dedos del pie permiten mejorar la función de la mano proporcionalmente al déficit existente. En casos de amputaciones multidigitales o manos metacarpianas, nos permiten conseguir pinza simple o pinza trípode4,10,11 mientras que en los casos menos graves, permiten la restitución anatómica y funcional2,12 prácticamente ad-integrum.
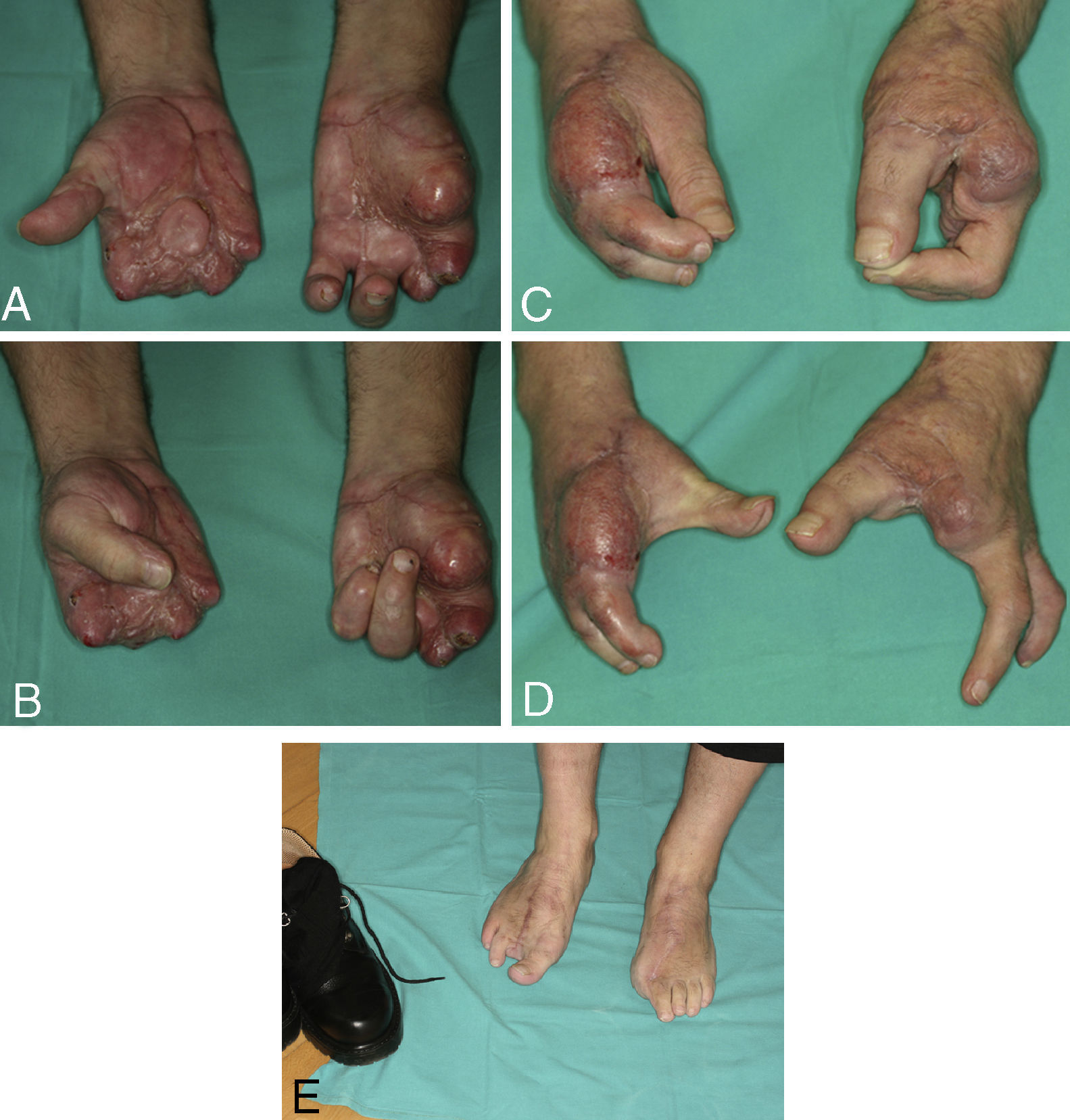
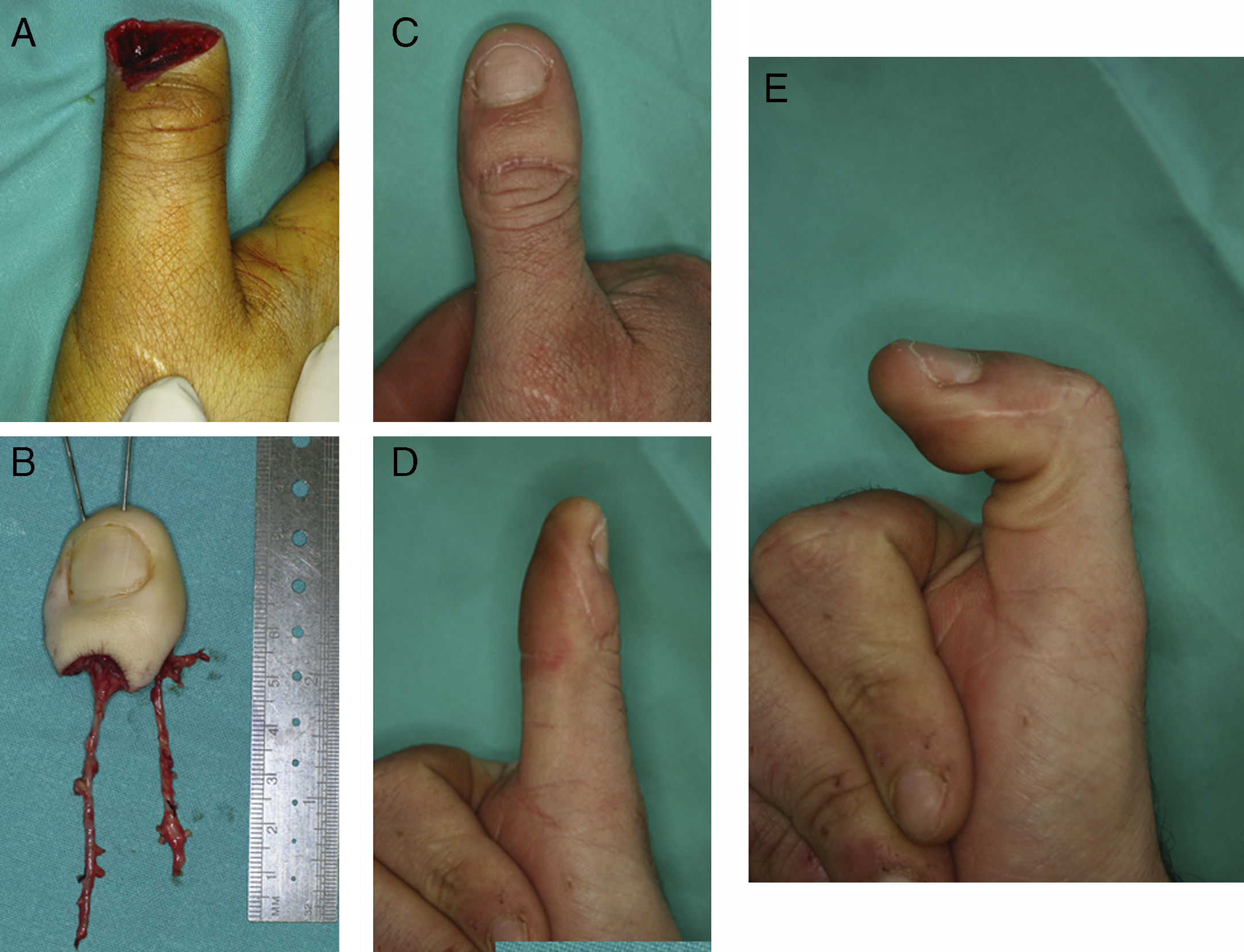
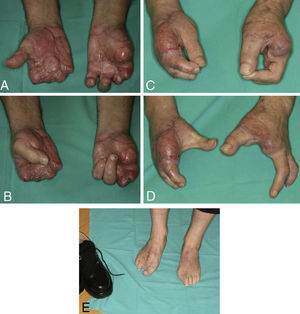
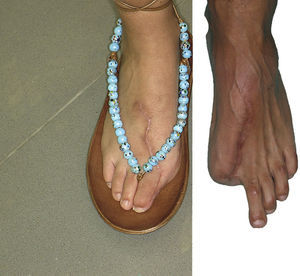
Zona donanteLa secuela tanto estética como funcional del pie dependerá del defecto a reconstruir. Las lesiones menores son reconstruidas de una forma casi anatómica con una mínima secuela en el pie, mientras que en el caso de las amputaciones multidigitales, donde se toman varios dedos del pie, aumentan la secuela en la zona donante (fig. 2). Por ejemplo, ante una mano metacarpiana13, se toma el dedo gordo de un pie y un colgajo combinado de 2.° y 3.er dedo del pie contralateral14. Respecto a la morbilidad en la zona donante, diferentes estudios han mostrado que la marcha no se altera si se deja la base de la falange proximal del dedo gordo o si no se toman más de dos dedos del pie15,16.
A), B) Mano metacarpiana bilateral remitida a los 5 meses de la lesión. C), D) En mano izquierda se trasplantó el dedo gordo del pie al pulgar y se resecaron los muñones de los metacarpianos 2 y 3 para proporcionar una buena comisura. La mano derecha se reconstruyó mediante transferencia de un colgajo microvascular lateral del muslo y una transferencia de un tándem de 2.° y 3.er dedo de pie, en la misma intervención. E) Zona donante a los 4 años de la intervención del caso 2. El paciente refiere caminar todos los días al menos 10km. Nótese que utiliza un calzado normal.
Nuestros resultados coinciden con otras series3,17–20 donde los problemas en la deambulación son prácticamente inexistentes. En una revisión de nuestros resultados en las transferencias de 2.° y 3.er dedo combinados, una de las mayores agresiones por zona donante a la que sometemos al pie, ningún paciente refirió secuela funcional alguna en la deambulación4. Del resto de los pacientes (transferencia de dedo del pie simple), un paciente requirió una reintervención para trasponer un neuroma y otro refería molestias que mejoraron con el uso de ortesis. dolor en la marcha tras varios kilómetros, a pesar de plantillas de descarga, barras metatarsianas, etc.
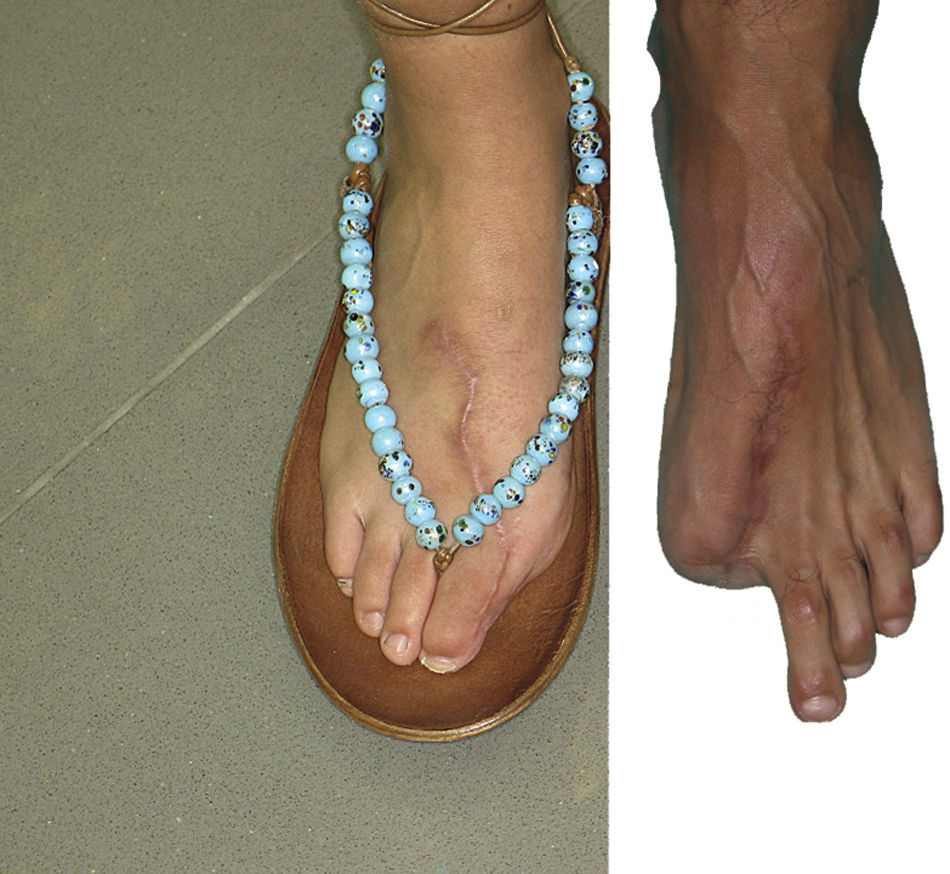
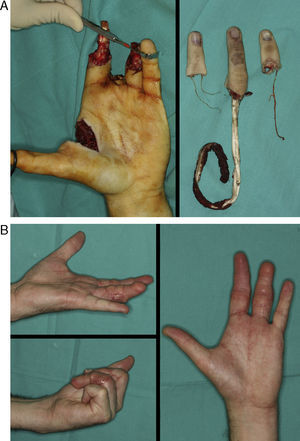
La resección del dedo gordo del pie producía una secuela estética muy llamativa, si simplemente se cierra el muñón. Con el fin de mitigarla, transponemos el segundo dedo del pie a la posición del primero y aumentamos el volumen del mismo mediante un colgajo cutáneo tibial de interposición9 (fig. 3). Hemos realizado un seguimiento mínimo de 2 años a un total de 17 pacientes. La valoración de las secuelas funcionales del pie mediante una escala visual analógica (EVA) (no limitación, no dolor = 0... limitación incapacitante, dolor insoportable = 10) mostró un valor medio de 2,4 y las estéticas (normal = 0... muy deformado = 10) de 3,6. Respecto a la valoración de las secuelas del pie según la escala AOFAS el resultado medio ha sido de 89,421.
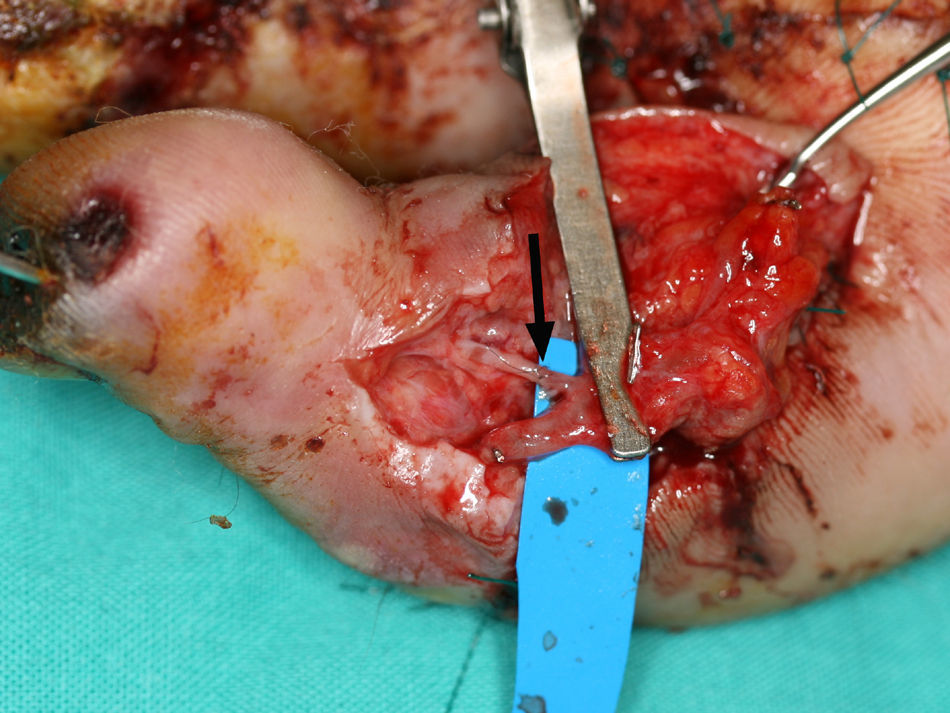
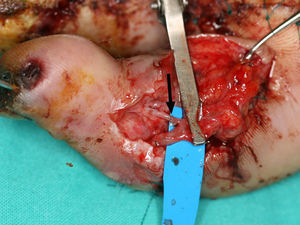
Reintervenciones y fracasosUno de los principales motivos que desaniman a los cirujanos a realizar este tipo de operaciones es el riesgo de complicaciones microvasculares. No es infrecuente que tras la disección y con el dedo del pie aún conectado a sus vasos en el pie, el dedo tarde unos minutos en reperfundirse, sobre todo si las arterias donantes son las digitales. Este espasmo normalmente cede con el paso del tiempo y la aplicación de calor local y/o espasmolítico tópico. Mucho más raramente el dedo permanece totalmente isquémico en el pie tras la liberación del manguito de isquemia sin llegar a reperfundirse a pesar del paso del tiempo y exploración microquirúrgica (revisión de posibles lesiones en las arterias, adventicectomía, etc.). En nuestra experiencia, este tipo de complicaciones (12 casos) se han debido en algunos casos a la hipertrofia de la media de la arteria digital que llega casi a ocluirla (10 casos) o a embolismos por arterioesclerosis (2 casos)22. Nuestra hipótesis inicial para explicar estos episodios de isquemia en el pie apuntaba hacia la hipertensión arterial como agente causal, ya que se producían en pacientes mayores de 50 años. Esta sospecha se reforzaba con los hallazgos anatomo-patológicos, donde se apreciaba una oclusión arterial por hipertrofia de la capa media. Sin embargo, recientemente hemos visto en un grupo de pacientes jóvenes y deportistas (un maratoniano entre otros) sin hipertensión arterial, un cuadro similar. En la actualidad estamos barajando la hipótesis de que los traumatismos repetidos puedan ser otro factor influyente en la génesis de este problema y que dicha hipertrofia de la capa media pueda tener un origen multifactorial. Esta complicación puede ser la causa de fracasos inexplicables en esta técnica, y lo que es peor, es impredecible hasta la disección del pie. La manera de solventar este problema se escapa a este artículo general, pero baste decir que es un desafío mayor en un grupo habituado a la microcirugía y que obliga a realizar pontajes y/o anastomosis de arterias de menos de 0,3mm (fig. 4), ya que por alguna razón que desconocemos, los vasos más distales suelen estar sanos. En nuestra experiencia con esta complicación (12 casos), 11 se han podido solventar mediante pontajes complejos y/o han requerido anastomosis de vasos de 0,5mm o menos. El otro caso constituye uno de los fracasos de la serie.
Respecto a los fracasos (3/250), uno fue debido a hipoperfusión en el pie en un paciente con una arterosclerosis severa (mencionado anteriormente). El segundo se trataba de una vasculopatía de Buerger y el tercero fue debido a un mal control postoperatorio, lo cual imposibilitó la revisión y el rescate precoz.
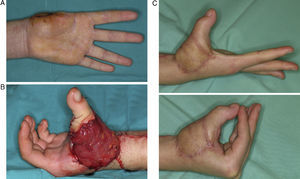
Nuestra experiencia, al acortar el tiempo quirúrgico y lograr una mayor fiabilidad con este tipo de transferencias, nos ha permitido ampliar las indicaciones en dos líneas; tanto en las reconstrucciones complejas como en las lesiones «menores». En las amputaciones multidigitales donde es frecuente que exista pérdida de partes blandas asociadas, asociamos a la transferencia de dedo de pie otra trasferencias tisulares microquirúrgicas, en un solo tiempo quirúrgico. De esta forma se reduce el tiempo de rehabilitación de la mano y se evitan reintervenciones en áreas cicatrizadas (fig. 5).
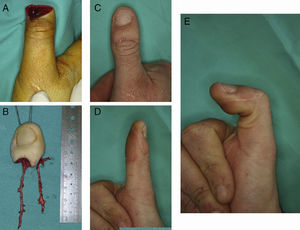
La otra línea de actuación ha sido los llamados mini-transferencias: transferencias de falanges vascularizadas, nervios digitales vascularizados o reconstrucciones distales de dedo del pie. Estas mini-transferencias son, en general, técnicamente demandantes, al requerir reducción del hueso, adaptación de las partes blandas y anastomosis de vasos de 0,5-0,8mm. Por otro lado, la morbilidad en el pie es mínima y permiten conseguir la restitución prácticamente ad-integrum de la anatomía y la función de la mano (fig. 6).
ConclusionesLos dedos del pie permiten mejorar la función de la mano traumática. Los objetivos variarán en función de la severidad de la lesión (pinza trípode o reconstrucción anatómica), así como la morbilidad en la zona donante variará en función de la cantidad de tejido tomado del pie, sin que esta operación suponga ningún inconveniente para la deambulación.
Nivel de evidenciaNivel de evidencia IV.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosTodos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en el mismo. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.