Los programas de recuperación precoz (rapid recovery, RP) en artroplastia total de rodilla pueden mejorar la funcionalidad a la vez que se reducen los costes. El objetivo del estudio es comparar los resultados de un programa de rehabilitación precoz con nuestro protocolo habitual.
Pacientes y métodosSe realizó un ensayo clínico aleatorizado (NCT03823573) en pacientes operados de artroplastia total de rodilla. El grupo intervención (RP) recibió infiltración periarticular con levobupivacaína e inició deambulación supervisada a las 4-6 h tras la intervención. El grupo control (C) empleó drenaje y recibió un bloqueo femoral e inició la deambulación al retirar el drenaje.
Los pacientes completaron un cuestionario Oxford Knee Score preoperatorio y a los 6 meses. La incidencia de trombosis venosa profunda asintomática se analizó mediante ecodoppler. El seguimiento mínimo fue de 6 meses.
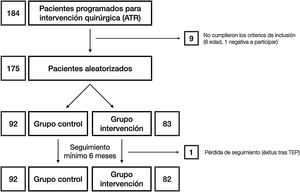
ResultadosFueron incluidos 175 pacientes (92 pacientes en el grupo C y 83 en el RP). No hubo diferencias en sexo, edad, tipo de prótesis, descenso de hemoglobina, necesidad de transfusiones, balance articular activo al alta (C: 82,6°; RP: 85°) ni al finalizar el seguimiento (C: 105,1°; RP: 106,6°), mejoría del cuestionario (C: 17,5 puntos; RP: 19,3 puntos), satisfacción del paciente o reatenciones hospitalarias (C: 7,6%; RP: 10,8%).
Se observó significación en el tiempo de isquemia (C: 81,29 min; RP: 85,35 min; p=0,03), necesidad de rescate con opioides (C: 19,7%; RP: 38,6%; p=0,007), estancia media (C: 3,84 días; RP: 2,54 días; p<0,0001) y demora en la deambulación (C: 2,46 días; RP: 0,23 días; p<0,0001).
ConclusiónEl protocolo RP puede reducir la estancia hospitalaria sin aumentar las complicaciones ni las reatenciones.
Rapid recovery (RP) in total knee arthroplasty may increase the functionality while reducing costs. The aim of this study is to prove the benefits of a rapid recovery program compared to our classic protocol.
Patients and methodsWe performed a RCT (NCT03823573) in patients undergoing otal knee arthroplasty. Intervention group (RP protocol) received local infiltration of levo-bupivacaine in the periarticular tissue and supervized ambulation 4-6h after surgery. Control (C) group received a femoral nerve block with levo-bupivacaine, while a drain was used. Ambulation after its removal.
All the patients completed an Oxford Knee Score prior to surgery and 6 months after discharge. An ecodoppler to assess the presence of deep vein thrombosis was made one month after discharge. Minimum follow-up was of 6 months.
ResultsA total of 175 patients were included in the trial (92 patients in the control group, 83 patients in the RP group). There were no differences in sex, age, implanted prosthesis, hemoglobin drop, need for transfusion, range of motion on discharge (C: 82.6°, RP: 85°) and at the end of the follow-up (C: 105.1, RP: 106.6), Oxford Knee Score improvement (C: 17.5 points; RP: 19.3 points), patient satisfaction or re-admissions at the emergency department (C: 7.6%; RP: 10.8%).
Significancy was found on time of ischemia (C: 81.29min; RP: 85.35min; P=0.03), need for morphine shots (C: 19.7%; RP: 38.6%; P=0.007), hospital stay (C: 3.84 days; RP: 2.54 days, P<0.0001) and time until ambulation (C: 2.46 days; RP: 0.23 days; P<0.0001).
ConclusionRapid recovery protocols can reduce hospital stay without increasing complications or need for re-admission.
A medida que la demanda por la artroplastia total de rodilla va aumentando1, también lo hace el interés por los protocolos de recuperación precoz. Aunque la artroplastia total de rodilla es uno de los procedimientos más prósperos en la cirugía ortopédica2, el dolor postoperatorio y la necesidad de protocolos de rehabilitación intensivos son todavía un problema. Las vías clínicas de recuperación precoz requieren un abordaje multidisciplinar y se basan fundamentalmente en el control del dolor y en la movilización inmediata tras la cirugía.
Entre los beneficios descritos de estos protocolos, se incluyen periodos de hospitalización menores, reducción en los costes y en las tasas de infección, a la vez que un aumento del balance articular y satisfacción de los pacientes3-9. No se ha hallado una mayor incidencia de eventos adversos ni de necesidad de reingreso5,6,8,9.
A la hora de implantar un protocolo de recuperación rápida, hayq ue considerar que sea posible el uso tanto de la anestesia general como neuroaxial, aunque esta última goza de una menor incidencia de complicaciones y mejores resultados10,11. Sin embargo, debido a la necesidad de conseguir una movilización temprana, se prefiere la utilización de bupivacaína hiperbara, dado que presenta una reversión más temprana del bloqueo motor12. Respecto de la prevención de náuseas y vómitos postoperatorios, una combinación de 8mg de dexametasona y 4mg de ondansetrón se mostró más efectiva que la utilización de cualquiera de ellos por separado13,14.
El manejo del dolor postoperatorio puede incluir la utilización de AINE, opioides15, bloqueos regionales, analgesia epidural e infiltraciones periarticulares realizadas de manera intraoperatoria. El bloqueo de múltiples nervios (femoral, ciático y obturador) es más efectivo para el control del dolor que la analgesia epidural y las infiltraciones periarticulares16, pero puede afectar a la fuerza de la extremidad, lo que constituye una desventaja clara para la deambulación precoz. Las infiltraciones periarticulares son una alternativa a los bloqueos femorales17 a la vez que permiten una movilización más temprana que la analgesia epidural y con una menor incidencia de retenciones urinarias18. Sin embargo, las infiltraciones locales en ocasiones requieren de mayor medicación analgésica de rescate. La utilización de anestésicos locales de larga acción como la ropivacaína (6 h) y la levobupivacaína (10 h) resulta de utilidad para este fin.
Actualmente, el empleo de recuperadores sanguíneos no se recomienda19 y ha caído en favor de la administración local o intravenosa de ácido tranexámico, que ha demostrado minimizar la pérdida sanguínea20,21. La utilización de drenajes, aunque no se encuentra formalmente contraindicada, no está apoyada por la Academia Americana de Cirujanos Ortopédicos, dado que no existen diferencias en los resultados ni en las complicaciones22.
El objetivo de nuestro estudio consistió en analizar la mejoría funcional y en el tiempo de ingreso tras la introducción en nuestro servicio de un protocolo de recuperación precoz. Esto se llevó a cabo a través de un ensayo clínico aleatorizado frente al protocolo habitual o clásico practicado en nuestra institución, un hospital público universitario perteneciente al Sistema Nacional de Salud, ya que no existe en el momento actual ninguna evidencia de nivel I en la bibliografía publicada.
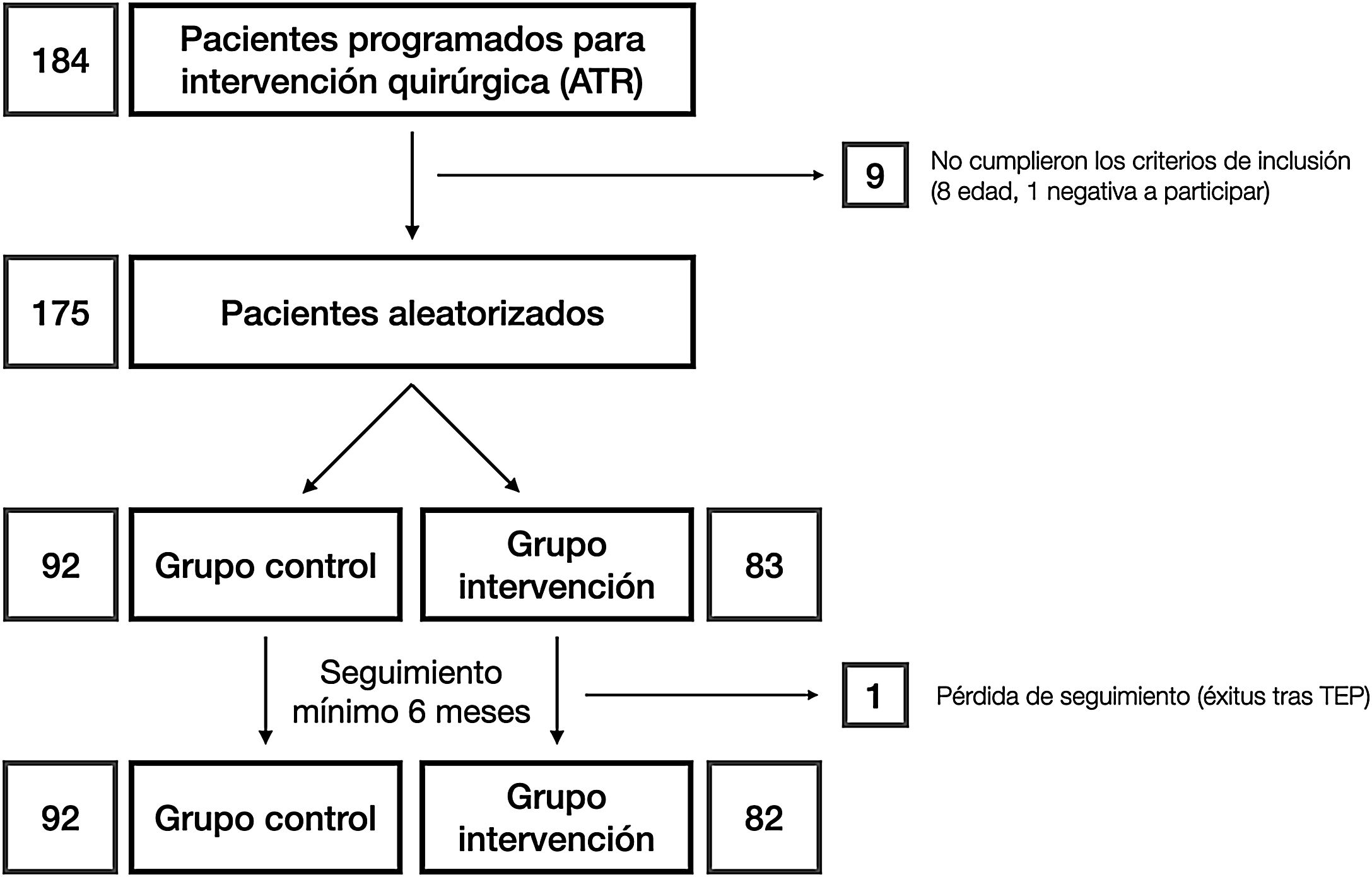
Materiales y métodosUna vez aprobado por el Comité de Ética de la investigación con medicamentos (número de referencia: P1102-16), condujimos un ensayo clínico (registrado en clinicaltrials.gov con número de referencia: NCT03823573) en el que, tras obtener el consentimiento informado, se asignaron los pacientes al azar en 2grupos: grupo C y grupo de intervención (RP) (fig. 1). El tamaño muestral fue estimado por la unidad de apoyo a la investigación del departamento. La aleatorización se llevó a cabo mediante una hoja de cálculo de Microsoft Excel para Mac® (v. 16, Microsoft, Redmond, WA, EE. UU.) utilizando la función «=aleatorio.entre(0;1)» utilizando «0» para los controles y «1» para los pertenecientes al grupo intervención. La asignación se ocultó usando sobres opacos y sellados con los resultados, que fueron abiertos tras informar al paciente de su participación en el estudio antes de la programación de la intervención quirúgica. La selección comenzó en enero de 2019 y finalizó en marzo de 2020. Según los criterios de inclusión, se consideró a todos los pacientes de entre 55 y 80 años de edad23, diagnosticados de gonartrosis y recogidos en la lista de espera del hospital para artroplastia total de rodilla. Esto incluía como requisito el fracaso del tratamiento conservador correcto empleado al menos durante 6 meses. Los pacientes fuera de ese rango de edad o que rechazaran su participación en el estudio, los alérgicos a los anestésicos locales, al ácido tranexámico o con historia de trombosis venosa profunda, tromboembolia pulmonar o epilepsia fueron excluidos.
Debido a las necesidades del hospital, el ingreso se llevó a cabo en la planta el «día 0» (la tarde previa a la intervención). Durante esa tarde, el residente de guardia o el investigador principal del estudio ofreció a los pacientes del grupo RP la educación properatoria correspondiente y los evaluó según el Oxford Knee Score (OKS) preoperatorio. La cirugía se llevó a cabo el «día 1» a primera hora de la mañana para permitir la deambulación a lo largo del día. Todas las cirugías fueron llevadas a cabo por un grupo formado por 22 cirujanos especializados o por residentes bajo su supervisión. Se prefirió la utilización de anestesia raquídea (solución hiperbárica de bupivacaína al 0,5%). La anestesia general se utilizó en aquellos casos en los que el bloqueo espinal no era posible. Tras administrar las profilaxis antibiótica (cefazolina 2 gramos) y antiemética (8mg de dexametasona y 40 mg de pantoprazol), se realizó la isquemia utilizando una media-torniquete de tipo S-Mart (OHK Medical Devices, Newark, NJ, EE. UU.), que fue retirada tras el cierre y vendaje de la extremidad. Se llevó a cabo una hemostasia cuidadosa en ambos grupos. La profilaxis antiemética se completó mediante la administración de 4mg de ondansetrón antes del cierre de la herida quirúrgica.
La cirugía se llevó a cabo por medio de un abordaje parapatelar medial estándar. Existen 2modelos protésicos disponibles de acuerdo con las preferencias del cirujano (con opciones CR y PS): Optetrak Logic® (Exactech, Gainesville, FL, EE. UU.) y Persona® (Zimmer Biomet, Warsaw, IN, EE. UU.). La prótesis NexGen® LPS-Flex con endurecimiento de la superficie Ti-Nidium® (Zimmer Biomet, Warwaw, IN, EE. UU.) fue escogida en aquellos pacientes con alergias documentadas a los metales. Se cementó la bandeja tibial en todos los casos y el componente femoral en las prótesis posteroestabilizadas, según las indicaciones del fabricante.
Protocolo del grupo intervención (recuperación precoz)En los pacientes asignados al grupo intervención se realizó una infiltración periarticular con una solución de 140mg de levobupivacaína en 180mL de solución salina fisiológica con una aguja espinal de 90mm y 22 G (Becton Dickinson, Franklin Lakes, NJ, EE. UU.) en jeringas de 20mL, según la técnica descrita por Quinn24: tras realizar la comprobación de los componentes de prueba, se inyectaron 50mL en la cápsula posterior (20mL posteriores al cóndilo medial, 20mL posteriores al cóndilo lateral y 10mL en la escotadura intercondílea), 5mL en el ligamento colateral medial, 5mL en el ligamento colateral lateral y 30mL en la región suprapatelar. Tras el cierre capsular, se infiltraron 30mL de la solución en los márgenes de la artrotomía y, tras el cierre del celular subcutáneo, 60mL fueron infiltrados en los márgenes de la herida quirúrgica. No se utilizaron drenajes en el grupo RP, pues impedían la deambulación precoz, si bien se utilizó un catéter de pequeño diámetro para la introducción de 2 g de ácido tranexámico intraarticular tras el cierre de la herida quirúrgica, que se retiró antes de vendar la extremidad.
Los pacientes fueron evaluados por un especialista en rehabilitación y el fisioterapeuta a las 4 h de la intervención, e iniciaron la deambulación según tolerancia con la ayuda de 2bastones ingleses. La rehabilitación hospitalaria también incluyó la realización de ejercicios isométricos de cuádriceps, abducción y aducción de la cadera y flexoextensión de la rodilla.
Protocolo del grupo controlLos pacientes pertenecientes al grupo C desarrollaron el protocolo clásico empleado en el hospital hasta el momento del inicio del estudio. En este caso, se empleó un drenaje tipo Redon CH-16, a través del cual se introdujeron, tras el cierre capsular y subcutáneo, 2?g de ácido tranexámico. El drenaje se mantuvo cerrado durante 10 min desde la aplicación del ácido tranexámico para mejorar su eficacia. Los pacientes de este grupo no fueron infiltrados con anestésicos locales durante la intervención; sin embargo, una vez en la unidad de reanimación postanestésica, el anestesiólogo les administró un bloqueo femoral con 20 mL de levobupivacaína al 0,375% bajo control ecográfico o neuroestimulador, según preferencia del anestesista. Los ejercicios de fortalecimiento cuadricipital se iniciaron a las 24 h de la intervención, mientras que la deambulación se inició en el momento en que se retiró el drenaje (por protocolo, a las 24 h de la intervención, salvo alto débito) con la supervisión de un fisioterapeuta. En este grupo, el inicio de la deambulación vino condicionado por la utilización de drenaje.
Tras la cirugía, los pacientes de ambos grupos recibieron tromboprofilaxis con bemiparina (3.500 U cada 24 h durante 30 días), así como una media elástica de compresión en el momento de la primera cura (a las 24 h de la intervención). La analgesia básica incluyó paracetamol a dosis de 1 g cada 8 h alternada con 2g de metamizol (dipirona) cada 8 h por vía intravenosa durante las primeras 48 h. Pasado este tiempo, se administró por vía oral 1 g de paracetamol cada 8 h, alternando con 575mg de metamizol cada 8 h. El número de bolos de rescate de cloruro mórfico de 4mg administrados durante las primeras 24 h se registró como medida cuantitativa del dolor percibido. Los criterios de transfusión incluyeron un descenso de la hemoglobina por debajo de los 8,5g/dL siempre que se asociara a mareos, cefalea, hipotensión o taquicardia (para las cifras habituales del paciente). Los criterios para el alta médica incluyeron: paciente en situación de bienestar, ambulante, con cura seca y sin necesidad de analgesia intravenosa.
Una vez dados de alta, todos los pacientes llevaron a cabo el mismo programa de rehabilitación, en el cual, tras evaluación en consultas externas del servicio, se decidió la idoneidad de un programa de ejercicios domiciliario supervisado en consultas externas o bien un programa de rehabilitación supervisado por el fisioterapeuta en las instalaciones del hospital (en general, aquellos que en consulta no lograron alcanzar los 90° de flexión).
Un mes después del alta, en el servicio de radiología se realizó una ecografía doppler a todos los pacientes para estudiar la incidencia de trombosis venosa profunda (TVP) asintomática. Al finalizar el seguimiento (6 meses tras la intervención), se llevó a cabo una entrevista personal para evaluar el OKS25 postoperatorio así como la satisfacción global de cada paciente. Los pacientes también fueron interrogados acerca de su satisfacción global sobre el procedimiento, que evaluaron del 0 al 1026.
Variables del estudio y análisis estadísticoLas variables registradas fueron las siguientes: datos demográficos de los pacientes, existencia de varo-valgo preoperatorio, tipo de prótesis empleada, necesidad de transfusión de hemoderivados, duración de la cirugía (o tiempo quirúrgico, definido como el tiempo de isquemia), descenso de hemoglobina a las 24 h y pérdida sanguínea estimada (de acuerdo con la fórmula descrita por Nadler y Good27,28), demora en la deambulación (no haberla iniciado a las 24 h de la retirada del drenaje o de la intervención, en caso de no utilizarlo), estancia hospitalaria, demora en el alta hospitalaria (más de 48 h en el grupo RP y más de 72 h en el grupo C tras la intervención), complicaciones (incluyendo la incidencia de trombosis venosa profunda), necesidad de rehabilitación en las instalaciones del hospital tras el alta, balance articular activo al inicio y al alta del programa rehabilitador, OKS previo a la intervención y a los 6 meses tras el alta y necesidad de reingreso. Los datos fueron registrados en una tabla de Microsoft Excel para Mac® (v. 16, Microsoft, Redmond, WA, EE. UU.) y el análisis estadístico del estudio (por intención de tratar) se llevó a cabo por medio del SPSS Statistics para Mac® (v. 25, IBM, Armonk, NY, EE. UU.). Se utilizaron test paramétricos (t de Student, chi cuadrado, exacto de Fisher) y no paramétricos (U de Mann-Whitney), según fuera apropiado. Los resultados fueron considerados estadísticamente significativos para p <0,05.
ResultadosSe incluyó a un total de 175 pacientes en el estudio, que se distribuyeron de acuerdo con los siguientes grupos: grupo C 92 pacientes y grupo intervención (RP), 83 pacientes. Las principales características demográficas se muestran en la tabla 1. No se observaron diferencias preoperatorias entre los grupos. En ningún caso se realizó protetización rotuliana. El tiempo quirúrgico medio fue de 83,80 min (rango: 60-175min; DE: 13,37). Con finalidad estadística, no se incluyó en el análisis a un paciente del grupo C cuya cirugía tuvo una duración de 175 min debido a complicaciones intraoperatorias: RP (85,35min; 60-115min; 12,26) y C (81,29min; 65-116min; 12,99) con p=0,03. Por tanto, podríamos estimar el tiempo medio empleado para la infiltración del anestésico local en 4,06min. Todos los pacientes del grupo RP recibieron una infiltración periarticular de levobupivacaína. Sin embargo, solo al 71,7% de los pacientes en el grupo C (66 pacientes) el anestesiólogo les administró bloqueo anestésico femoral. Otras variables dependientes de la cirugía se incluyen en la tabla 2.
Variables demográficas y preoperatorias
| Control (C) n=92 | Intervención (rapid recovery, RP) n=83 | Valor p | |
|---|---|---|---|
| Sexo n (%) | Hombres: 35 (38)Mujeres: 57 (62) | Hombres: 32 (38,6)Mujeres: 51 (61,4) | 0,945 |
| Edad en años | 71,3 | 70,7 | 0,524 |
| IMC | 30,6 | 30,1 | 0,673 |
| Lateralidad n (%) | Izquierda: 47 (51,1)Derecha: 45 (48,9) | Izquierda: 41 (49,4)Derecha: 42 (50,6) | 0,823 |
| Eje mecánico preoperatorio n (%) | Varo: 72 (78,3)Valgo: 20 (21,7) | Varo: 67 (80,7)Valgo: 16 (19,3) | 0,687 |
| Oxford Knee Score (PreOp) n (DE) | 19,06 (8,4) | 17,63 (8,2) | 0,519 |
IMC: índice de masa corporal; DE: desviación estándar; PreOp: preoperatorio; RP: recuperación precoz.
Variables relacionadas con la cirugía
| Control (C) n=92 | Intervención RP n=83 | Valor p | |
|---|---|---|---|
| Modelo protésico n (%) | Optetrak: 32 (34,8)Persona: 55 (59,8)NexGen: 5 (5,4) | Optetrak: 26 (31,3)Persona: 56 (67,5)NexGen: 1 (1,2) | 0,242 |
| Preservación del cruzado posterior n (%) | CR: 20 (21,7)PS: 72 (78,3) | CR: 21 (25,3)PS: 62 (74,7) | 0,579 |
| Guía tibial n (%) | Intramedular: 63 (68,5)Extramedular: 29 (31,5) | Intramedular: 59 (71,1)Extramedular: 24 (28,9) | 0,708 |
CR: cruciate retaining; PS: posterior stabilized; RP: recuperación precoz.
El descenso de hemoglobina medio a las 24 h de la intervención fue de 2,50g/dL para el RP y de 2,58g/dL para el C (p=0,685). La pérdida estimada de sangre fue de 109,3mL para el RP y de 112,2mL para C (p=0,514). Un paciente (1,1%) en el C necesitó una transfusión de hemoderivados. Ninguna transfusión se precisó en el grupo RP.
Respecto de la necesidad de medicación de rescate mediante opioides, el 38,6% de los pacientes en el grupo RP precisaron de la aplicación de al menos una dosis de cloruro mórfico, mientras que solo el 27,2% de los pacientes en el grupo C las recibió (p=0,079). Si solo fueran tenidos en cuenta aquellos pacientes en el C que fueron correctamente analgesiados por los anestesiólogos mediante el bloqueo femoral de acuerdo con el protocolo (análisis por protocolo), solo el 19,7% de los pacientes precisaron de la administración de opioides (p=0,007).
La latencia para el inicio de la deambulación fue de 0,23 días en el RP y de 2,46 en el C (p=0,003). El 81,9% de los pacientes del grupo RP iniciaron la deambulación el día de la intervención. Las principales razones para el retraso en el inicio de la marcha fueron la presencia de náuseas o vómitos, mareo, dolor y debilidad por la persistencia del bloqueo motor. La estancia media postoperatoria fue de 2,54 días en el RP y de 3,84 en el C (p <0,0001). Las principales causas para el retraso en el alta fueron, según el número de casos: dolor (9), día festivo (8), retraso en el tratamiento por parte del servicio de rehabilitación (5), mareos, náuseas y vómitos (5), sangrado de la herida quirúrgica (5), problemas sociales (4), negativa del paciente (3) y otras enfermedades médicas (3).
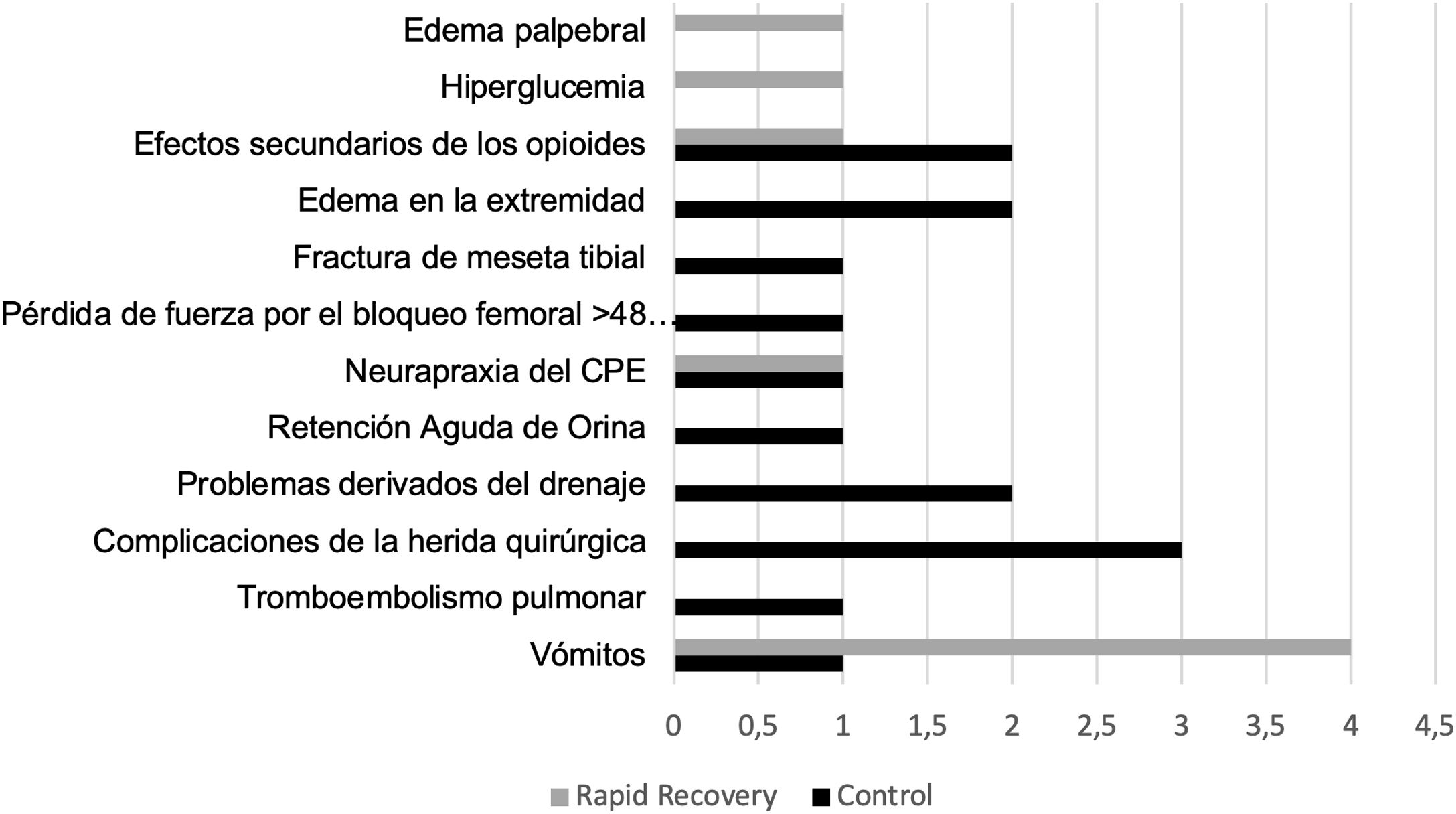
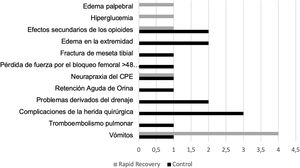
Presentaron complicaciones durante el ingreso 13 pacientes del grupo C (14,1%), mientras que 8 pacientes (9,6%) las presentaron en el grupo RP (p=0,361) (fig. 2).
Tras el alta y durante el seguimiento (9,27 meses; 6-15,3 meses), 7 pacientes pertenecientes al grupo C (7,6%) precisaron reatención hospitalaria debido a dolor (2), inflamación/edema (1), sospecha de trombosis venosa profunda (2, solo una confirmada mediante ecografía doppler), infección aguda (1), accidente cerebrovascular agudo (1). En el grupo RP lo precisaron 9 pacientes (10,8%): dolor (3), hemartros (1), febrícula (1), alergia al apósito (1), retraso en la cicatrización de la herida quirúrgica (1) e infección por SARS-CoV-2 (1) (p=0,458).
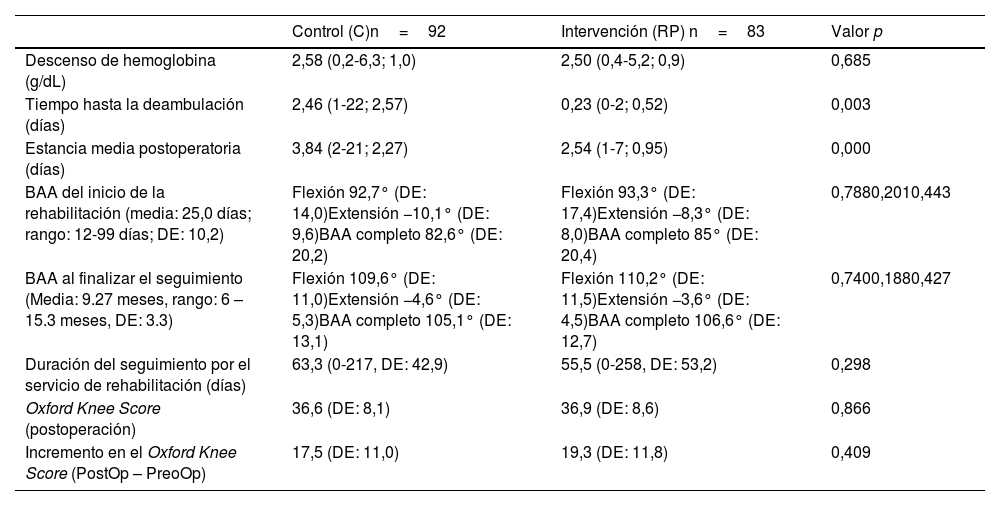
Precisaron rehabilitación en las instalaciones del hospital 40 pacientes (43,5%) pertenecientes al grupo C y 30 pacientes (36,1%) del grupo RP (p=0,502). Los pertenecientes al grupo RP precisaron un periodo de seguimiento por el servicio de rehabilitación más corto, si bien no fue estadísticamente significativo (C: 63,3 días; RP: 55,5 días; p=0,298). Durante el seguimiento, se llevaron a cabo evaluaciones del balance articular activo y del cuestionario OKS, cuyos resultados pueden verse en la tabla 3. Tras ser preguntados por su satisfacción global, los pacientes del grupo C dieron una puntuación media de 8,26, mientras que los del grupo RP lo evaluaron como 8,20 (p=0,856).
Principales variables postoperatorias
| Control (C)n=92 | Intervención (RP) n=83 | Valor p | |
|---|---|---|---|
| Descenso de hemoglobina (g/dL) | 2,58 (0,2-6,3; 1,0) | 2,50 (0,4-5,2; 0,9) | 0,685 |
| Tiempo hasta la deambulación (días) | 2,46 (1-22; 2,57) | 0,23 (0-2; 0,52) | 0,003 |
| Estancia media postoperatoria (días) | 3,84 (2-21; 2,27) | 2,54 (1-7; 0,95) | 0,000 |
| BAA del inicio de la rehabilitación (media: 25,0 días; rango: 12-99 días; DE: 10,2) | Flexión 92,7° (DE: 14,0)Extensión −10,1° (DE: 9,6)BAA completo 82,6° (DE: 20,2) | Flexión 93,3° (DE: 17,4)Extensión −8,3° (DE: 8,0)BAA completo 85° (DE: 20,4) | 0,7880,2010,443 |
| BAA al finalizar el seguimiento (Media: 9.27 meses, rango: 6 – 15.3 meses, DE: 3.3) | Flexión 109,6° (DE: 11,0)Extensión −4,6° (DE: 5,3)BAA completo 105,1° (DE: 13,1) | Flexión 110,2° (DE: 11,5)Extensión −3,6° (DE: 4,5)BAA completo 106,6° (DE: 12,7) | 0,7400,1880,427 |
| Duración del seguimiento por el servicio de rehabilitación (días) | 63,3 (0-217, DE: 42,9) | 55,5 (0-258, DE: 53,2) | 0,298 |
| Oxford Knee Score (postoperación) | 36,6 (DE: 8,1) | 36,9 (DE: 8,6) | 0,866 |
| Incremento en el Oxford Knee Score (PostOp – PreoOp) | 17,5 (DE: 11,0) | 19,3 (DE: 11,8) | 0,409 |
BAA: balance articular activo; DE: desviación estándar; RP: recuperación precoz.
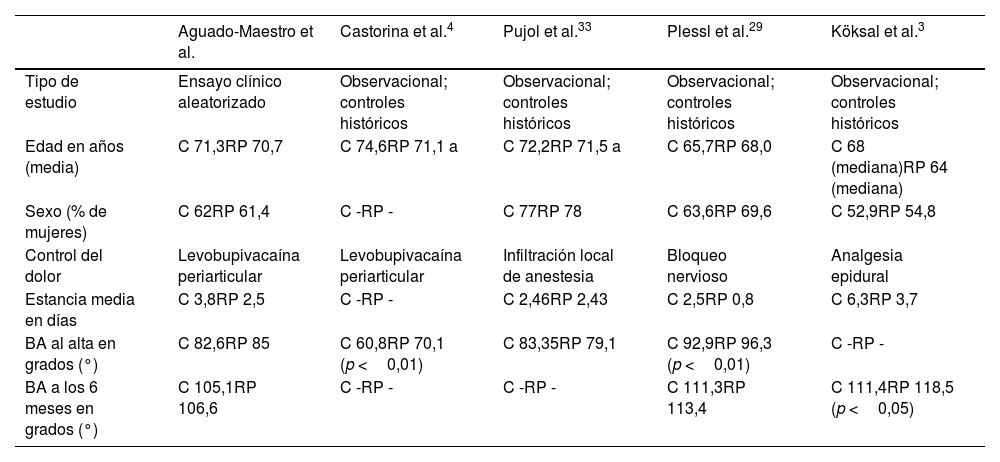
Nuestro estudio incluyó una muestra de 175 pacientes, que fueron aleatorizados en 2grupos mediante asignación ocultada. Pudimos demostrar que, tras retirar el drenaje e iniciar un programa de recuperación precoz, la estancia media disminuyó considerablemente de 3,84 a 2,54 días. La mayoría de los autores coincide en el descenso de la estancia tras la aplicación de los protocolos. Sin embargo, nuevos protocolos que incluyen la cirugía protésica ambulatoria muestran estancias medias significativamente inferiores29-32, aunque el análisis de este tipo de intervención no fue el objetivo de nuestro estudio. La causa más frecuente para el retraso del alta hospitalaria estuvo relacionada con el dolor postoperatorio, seguida del descenso de disponibilidad de personal en el servicio durante los fines de semana o festivos. Estas variables podrían ser la diana de nuevas actuaciones para acortar aún más las estancias medias en el futuro. Los datos demográficos generales de los pacientes fueron similares a los publicados por Castorina4 et al. y Pujol et al.33, aunque de edad mayor cuando fueron comparados con las muestras de Plessl et al.29 y Köksal et al.3. Tomamos la decisión de no incluir pacientes por encima de los 80 años debido a su mayor necesidad de reatenciones hospitalarias no relacionadas con la cirugía una vez dados de alta23.
Las principales variables del estudio se muestran en la tabla 4. Los estudios empleados utilizaron cohortes históricas con un protocolo previamente existente para el análisis. Todos ellos confían en una rehabilitación precoz el día de la intervención quirúrgica.
Discusión. Comparación de los resultados con otras referencias bibliográficas
| Aguado-Maestro et al. | Castorina et al.4 | Pujol et al.33 | Plessl et al.29 | Köksal et al.3 | |
|---|---|---|---|---|---|
| Tipo de estudio | Ensayo clínico aleatorizado | Observacional; controles históricos | Observacional; controles históricos | Observacional; controles históricos | Observacional; controles históricos |
| Edad en años (media) | C 71,3RP 70,7 | C 74,6RP 71,1 a | C 72,2RP 71,5 a | C 65,7RP 68,0 | C 68 (mediana)RP 64 (mediana) |
| Sexo (% de mujeres) | C 62RP 61,4 | C -RP - | C 77RP 78 | C 63,6RP 69,6 | C 52,9RP 54,8 |
| Control del dolor | Levobupivacaína periarticular | Levobupivacaína periarticular | Infiltración local de anestesia | Bloqueo nervioso | Analgesia epidural |
| Estancia media en días | C 3,8RP 2,5 | C -RP - | C 2,46RP 2,43 | C 2,5RP 0,8 | C 6,3RP 3,7 |
| BA al alta en grados (°) | C 82,6RP 85 | C 60,8RP 70,1 (p <0,01) | C 83,35RP 79,1 | C 92,9RP 96,3 (p <0,01) | C -RP - |
| BA a los 6 meses en grados (°) | C 105,1RP 106,6 | C -RP - | C -RP - | C 111,3RP 113,4 | C 111,4RP 118,5 (p <0,05) |
BA: balance articular (activo en nuestra serie); C: grupo control; RP: grupo de intervención (recuperación precoz).
En relación con la pérdida sanguínea, entendemos que el método de estimación propuesto por Nadler y Good se ve influido por otras variables que afectan a la hemoconcentración. La fórmula se empleó con intención comparativa con otras publicaciones realizadas en nuestro departamento. No pudimos demostrar diferencias estadísticamente significativas respecto del aumento en las necesidades transfusionales del grupo C (que utilizaba drenaje) debido a la mínima incidencia de este evento.
Observamos que el dolor posteoperatorio fue inferior (medido como el descenso en la necesidad de rescates de cloruro mórfico) en aquellos pacientes en los que el anestesiólogo realizó un bloqueo femoral. Sin embargo, no pudimos demostrar un menor dolor postoperatorio en el grupo C debido a que solo el 71,7% de los pacientes de ese grupo recibieron el bloqueo de acuerdo con el protocolo. Este hecho podría hablar en favor de encontrar alternativas analgésicas dependientes del cirujano, como la infiltración local con anestesia34 que, aunque se ha mostrado menos efectiva16, no se ve influida por otras variables como la presión asistencial del anestesiólogo encargado de la unidad de reanimación postanestésica.
Algunos pocos estudios3,29 coinciden en que los protocolos de rehabilitación precoz pueden mejorar el balance articular activo de los pacientes durante el seguimiento temprano, aunque solo Köksal et al.3 señalaron que estas diferencias se observaban también 6 meses después. Nuestro estudio no demostró ninguna diferencia significativa a corto plazo (2 semanas) ni a medio plazo (6 meses). Nuestro balance articular resulta inferior a los referidos por Köksal y Plessl en sus publicaciones; sin embargo, no hemos encontrado en sus artículos si la medición correspondió a un balance articular activo o pasivo, mientras que el activo fue el evaluado en nuestro ensayo.
Respecto de las reatenciones y readmisiones en el hospital durante el seguimiento, un 7,6% de los pacientes en el grupo C y un 10,8% del grupo intervención fueron reatendidos. Estos resultados se encuentran en concordancia con los descritos por Petersen et al. en datos extraídos del Registro Nacional de Dinamarca, que reportaron una readmisión del 8% durante los primeros 90 días tras artroplastia fast track de cadera y rodilla32. Por último, aunque no se observe en nuestra serie, Jenny et al. publicaron un aumento en la incidencia de reintervención en pacientes intervenidos bajo protocolos de recuperación precoz en 10centros de Francia (2%) en los primeros 90 días tras el alta7. No pudimos confirmar esta teoría, dado que solo un paciente en nuestro estudio, perteneciente al grupo C, precisó de reintervención debido a una infección protésica aguda.
La incidencia de trombosis venosa profunda en nuestra serie fue del 0,5%, inferior a lo esperado a pesar de que en todos los pacientes se realizó una ecografía doppler un mes tras la intervención35-37. Esta diferencia podría relacionarse con el uso de bemiparina a las 6 h de la intervención y al empleo de medias de compresión elástica.
Nuestra muestra puntuó el procedimiento de artroplastia total de rodilla con unas notas de 8,26 y 8,2 puntos sobre 10. Estos resultados son inferiores a los publicados por Jansson et al.26, con una puntuación media de 9 puntos. Sin embargo, como ellos señalan, sus resultados deben ser leídos con precaución debido al pequeño tamaño muestral y a la inclusión en el estudio de artroplastia total de rodilla y cadera.
Este es, según nuestro conocimiento, el primer ensayo clínico aleatorizado que compara la eficacia de la implantación de un protocolo de rehabilitación precoz con infiltración periarticular de anestesia y sin el empleo de drenaje, con los protocolos clásicos. Si bien su principal debilidad se debe al menor tamaño muestral (fue proyectado un tamaño muestral de 200 pacientes que tuvo que verse disminuido debido a la irrupción de la pandemia de COVID-19) y a la imposibilidad de enmascaramiento, existen, sin embargo, otras limitaciones que debemos puntualizar, dado que podrían condicionar los resultados obtenidos. Se comparó el protocolo clásico o habitual en el servicio con la implantación de un nuevo protocolo de recuperación precoz. El empleo de drenaje y de un bloqueo anestésico era la práctica habitual y pudo condicionar, sin duda, el inicio de la deambulación. Lo mismo ocurrió con la educación preoperatoria, que no formaba parte de la rutina del servicio hasta la implantación del protocolo de recuperación precoz, y pudo verse influida por el médico residente encargado de impartirla. Algunas de las actuaciones dependientes del servicio de anestesiología no pudieron ser completamente controladas. No fue posible estandarizar el tipo de anestesia empleado en el grupo C, por lo que algunos de estos pacientes (inferior al 10%) recibieron anestesia raquídea mediante levobupivacaína isobara. Por otro lado, hasta en el 29% de los casos los pacientes del grupo C no recibieron bloqueo anestésico, hecho que refleja, a nuestro juicio, la necesidad de adoptar técnicas analgésicas dependientes del cirujano.
ConclusionesLos protocolos de recuperación precoz pueden disminuir la estancia hospitalaria y los costes sin aumentar las complicaciones o la necesidad de reatención hospitalaria.
Nivel de evidenciaNivel de evidencia ii.
Conflicto de interesesTodos los autores declaran no tener ningún conflicto de interés.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación. No obstante el autor de correspondencia quiere declarar que recibió una beca de Zimmer Biomet en el periodo en el que estaba realizando ese trabajo, que no supuso conflicto de interés.