El hallux rígidus es una patología degenerativa y progresiva de la articulación metatarsofalángica del hallux, cuyo principal síntoma es el dolor y la pérdida de la movilidad articular. Existen distintos mecanismos etiológicos que se han involucrado en su desarrollo y la anamnesis clínica y los exámenes radiológicos son indispensables para llegar a su preciso diagnóstico y poder concretar el correcto estadio evolutivo, con la finalidad de efectuar un adecuado tratamiento en cada caso.
El tratamiento quirúrgico está indicado en la mayoría de casos y es indispensable tener un amplio conocimiento de las diversas técnicas quirúrgicas para realizar el tratamiento correcto a cada paciente.
Hallux rígidus is a degenerative and progressive disease of the metatarsal phalangeal joint of the hallux, with its main symptoms being pain and loss of joint movement. Different aetiological mechanisms are involved in its development, and clinical anamnesis and radiological examinations are essential for an accurate diagnosis and to be able to establish the correct stage of progression, with the aim of giving suitable treatment in each case. Surgical treatment is indicated in most cases and is necessary to know all the surgical techniques to make the right treatment for each patient.
El hallux rígidus es la segunda causa más frecuente de dolor de la primera articulación metatarsofalángica (MTF) después del hallux valgus. Se trata de una degeneración artrósica y progresiva de esta articulación que ocasiona dolor, disminución de la movilidad y aparición de osteofitos. Davies-Colley1, en 1887, lo describió como una posición en flexión plantar de la falange proximal del hallux en relación a la cabeza del metatarsiano, denominándolo «hallux flexus» y, unos meses más tarde, Cotterill2 le dio el nombre de «hallux rígidus», por presentar una limitación dolorosa de la movilidad de la primera articulación MTF. Con el tiempo se le han dado otros nombres como «hallux límitus», «bunion dorsal», «hallux dolorosus» y «hallux malleus». Actualmente, se denomina «hallux límitus» a la disminución de la dorsiflexión articular y el «hallux rígidus» a la pérdida de la movilidad.
Se ha sospechado que su origen procede de una afectación en la adolescencia, por una deformidad primaria, y en el adulto por una artritis degenerativa secundaria, pero no se han encontrado evidencias que confirmen una diferencia basada en la edad3 aunque es cierto que las mujeres presentan mayor incidencia3,4.
Pueden existir casos de presentación unilateral, sobre todo cuando se correlaciona con un traumatismo previo, pero la mayoría de los pacientes tienen una afectación bilateral. Coughlin y Shurnas3 indican que, cuando se siguen a los pacientes con hallux rígidus durante un periodo de tiempo prolongado, más del 80% desarrollan una sintomatología bilateral. Además, cerca del 95% de los casos que tienen una historia familiar de patología del hallux presentan un hallux rígidus bilateral y un 80% de pacientes con hallux rígidus tiene una historia familiar positiva.
Aunque la causa exacta del hallux rígidus aún no se ha podido establecer5–7, se han propuesto varias etiologías y son muchos los factores predisponentes descritos. La causa más frecuentemente es de origen traumático3 que ocasiona un daño del cartílago articular que destruye la articulación. En muchas circunstancias no se puede detectar un traumatismo pero no se pueden descartar microtraumatismos repetidos por mecanismos de hiperextensión o de hiperflexión reiterativos que ocasionan elevadas fuerzas de compresión articular. Enfermedades inflamatorias como la artritis reumatoide y la artritis seronegativas, así como patologías metabólicas, sobre todo la artritis gotosa, pueden provocar una afectación articular que desarrolle un hallux rígidus secundario. Las artritis infecciosas de la primera MTF ocasionan una anquilosis por la destrucción osteocondral de la articulación.
También se ha descrito la osteocondritis disecante como causa de hallux rígidus8, que se produce en la superficie convexa de la articulación MTF por la convergencia de la fuerzas de impactación y provoca una lesión articular de la cabeza del primer metatarsiano.
Distintos factores estructurales o biomecánicos podrían predisponer a la aparición de un hallux rígidus; la incongruencia de las superficies articulares con una morfología de la cabeza del primer metatarsiano en forma congénitamente aplanada, cuadrada o en chevron pueden producir una rigidez articular de la primera MTF6,9, aunque también se piensa que esta incongruencia es una consecuencia de las alteraciones biomecánicas que dan lugar a una forma articular en chevron debido a las erosiones repetitivas, por la retracción de la banda medial de la fascia plantar10. Un primer metatarsiano más largo puede aumentar la presión sobre la articulación MTF4,11–13, aunque también se ha relacionado un primer metatarsiano corto con el hallux rígidus9. Un primer dedo más largo, en un pie egipcio, sobrecarga el primer radio desarrollando un hallux límitus11. El hallux valgus interfalángico también se ha asociado al hallux rígidus3 pero posiblemente no sea un factor etiológico, sino consecuencia de una excesiva rigidez de la columna media del pie que desarrolla ambas afectaciones articulares de forma simultánea.
Una de las causas más controvertidas ha sido el metatarsus primus elevatus, una elevación excesiva del primer metatarsiano respecto al los metatarsianos menores, que ocasiona una flexión plantar excesiva de la falange y provoca una rigidez en flexión de primera articulación MTF o hallux flexus14. Terminológicamente se considera el metatarsus primus elevatus una patología distinta al hallux rígidus y que la elevación del primer metatarsiano en el hallux rígidus es un fenómeno secundario, ocasionado por la alteración funcional y la restricción de la movilidad de la primera articulación MTF3 ya tras realizar una artrodesis MTF la elevación del primer metatarsiano se corrige espontáneamente. Meyer et al15 refieren que esta elevación metatarsal en el hallux rígidus está ocasionada por el aumento del diámetro de la cabeza metatarsiana, la retracción de las partes blandas plantares y los huesos sesamoideos, encontrando que una elevación metatarsal mayor a 5mm aparece en 2 tercios de los pies normales y que, por lo tanto, no es una entidad patológica, ni guarda correlación con la afectación articular.
Las partes blandas plantares también se han involucrado en el mecanismo de producción del hallux rígidus. Durrant y Siepert16 refieren que la retracción de la musculatura intrínseca afecta a la flexión dorsal del hallux. Harton et al17, en cadáveres, han demostrado que una tensión excesiva de la fascia plantar ocasiona una limitación de la movilidad de la primera MTF, desarrollando un hallux límitus funcional que evoluciona a un hallux rígidus y que su sección ocasiona un aumento de unos 10° de la dorsiflexión. Kirane et al18 demuestran que una progresiva fibrosis del tendón flexor hallucis longus (FHL) en su unión miotendinosa aumenta las solicitaciones de la primera articulación MTF y provoca un hallux rígidus ya que limita el movimiento normal de la falange sobre la cabeza metatarsiana, aumentando las fuerzas de compresión en la cara dorsal de la articulación, durante la dorsiflexión. Flavin et al10 postulan que un aumento del 30% en la tensión de la banda medial de la fascia plantar ocasiona un incremento de las solicitaciones anormales en la articulación MTF, concentrándose en la cara dorsal de la cabeza metatarsal, y un aumento de tensión de la fascia plantar. En el hallux rígidus aumenta la tensión del FHL y del flexor hallucis brevis (FHB) que reducen la dorsiflexión del hallux.
En nuestra experiencia, hemos observado que la simple liberación de la placa glenosesamoidea de la base de la falange proximal produce, por sí sola, un recentraje de la falange sobre la cabeza metatarsiana y un aumento de la flexión dorsal de la primera MTF.
La iatrogenia también puede provocar un hallux rígidus secundario13. Cualquier cirugía de la primera MTF que destruya la articulación puede desarrollar una artropatía secundaria de esta articulación, como ocurre, por ejemplo, con la artroplastia de resección en la cirugía del hallux valgus y en casos de cirugías del primer metatarsiano donde el paciente no realiza una correcta rehabilitación y ocasione una rigidez articular con una sobrecarga del primer radio.
Biomecánica y fisiopatologíaEl arco de movilidad normal de la primera articulación MTF es de 110°, con una flexión plantar de 35° y una flexión dorsal de 75°19. La congruencia y la geometría tridimensional de las superficies articulares establecen la estabilidad intrínseca del centro de rotación de esta articulación que, además, está estabilizada por las estructuras estáticas, es decir, la cápsula articular, la fascia plantar y los ligamentos laterales, y las estructuras dinámicas, formadas por los tendones extensor hallucis longus (EHL), FHL, FHB, aductor hallucis y abductor hallucis10. En el hallux rígidus disminuye el rango de movilidad total con una relativa flexión plantar normal y una disminución de la flexión dorsal, ocasionada tanto por los osteofitos dorsales como por la retracción de los tejidos blandos plantares.
En un pie normal, los centros de rotación son constantes en todo el arco de movimiento y se sitúan en la cabeza del metatarsiano, mientras que en el hallux rígidus se localiza por fuera o excéntricamente de la cabeza del metatarsiano10,19. Esto puede originar la aparición de la exóstosis dorsal, la degeneración articular y la retracción de las partes blandas yuxtaarticulares que limitarán cada vez más la movilidad articular.
En el hallux rígidus también existe una afectación de los sesamoideos, debida a la retracción de las estructuras plantares, con un desplazamiento de los centros de rotación que provoca una compresión de las superficies articulares durante todo el arco de movimiento y ocasiona una disminución de la movilidad10. Esto provoca una hipertrofia sesamoidea por la proliferación ósea, por una excesiva tracción continuada con una elongación en el plano sagital20, existiendo una relación inversa entre la longitud de los sesamoideos y la dorsiflexión del hallux. También podemos encontrar un desplazamiento proximal de los sesamoideos, debido a la retracción de FHB que se inserta en ellos, y se colocan en una posición más proximal respecto a la cabeza metatarsiana7, restringiendo la movilidad dorsal de la primera MTF.
En definitiva, el hallux rígidus se produce por un desequilibrio de las partes blandas que alteran la biomecánica normal de la primera articulación MTF. La falange proximal se va situando progresivamente en una posición plantar respecto a la cabeza metatarsiana causando un gradual desplazamiento del centro de rotación de la articulación10 pinzando la articulación dorsalmente durante el movimiento en flexión dorsal. La repetida concentración de elevadas solicitaciones a compresión, en la porción dorsal de la cabeza del primer metatarsiano, provoca la aparición de lesiones cartilaginosas y el progresivo desarrollo de osteofitos dorsales evolucionan hacia una degeneración gradual articular pudiendo llegar a la total anquilosis.
ClínicaClínicamente el hallux rígidus se caracteriza por dolor, tumefacción articular y disminución de la dorsiflexión de la primera MTF, con sensación de crujidos articulares al realizar la movilización del primer dedo. En las fases iniciales el dolor se produce en los últimos grados de flexión dorsal y plantar y existe una pérdida de la flexión dorsal pasiva del hallux, generalmente con una flexión plantar conservada. Este dolor empeora con la deambulación sobretodo al despegue del primer dedo y al ponerse de puntillas, lo que puede ocasionar que el paciente sobrecargue el borde lateral del pie para compensar la falta de movilidad de la primera MTF5,13.
A medida que la degeneración articular avanza proliferan los osteofitos dorsales y dorso-laterales de la cabeza del primer metatarsiano. Con el tiempo, aumentan su tamaño haciendo que la falange proximal se coloque en flexión, con una mayor pérdida de la de la dorsiflexión y un aumento progresivo de la sintomatología a menores grados de movilidad articular. En la falange proximal también aparecen osteofitos dorsales que limitan más la movilidad articular, lo que obliga a realizar una deambulación antiálgica con mayor sobrecarga del borde lateral del pie y aparición de queratosis plantares y metatarsalgias de transferencia21. La articulación interfalángica del hallux puede colocarse en hiperextensión para compensar la limitación de la dorsiflexión de la MTF6,7 y aparecen callosidades plantares de esta articulación, como respuesta a una repetitiva propulsión del pie sobre esta zona21.
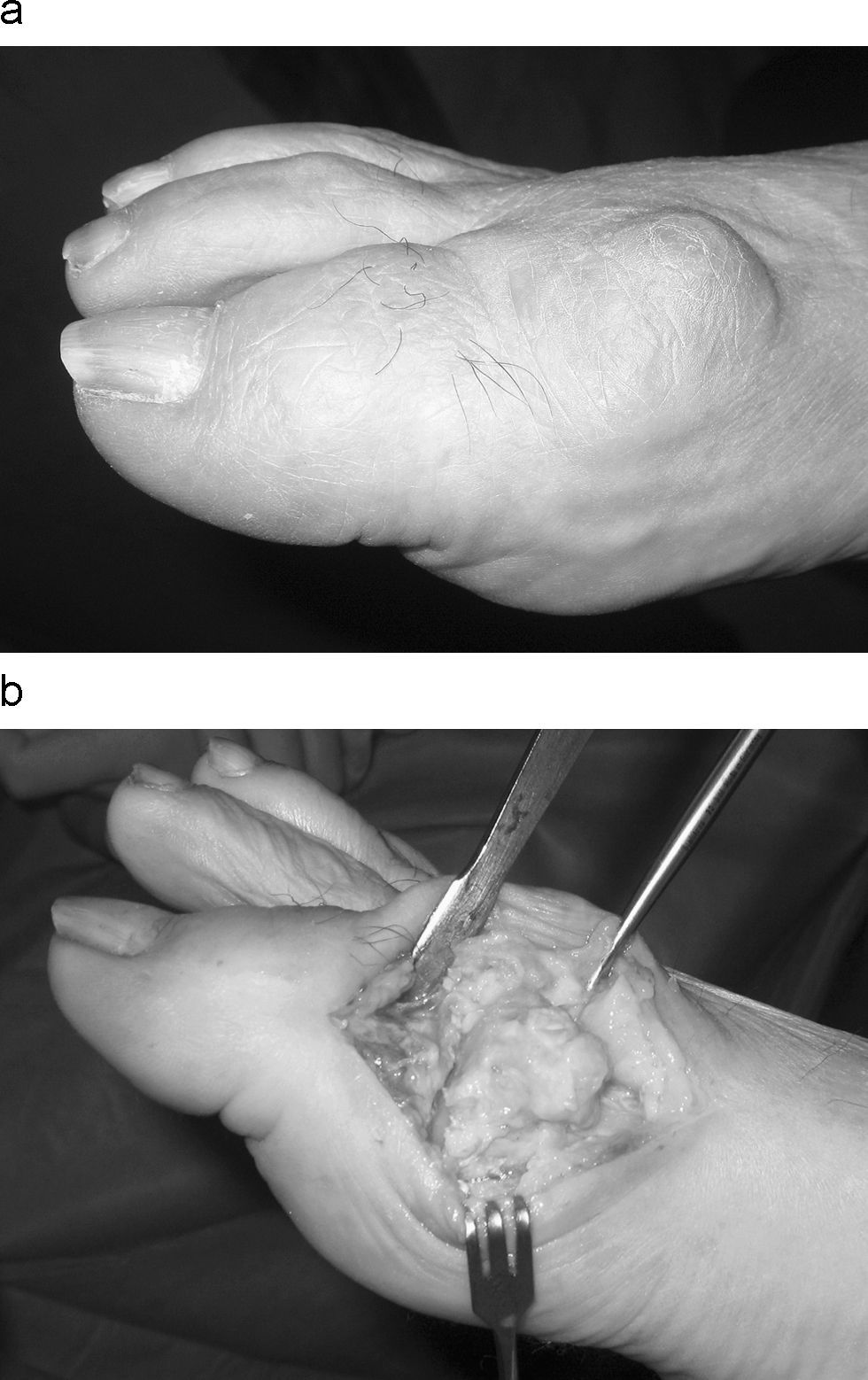
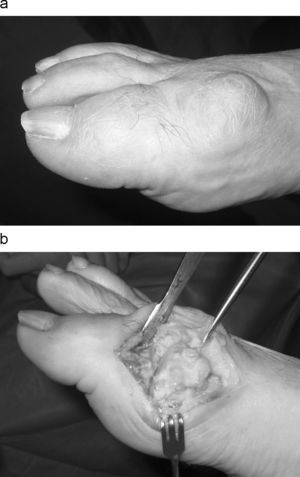
La flexión plantar forzada puede ocasionar dolor debido al estiramiento del tendón extensor hallucis longus y de la cápsula y sinovial dorsal inflamada por el osteofito6. Los osteofitos dorsales (fig. 1) ocasionan una incongruencia con el calzado y provocan lesiones cutáneas y bursitis por el roce. Esta constante fricción puede irritar el nervio cutáneo dorso-medial con aparición de disestesias, hiperestesias o hipoestesias en el borde medial del primer dedo, e incluso un signo de Tinel positivo5,6.
En las fases finales proliferan los osteofitos (fig. 1) con una importante deformidad y tumefacción, llegando incluso a la total pérdida de movilidad activa y pasiva, con anquilosis articular encontrándose el primer dedo en una posición de flexión plantar irreductible que dificulta la marcha correcta.
Estudio por la imagenAunque el diagnóstico del hallux rígidus es predominantemente clínico, el estudio radiográfico valora el grado de afectación articular para establecer en tratamiento quirúrgico más adecuado, siendo aconsejable realizar radiografías AP y perfil en carga, oblicua y axial de los sesamoideos. La TAC y la RMN no suelen ser necesarias.
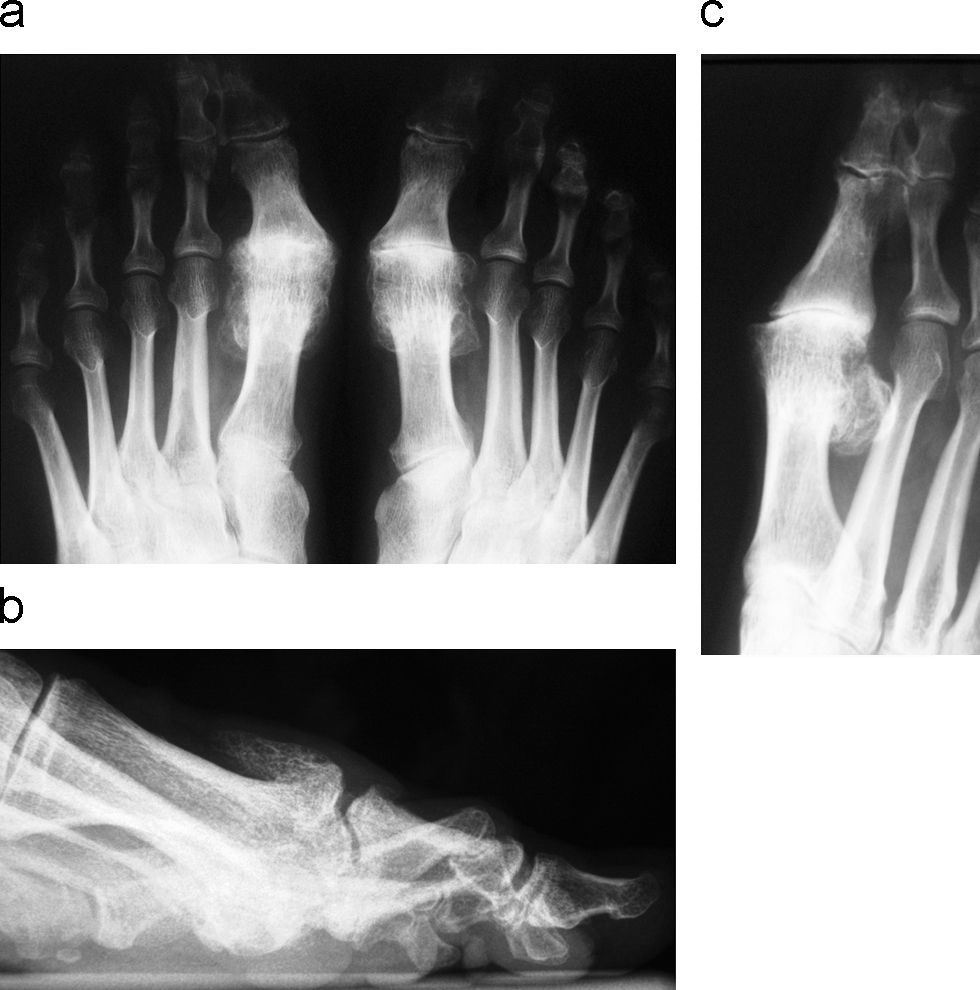
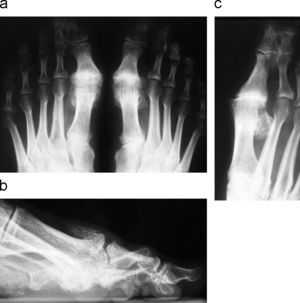
En las radiografías AP (fig. 2) se aprecia un estrechamiento no uniforme de la interlínea articular con un cabeza metatarsiana más grande y aplanada. Generalmente, en las radiografías AP desaparece el espacio articular debido a la interposición de los osteofitos, siendo la radiografía oblicua (fig. 2) la que demostrará el verdadero espacio articular. Además, pueden visualizarse quistes óseos subcondrales y una esclerosis articular, tanto en la cabeza metatarsiana como en la base de la falange proximal. También se puede informar de una proliferación de osteofitos marginales, sobre todo en el borde lateral pero también en el medial, de la cabeza del primer metatarsiano.
Radiografía del hallux rígidus. a) Radiografía postero-anterior en carga de los pies, con pérdida completa del espacio articular de la primera metatarso-falángica de ambos pies. b) Radiografía de perfil en carga observándose el osteofito dorsal en forma de lágrima característica del hallux rígidus. c) Radiografía oblicua donde se aprecia el espacio articular real, por ausencia de interposición de los osteofitos.
En la radiografía lateral (fig. 2) se aprecia un osteofito metatarsal dorsal que se proyecta proximalmente como una «gota de cera», paralelo a la superficie dorsal de la cabeza metatarsiana y que, en los casos muy evolucionados, es muy grande. La base de la falange proximal también puede aparecer de mayor tamaño y presentar un osteofito dorsal paralelo al de la cabeza metatarsiana. Otro dato a valorar es la elevación del primer metatarsiano en relación a los metatarsianos menores. Los sesamoideos son más largos y la distancia con la base de la falange proximal disminuye a medida que la afectación articular progresa.
La radiografía axial de los sesamoideos permite valorar el estado de la articulación metatarsosesamoidea. Los sesamoideos suelen estar hipertrofiados y son de mayor longitud, pudiendo existir una degeneración articular en los casos avanzados.
ClasificaciónPara enfocar el tratamiento del hallux rígidus es necesario establecer el estadio evolutivo de los pacientes para determinar el pronóstico y proponer un tratamiento. La clasificación de Coughlin y Shurnas3 estructura el hallux rígidus en 4 estadios basados, principalmente, en la imagen radiográfica del antepié:
Estadio I: imágenes que presentan un osteofito marginal lateral, como elemento de diagnóstico precoz, pero la interlínea se mantiene conservada.
Estadio II: además del osteofito lateral se observa un aplanamiento de la superficie metatarsal, esclerosis subcondral con un osteofito dorsal del metatarsiano y afectación de la interlínea articular.
Estadio III: presenta un osteofito dorsal y lateral evidentes, afectación de los sesamoideos, deterioro grave de la interlínea con un pinzamiento articular superior a un cuarto de la articulación.
Estadio IV: la destrucción de las superficies articulares es evidente y se asocia con una osteofitosis grave.
Tratamiento conservadorEl tratamiento del hallux rígidus, es eminentemente quirúrgico pero en ausencia de dolor, en los estadios iniciales o en pacientes con contraindicaciones quirúrgicas está indicado el tratamiento conservador. El reposo, los antiinflamatorios, el tratamiento de un higroma infectado, así como la colocación de una plantilla que produzca una elevación de la cabeza metatarsal aumentando artificialmente la amplitud de la flexión dorsal, pueden mejorar la sintomatología del paciente. Por el contrario, una cuña pronadora externa agrava el dolor y acelera la formación de osteofitos dorsales.
El uso puntual de alguna infiltración intraarticular con corticoides puede mejorar la sintomatología. No tenemos experiencia con la inyección del ácido hialurónico aunque algunos autores han publicado buenos resultados para el tratamiento del hallux rígidus.
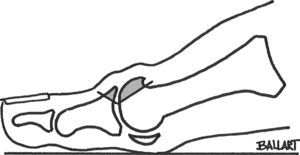
Tratamiento quirúrgico. Técnicas remodelado artrolisisqueilectomíaLa queilectomía de Du Vries22 es un remodelado de la corona osteofítica articular asociado a una osteotomía dorsal del metatarsiano y de la falange, con para mejorar el dolor y la flexión dorsal; estaría indicada en los estadios II y III.
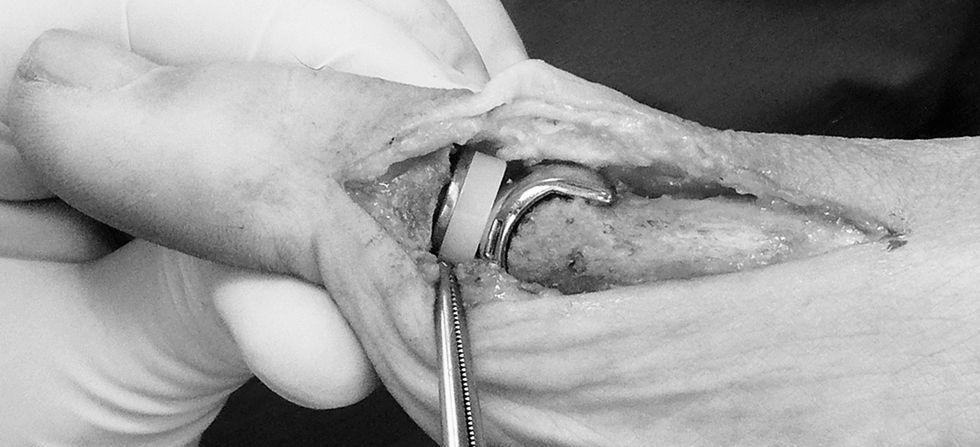
A través de una incisión longitudinal dorso-lateral o dorsal a nivel de la primera articulación metatarso-falángica, se realiza una liberación de la cápsula articular que se rechaza lateralmente junto con el tendón extensor del hallux. Realizamos una sinovectomía y se extirpan los cuerpos libres, resecando los osteofitos y un 25% de la porción dorsal de la cabeza metatarsal mediante un corte oblicuo23, se puede asociar la resección de una pequeña cuña de la base de la falange (fig. 3), con la finalidad de aumentar la dorsiflexión. Revisaremos las posibles adherencias entre los sesamoideos y la cabeza metatarsal en su cara plantar. Deberíamos lograr una dorsiflexión aproximada de 60° ya que en el postoperatorio siempre tiende a reducirse. El inicio de la movilidad activa y pasiva será inmediato y la deambulación se inicia al día siguiente de la intervención.
Osteotomías metatarsalesEl objetivo de las osteotomías metatarsales, es descomprimir la articulación metatarsal y lograr un descenso de la cabeza metatarsal. Hay que evitar acortamientos excesivos del primer metatarsiano. Están indicadas en el estadio II. Una posible complicación es la metatarsalgia de transferencia. Se han descrito varias osteotomías en el tratamiento del hallux rígidus, entre ellas la osteotomía en chevron modificada24, la de Watermann25 y la de Weil-Barouk26, que se pueden asociar a una osteotomía de la falange.
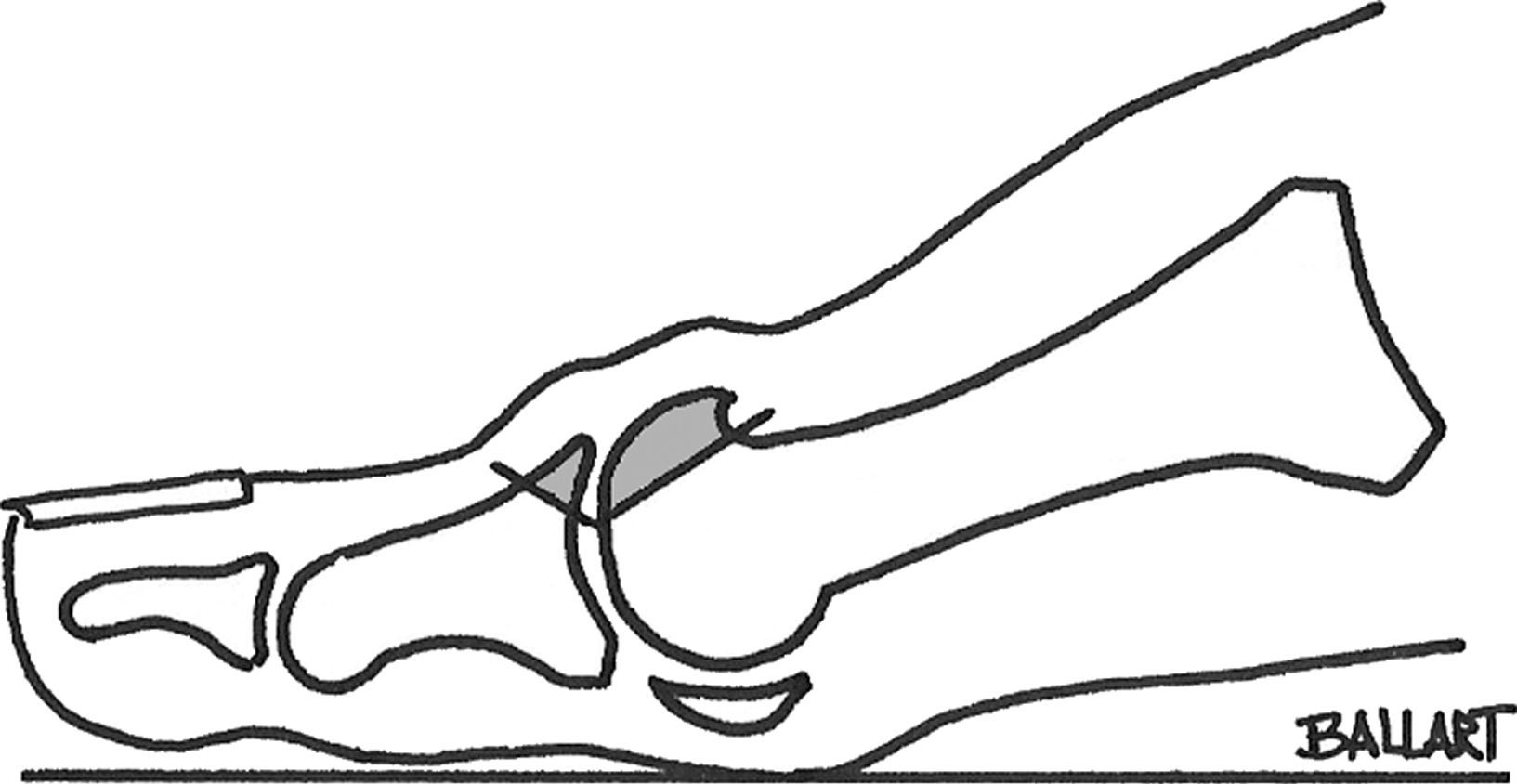
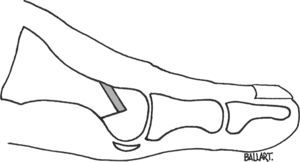
La osteotomía en chevron, se realiza por un abordaje medial de la articulación metatarsofalángica y permite, después de efectuar una limpieza articular cuidadosa de los osteofitos, practicar una osteotomía en «V» de vértice anterior con un ángulo aproximado de 60° (fig. 4). A 5mm se efectúa un segundo corte, paralelo al dorsal de la «V», resecando una pastilla dorsal de la cabeza metatarsal. Esta doble osteotomía permite descender y acortar la cabeza metatarsal, corrigiendo el hallux flexus, aumentando el espacio articular. La intervención finaliza estabilizando la osteotomía con un tornillo canulado.
Osteotomías de la falangeLas osteotomías a nivel de la falange las indicamos en el estadio II. En la osteotomía diafisaria de acortamiento, utilizamos un abordaje medial, resecando una porción de la diáfisis de la falange, estando especialmente indicada en los pies egipcios con una falange proximal larga. Otra técnica es la osteotomía en cuña de Moberg27 que tiene su indicación en los hallux rígidus flexus, mediante una vía dorsal, resecamos la cuña de base dorsal a nivel de la unión metafisodiafisaria. Siempre hacemos una osteosíntesis para estabilizar la osteotomía. Con un primer dedo largo y flexo podemos asociar ambas osteotomías.
Las osteotomías de la falange al producir un acortamiento y un desplazamiento dorsal de la misma y mejoran las condiciones que facilitan el desarrollo del hallux rígidus, en el que una pérdida de elasticidad o un exceso de tracción de la aponeurosis plantar tiende a desplazar la falange hacia abajo y aumenta la presión sobre la superficie articular del metatarsiano, ocasionando la degeneración articular.
Resección artroplastia tipo KellerHace algunos años era la técnica de elección en la cirugía del hallux rígidus y, también, del hallux valgus. Actualmente está indicada en los estadios III o IV, como alternativa a la artroplastia o a la artrodesis28, en pacientes de edad avanzada, diabéticos o con alteraciones vasculares importantes. La técnica consiste en la resección de los 2 tercios proximales de la base de la primera falange. Es por tanto una resección más amplia que la empleada en la cirugía del hallux valgus29. Este detalle es importante porque una resección insuficiente corre el riesgo de producir una rigidez dolorosa de la articulación metatarsofalángica, siempre asociada a una liberación de los sesamoideos y limpieza articular. Como inconvenientes están las recidivas, metatarsalgias de transferencia y la pérdida de la potencia flexora del primer dedo.
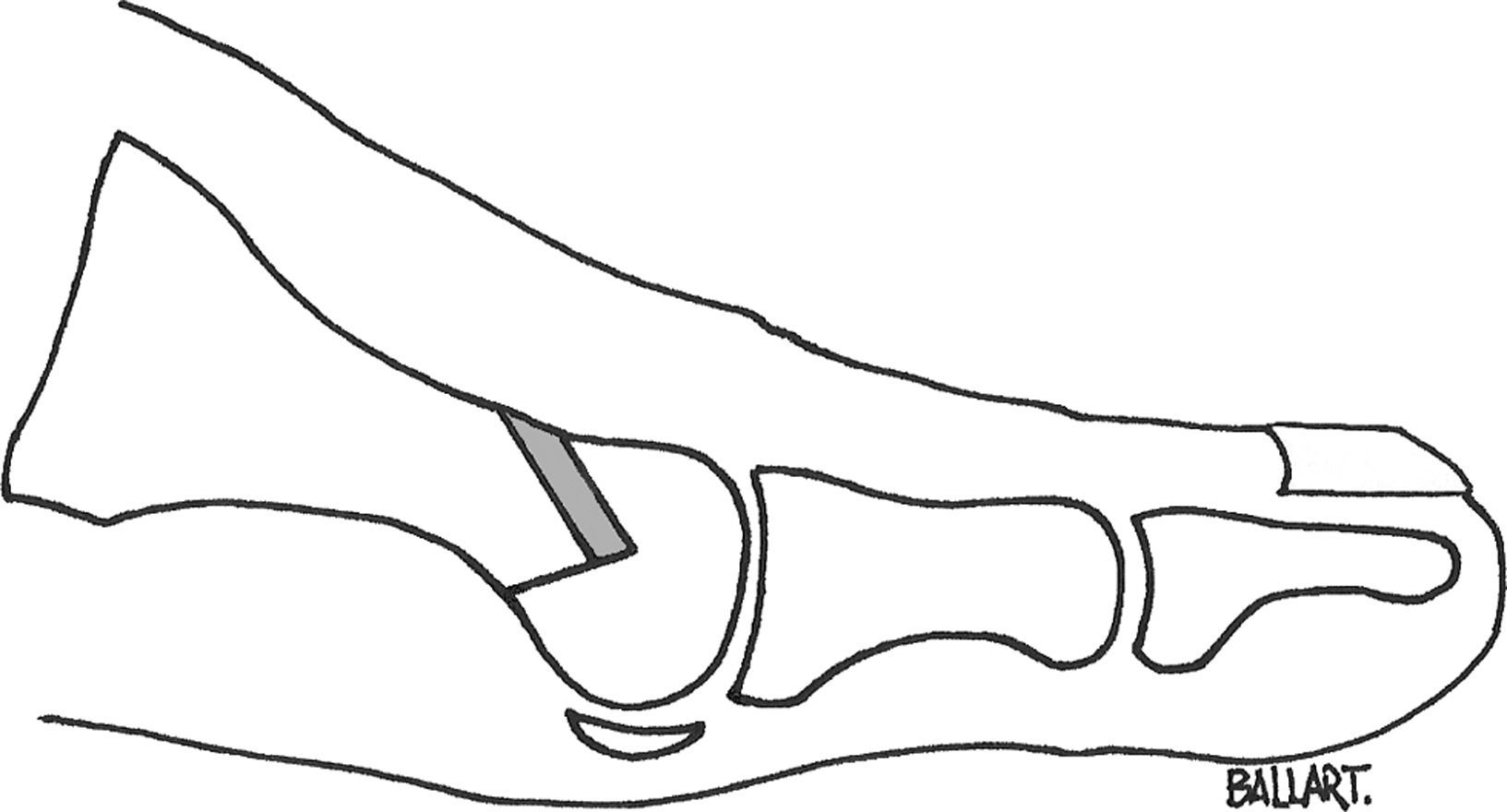
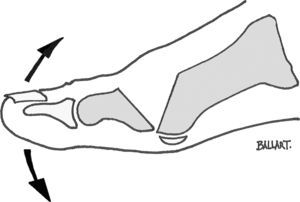
Método de ValentiValenti30 desarrolló esta técnica para el tratamiento del hallux rígidus y consiste en una artrectomía en charnela, en «V», respecto al plano sagital. Los 2 trazos de las osteotomías metatarsal y falángica confluyen en la articulación metatarsofalángica a nivel plantar (fig. 5), respetando la zona plantar de la cabeza del primer metatarsiano y de la primera falange, por lo tanto se mantiene la inserción del flexor corto y la función de los sesamoideos31.
Por un abordaje medial se inicia la osteotomía de la falange, desde dorsal-distal a plantar-proximal, con un ángulo de 40°. A continuación se hace la osteotomía metatarsal dorsal, a unos 12mm de la interlínea articular, con un ángulo de 55° desde dorsal-proximal hacia distal-plantar. Es importante iniciar la movilidad y la deambulación de forma precoz.
Con respecto a la técnica de Keller28 tiene la ventaja de que al respetar la inserción del tendón extensor corto del hallux, dado que no se reseca la parte plantar de la base de la falange, no altera la biomecánica de la marcha, no afecta la función de los sesamoideos y, además, no altera la longitud del primer dedo. Está indicada en los grados III y IV y el principal inconveniente de esta técnica es que ante un fracaso de la misma, la artrodesis secundaria ocasiona un acortamiento excesivo del metatarsiano.
ArtrodesisLa artrodesis de la articulación metatarsofalángica del primer dedo está indicada en la cirugía de rescate del hallux valgus o en el tratamiento de graves deformidades del ángulo metatarso falángico y en los estadios III o IV del hallux rígidus32.
Con un abordaje medial o dorsal, después de resecar las superficies articulares y para facilitar que las 2 superficies coapten perfectamente, se utilizan fresas cóncavoconvexas que facilitan el contacto entre el metatarsiano y la falange. La artrodesis se estabiliza con una osteosíntesis con placa, con una flexión dorsal de 20° y una desviación en valgo entre 5–10°33. Una contraindicación relativa a la artrodesis sería una rigidez de la articulación interfalángica.
ArtroplastiaSwanson34 presentó diferentes series de su prótesis de silastic que hoy se han abandonado por el deterioro de la prótesis y las reacciones a cuerpo extraño, con linfadenitis y aparición de geodas líticas del metatarsiano y falange35.
Utilizamos la artroplastia cerámica de Werner36–38 con unos resultados funcionales correctos, pero con un índice de complicaciones elevado entre ellas una destrucción masiva del material cerámico por lo que pasamos a otros modelos como las artroplastias de 3 componentes, el metatarsiano de cromocobalto e hidroxiapatita para facilitar la osteointegración, el falángico de titanio y un espaciador de polietileno que se inserta en el componente falángico (fig. 6), con unos resultados iniciales alentadores.
La implantación se realiza por un abordaje medial para realizar la limpieza articular y la liberación de los sesamoideos, las resecciones de la falange y del metatarsiano y, finalmente, implantar la prótesis sin cementar. Está indicada en los estadios III y IV, en pacientes mayores de 55 años con poca demanda funcional, reservando la artrodesis para los pacientes más jóvenes.
HemiartroplastiaConsiste en una prótesis de un solo componente de cromocobalto con vástago de titanio que se implanta en la falange39. Con esta artroplastia se ha de lograr la mejor coincidencia entre el diseño del componente protésico de la falange y la esfericidad de la cabeza metatarsal40. La técnica es sencila y se ha de asociar a una limpieza de la cabeza metatarsal. Está indicada en el estadio III. En nuestra experiencia los resultados funcionales son favorables, aunque falta un seguimiento a largo plazo41. También se disponen de hemiartroplastias de la cabeza metatarsiana para dar una solución quirúrgica a aquellos casos donde existe una lesión osteocondral localizada de esta cabeza del metatarsiano.
Hemiartroplastia asociada a osteotomíaTécnica propuesta por Ronconi42, indicada en el estadio III, que implanta una hemiprótesis en la falange y la asocia a una osteotomía de acortamiento y descenso del primer metatarsiano. El fundamento de la técnica se basa en la importancia del primer metatarsiano elevado en la etiopatogenia del hallux rígidus, a pesar de que el metatarso elevado es secundario a la aparición del hallux rígidus8 y Rochera et al43 lo relacionan con una retracción de la fascia y la musculatura plantar.
Algoritmo de tratamientoEn el estadio I de Coughlin y Shurnas, el tratamiento de elección es el conservador. El estadio II, es la indicación ideal para las osteotomías metatarsales, que al descender y acortar el metatarsiano evitan la metatarsalgia de transferencia y descomprimen la articulación metatarsofalángica. También en el estadio II la queilectomía puede mejorar la dorsiflexión de la articulación metatarsofalángica y la sintomatología dolorosa.
En el estadio III, esta indicada la queilectomía. También está indicada la hemiartroplastia implantada en la falange asociada con una limpieza articular. Ronconi et al42 asocian a la hemiartroplastia una osteotomía de acortamiento y descenso de la cabeza metatarsal. En pacientes de edad avanzada la intervención de Keller o la artroplastia metatarsofalángica se utiliza con resultados aceptables.
En el estadio IV, la técnica de elección es la artrodesis metatarsofalángica. En los pacientes de edad avanzada y con poca demanda funcional tienen su indicación las artroplastias metatarsofalángicas; asimismo, en pacientes con una afectación articular del tobillo hemos de evitar, en lo posible, la artrodesis de la articulación metatarsofalángica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.