Estudio anatómico descriptivo de las diferentes vías de abordaje de astrágalo, con documentación fotográfica, utilizando técnica en 3 dimensiones. Este estudio tiene como objetivo evaluar puntos de referencia macroscópicos, planos anatómicos, estructuras en riesgo, campo de visualización y posible aplicabilidad de cada vía de abordaje para ayudar a la toma de decisiones en el momento de la planificación quirúrgica ante una fractura de astrágalo. Dieciocho especímenes frescos y 2 inyecciones con látex en la arteria poplítea fueron estudiados realizando 2 veces cada vía de abordaje con documentación fotográfica. Este estudio propone la necesidad de realizar una correcta planificación prequirúrgica para elegir la mejor vía de abordaje en cada caso y la importancia de realizar, en la gran mayoría de casos, la vía combinada para conseguir una reducción correcta.
Descriptive anatomical study of the different surgical approaches to the talus with photographic documentation using a 3-dimensional technique. The objective of this study is to evaluate macroscopic reference points, anatomical planes, structures at risk, field of visualization and possible applicability of each approach to help decision-making at the time of surgical planning in the event of a fracture of the talus. Eighteen fresh specimens and two specimens injected with black latex through the popliteal artery were dissected, performing each surgical approach twice with photographic documentation.
This study highlights the need for correct pre-surgical planning to choose the best approach in each case and the importance of a combined approach in the vast majority of cases to achieve a correct reduction.
Las fracturas de astrágalo representan la segunda fractura más frecuente del tarso después de las de calcáneo. Aun así son poco frecuentes debido a la protección ósea que le ofrece la mortaja tibio-peronea con sus estructuras ligamentosas.
La peculiaridad del astrágalo es que hasta el 70% está recubierto por cartílago articular, no tiene inserciones tendinosas y su vascularización es pobre, viniendo principalmente de las ramas de la tibial posterior, peronea perforante y tibial anterior1.
Aunque no son lesiones demasiado frecuentes, son lesiones graves por la complejidad de su tratamiento quirúrgico y las secuelas que generan. Esto hace necesario una planificación previa exhaustiva de cada caso para decidir la mejor vía de acceso que proporcione una visión óptima, y conseguir así la reducción más anatómica posible.
Históricamente se le ha dado mucha importancia al tipo de fractura (clasificación de Hawkins modificada por Canale)2,3, quedando en un segundo plano el conocimiento detallado de las vías de acceso, pieza imprescindible para cualquier cirujano en el tratamiento quirúrgico de estas fracturas (tabla 1).
Resumen de la clasificación de fracturas de astrágalo
| Tipo fractura | Subtipo | Definición | Abordaje principal | Otros | Anexo |
|---|---|---|---|---|---|
| Cabeza | Combinada | AM/AL | AM en fracturas con afectación medial puraAL en fracturas con afectación lateral pura | ||
| Cuello2,3 | Hawkins I | Sin subluxación del cuerpo | Combinada | Cirugía percutánea | Fractura simple no desplazada |
| Hawkins II | Subluxación subastragalina | Combinada | |||
| Hawkins III | Subluxación subastragalina y tibiotalar | Combinada | |||
| Hawkins IV | Subluxación subastragalina tibiotalar y talonavicular | Combinada | |||
| Cuerpo | Osteocondrales | Cuadrantes15 | AM/AL/OL /OM/PL/PM | Cirugía artroscópica | Fractura accesible con artroscopio16–18 |
| Cizallamiento y conminutas | Sagitales, horizontales o coronales | OL/OM | AM/AL | Fractura simple accesible sin osteotomía (medial o lateral según localización) | |
| Tubérculo posterolateral | Posterolateral | PM | Tubérculo medial del proceso posterior del astrágalo12,13 | ||
| Proceso lateral | Seno del tarso | Fractura pura de proceso lateral | |||
AM: anteromedial; AL: anterolateral; OL: osteotomía lateral; OM: osteotomía medial; PM: posteromedial; PL: posterolateral.
El objetivo de este estudio es analizar las distintas vías con puntos de referencia, riesgos y campo de visualización que facilite la toma de decisiones a la hora de afrontar cada tipo de fractura de astrágalo4.
Material y métodosEstudio descriptivo anatómico de 10 vías de acceso para fracturas de astrágalo (anterolateral, anteromedial, combinada anterior, proceso lateral, anterolateral ampliada, osteotomía maléolo tibial, osteotomía maléolo peroneal, osteotomía bilateral, posteromedial y posterolateral).
Se realizó la disección por planos anatómicos de 18 extremidades inferiores frescas obtenidas a partir del programa de donación de cuerpos de nuestra institución. Se realizó también 2 inyecciones con látex negro a través de la arteria poplítea para valorar la vascularización del astrágalo.
Las imágenes han sido realizadas con una cámara réflex Nikon 810D, usando un objetivo Nikon AF-S VR Micro-Nikkor 105mm f/2.8G IF-ED. Se fotografiaron los especímenes a f/20 y con una sensibilidad de 64 ISO. Las piezas se iluminaron con 4 flashes Godox Wistro Pocket Flash AD200 en modo TTL, el cual permite poder visualizar la pieza en 3 dimensiones definiendo el volumen del objeto y dando una imagen más realista, que aporte más detalle a cada vía realizada.
Se realiza cada vía de acceso en 2 piezas anatómicas, evaluando puntos de referencia macroscópicos, planos anatómicos, estructuras en riesgo, campo de visualización y posible aplicabilidad de cada vía en función del tipo de fractura.
ResultadosVía anterolateralIndicacionesFracturas de cuerpo del astrágalo. Osteocondrales de la cúpula anterolateral (cuadrantes 2 y 3)15–18 y fracturas conminutas o por cizallamiento de la pared lateral más anterior del cuerpo.
Fractura de cabeza y cuello del astrágalo con trazo puro lateral.
Campo de visualización. Cúpula astragalina anterolateral, pared anterolateral del cuerpo, cabeza y cuello lateral.
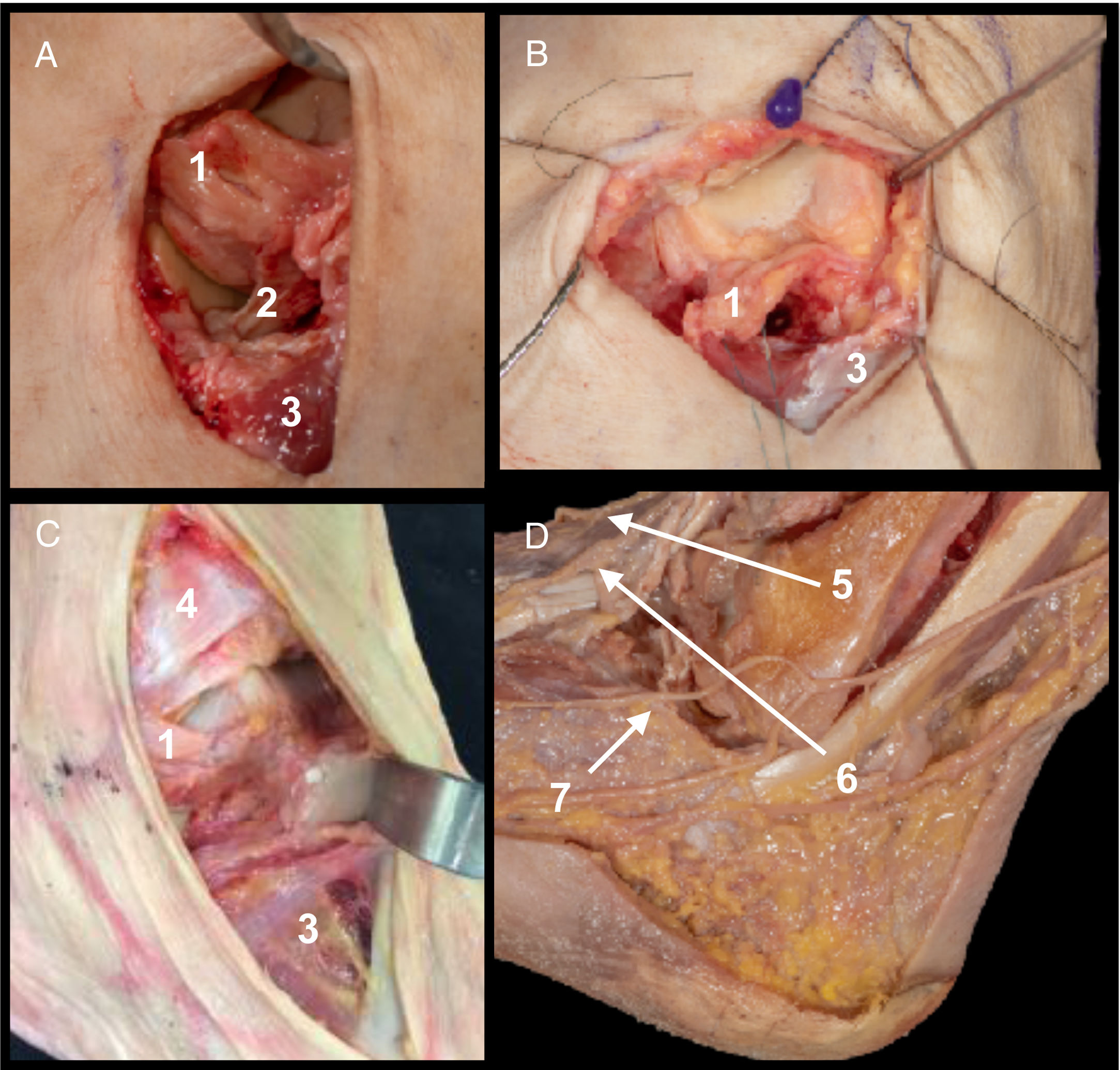
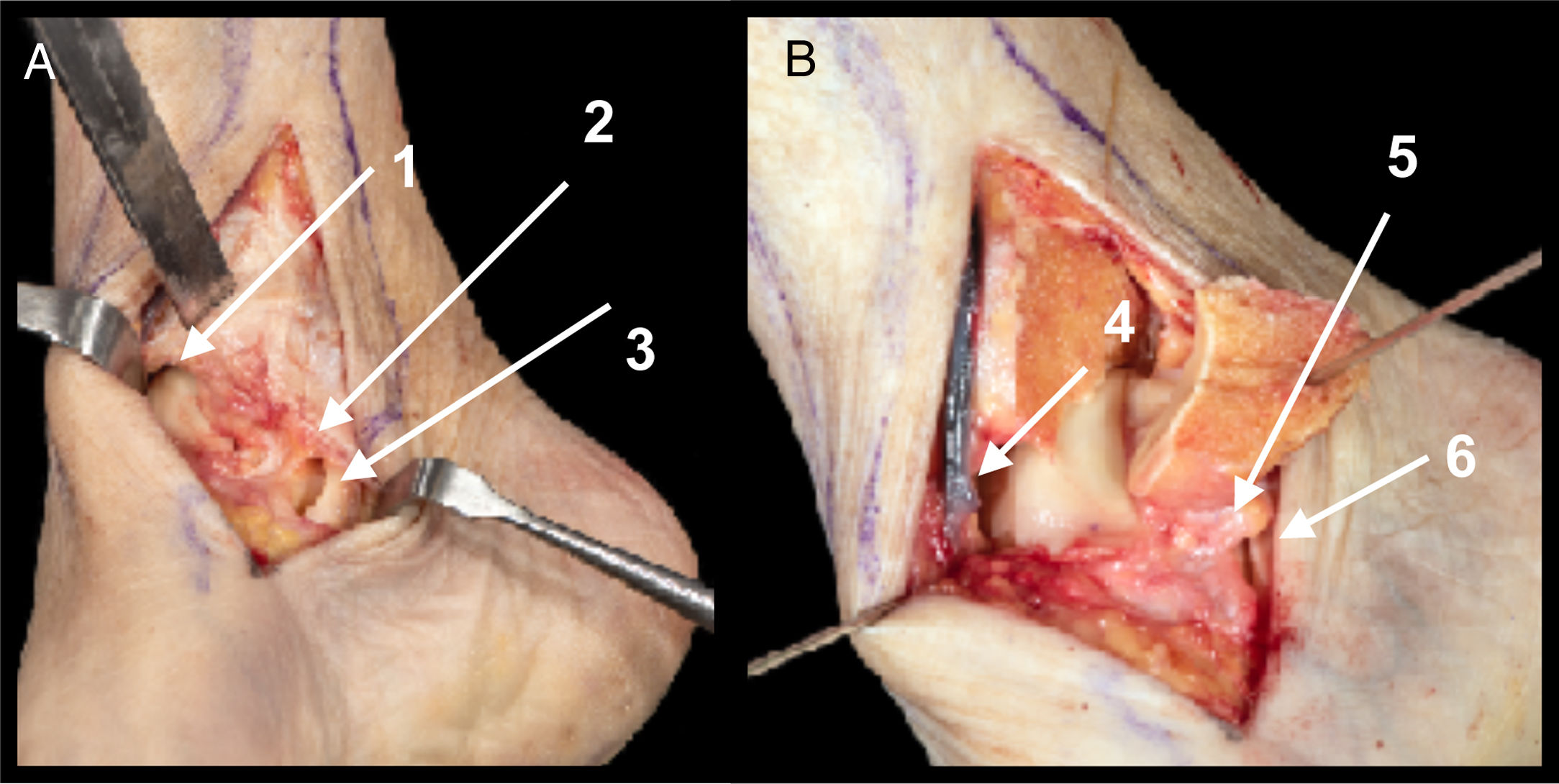
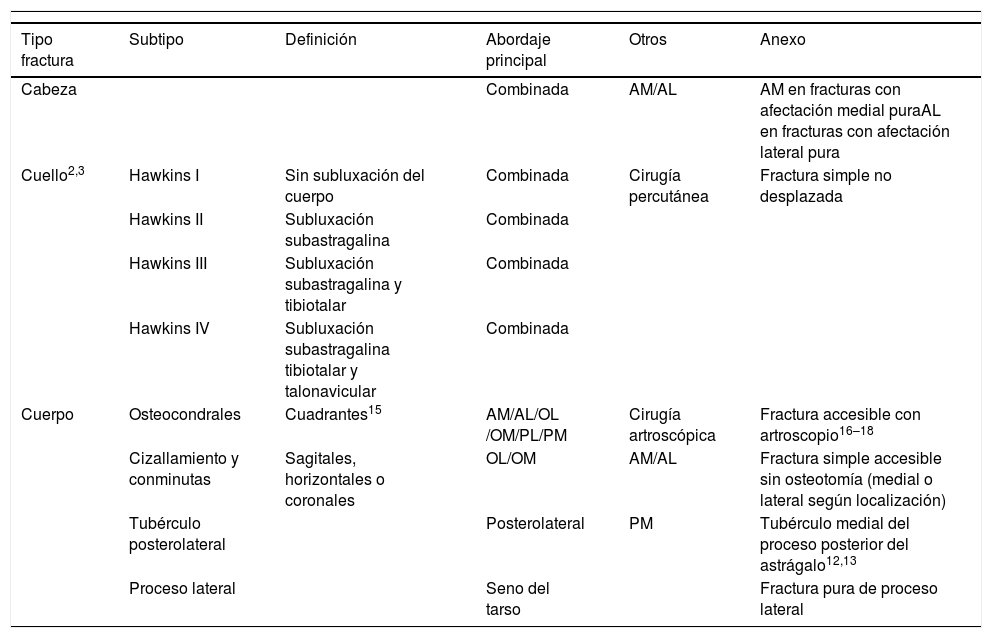
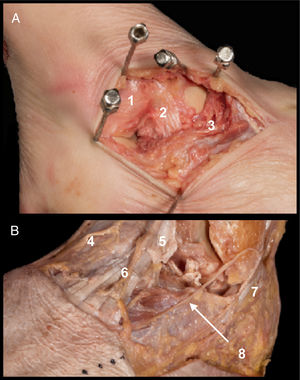
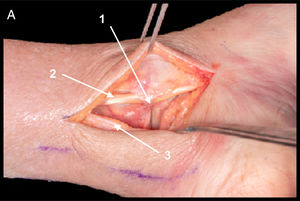
AbordajeReferencias. Parte anterior del maléolo peroneal a articulación calcáneo cuboidea, siguiendo dirección de diáfisis del cuarto metatarsiano. Aproximadamente 6cm de extensión.Detalles anatómicos. Extracción de grasa del tarso-apertura del ligamento talocalcáneo lateral y del ligamento interóseo (fig. 1A). Sección transversal de ligamento peroneoastragalino anterior (LPAA)5 (la sección del LPAA sería solo necesaria en fracturas del cuerpo astragalino, no siendo imprescindible en fracturas del cuello o de la cabeza. La sección del ligamento puede ser transversal en el tercio medio o en la inserción peroneal, requiriendo en ambos casos la sutura o reinserción posterior [fig. 1B]). Desinserción proximal de extensor corto de los dedos (ECD) (la desinserción proximal del ECD da acceso a la región de la cabeza y del cuello, por lo que en fractura de cuerpo se podría evitar [fig. 1C]).
A. Ligamento peroneo astragalino anterior (1) y ligamento talocalcáneo interóseo (2). Inserción de ECD (3).
B. Campo de visualización del cuello con sección de LPAA (1) y sin desinserción de ECD (3).
C. Campo de visualización de cabeza con apertura de ECD (3) sin desinserción de ligamento tibioperoneo inferior anterior (4).
D. Estructuras en riesgo. Rama cutánea dorsal medial del nervio peroneo superficial (5), rama cutánea dorsal intermedia del nervio peroneo superficial (6) y rama cutánea dorsolateral del nervio sural (7).
Estructuras en riesgo. Rama cutánea dorsal intermedia del nervio peroneo superficial y rama cutánea dorsolateral del nervio sural. Arteria del seno del tarso7–9 (se debe tener en cuenta que debido a la alta energía requerida para causar estas fracturas las arterias que irrigan el astrágalo pueden estar lesionadas) (fig. 1D).
Vía anteromedialIndicacionesFracturas de cuerpo. Osteocondrales de la cúpula anteromedial (cuadrantes 1 y 2)15–18 y fracturas conminutas o por cizallamiento de la pared medial más anterior del cuerpo (en fracturas del cuerpo más posterior se recomienda osteotomía medial del maléolo tibial).
Fractura de cabeza y cuello con trazo puro medial.
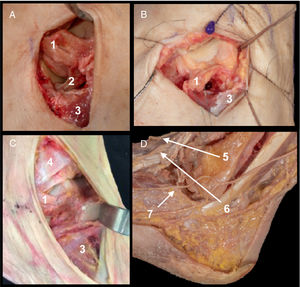
Campo de visualización. Cúpula anteromedial, pared medial del cuerpo, cabeza y cuello medial (fig. 2D).
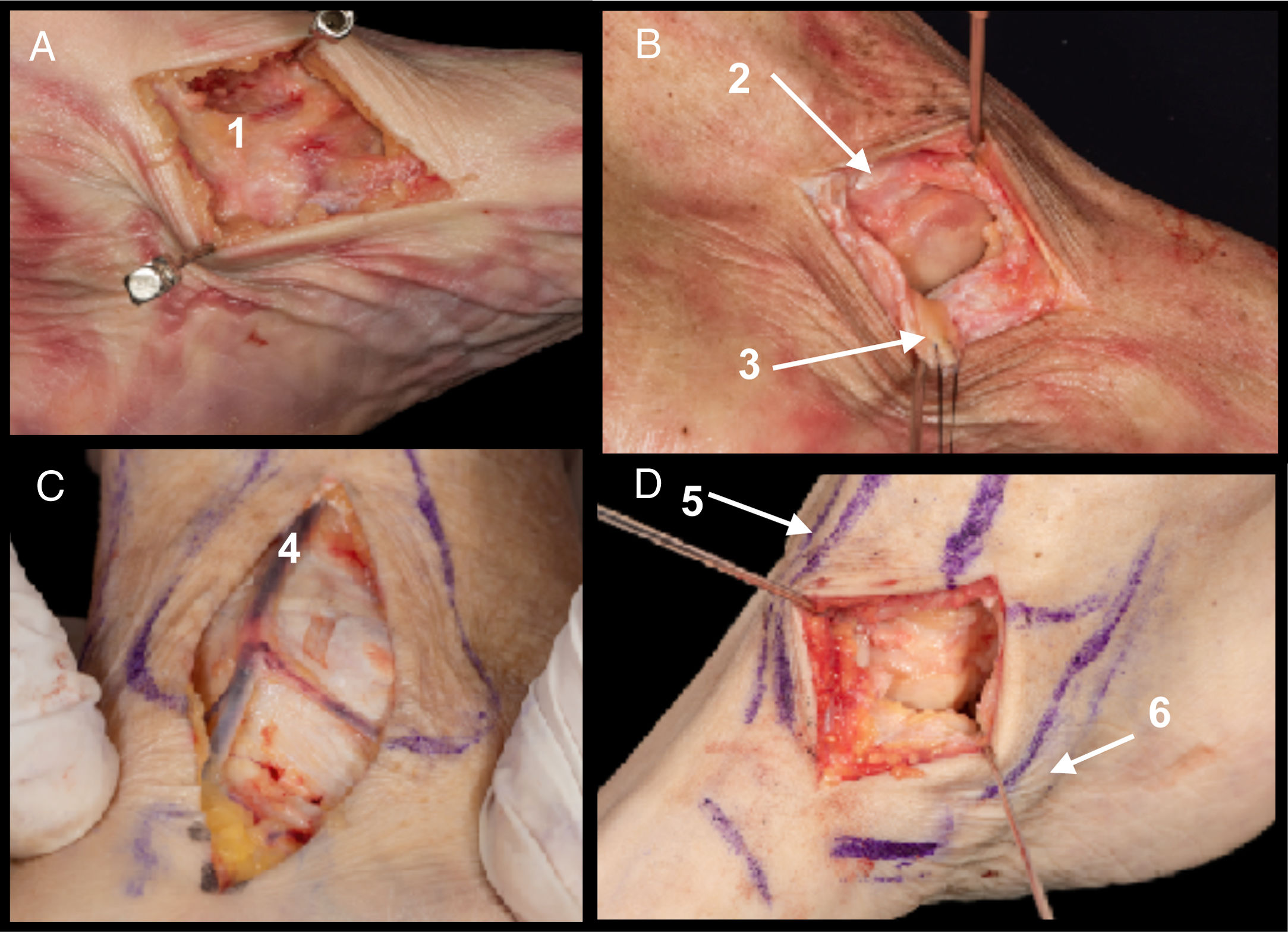
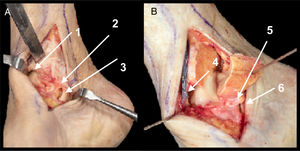
A. Ligamento deltoideo superficial (1).
B. Apertura del ligamento deltoideo profundo. Fascículo tibioastragalino anterior (2) y fascículo tibionavicular (3).
C. Estructuras en riesgo. Nervio safeno interno y vena safena mayor (4).
D. Campo de visualización tras apertura de fascículos de deltoideo profundo. Recorrido tibial anterior (5) y tibial posterior (6).
Referencias. Desde la punta anterior del maléolo hasta la articulación talonavicular en dirección a la diáfisis del primer metatarsiano, entre el tendón tibial anterior y el tendón tibial posterior. Aproximadamente 5cm de extensión.
Detalles anatómicos. Apertura longitudinal según dirección de la incisión del ligamento deltoideo superficial (fig. 2A). Apertura del ligamento deltoideo profundo (fascículo tibionavicular y tibioastragalino anterior) (fig. 2B) (no se recomienda la apertura de los fascículos del deltoideo profundo más posteriores [tibioastragalino posterior y tibiocalcáneo], así como el ligamento calcáneo navicular plantar, ya que es la zona por donde entra la vascularización a través de las ramas de la arteria tibial posterior7–9). Apertura del ligamento talonavicular dorsal5.
Estructuras en riesgo. Vena safena mayor y nervio safeno interno (fig. 2C), arteria deltoidea y arteria del canal del tarso (ramas de la arteria tibial posterior con alta variabilidad en su origen) y arteria medial talar y recurrentes (ramas de arteria pedia).
Vía lateral pura o del seno del tarsoIndicacionesFracturas del proceso lateral (fractura del snowboard) y control de subastragalina.
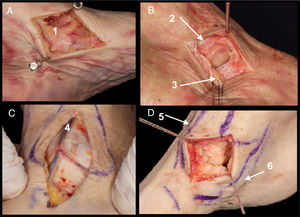
Campo de visualización. Proceso lateral del astrágalo y articulación subastragalina posterior (fig. 3C).
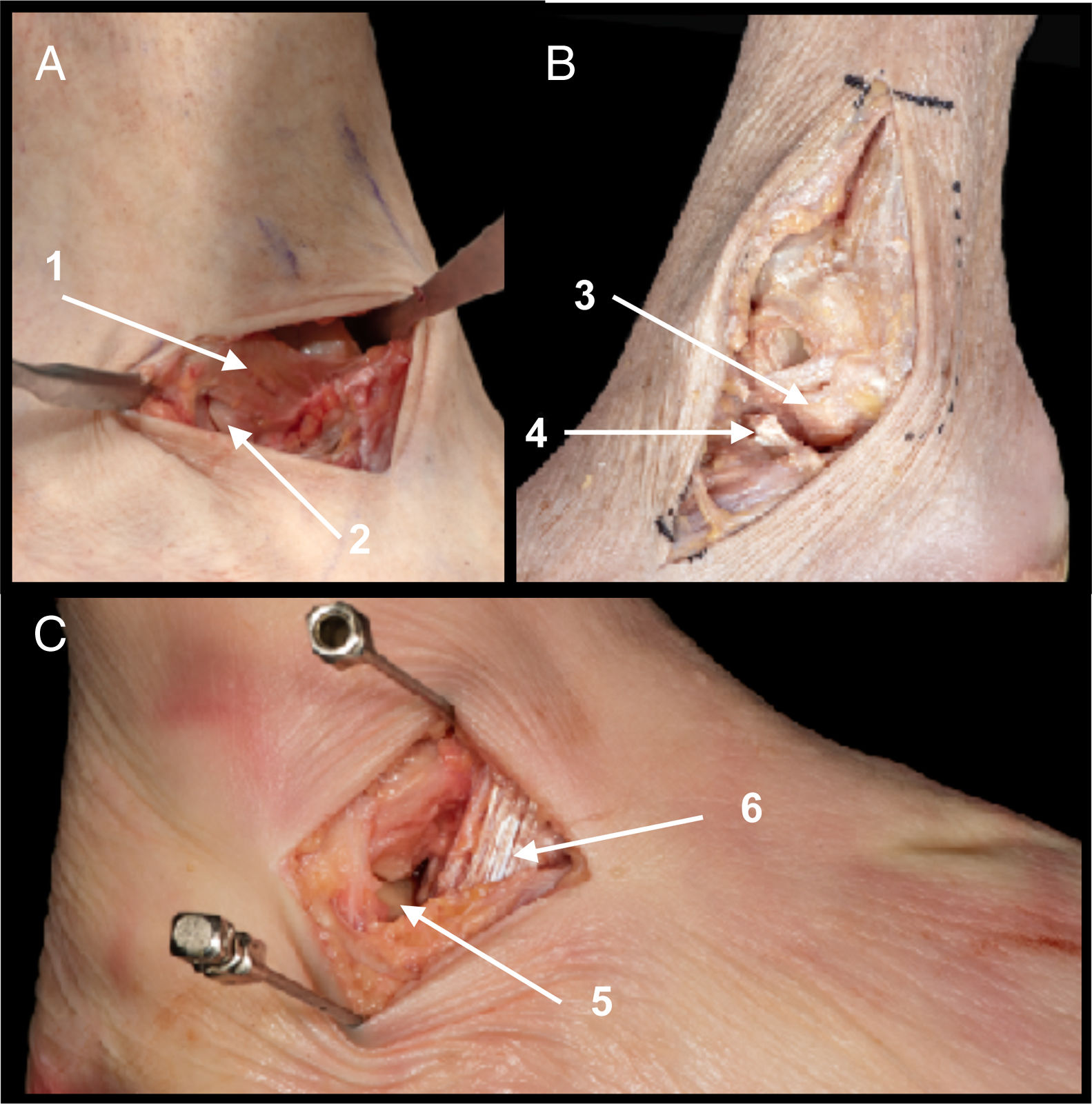
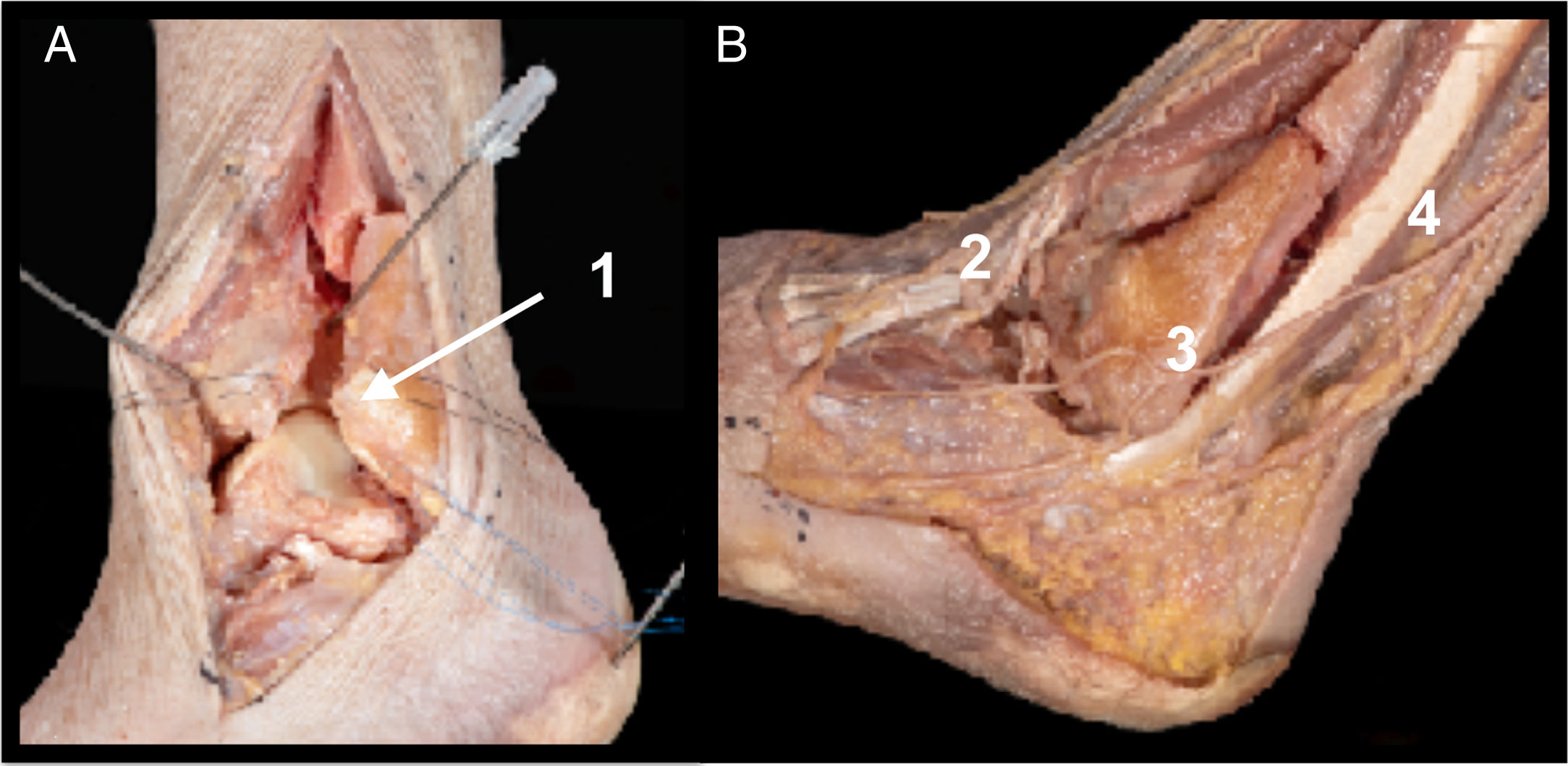
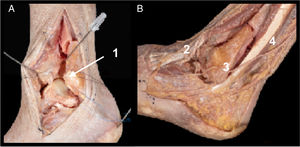
A. Campo de visualización del proceso lateral y articulación subastragalina posterior (1). Retináculo extensor (2)
B. Vía lateral pura donde se expone el LPAA con fascículo superior e inferior (3) y el proceso lateral del astrágalo y subastragalina posterior (4)
C. Presentación con variante anatómica en el que el fascículo inferior del LPAA se une con las fibras del LPC por encima del proceso lateral del astrágalo (5). Sección de ligamento talocalcáneo interóseo (6).
Referencias. Desde 1cm posterior al maléolo peroneal hasta 2cm anterior palpando el proceso lateral del astrágalo, superior a peroneos y paralelo al suelo. Aproximadamente 3cm de longitud.
Detalles anatómicos. Sección del ligamento talocalcáneo interóseo. Apertura de la cápsula articular entre LPAA y ligamento peroneocalcáneo (LPC) (fig. 3A)5 (variante anatómica [fig. 3B]. En ocasiones se han encontrado variantes anatómicas en las que el fascículo inferior del LPAA se une a las fibras del LPC por encima del proceso lateral del astrágalo, por lo que en estas ocasiones será necesario seccionar este fascículo para poder visualizar el proceso lateral)6.
Estructuras en riesgo. Tendones peroneos, LPAA y LPC.
Vía combinada anterior (asociación de vía anteromedial y vía anterolateral)IndicacionesFractura de cabeza y de cuello. Principal vía para este tipo de fracturas.
Fracturas de cuerpo: fracturas conminutas o por cizallamiento del cuerpo anterior.
Campo de visualización. Cabeza, cuello, cuerpo y cúpula astragalina anterior. Mejora la visualización y el control de la fractura, lo que facilita la reducción y la síntesis.
AbordajeLas mismas referencias, planos anatómicos y riesgos descritos previamente para las vías anteromedial y anterolateral, dejando una distancia mínima, entre ambos abordajes, de 5cm para evitar necrosis cutánea10.
Vía anterolateral ampliada (modificación de vía de Ollier)IndicacionesFractura de cabeza con extensión proximal al cuello o al cuerpo (afectación o no del proceso lateral). Esta vía podría combinase con la AM para mejorar el control de la fractura.
Campo de visualización. Cabeza, cuello, proceso lateral y cuerpo inframaleolar.
AbordajeReferencias. Dos centímetros posterior al borde de peroné hasta la articulación talonavicular. Incisión curva de 8-10cm de extensión.
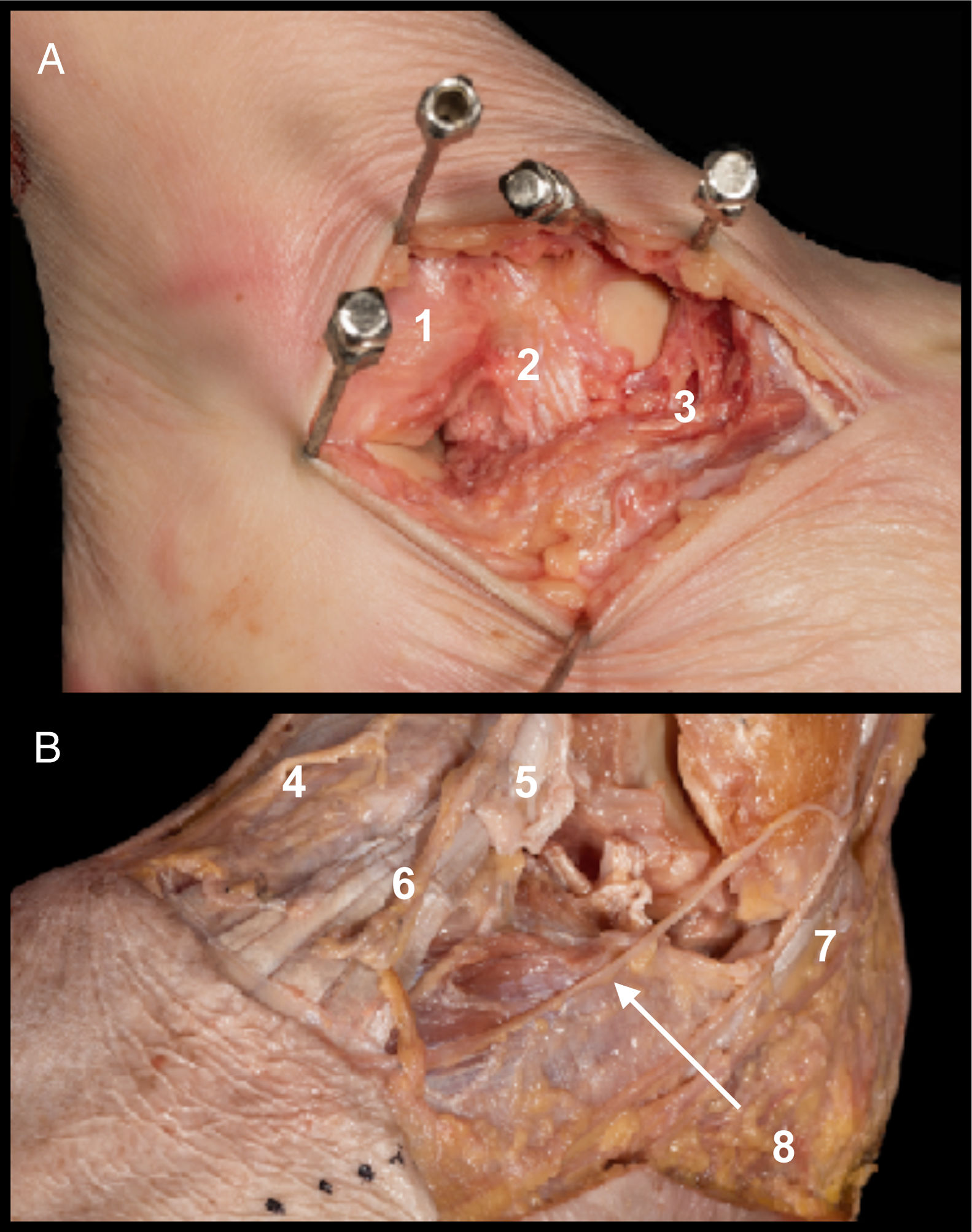
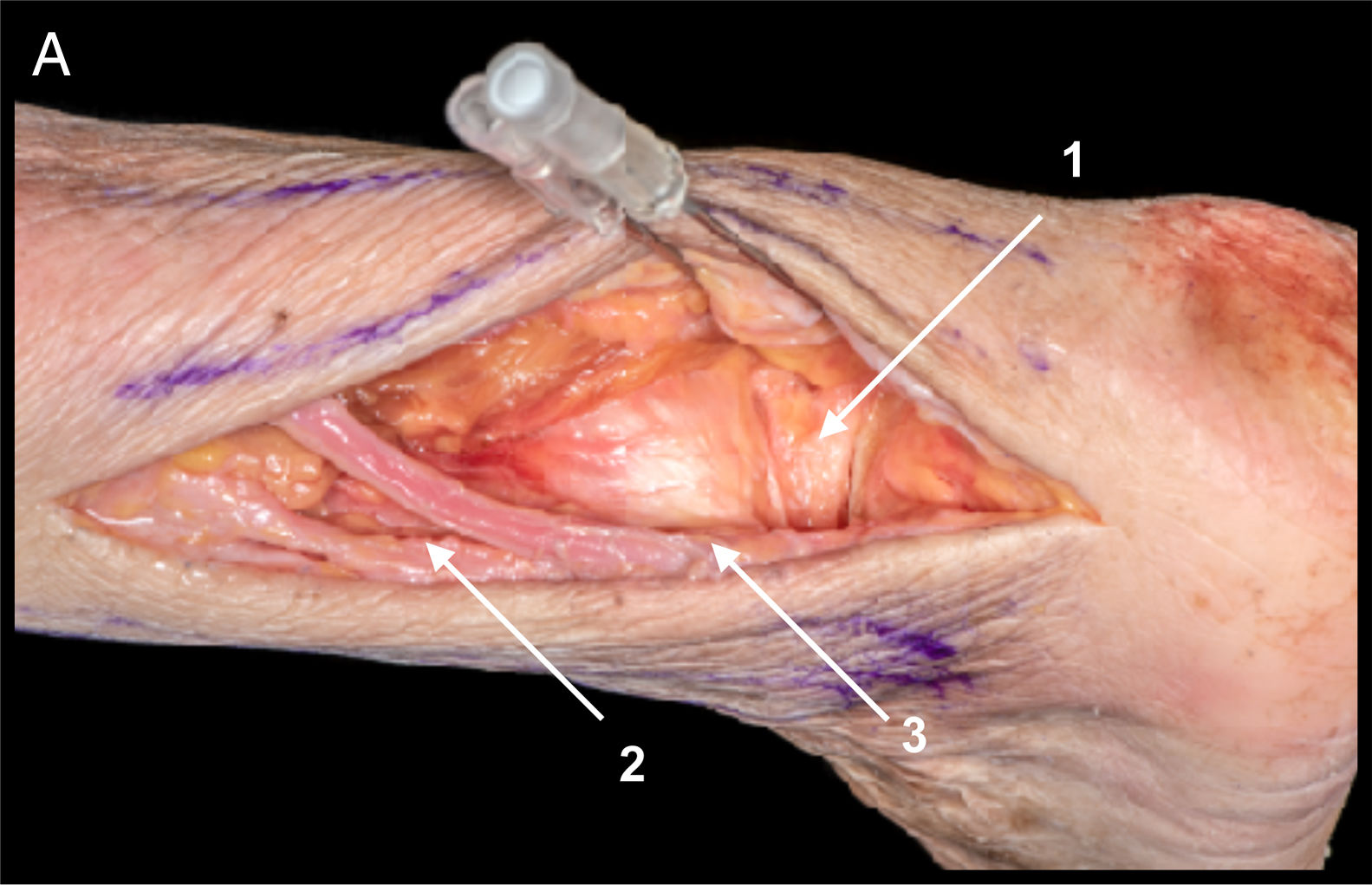
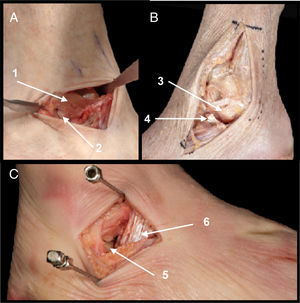
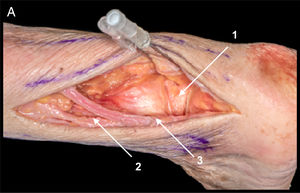
Detalles anatómicos. Resección de tejido adiposo del seno del tarso, desinserción proximal de extensor corto de los dedos (ECD) (si la fractura del cuerpo tiene un trazo posterior puede ser necesaria la sección LPC para visualizar la parte más posterior del astrágalo, incluso ocasionalmente realizar osteotomía de peroné. La sección del LPC debe ser reparada con sutura simple tras la síntesis del astrágalo)14, sección del ligamento talocalcáneo lateral y del ligamento interóseo, sección transversal del LPAA que posteriormente se reparará con una sutura simple con hilo no reabsorbible (fig. 4A).
A. Vía anterolateral ampliada. Tras sección de LPAA (1) y de ligamento talocalcáneo lateral (2) se realiza desinserción proximal de ECD (3) para visualizar el cuello del astrágalo.
B. Estructuras en riesgo. Rama cutáneo dorsal medial del nervio peroneo superficial (4), tendón del extensor largo de los dedos (5), rama cutáneo dorsal intermedia del nervio peroneo superficial (6), tendones peroneos (7) y ramas del nervio sural (8).
A diferencia de la vía de Ollier utilizada para visualizar articulación de Chopart para realizar triple artrodesis, en esta vía no se realiza la apertura de la cápsula de calcáneo cuboidea, y por tanto no se hace necesaria la sección del ligamento bifurcado.
Estructuras en riesgo. Nervio peroneo superficial y ramas, tendón del extensor largo de los dedos, tendones peroneos y ramas del nervio sural (fig. 4B).
Vía con osteotomía medialIndicacionesFracturas osteocondrales de la cúpula astragalina medial.
Campo de visualización. Cúpula astragalina medial (cuadrantes 1, 4 y 7)15–18.
AbordajeReferencias anatómicas. Desde 5cm proximal al maléolo hasta 3cm distal y anterior a la articulación talonavicular. Incisión aproximadamente de 8-10cm.
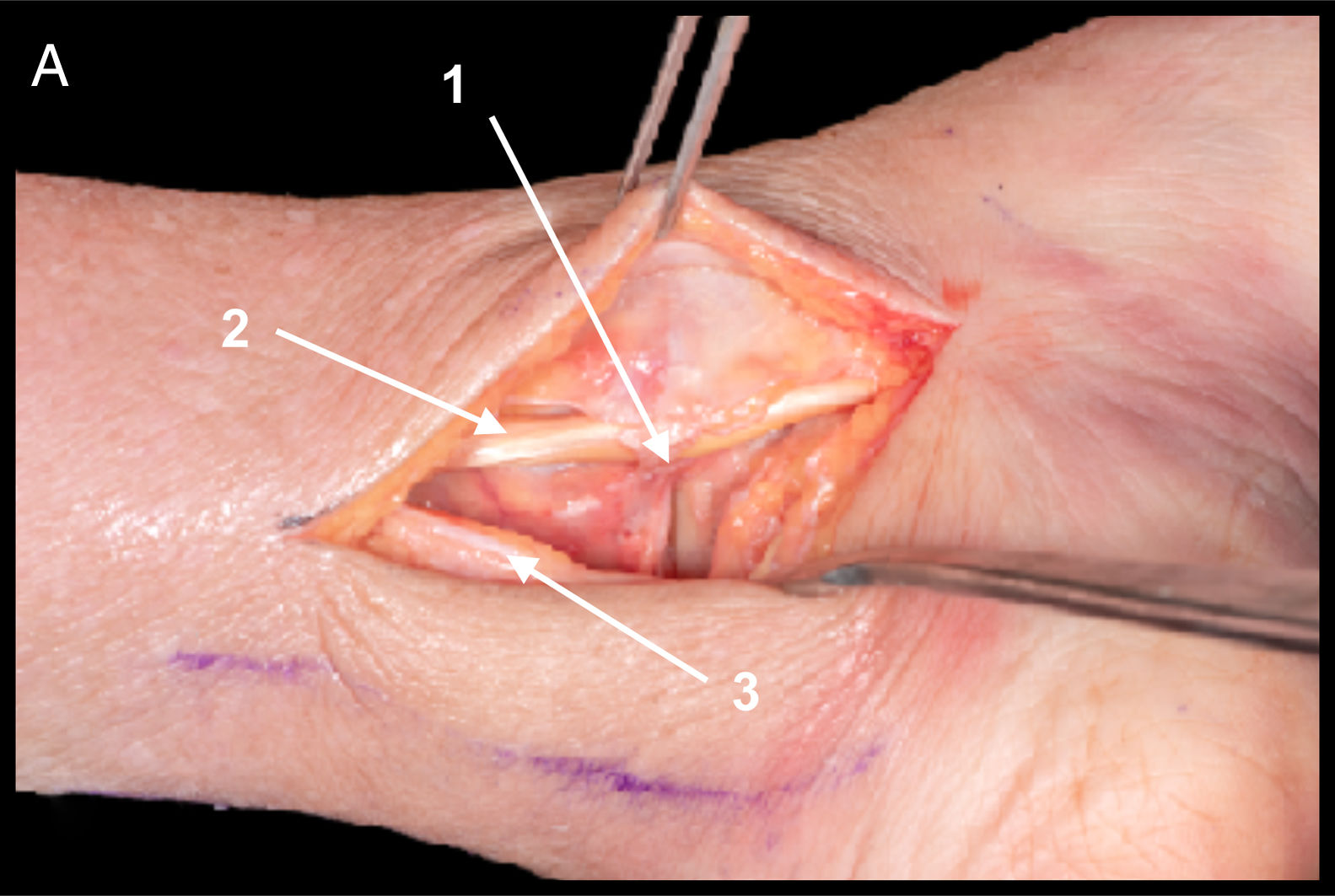
Detalles anatómicos. Sección de deltoideo superficial anterior, parte del fascículo tibiotalar anterior y cápsula anterior con posterior reparación, osteotomía perpendicular a la articulación protegiendo el tendón tibial posterior (fig. 5A).
A. Osteotomía de maléolo tibial. Sección de deltoideo superficial y profundo (fascículo tibiotalar anterior y fascículo tibionavicular) y de cápsula articular (1). Fascículo tibiotalar posterior del ligamento deltoideo profundo (2). Tendón tibial posterior (3).
B. Exposición de cúpula astragalina interna. Vena safena mayor inyectada con látex (4) y fascículos posteriores de ligamento deltoideo profundo (5) y tendón tibial posterior (6).
Se aconseja realizar brocado del maléolo previo a la osteotomía para facilitar la posterior síntesis con tornillos y terminar la osteotomía con osteotomo, que aporte más precisión y evite lesiones condrales.
Estructuras en riesgo. Tendón tibial posterior, nervio safeno interno y vena safena mayor, fascículos posteriores del ligamento deltoideo profundo por riesgo de dañar la vascularización7–9 (fig. 5B).
Vía con osteotomía de peronéIndicaciónFractura de cuerpo lateral del astrágalo y lesiones osteocondrales en los cuadrantes medios y laterales de la cúpula astragalina (cuadrantes 2, 5, 8 y 3, 6 y 9)15–18.
Campo de visualización. Cuerpo astragalino lateral.
AbordajeReferencias anatómicas. Desde 7cm proximal al maléolo peroneal hasta 3cm distal siguiendo la dirección del 4.° MT. Incisión aproximadamente de 9-10cm.
Detalles anatómicos. Sección de la sindesmosis anterior y de LPAA (fig. 6A) (tras la sección de la sindesmosis anterior y del LPAA se hace necesaria la posterior reparación mediante sutura simple o mediante anclajes óseos que devuelvan la estabilidad al tobillo), necesaria para la rotación del maléolo peroneal. Osteotomía transversa del peroné a 4cm del peroné protegiendo los tendones peroneos. Rotación externa del peroné (el ligamento peroneo calcáneo no es necesario seccionarlo para conseguir la rotación del peroné).
Estructuras en riesgo. Nervio peroneo superficial y sus ramas, tendones peroneos y arteria peronea perforante (fig. 6B).
Vía con osteotomía bilateralIndicacionesFracturas de cuerpo: Fracturas conminutas o por cizallamiento del cuerpo posterior.
Campo de visualización. Cuerpo y cúpula astragalina. Se pueden combinar las vías anteriormente descritas (OM y OL). Mejora la visualización de la parte más posterior del cuerpo y facilita la reducción y la síntesis de la fractura. Parece preservar la vascularización talar al disminuir la disección de tejidos blandos, aunque no existen estudios definitivos que lo confirmen14.
AbordajeLas mismas referencias, planos anatómicos y riesgos descritos previamente.
Vía posterolateralIndicacionesFractura del tubérculo lateral del proceso posterior de astrágalo. Control de la articulación subastragalina posterior. Lesiones condrales de la cúpula astragalina posterior (cuadrantes 7, 8 y 9)15–18.
Campo de visualización. Proceso posterior del astrágalo, cúpula astragalina posterior y articulación subastragalina posterior.
AbordajeReferencias anatómicas. Abordaje de aproximadamente 8-10cm entre el tendón de Aquiles y los peroneos.
Detalles anatómicos. Disección entre el tendón de Aquiles y los peroneos tras la identificación del nervio sural y venir la safena menor. Identificación y medialización del flexor largo del hallux que protegerá el paquete neurovascular. Sección del ligamento peroneo astragalino posterior y ligamento intermaleolar posterior (fig. 7A) (tras la sección de parte del complejo ligamentario posterior se debe realizar reparación mediante sutura simple o mediante anclajes óseos).
PL. Campo de visualización de proceso posterior del astrágalo. Abordaje entre tendones peroneos y FLH y Aquiles. Para la visualización de la subastragalina posterior se necesita apertura del ligamento peroneo astragalino posterior y del ligamento intermaleolar posterior (1). Los principales riesgos son: nervio sural (2) y vena safena menor (3).
Estructuras en riesgo. Nervio sural con su rama calcánea, vena safena menor, tendones peroneos, la rama perforante peroneal (atraviesa la membrana interósea desde posterior, aproximadamente a 3cm del extremo distal del peroné). El paquete neurovascular tibial posterior queda protegido por el flexor largo del hallux.
Vía posteromedialIndicacionesFractura del proceso posterior del astrágalo (tubérculo medial del proceso posterior del astrágalo). Control de la articulación subastragalina posterior. Lesiones osteocondrales (cuadrantes 7 y 8)15–18.
Campo visualizado. Zona posteromedial del astrágalo y subastragalina posterior12,13.
AbordajeReferencias anatómicas. Desde 7cm proximal al maléolo tibial hasta 1cm distal y ligeramente posterior.
Detalles anatómicos. Disección entre tendón tibial posterior y tendón flexor largo de los dedos para evitar el paquete neurovascular (fig. 8A).
Estructuras en riesgo. Paquete neurovascular, tendón tibial posterior, flexor común de los dedos y flexor largo del primer dedo.
Resultados y discusiónLas fracturas más frecuentes de astrágalo son del cuello, y para poder visualizarlas clásicamente se han usado las vías AM o la AL, pero a veces no permitirán una exposición suficiente, por lo que la mayoría de la literatura actual preconiza la doble vía combinando la AL y la AM como la más efectiva en caso de fracturas de cuello, ya que se puede controlar mejor la reducción y la síntesis, aunque también se ha descrito una vía anterior con buena visualización de las fracturas de cuello11. Los autores creen que en la gran mayoría de casos es imprescindible realizar el doble abordaje combinando la vía AL o la vía anterolateral ampliada con la AM para conseguir una reducción correcta, controlando siempre los 2 laterales del astrágalo para evitar desplazamientos en varo o valgo y consolidaciones en mala posición, que produciría un cambio en el eje óseo y, por tanto, un cambio en la biomecánica del pie con resultados desastrosos.
En estas fracturas se hace imprescindible la realización previa de una TAC que permita hacer una buena planificación quirúrgica y asegurar una reducción exquisita. El estudio prequirúrgico permitirá establecer la mejor vía de abordaje para cada caso, que debe dar el mayor campo de visualización respetando estructuras y evitando al máximo posible la desvascularización.
En este artículo se describe la vía anterolateral ampliada, modificación de la vía de Ollier usada clásicamente para la triple artrodesis del tarso. Esta vía está indicada para fracturas complejas de cabeza con trazo proximal al cuello o al cuerpo (afectación o no del proceso lateral), ya que nos permitiría visualizar toda su extensión. Además este abordaje podría combinase con la AM para mejorar el control de la fractura.
Tras el estudio anatómico los autores deducen que en fracturas del cuerpo se podría evitar la desinserción del ECD, pero no la sección del LPAA. Por contra, en fracturas de la cabeza y el cuello sería imprescindible la desinserción del ECD sin apenas alterar las estructuras ligamentosas del complejo lateral del tobillo.
Para abordar lesiones del proceso posterior del astrágalo hay bibliografía que aboga por el abordaje posteromedial como una buena vía para la exposición, e incluso está descrita la osteotomía de maléolo posterior19. En nuestra experiencia la vía posteromedial no tiene utilidades prácticas reales, siendo una vía con mucho riesgo neurovascular por la proximidad del paquete tibial posterior, sin ninguna ventaja respecto a la posterolateral.
En cuanto a las lesiones osteocondrales estas deben ser abordadas en función de la localización. En los cuadrantes 1, 2, 4 y 5 se puede realizar abordaje anteromedial, en los cuadrantes 2, 3, 5 y 6 anterolateral y en los cuadrantes 8 y 9 posterolateral, siendo en muchos casos necesaria la realización de osteotomías maleolares para conseguir una buena exposición, sobre todo en los cuadrantes 4, 6 y 815–18. En el caso de lesiones osteocondrales en el cuadrante 7 también se recomienda osteotomía de maléolo tibial, ya que con abordaje posteromedial se consigue muy poca exposición con mucho riesgo de lesión del paquete neurovascular posterior.
ConclusionesLas fracturas de astrágalo no son lesiones frecuentes, pero se consideran lesiones graves debido a las complicaciones a las que se asocian. La complicación más temida es la necrosis ósea, que se debe a la vascularización precaria que caracteriza a este hueso, por la gran superficie articular que presenta. Clásicamente esto ha llevado a tratar este tipo de lesiones a la menor brevedad posible por cirujanos en ocasiones no experimentados y no familiarizados con las vías de abordaje necesarias.
El conocimiento por parte del cirujano de la anatomía del pie y el tobillo, incluyendo vasos sanguíneos que irrigan el astrágalo, con contribuciones y localizaciones relativas, es clave para el éxito de este tipo de tratamiento quirúrgico.
FinanciaciónLos autores no hemos recibido ninguna ayuda económica para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. La presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial, o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.