El dolor lumbar es causa frecuente de cese de actividades deportivas en atletas jóvenes, y la espondilolisis es su causa identificable más común. Aunque los avances en las técnicas radiológicas permiten su diagnóstico en fases precoces, en algunos casos la progresión a espondilolistesis es asintomática y no se detecta hasta fases avanzadas. No hay consenso en el objetivo del tratamiento, que consiste en la resolución clínica, radiológica, biomecánica o funcional, según autores. También hay falta de acuerdo en el tratamiento conservador ideal, en las indicaciones quirúrgicas y en la necesidad de reducción de la espondilolistesis, y muchas recomendaciones establecidas no están avaladas por la evidencia. Presentamos una revisión de la bibliografía que resume el conocimiento actual de la espondilolisis y espondilolistesis en niños y adolescentes.
Low back pain is a common cause of lost playing time in young athletes, and spondylolysis is its most common identifiable cause. Despite technological advances in radiology, which can lead to an early diagnosis with better prognosis, progression to spondylolisthesis is sometimes asymptomatic and may not be detected until late stages. There are wide variations, suggesting lack of consensus as regards the objective of treatment, which consists of clinical, radiological, biomechanical or functional improvement. There is also a lack of agreement regarding the ideal conservative treatment, surgical indications and need of slip reduction, and most of the established recommendations are not evidence based. We present a review of literature, which summarizes the current knowledge of spondylolysis and spondylolisthesis in children and adolescents.
El término espondilolisis (del griego spondylo=vértebra, lisis=separación) se refiere a un defecto uni o bilateral de la pars interarticularis, istmo del arco posterior del cuerpo vertebral entre las facetas articulares superior e inferior. Espondilolistesis (olisthesis=deslizamiento) describe la migración ventral de un segmento vertebral sobre otro, habitualmente precedido por espondilolisis, y reconocida como entidad por el obstetra Herbiniaux en 17821. Ambas han sido descritas como causas frecuentes de dolor lumbar y radicular en todos los grupos de edad.
EpidemiologíaLa incidencia varía en la población general según autores, y es difícil de determinar, ya que suele investigarse solo en pacientes sintomáticos. En un estudio clásico de disección, Roche y Rowe2 encontraron una prevalencia global de espondilolisis del 4,2%. Más recientemente se han estudiado tomografías computarizadas (TC) solicitadas a grupos aleatorios de adultos por causas no relacionadas con dolor lumbar (patología aórtica, abdominal y urológica), y se ha observado un defecto de la pars en el 9-11% de los casos, casi el doble de los detectados por radiología simple y sin asociación significativa con la presencia de dolor lumbar3,4. Existe una gran variabilidad étnica, con una distribución de la frecuencia de mayor a menor en esquimales (alrededor del 40%), caucasianos (5-12%) y afroamericanos (1-3%)5. En general se habla de una incidencia mayor en hombres, pero esta afirmación es controvertida. Sí parece cierto que la progresión a espondilolistesis, que ocurre en el 25% de los casos6, es más probable en mujeres3–5. Ambos sexos requieren tratamiento quirúrgico en una frecuencia similar7.
El dolor lumbar es un motivo frecuente de cese temporal de la actividad deportiva en atletas competitivos, y la espondilolisis es su causa identificable más común8. Soler y Calderón9 realizaron un estudio en 3.152 deportistas de élite en España y registraron una prevalencia de espondilolisis del 8,02% (no mucho mayor que en la población general de la misma edad), sin diferencias significativas entre géneros pero con gran variabilidad entre las disciplinas; de mayor a menor frecuencia se encontró en lanzamientos, gimnasia artística, remo, halterofilia, deportes de combate, natación (estilos mariposa y braza), voleibol, gimnasia rítmica y natación sincronizada. En atletas con dolor lumbar, la prevalencia de espondilolistesis es mayor en adolescentes (47%) que en adultos (5%)8–10.
Hay una fuerte asociación entre el defecto de la pars y la presencia de espina bífida oculta, que solo se encuentra en el 5% en la población general pero hasta en un tercio de los pacientes con espondilolistesis ístmica. Es recomendable investigar la coexistencia de disrafismo espinal previo a un eventual abordaje posterior para prevenir una lesión accidental de los elementos del saco dural y valorar si es posible la reparación de la pars11.
PatogénesisSe desconoce la etiología exacta, aunque es probable que la elongación de la pars tenga un origen multifactorial por factores predisponentes (hereditarios, displasia vertebral –espina bífida, elongación de las facetas–, anomalías de partes blandas o de la fisis, y morfología sacropélvica) y factores ambientales (postura erecta, marcha y cargas repetidas de la columna lumbosacra).
Aunque hay una predisposición genética a la espondilolisis, no es una patología congénita y no se han descrito casos en recién nacidos. Tampoco existe en pacientes de cualquier edad que no caminan. Esto hace pensar que el aumento de la carga generada en la postura bipodal desempeña un importante papel en su desarrollo12. La incidencia va aumentando tras el inicio de la marcha hasta los 18 años, y se mantiene estable hasta la edad adulta. Es poco frecuente que se desarrolle al final del crecimiento de la columna2,6.
En niños y adolescentes, el arco posterior no está completamente osificado y el disco intervertebral es muy elástico, lo que hace a la pars más susceptible de fallo por fatiga ante fuerzas de tensión y cizallamiento, especialmente en los que practican deportes que implican la hiperextensión reiterada del tronco.
A diferencia de la espondilolistesis degenerativa, 5-6 veces más frecuente en L4-L5, en niños y adolescentes es más frecuente en L5-S1 (71-95%), seguida de L4-L5 (5-15%), L3-L2 (menos del 5%) y L2-L1 (menos del 1%)5,7.
La preferencia por la unión lumbosacra en pacientes jóvenes se explica porque el sacro es relativamente inmóvil, mientras que la columna lumbar es el segmento con mayor movilidad. Los elementos anteriores (el disco y el cuerpo vertebral) resisten la compresión, mientras que los elementos posteriores (óseos) constituyen el soporte de las fuerzas de cizallamiento. En condiciones normales, la estabilidad de la articulación se consigue mediante una serie de estabilizadores estáticos (la orientación de la superficie articular interfacetaria de L5-S1, la integridad de los discos y el complejo ligamentoso), y unos estabilizadores dinámicos (sistema neuromuscular). Generalmente estos elementos consiguen mantener la alineación de la vértebra afectada.
La pars interarticularis de L5, especialmente sus porciones ístmica y lateral, suponen el vínculo óseo más débil entre estos elementos, y es donde se concentra el estrés mecánico máximo, ya que debe resistir fuerzas tanto axiales como de cizallamiento.
La espondilolisis tiene una explicación biomecánica y anatómica. Por un lado, la carga en el arco óseo posterior se incrementa considerablemente desde L1 a L5 durante la extensión. Estas fuerzas de cizallamiento son mayores en pacientes con incidencia pélvica y lordosis lumbar elevadas (parámetros que definiremos en el análisis radiológico de la morfología pélvica), lo que explica por qué la espondilolistesis de alto grado se observa con mayor frecuencia en estos pacientes.
Otra hipótesis sostiene que una separación adecuada entre las facetas articulares adyacentes permite la superposición de los elementos posteriores durante la hiperextensión. En un estudio anatómico reciente se demostró que individuos que no tienen suficiente distancia interfacetaria en dirección cráneo-caudal son más susceptibles de desarrollar un defecto espondilolítico por atrapamiento de la pars de L5 entre las facetas inferiores de L4 y las facetas superiores de S1 durante la extensión lumbar repetitiva13.
Labelle et al.14 relacionan la morfología y postura pélvica con la dirección de las fuerzas que actúan sobre la pars, y establece que en pacientes con alta incidencia pélvica e inclinación sacra se produce un fenómeno de cizallamiento (shear) con aumento de las fuerzas de tensión sobre la pars, mientras que en los pacientes con incidencia pélvica e inclinación sacra más bajas, la lesión se produce por compresión axial y rotura de la pars, lo que denominan fenómeno de cascanueces (nutcracker).
ClasificaciónEn 1976, Wiltse et al.15 describieron 5 tipos de espondilolistesis según su etiología displásica, ístmica, degenerativa, postraumática o patológica. Marchetti y Bartolozzi16 desarrollaron en 1997 una nueva clasificación que distingue espondilolistesis adquiridas y del desarrollo. Esta última agrupa las formas displásicas e ístmicas, y se subdivide en alto o bajo grado según la presencia y severidad de una serie de cambios displásicos de la articulación (cifosis lumbosacra, forma trapezoidal de L5, superficie en cúpula del sacro, displasia y cifosis sacra, displasia de los elementos posteriores y apófisis transversas pequeñas).
Estas clasificaciones son útiles para identificar la etiopatología, pero no para establecer un algoritmo terapéutico. Mac-Thiong et al.17 propusieron en 2008 una nueva clasificación con 6 subtipos, actualmente aceptada por el Spinal Deformity Study Grup (SDSG), que excluye el grado de displasia y se basa en 3 características radiológicas: (1) grado de desplazamiento (alto o bajo), (2) incidencia pélvica (baja, normal o alta), y (3) desequilibrio sagital, regional (espinopélvico) o global.
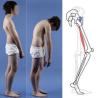
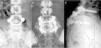
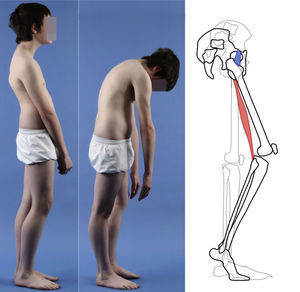
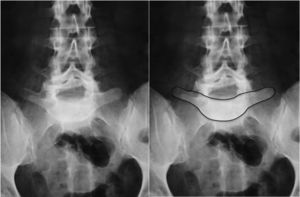
Presentación clínicaLa mayoría de las espondilolisis y espondilolistesis de bajo grado son asintomáticas. Los pacientes que consultan suelen hacerlo en la infancia tardía o adolescencia temprana cuando el deslizamiento progresa y aparecen los síntomas. Los pacientes se presentan con dolor lumbar central de características mecánicas, agravado por actividades deportivas o bipedestación prolongada, contractura de isquiotibiales con limitación de la inclinación hacia delante del tronco y aumento del ángulo poplíteo, presente en el 80% de los pacientes sintomáticos18 (figs. 1 y 2).
En la exploración clínica, el dolor durante la hiperextensión lumbar es un hallazgo común en las espondilolistesis de alto grado. El test de la cigüeña o del flamenco (hiperextensión en apoyo monopodal) reproduce dolor en el lado afecto. Es frecuente el dolor irradiado a miembros inferiores, que puede seguir o no un trayecto radicular.
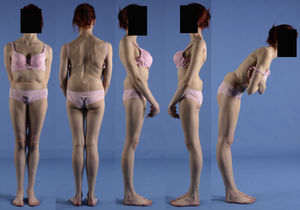
El signo de Phalen-Dickson está presente hasta en el 53% de las espondilolistesis de alto grado19, aunque puede observarse en cualquier grado de deslizamiento, y describe una postura con aumento de la base de sustentación y marcha agazapada (crouch gait) (ver el vídeo en el material adicional [anexo 1]). Para compensar la cifosis lumbosacra producida por la listesis (desplaza el centro de gravedad hacia delante), el paciente retrovierte la pelvis verticalizando el sacro y flexiona las rodillas para desplazar el centro de gravedad hacia atrás. La retroversión pélvica conlleva la extensión de las caderas. El mantenimiento de esta postura anormal causa la contractura isquiotibial, que en los casos más severos provoca que el paciente camine de puntillas (fig. 1).
La irritación de la raíz L5 es rara en las espondilolistesis ístmicas de bajo grado, y se produce por atrapamiento de la raíz en el tejido fibroso que se forma alrededor del defecto de la pars. En las espondilolistesis de alto grado, el desplazamiento de la vértebra L5 produce una estenosis foraminal radiológica en el 57-74% de los casos, pero solo es sintomática en el 26% de los adolescentes19. La severidad de los síntomas suele correlacionarse con el grado de desplazamiento vertebral20,21. A diferencia del adulto, la estenosis central de canal es rara en adolescentes.
En casos de listesis severa, es característica la presencia de un pliegue abdominal (fig. 2). La palpación de las apófisis espinosas puede revelar un desnivel, con prominencia del proceso de la vértebra subyacente al defecto.
En la mitad de los pacientes hay una escoliosis lumbar o toracolumbar posiblemente antiálgica, cuya incidencia es más alta cuanto mayor es el grado de displasia y desplazamiento (fig. 2, ver el vídeo en el material adicional [anexo 1]). Si no se realiza un tratamiento precoz, la curva escoliótica puede transformarse en estructural22.
Historia naturalEl pronóstico a largo plazo de la espondilolistesis ístmica de bajo grado suele ser benigno, y la mayoría de los pacientes mejoran con medidas conservadoras23. El riesgo de progresión de la espondilolistesis es máximo durante el período de crecimiento rápido. La progresión media de la listesis también es mayor durante la adolescencia (7%), algo menor entre la segunda y tercera décadas (4%) y mínima en la edad adulta (2%)12. Un factor independiente de riesgo para el dolor lumbar es el deslizamiento superior al 25%24, pero hay pacientes asintomáticos con listesis de alto grado, lo que podría explicarse por una fusión espontánea25.
En la espondilolistesis ístmica se produce típicamente una rotura de la pars, mientras que en la displásica la elongación de la misma ocurre sin discontinuidad ósea, el platillo superior del sacro adquiere morfología abovedada y el cuerpo vertebral de L5 es trapezoidal (fig. 3). El riesgo de progresión es mayor en la espondilolistesis displásica.
No hay consenso sobre qué factores favorecen la progresión, pero Fredrickson et al. realizaron un seguimiento de un grupo de pacientes durante 45 años y demostraron que el porcentaje de deslizamiento, la edad de presentación, el índice lumbar y el ángulo de deslizamiento en el momento de la presentación no tienen un valor predictivo del deslizamiento final6,12.
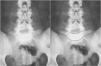
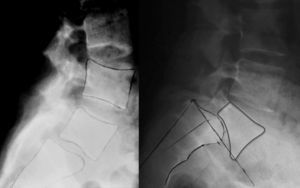
Diagnóstico por imagenLas proyecciones radiológicas simples anteroposterior verdadera de Ferguson (paciente en supino con angulación cefálica del rayo 30-35°, paralelo al espacio discal L5-S1) y lateral en bipedestación de la unión lumbosacra son las pruebas electivas iniciales. En algunos casos pueden ser diagnósticas, aunque tienen muchos falsos negativos, especialmente en espondilolisis unilaterales. La realización de proyecciones oblicuas para detectar la típica imagen del collar o el cuello roto del Scottie dog en las lesiones unilaterales de la pars no ha demostrado un incremento de la sensibilidad y especificidad, con un considerable aumento del coste y la exposición a radiación26. En casos de espondilolistesis de alto grado, puede verse en la proyección anteroposterior la imagen del «sombrero invertido de Napoleón» (fig. 4), formado por la superposición del cuerpo luxado de L5 y el sacro27.
La resonancia magnética (RM) está justificada para excluir otras causas de dolor (procesos neoplásicos, infecciones, hernias o cambios degenerativos discales). A su vez, permite establecer el estado del disco intervertebral en los casos en que se considere la reparación de la pars. El uso de cortes axiales de 3mm a través del pedículo y el espacio intervertebral, con proyecciones parasagitales a nivel de la pars, puede ser también útil en la estadificación de la lesión. En lesiones agudas, el aumento de intensidad de la señal en la secuencia potenciada en T2 de los pedículos adyacentes a la pars afectada indica edema de la médula ósea, que sugiere potencial de consolidación6. También es útil para excluir una estenosis de canal o foraminal.
La TC ofrece la mejor visualización de la morfología ósea, y facilita el diagnóstico diferencial con otras lesiones. El grupo de Tokushima clasificó las lesiones espondilolíticas por estadios según la imagen por TC en: 1) temprana, con absorción ósea focal o un defecto lineal, 2) progresiva, con un defecto amplio y fragmentación, o 3) terminal, cuando hay esclerosis, que corresponde a una seudoartrosis. Esta clasificación pronostica la capacidad de consolidación en función de la fase evolutiva en que se inicia el tratamiento, pero no está validada28,29.
La tomografía de emisión por fotón único (SPECT) se ha descrito como la técnica de imagen más sensible. Permite diagnosticar una reacción de estrés o una lesión subaguda de la pars antes de que la fractura sea visible en la radiografía simple, y la imagen puede persistir durante un año30. Sin embargo, en nuestro medio es una técnica costosa y poco accesible, con la desventaja de la radiación.
La gammagrafía ósea (GO) tiene una alta sensibilidad para las lesiones espondilolíticas, que según el grado de captación del radionúclido pueden diferenciarse en «calientes» (actividad osteoblástica, con potencial de consolidación) o «frías» (seudoartrosis establecidas). Pero la especificidad es muy baja, ya que otras causas de dolor lumbar pueden generar áreas calientes, como el osteoma osteoide30.
Una lesión se considera aguda cuando hay hipercaptación de radionúclidos en la GO, hiperintensidad de los pedículos en la secuencia potenciada en T2 de la RM, o defecto lineal en la TC (estadio precoz), a pesar de ser indetectable en la radiología simple, y por tanto tiene un buen potencial de consolidación28–30.
Las mediciones radiológicas para la clasificación de las espondilolistesis se resumen en:
- 1.
Análisis local: lumbosacro
Serie de medidas en la radiografía simple lateral, que debe hacerse en bipedestación, ya que algunos desplazamientos se reducen espontáneamente en decúbito supino27, para medir la severidad del desplazamiento y monitorizar la progresión31:
- •
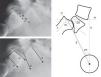
Grado de deslizamiento (anterior translation): medido por varios métodos (Taillard, Boxall, Wright and Bell, Meyerding). Suele utilizarse la clasificación de Meyerding según la cual la ausencia de desplazamiento se clasifica como grado 0, desplazamiento del 0-25% es grado i, 25-50% es grado ii, 50-75% es grado iii, 75-100% es grado iv y más de 100% es grado v o espondiloptosis. Se considera espondilolistesis de bajo grado cuando es de grado ii o inferior, y de alto grado si es de grado iii o superior (fig. 5).
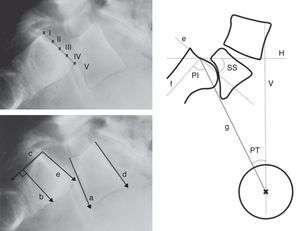
Figura 5.Mediciones radiológicas. Arriba, grado de deslizamiento de Meyerding. Abajo, líneas de referencia para medir el ángulo lumbosacro según Boxall (a, b), Dubousset (c, d) y Wiltse (a, e). A la derecha, incidencia pélvica (PI), rotación o inclinación pélvica (PT) y pendiente sacra (SS). a: platillo inferior de L5; b: línea perpendicular a c (borde posterior del sacro); d: platillo superior de L5; e: platillo superior del sacro; f: perpendicular a e; g: línea que une el centro de e con el centro de la cabeza femoral (o la mitad de la distancia entre el centro de ambas cabezas femorales); H: horizontal; V: vertical.
- •
Ángulo lumbosacro o ángulo de deslizamiento (slip angle [LSA]): describe la angulación sagital entre L5 y S1, o grado de cifosis lumbosacra. Según la definición de diferentes autores, está formado por27:
- 1.
una línea paralela al platillo inferior de L5 y una línea perpendicular al borde posterior del sacro (Boxall)
- 2.
líneas paralelas al platillo superior de L5 y el borde posterior del sacro (Dubousset)
- 3.
líneas paralelas al platillo inferior de L5 y superior del sacro (Wiltse)
El ángulo lumbosacro de Dubousset es el más reproducible, y permite la valoración pre y postoperatoria ya que no requiere puntos de referencia en la zona artrodesada (fig. 5).
- 1.
- •
Lordosis lumbar (lumbar lordosis [LL]): se debe medir desde el platillo superior de L5 hasta el platillo superior de la vértebra límite de la curva lordótica, que no es necesariamente L1, ya que la lordosis suele ser más extensa en altos grados de listesis.
- •
- 2.
Análisis regional: sacropélvico
Los parámetros radiológicos que describen la morfología y la orientación espacial de la pelvis en el plano sagital son:
- •
Incidencia pélvica (pelvic incidence [PI]): ángulo formado por la perpendicular al punto medio del platillo superior del sacro y la línea que va de este punto al centro de la cabeza femoral.
- •
Rotación o inclinación pélvica (pelvic tilt [PT]): ángulo formado por la intersección entre la vertical y la línea que conecta el punto medio del platillo superior del sacro con el eje de ambas cabezas femorales. Es el mejor indicador de anteversión o retroversión pélvica.
- •
Pendiente o inclinación sacra (sacral slope [SS]): ángulo formado por la superficie del platillo superior de S1 y la horizontal.
SS y PT son parámetros posturales (dinámicos), y varían en función de la versión de la pelvis sobre el eje de las caderas, mientras que PI es un valor anatómico (estático), constante en cada individuo. Estas 3 medidas están relacionadas entre sí con la fórmula PI=SS+PT (fig. 5).
La rotación anterior, anteversión, flexión o inclinación anterior de la pelvis aumenta la SS y reduce la PT. Rotación posterior, retroversión, extensión o inclinación posterior de la pelvis suponen la reducción de la SS e incremento de la PT.
La PI se correlaciona con la lordosis lumbar, y es mayor que la media en la mayoría de los pacientes con espondilolistesis de alto grado (69-70°), aunque aún no se ha demostrado una clara relación causa/efecto, ya que no todos los pacientes con espondilolistesis tienen una PI elevada, ni todos los pacientes con PI elevada desarrollan espondilolistesis14,32,33. Hresko et al.34 compararon de forma retrospectiva las mediciones de una serie de pacientes con espondilolistesis de alto grado con un grupo de pacientes sanos, todos ellos con una PI>70°. Los pacientes con una retroversión anormalmente elevada se consideraron desequilibrados (PT elevada y SS reducida), y en ellos se recomendó la reducción quirúrgica.
- •
- 3.
Análisis del balance global
- •
Plomada sagital C7 (C7 plumb line): línea vertical que pasa por el centro del cuerpo de C7. Existe un equilibrio global cuando pasa a través o por detrás de las cabezas femorales14.
- •
Eje vertical sagital (saggital vertical axis): es la distancia horizontal entre la plomada sagital C7 y el borde posterosuperior del cuerpo de S1, y en individuos normales es±2,5cm.
- •
El deslizamiento anterior de L5 y la cifosis lumbosacra tienden a desplazar el centro de gravedad hacia delante, pero incluso en espondilolistesis de alto grado es raro que se produzca un desequilibrio sagital global, que se preserva gracias a una serie de mecanismos de compensación: 1) hiperlordosis lumbar, 2) retroversión pélvica con extensión de las caderas y 3) flexión de las rodillas.
TratamientoAunque la mayoría de las espondilolistesis en niños y adolescentes son de bajo grado, con pocos síntomas y bajo riesgo de progresión, deben ser diagnosticadas y tratadas, si precisan, de forma precoz. El tratamiento depende de la edad y potencial de crecimiento del paciente, la presencia y severidad de los síntomas, la fase evolutiva y el grado de desplazamiento.
El manejo de esta patología y la evaluación de sus resultados han sido objeto de gran controversia en los múltiples artículos publicados desde su reconocimiento como entidad hasta la actualidad. La valoración de la efectividad del tratamiento se ha basado en la resolución de los síntomas, la recuperación del balance sagital global, la consolidación radiológica del defecto y/o el retorno a la actividad habitual, según autores.
Tratamiento conservadorEl manejo inicial de la espondilolisis y espondilolistesis sintomática en niños y adolescentes debe ser conservador.
No hay consenso sobre cuál es el mejor tratamiento conservador, pero la mayoría de los autores coinciden en las siguientes recomendaciones:
- •
Restricción de las actividades que impliquen la transmisión de fuerzas de extensión y torsión a través de la pars.
- •
Ortesis lumbosacra antilordótica para descargar los elementos vertebrales posteriores y así reducir la cantidad de fuerzas que atraviesan la pars. Se le ha atribuido el alivio del dolor lumbar hasta en un 80% de los casos29, pero ninguna ortesis ha demostrado disminuir de forma eficaz el movimiento distal a L4-L5, y a día de hoy no se han encontrado diferencias estadísticamente significativas en los resultados clínicos y radiológicos entre grupos tratados con y sin corsé, y por tanto la mejoría puede ser debida a la restricción de la actividad y al curso natural benigno de la patología35.
- •
Régimen de ejercicios de estabilización del tronco y la pelvis tras la ortesis, cuyo objetivo es reducir las fuerzas de extensión en la columna lumbar y disminuir el espasmo, mejorando la flexibilidad de la musculatura extensora de la cadera, isquiotibial, lumbar y abdominal. Tampoco se ha demostrado que la mejoría sea atribuible a los beneficios de la terapia rehabilitadora y no a la restricción de otros tipos de actividad deportiva35.
- •
Seguimiento cada 6-12 meses hasta la maduración esquelética (Risser IV-V), que en niñas es aproximadamente 2 años tras la menarquia, para detectar posible progresión del deslizamiento23.
Un reciente metaanálisis de estudios observacionales sugiere que el tratamiento conservador de la espondilolisis y espondilolistesis de bajo grado consigue resultados funcionales excelentes o buenos en el 84% de los pacientes, según los criterios de Steiner y Micheli, aunque solo se logra la fusión de la pars en un 28% de los casos35. Esto indica una falta de correlación clínico-radiológica, aunque podría haber un sesgo de publicación, ya que se ha observado una mayor tendencia a publicar los resultados clínicos positivos y los resultados radiológicos negativos del tratamiento conservador.
Las lesiones unilaterales han demostrado unas tasas de consolidación significativamente mayores que las bilaterales (71% frente al 18%).
El éxito en la consolidación depende del grado de desplazamiento (significativamente peor cuando supera el 5%)36 y de la fase evolutiva del defecto en el momento del inicio del tratamiento (tasas de fusión del 68%, 28% y 0% en las fases temprana, progresiva o terminal de Tokushima, respectivamente)35.
Tratamiento quirúrgicoLa indicación quirúrgica es la persistencia de síntomas a pesar del tratamiento conservador, que varían según la edad de los pacientes. El dolor lumbar bajo es el síntoma principal, y suele desarrollarse durante el pico de crecimiento rápido30,37. Es posible que el crecimiento esquelético o los cambios de actividad durante la pubertad contribuyan al desarrollo de los síntomas, ya que en la población general también aumenta la incidencia de dolor lumbar durante la adolescencia37.
En niños preadolescentes raramente es necesario el tratamiento quirúrgico, ya que no suelen tener dolor. En ellos la cirugía se plantea ante la contractura de isquiotibiales o escoliosis posturales de larga evolución potencialmente estructurales a largo plazo22.
Espondilolistesis de bajo gradoEn la espondilolisis y la espondilolistesis de bajo grado no se ha demostrado la superioridad entre la reparación de la pars y la fusión no instrumentada de un solo nivel cuando el disco intervertebral está sano.
Reparación de la parsEl objetivo de la reparación directa con reconstrucción e injerto del defecto de la pars es restablecer la anatomía y la estabilidad del segmento, manteniendo su movilidad, y prevenir un deslizamiento ulterior. Algunos autores8,38 consideran que la mejoría sintomática tras la infiltración diagnóstica de anestésico local en el defecto de la pars es un factor predictivo de buenos resultados de la reparación quirúrgica, pero en niños esta práctica es poco útil.
Las condiciones idóneas para la reparación son38:
- •
Edad menor de 20 años.
- •
Separación menor de 2mm.
- •
Preferentemente L4.
- •
Ausencia de displasia de elementos posteriores.
- •
Ausencia de discopatía.
- •
Mínima listesis.
Cualquier técnica por la que se opte requiere el desbridamiento de la seudoartrosis e injerto con hueso autógeno de cresta ilíaca, seguido de estabilización del fragmento distal flotante. Ocasionalmente, puede ser necesario retirar la instrumentación una vez que se ha conseguido la fusión por la irritación producida por el implante, especialmente en atletas. Los resultados son buenos o excelentes en el 70-100% de los casos.
Desde la primera técnica de reparación quirúrgica con instrumentación, descrita por Buck en 1970, se han desarrollado diferentes métodos de fijación con buenos resultados en cuanto a tasas de consolidación y calidad de vida. Las técnicas más utilizadas son:
- 1.
Técnica de Morscher, con un gancho especializado, de fácil colocación pero con tasas de seudoartrosis de hasta el 35%39.
- 2.
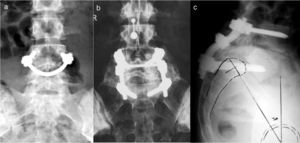
«Smiling face», tornillos pediculares conectados mediante una barra que abraza la apófisis espinosa. Al incrementar el número de puntos de fijación, aumenta la fuerza del sistema y alcanza tasas altas de consolidación40 (fig. 6a).
- 3.
Fijación directa de la pars con tornillo o DPSF, consigue las mayores tasas de fusión, pero es un procedimiento de alta demanda técnica41.
Sigue siendo la base del tratamiento quirúrgico de niños y adolescentes con espondilolisis de L5 o espondilolistesis lumbosacra de bajo grado en presencia de síntomas, y produce resultados duraderos y satisfactorios. Aunque la tasa de seudoartrosis es bastante alta (casi un tercio de los pacientes), a largo plazo se ha visto una mejoría clínica en más del 80% de los casos tras la intervención37,42. Esta discrepancia clínico-radiológica tiene varias explicaciones posibles: 1) la seudoartrosis produce una estabilidad relativa del segmento, 2) durante la intervención se produce una denervación del istmo, que es el origen del dolor, y 3) la historia natural de la patología tiende a la desaparición de los síntomas37.
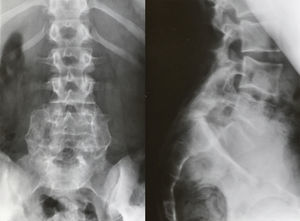
La técnica preferida por los autores es el abordaje bilateral paramedial de Wiltse a través de una incisión cutánea por la línea media, y conseguir la fusión de ambas apófisis transversas de L5 y el ala sacra con aporte de injerto autógeno de cresta ilíaca (fig. 7). Se ha recomendado el soporte postoperatorio durante 3 meses con corsé, pero la necesidad de su uso es controvertida43. La contractura de isquiotibiales mejora en 12 a 18 meses tras la cirugía en la mayoría de los pacientes.
Espondilolistesis de alto gradoEl objetivo del tratamiento quirúrgico de la espondilolistesis de alto grado es aliviar el dolor, resolver la disfunción neurológica y conseguir una artrodesis sólida, minimizando el número de segmentos fusionados. El dolor y la limitación funcional se han atribuido al desequilibrio sagital14, pero esta afirmación es controvertida.
Se han descrito multitud de técnicas quirúrgicas para el tratamiento de la espondilolistesis de alto grado, pero sigue habiendo discrepancia entre la fusión in situ y la reducción, porque hay muy pocos estudios basados en la evidencia que comparen ambos tratamientos y no está demostrado que la reducción proporcione mejores resultados clínicos44–47.
Fusión posterolateral in situSigue siendo la técnica más comúnmente aceptada también para el tratamiento de la espondilolistesis de alto grado, y con ella se ha reportado una mejoría sintomática en la mayoría de los pacientes48. No se ha demostrado que el deslizamiento mayor del 50% implique un mal resultado postoperatorio43, pero sí la persistencia de cifosis lumbosacra y una falta de fusión evidente en la radiología simple43,49,50.
En la actualidad, suele indicarse la fusión in situ en pacientes esqueléticamente inmaduros y con un adecuado equilibrio sagital. Las críticas a esta técnica son la alta tasa de seudoartrosis, la progresión del deslizamiento debido a la remodelación en flexión de la masa de fusión, y el compromiso neurológico tardío19. Para minimizar estos problemas, se han propuesto técnicas de fusión circunferencial instrumentada y no instrumentada (fig. 6b). Las técnicas de soporte de la columna anterior conllevan mayor riesgo de lesión de grandes vasos y de la cadena simpática lumbar, causa de eyaculación retrógrada en el varón.
No está recomendada la descompresión inicial en pacientes sin radiculopatía evidente43.
ReducciónEn la actualidad no hay estudios comparativos de nivel de evidencia 1 o 2 que demuestren resultados clínicos superiores de la reducción frente a la fusión in situ en espondilolistesis de alto grado. Entre los autores que defienden la reducción, otro punto de incertidumbre es si el beneficio potencial se debe a la corrección traslacional (grado de deslizamiento) o angular (cifosis lumbosacra).
La ventaja teórica de la reducción es que consigue una alineación de la masa de fusión que aumenta las fuerzas de compresión, disminuye el riesgo de progresión, recupera el balance sagital, corrige la postura y mejora la autoimagen43,51,52.
Los argumentos en contra son el mayor riesgo neurológico y la morbilidad de una cirugía más compleja. La lesión más común es la radiculopatía L5. Se han propuesto diferentes mecanismos de lesión: el traumatismo directo durante la cruentación, el pinzamiento radicular en los ligamentos iliolumbares, el aumento de la tensión o el desplazamiento posterior por arrastre del disco durante la reducción, que estrecha el foramen53.
Petraco et al.54 demostraron que el estiramiento de la raíz durante el proceso de la reducción traslacional no es lineal, sino que el 71% de la elongación se produce al reducir el último 50% de la deformidad. También demostraron que la recuperación de la lordosis relaja la raíz. Por este motivo muchos cirujanos abogan por una reducción parcial. Se recomienda evitar la extensión completa de las rodillas en el postoperatorio inmediato, ya que se han descrito neuroapraxias tardías53. Otros riesgos descritos son la descompensación cifótica por encima del nivel fusionado en reducciones monosegmentarias anatómicas55, mayor morbilidad quirúrgica por aumento del tiempo quirúrgico, mayor requerimiento de transfusión por incremento de la pérdida sanguínea, y fracturas por insuficiencia sacra o angulación del sacro34,54,56.
En las últimas décadas se han propuesto multitud de opciones quirúrgicas para la reducción y fijación de la espondilolistesis de alto grado, que se diferencian en la vía de abordaje, el tipo de reducción (traslacional o angular), el grado de corrección (parcial o total), la descompresión, el uso de instrumentación y la artrodesis (anterior, circunferencial o posterolateral). Las 2 técnicas más comúnmente aceptadas actualmente son:
- a.
Reducción traslacional con artrodesis circunferencial instrumentada. La fusión intersomática se realiza con cajetines de fusión, si el espacio lo permite, o con autoinjerto de cresta ilíaca. Como alternativa para reducir el riesgo de lesión por tracción de la raíz L5 durante la reducción del cuerpo vertebral de L5 sobre S1, algunos autores han propuesto el acortamiento del segmento mediante la osteotomía de la cúpula sacra46.
- b.
Reducción angular de la cifosis lumbosacra mediante transfijación lumbosacra con tornillos, con excelentes tasas de unión (fig. 6c).
La transfijación con corrección angular requiere menos manipulación dural, no produce tracción sobre las raíces y ha demostrado una estabilidad biomecánica de las tres columnas similar a la que se consigue mediante la reducción traslacional. En un estudio comparativo de ambas técnicas no se han podido demostrar diferencias en el grado de corrección de la cifosis lumbosacra51,57.
EspondiloptosisEs la luxación del cuerpo de L5 por delante de S1. En el 50% de las espondiloptosis de L5 a S1 se produce una fusión espontánea58.
La indicación quirúrgica se establece cuando hay dolor lumbar severo y clínica neurológica (radiculopatía L5-S1 o claudicación neurógena)58.
Las opciones quirúrgicas son la descompresión aislada en pacientes sintomáticos en los que existe la certeza de una fusión espontánea, la transfijación lumbosacra o técnicas de reducción traslacional52.
Para evitar la lesión neurológica se han diseñado técnicas quirúrgicas de reducción lenta con fijador externo59 o técnicas de acortamiento segmentario. Gaines et al. describieron la vertebrectomía de L5 con buenos resultados cosméticos pero con un índice de lesión neurológica del 77%60. El acortamiento a través de la resección de la cúpula sacra posiblemente tiene una incidencia de lesión neurológica menor46.
- 1.
La espondilolistesis en niños y adolescentes es una patología de curso benigno, y solo un pequeño porcentaje de pacientes desarrollan una progresión sintomática.
- 2.
No está justificado limitar la participación en actividades deportivas a niños y adolescentes con espondilolisis y espondilolistesis de bajo grado.
- 3.
No hay consenso sobre cuáles son los factores predictivos de la progresión del deslizamiento en el momento de la presentación clínica.
- 4.
Aunque pocas veces requiere tratamiento, se debe tener en cuenta en el diagnóstico diferencial del dolor lumbar en niños y adolescentes.
- 5.
La reciente clasificación de Mac-Thiong et al. propone un algoritmo terapéutico.
- 6.
No hay evidencia de superioridad de la reducción o la fusión in situ en el tratamiento quirúrgico de las espondilolistesis de alto grado.
Nivel de evidencia v.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores carecen de relación financiera o personal con cualquier persona o institución que pueda dar lugar a un conflicto de intereses en relación con este artículo.