El uso de asistencia artroscopica en fracturas de mesetas tibiales tipos I-III según la clasificación de Schatzker se ha popularizado; sin embargo aún existe controversia con respecto a su uso en fracturas Schatzker IV-VI por el potencial riesgo de complicaciones. El objetivo de este trabajo es comparar la tasa de complicaciones intra o postoperatorias entre pacientes con fracturas de mesetas tibiales de este tipo tratados con y sin artroscopia al momento de la reducción y osteosíntesis definitiva.
Materiales y métodosEstudio de cohortes retrospectivo. Se incluyeron pacientes con diagnóstico de fractura de mesetas tibiales Schatzker IV-VI, sometidos a reducción y osteosíntesis definitiva, y al manejo de lesiones asociadas con o sin el uso de artroscopia evaluando la aparición de síndrome compartimental, trombosis venosa profunda e infección relacionada a fractura con seguimiento mínimo de 12 meses posterior a la cirugía definitiva.
ResultadosSe incluyeron 288 pacientes: 86 operados con asistencia artroscópica y 202 sin asistencia artroscópica. La tasa de complicaciones total en el grupo con y sin asistencia artroscópica fue del 18,60 y 26,73%, respectivamente (p=0,141). No hubo asociación estadísticamente significativa entre el uso de asistencia artroscópica y el desarrollo de las complicaciones analizadas.
Discusión y conclusionesEl uso de artroscopia de rodilla como apoyo de la reducción o como adyuvancia para el tratamiento simultáneo de lesiones intraarticulares concomitantes no aumentó el riesgo de complicaciones en el postoperatorio inmediato ni tras 12 meses de seguimiento.
The use of arthroscopy for tibial plateau fractures type I, II and III according to Schatzker classification has increased, yet its employment for tibial plateau fractures Schatzker IV, V and VI is controversial due to the potential risk of compartment syndrome, deep vein thrombosis and infection. We aimed to compare the rate of operative and postoperative complications among patients with these types of tibial plateau fractures treated with and without arthroscopy at the time of definitive reduction and osteosynthesis.
MethodsRetrospective cohort study. Patients with diagnosis of tibial plateau fracture Schatzker IV, V or VI who underwent reduction and definitive osteosynthesis with or without the use of arthroscopy were included. The development of compartment syndrome, deep vein thrombosis, and fracture-related infection was evaluated up to 12 months after the definitive surgery.
ResultsTwo hundred eighty-eight patients were included: 86 with arthroscopic assistance and 202 without it. The overall complication rate in the group with and without arthroscopic assistance was 18.60% and 26.73%, respectively (P=.141). No statistical association was found between the use of arthroscopic assistance and the development of the analyzed complications.
Discussion and conclusionThe use of arthroscopy to support reduction or addressing concomitant intra-articular injuries did not increase the risk of complications in patients with high-energy tibial plateau fractures at 12 months of follow up.
Las fracturas de mesetas tibiales representan el 1,3% del total de las fracturas en el adulto, y con frecuencia su manejo resulta ser un desafío debido a su difícil resolución1. El objetivo del tratamiento quirúrgico es lograr una reducción articular anatómica y una fijación estable, procurando el cuidado de las partes blandas2. Por su parte, la artroscopia es una herramienta que permite la visualización directa y asistencia en la reducción de la fractura, a su vez facilita la detección y el manejo de las lesiones intraarticulares concomitantes2–5.
Si bien el uso de la artroscopia en fracturas de mesetas tibiales tipos I-III según la clasificación de Schatzker se ha popularizado6–12, aún existe controversia con respecto a su uso en fracturas de mesetas tibiales de alta energía (Schatzker IV-VI) por el supuesto riesgo de síndrome compartimental secundario a la extravasación de solución Ringer lactato o suero fisiológico1,13–16, infección y trombosis venosa profunda (TVP).
El uso de artroscopia como apoyo terapéutico tanto para la reducción de fracturas como para el manejo de las lesiones asociadas ha aumentado en la última década13, por lo que es importante definir si los pacientes con fracturas de mesetas tibiales de alta energía estarán expuestos a un mayor riesgo de complicaciones por el uso de esta técnica.
El objetivo de este estudio es comparar la presencia de complicaciones postoperatorias tempranas entre pacientes con fracturas de mesetas tibiales Schatzker IV-VI tratados con y sin el uso de asistencia artroscópica al momento de la reducción y osteosíntesis definitiva.
Materiales y métodosDiseño del estudioSe realizó un estudio de cohortes retrospectivo, incluyendo pacientes con fractura de mesetas tibiales Schatzker IV-VI, operados en un centro de trauma entre los años 2012 y 2020. El proyecto fue aprobado por el comité de ética previo al inicio del estudio.
Mediante una revisión retrospectiva de fichas clínicas se incluyeron pacientes mayores de 18 años con diagnóstico de fractura de mesetas tibiales Schatzker17 IV-VI; sometidos a reducción y osteosíntesis definitiva entre los años 2012 y 2020 en nuestro centro. Los pacientes incluidos fueron separados en 2 grupos según la presencia o ausencia de asistencia artroscópica al momento de la cirugía definitiva. Esta última fue utilizada como método diagnóstico ante pacientes con ausencia de estudio de lesiones intraarticulares con resonancia nuclear magnética preoperatoria, para asistir la reducción articular o bien para efectuar procedimientos intraarticulares tales como meniscectomías, meniscorresis o reinserciones de espina tibial anterior.
El seguimiento postoperatorio mínimo fue de un año, asegurando controles mensuales de manera sistemática, sin presentar pérdidas de seguimiento gracias a que los pacientes estaban asociados a un seguro laboral.
Técnica quirúrgica en pacientes sometidos a reducción y osteosíntesis abiertaSe realiza el procedimiento en decúbito supino para casos en que no fuera necesario un abordaje y osteosíntesis posterior.
Habitualmente se prefiere iniciar por el abordaje medial dado que en la gran mayoría de los casos el rasgo de fractura de la meseta tibial medial tiene menor conminución y esto permite tener una buena referencia para la reducción. Utilizando como principales referencias el epicóndilo medial a proximal y el borde posteromedial de la tibia se realiza una incisión longitudinal de unos 6 a 10 cm. Luego se debe incidir la fascia crural longitudinalmente e identificar los tendones gracilis y semitendinoso. Se debe tener cuidado de no lesionar el paquete vasculonervioso safeno. Posteriormente se identifica el ligamento colateral medial superficial y el rasgo de fractura. Se realizan maniobras de reducción, habitualmente valgo y extensión según sea necesario, ayudándose con pinza Weber para reducir el platillo a la diáfisis y agujas de Kirschner mediolaterales o de posteromedial a anterolateral para mantener la reducción. Se fija con la placa anteromedial.
Luego se realiza el abordaje anterolateral en forma de S itálica, utilizando como referencias el epicóndilo lateral a proximal, la cabeza de la fíbula a lateral y la tuberosidad anterior de la tibia por medial. Luego de la disección superficial, se identifica la banda iliotibial (BIT) y se eleva longitudinalmente desde el tubérculo de Gerdy, extendiendo el colgajo hacia proximal en sentido longitudinal a las fibras de la BIT y hacia distal elevando el músculo tibial anterior de la superficie anterolateral de la tibia. Mediante visión directa y palpación con espátula se identifica la interlínea lateral y se realiza una artrotomía submeniscal longitudinal, procurando no lesionar el menisco. Luego se pasan 2 o 3 suturas de tracción al menisco y/o cápsula articular. Mediante la tracción hacia proximal de estas suturas y la aplicación de una fuerza en varo se consigue una adecuada exposición del rasgo articular y la posibilidad de evaluar la indemnidad del cuerpo y cuerno anterior del menisco lateral. Se realizan las maniobras necesarias para la reducción articular, habitualmente elevando el hundimiento articular y aplicando varo para lograr la reducción de la metáfisis. Posteriormente se comprime el macizo articular con pinza weber para eliminar cualquier ensanchamiento residual del platillo y se fija de manera transitoria con agujas de Kirschner. Opcionalmente se puede rellenar el defecto del hundimiento con injerto óseo (autólogo o heterólogo). Finalmente se realiza la fijación con la placa anterolateral de tibia proximal.
Técnica quirúrgica en pacientes sometidos a artroscopiaTodos los pacientes fueron operados en decúbito supino y con manguito de isquemia en el muslo ipsilateral a su lesión. En el caso de los pacientes tratados con artroscopia estas fueron realizadas mediante una técnica artroscópica tradicional incluyendo la confección de portales anterolateral y anteromedial. No se efectuaron artroscopias en seco ni bajo los principios de la fracturoscopía2. El flujo de entrada se efectuó con 2 bolsas de suero fisiológico a caída libre y sin el uso de bomba de presión artroscópica. Tras la evacuación de la hemartrosis se efectuó una artroscopia diagnóstica sistematizada y rápida, inspeccionando el compartimento patelofemoral, goteras, surco intercondíleo y compartimentos tibiofemoral medial y lateral. Se evalúa la presencia de lesiones meniscales, condrales, presencia de cuerpos libres y el estado de los ligamentos cruzados. En general, la artroscopia permite una visualización adecuada de la fractura, siendo más o menos compleja dependiendo del desplazamiento y la conminución articular. La artroscopia y el manejo de lesiones asociadas se efectuó previa o posteriormente a la reducción y fijación de la fractura dependiendo del motivo que originó su uso. Por ejemplo, en ciertos casos se utilizaba al momento de reducir la fractura, en otros casos fue utilizada como artroscopia diagnóstica para detectar lesiones intraarticulares concomitantes al inicio de la cirugía, y en otros pacientes fue utilizada tras la reducción y fijación de la fractura para manejar lesiones meniscales o bien para realizar una reinserción de espina tibial anterior.
Variables de estudioEl desenlace primario de este estudio fue la tasa de complicaciones total hasta el año de seguimiento, entre las cuales se consideró la presencia de síndrome compartimental intra o postoperatorio (SCpost), TVP e infección relacionada a la fractura (IRF). Todas estas variables fueron manejadas de manera dicotómica (presente o ausente). Los casos de SCpost fueron considerados positivos siempre que un diagnóstico clínico o una medición de presión de compartimentos mediante un dispositivo diseñado para dicho fin (Intracompartmental Pressure Monitor, Stryker®, Kalamazoo) determinara la necesidad de realizar fasciotomías. En el caso de TVP, solo fueron consideradas positivas aquellas confirmadas mediante ecografía Doppler de extremidades inferiores realizada por un radiólogo especialista. El diagnóstico de IRF se basó en los criterios confirmatorios establecidos en el Consenso Internacional de Expertos del año 2018 por el grupo de Metsemakers et al.18, entre los cuales considera la presencia de fístula, dehiscencia de herida operatoria, dos o más cultivos positivos para un mismo agente o confirmación mediante estudio histológico.
Por otro lado, se estudiaron los motivos para el uso de asistencia artroscópica en dichos pacientes y se extrajeron datos demográficos tales como la edad (años), sexo (varones o mujeres) y tabaquismo (presente o ausente); mecanismo lesional (%), lateralidad (derecha o izquierda), clasificación Schatzker IV-VI (%), síndrome compartimental preoperatorio (%), exposición ósea (%) y uso de fijador externo (%) previo a la fijación definitiva, y la temporalidad del procedimiento respecto a la fecha del accidente (días) para ambos grupos. Estas variables fueron utilizadas para establecer otras asociaciones con los desenlaces primarios, aun cuando estas no estuvieran explicadas por el uso de asistencia artroscópica.
Análisis estadísticoPara el análisis se realizó estadística descriptiva según correspondiera a cada caso: las variables continuas se expresaron en media y desviación estándar, mientras que las variables categóricas en proporciones y/o porcentajes. Para evaluar la asociación entre el uso de asistencia artroscópica y la presencia de SCpost, TVP y/o IRF, se utilizaron tablas de contingencia y test de Chi-cuadrado de Pearson. Por otro lado, considerando que algunos factores preoperatorios podrían condicionar los desenlaces mencionados, se construyeron modelos de regresión logística para cada uno de los desenlaces primarios, con un método de selección tipo stepwise, que incluyeron la edad, el sexo, el tabaquismo, la clasificación de Schatzker, la exposición ósea, el síndrome compartimental preoperatorio, el fijador externo, la temporalidad del procedimiento y el uso de asistencia artroscópica. Estos modelos fueron utilizados tanto para establecer asociaciones con el uso de asistencia artroscópica como con otras variables si es que las hubiese. Finalmente, se realizó un análisis de potencia a posteriori(post hoc power analysis) utilizando el programa G*power 3.1, estableciendo un tamaño del efecto ω=0,2 (pequeño-moderado), nivel de significancia α=0,05 y tamaño muestral de 288 pacientes, obteniendo una potencia de 0,92. Todos los cálculos restantes fueron realizados con el programa Stata BE v17.0.
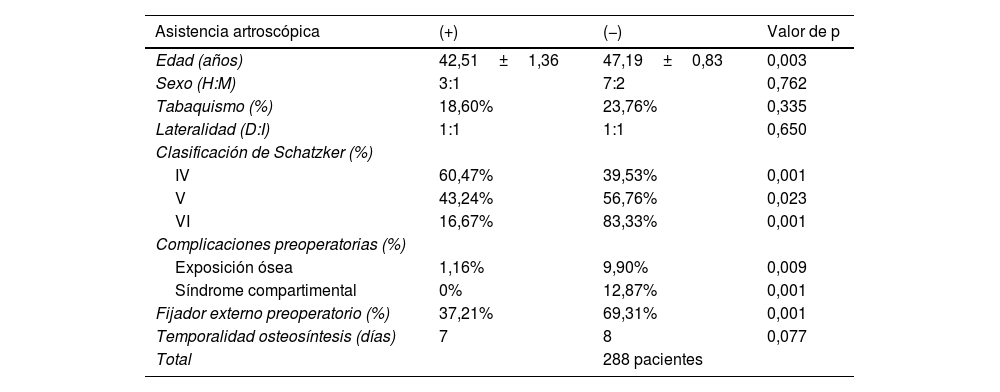
ResultadosCaracterización de los pacientesSe incluyeron 288 pacientes para el análisis: 86 operados con asistencia artroscópica y 202 sin asistencia artroscópica. Todos los pacientes presentaron seguimiento de al menos un año desde la reducción y osteosíntesis definitiva. Las características demográficas de los pacientes y descriptivas de la lesión se muestran en las tablas 1 y 2.
Características demográficas de los pacientes y características descriptivas de la lesión inicial previo a la cirugía definitiva
| Asistencia artroscópica | (+) | (−) | Valor de p |
|---|---|---|---|
| Edad (años) | 42,51±1,36 | 47,19±0,83 | 0,003 |
| Sexo (H:M) | 3:1 | 7:2 | 0,762 |
| Tabaquismo (%) | 18,60% | 23,76% | 0,335 |
| Lateralidad (D:I) | 1:1 | 1:1 | 0,650 |
| Clasificación de Schatzker (%) | |||
| IV | 60,47% | 39,53% | 0,001 |
| V | 43,24% | 56,76% | 0,023 |
| VI | 16,67% | 83,33% | 0,001 |
| Complicaciones preoperatorias (%) | |||
| Exposición ósea | 1,16% | 9,90% | 0,009 |
| Síndrome compartimental | 0% | 12,87% | 0,001 |
| Fijador externo preoperatorio (%) | 37,21% | 69,31% | 0,001 |
| Temporalidad osteosíntesis (días) | 7 | 8 | 0,077 |
| Total | 288 pacientes | ||
(−): sin asistencia artroscópica; (+): con asistencia artroscópica.
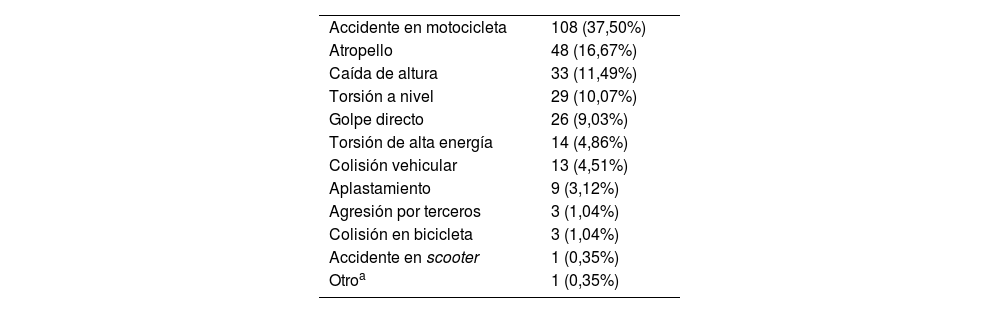
Mecanismos lesionales más frecuentes, en orden decreciente
| Accidente en motocicleta | 108 (37,50%) |
| Atropello | 48 (16,67%) |
| Caída de altura | 33 (11,49%) |
| Torsión a nivel | 29 (10,07%) |
| Golpe directo | 26 (9,03%) |
| Torsión de alta energía | 14 (4,86%) |
| Colisión vehicular | 13 (4,51%) |
| Aplastamiento | 9 (3,12%) |
| Agresión por terceros | 3 (1,04%) |
| Colisión en bicicleta | 3 (1,04%) |
| Accidente en scooter | 1 (0,35%) |
| Otroa | 1 (0,35%) |
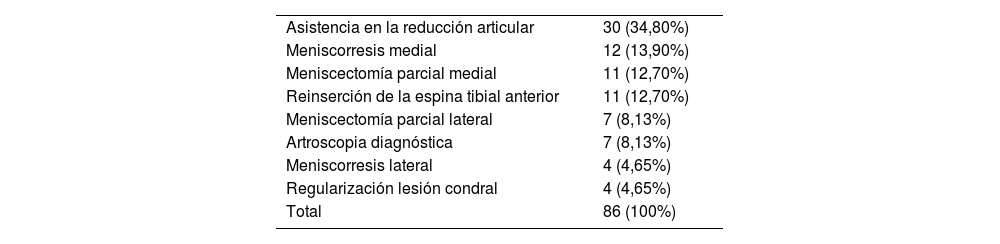
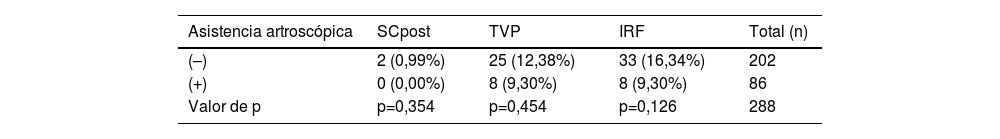
De los 86 pacientes en los que se utilizó asistencia artroscópica, un 30,23% presentó una fractura de mesetas tibiales Schatzker IV, un 37,20% Schatzker V y un 30,23% Schatzker VI. La tabla 3 detalla los motivos por lo que se utilizó la asistencia artroscópica. La tasa de complicaciones total en el grupo con asistencia artroscópica fue de 18,60%, sin diferencia estadísticamente significativa al compararse con el grupo de pacientes en que no se utilizó asistencia artroscópica (p=0,141), inclusive, esta fue más alta en el grupo sin asistencia artroscópica (26,73 vs. 18,60%). Tampoco hubo asociación estadísticamente significativa entre el uso de asistencia artroscópica y ninguna de las complicaciones evaluadas; lo anterior se resumen en la tabla 4. Cabe destacar que ningún paciente operado con asistencia artroscópica presentó síndrome compartimental intra o postoperatorio.
Causas más frecuentes de uso de asistencia artroscópica
| Asistencia en la reducción articular | 30 (34,80%) |
| Meniscorresis medial | 12 (13,90%) |
| Meniscectomía parcial medial | 11 (12,70%) |
| Reinserción de la espina tibial anterior | 11 (12,70%) |
| Meniscectomía parcial lateral | 7 (8,13%) |
| Artroscopia diagnóstica | 7 (8,13%) |
| Meniscorresis lateral | 4 (4,65%) |
| Regularización lesión condral | 4 (4,65%) |
| Total | 86 (100%) |
Asociación entre el uso de asistencia artroscópica y las complicaciones postoperatorias
| Asistencia artroscópica | SCpost | TVP | IRF | Total (n) |
|---|---|---|---|---|
| (–) | 2 (0,99%) | 25 (12,38%) | 33 (16,34%) | 202 |
| (+) | 0 (0,00%) | 8 (9,30%) | 8 (9,30%) | 86 |
| Valor de p | p=0,354 | p=0,454 | p=0,126 | 288 |
IRF: infección relacionada a fractura; SCpost: síndrome compartimental postoperatorio; TVP: trombosis venosa profunda; (−): sin asistencia artroscópica; (+): con asistencia artroscópica.
Al utilizar modelos de regresión logística múltiple, ajustando por edad, sexo, tabaquismo, clasificación Schatzker, exposición ósea, síndrome compartimental preoperatorio, fijador externo y/o temporalidad, se encontró que la asociación del uso de asistencia artroscópica se mantuvo sin significancia estadística para cualquiera de los 3 desenlaces principales.
Con relación a la temporalidad de la osteosíntesis definitiva, en promedio los pacientes fueron operados a los 7,56±6,13 días. Aquellos pacientes que desarrollaron TVP en el seguimiento fueron operados de manera más temprana que el resto de los pacientes, mostrando una diferencia estadísticamente significativa entre ambos grupos (5,52 vs 7,82 días Δ2,3; p=0,046). Esta diferencia se mantuvo significativa aun cuando fue ajustada por el uso de asistencia artroscópica (p=0,030). Por otro lado, la presencia de IRF estuvo asociada de manera estadísticamente significativa con la presencia de exposición ósea (p = 0,020) y síndrome compartimental preoperatorio (p=0,007, independiente del uso de asistencia artroscópica, mientras que la presencia de SCpost fue la única complicación que no estuvo asociada a ninguno de las variables de este estudio.
DiscusiónEl principal hallazgo de la presente investigación es que el uso de artroscopia al momento de realizar una osteosíntesis definitiva de fractura de mesetas tibiales Schatzker IV-VI no se asoció a un aumento estadísticamente significativo de síndrome compartimental, infección relacionada a fractura y/o TVP. Estas complicaciones incluso fueron menos frecuentes en los pacientes operados con el uso de asistencia artroscópica en comparación a aquellos que fueron intervenidos sin asistencia artroscópica, aunque esta diferencia no fue estadísticamente significativa.
La fijación de fracturas de mesetas tibiales asistida por artroscopia fue descrita por los grupos de Jennings19 y Caspari et al.20 en 1985, para luego haber sido popularizada por otros autores7,12,21,22. Desde entonces, los beneficios de la asistencia artroscópica en el manejo de fracturas de mesetas tibiales han sido avalados por diversos estudios, describiendo que la artroscopia permite mejorar la calidad de la reducción articular, y junto con esto, permite diagnosticar y manejar en el mismo acto quirúrgico lesiones intraarticulares asociadas13,19,22. Recientemente, Jiang et al.23 en su revisión sistemática y metaanálisis describen un aumento en la tasa diagnóstica de lesiones intraarticulares (37,7 vs. 65,6%), hospitalizaciones más cortas y una menor tasa de complicaciones (5,6 vs. 9,1%) en pacientes sometidos a una reducción y osteosíntesis complementada con asistencia artroscópica. En este estudio, observamos el uso de la artroscopia como herramienta diagnóstica, ayuda durante la reducción articular y como herramienta para realizar procedimientos intraarticulares complementarios como meniscorresis, meniscectomías parciales, reinserciones de espina tibial anterior y regularización de lesiones condrales.
Sin embargo, si bien existe evidencia que demuestra las ventajas de la artroscopia, aún no existen grandes series que demuestren su seguridad en patrones de fracturas de alta energía. De los 6 estudios analizados en la revisión de Jiang et al.23, solo 2 incluyen pacientes con fracturas Schatzker IV, y solo un estudio incluye fracturas Schatzker V o VI 8. Wang et al.24, en un estudio con fracturas de mesetas tibiales Schatzker I-IV, concluyó que la reducción y osteosíntesis apoyada por artroscopia permite alcanzar mejores resultados radiológicos, sin aumentar el riesgo de síndrome compartimental, infección de herida operatoria y/o TVP. En ese estudio no se incluyen pacientes con fracturas de alta energía Schatzker V y VI. Por su lado, en el estudio del grupo de Dalĺoca et al.8 solo uno de 50 pacientes presentó una complicación TVP tras el uso de artroscopia. En este último estudio se incluyen únicamente 13 pacientes con fracturas de mesetas tibiales Schatzker IV-VI tratados con artroscopia complementaria.
Algunos autores han desaconsejado el uso de artroscopia en fracturas de mesetas tibiales de alta energía debido a las posibles complicaciones asociadas. Tornetta et al. afirman que las lesiones Schatzker V y VI representan una contraindicación para el apoyo artroscópico, mientras que este procedimiento podría utilizarse sin inconvenientes en lesiones aisladas de la columna lateral14. De manera similar, el grupo de Herbort et al.25 establecen que patrones de fracturas complejas de alta energía son contraindicaciones para la artroscopia de rodilla dado el reporte puntual de casos de síndrome compartimental iatrogénico ocasionado por la extravasación de suero fisiológico hacia el tercio proximal de la pierna15,16. Estos trabajos basan sus recomendaciones en dos casos reportados15,16. De acuerdo a nuestra revisión, no hemos encontrado series que reporten una mayor tasa de síndrome compartimental postartroscopia lo que concuerda con nuestra serie en la cual no hubo ningún caso de síndrome compartimental postoperatorio luego de haber utilizado asistencia artroscópica para el manejo de fracturas de mesetas tibiales de alta energía. Chan et al.6 también analizan esto en pacientes con fracturas Schatzker V y VI. En su serie de 18 pacientes no reportan ningún caso de infección, evento tromboembólico ni síndrome compartimental postoperatorio. Similar a nuestros resultados, pero incluyendo un número de pacientes significativamente menor.
Esta herramienta debe ser utilizada con precaución, limitando su tiempo de uso para evitar el compromiso teórico de partes blandas ya descrito. Como grupo, no realizamos artroscopia en la cirugía inicial de control de daños de fracturas de alta energía. En el caso de fracturas tipo Schatzker V o VI con daño inicial significativo de las partes blandas circundantes creemos que el uso de artroscopia debe ser cuidadoso y limitado o incluso evitarse hasta contar con partes blandas en buenas condiciones. En estos casos utilizamos un manejo en dos tiempos: en un primer tiempo control de daños con fijador externo y luego el manejo definitivo con asistencia artroscópica en caso de ser necesaria.
En cuanto a las otras complicaciones analizadas, nuestros resultados muestran una mayor tasa de infección y TVP en el grupo de pacientes sin artroscopia. Esto concuerda con lo publicado previamente por Dall’oca et al.8 quienes informaron una menor incidencia de infección en lesiones bicondíleas con uso de artroscopia en comparación con la reducción abierta tradicional en una serie de 100 fracturas de mesetas tibiales. Por su lado, Elabjer et al.26 examinaron 78 pacientes con fracturas de meseta tibial lateral (Schatzker I-III) y no encontraron diferencias en las tasas de infección postoperatoria. De todos modos, no ha habido estudios que sugieran que el uso complementario de artroscopia aumente la tasa de infección.
Algo similar ocurre cuando se analiza la asociación entre el uso de asistencia artroscópica y el desarrollo de TVP, donde no se ha demostrado un aumento en la incidencia de esta complicación tras el uso de la artroscopia6,7,26. Por otro lado, de acuerdo al análisis secundario con modelos de regresión utilizados en este estudio, los resultados indican que existen otros factores que explicarían la presencia de estas complicaciones: la presencia de TVP se vio inversamente relacionada con la temporalidad de la cirugía definitiva, mientras que el desarrollo de IRF estuvo asociado con la presencia de exposición ósea y síndrome compartimental preoperatorio, independientemente del uso de asistencia artroscópica. Cabe destacar que el desarrollo de SCpost, por su parte, no estuvo relacionado con ninguna de las variables evaluadas en este estudio; sin embargo, es difícil sacar conclusiones con respecto a esta complicación debido a su baja incidencia en nuestra serie.
LimitacionesNo fueron analizados ciertos factores clínicos y radiográficos de las fracturas como son el grado de desplazamiento o la conminución articular. No se evaluaron variables quirúrgicas adicionales como el tiempo operatorio, abordajes quirúrgicos, calidad de la reducción o lesiones intraarticulares asociadas y su tratamiento específico lo que podría tener relevancia en cuanto a la presencia o ausencia de complicaciones. A pesar de lo anterior, acorde con nuestra búsqueda bibliográfica, nuestra serie corresponde a la serie más grande de pacientes con fracturas de mesetas tibiales Schatzker IV-VI en que se analizan complicaciones tras el uso complementario de artroscopia.
ConclusiónEl uso de la artroscopia de rodilla como apoyo de la reducción o como adyuvancia para el tratamiento simultáneo de lesiones intraarticulares concomitantes no aumentó el riesgo de síndrome compartimental, infección o TVP en los pacientes con fracturas de mesetas tibiales Schatzker IV-VI en el postoperatorio inmediato ni tras 12 meses de seguimiento. Sin embargo, su uso debe ser racional, seleccionando cuidadosamente aquellos pacientes susceptibles de ser manejados concomitantemente con esta herramienta.
Nivel de evidenciaNivel de evidencia III.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesDeclaramos que los autores de este trabajo no presentan ningún conflicto de intereses que declarar.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.