REVISTA DE ORTOPEDIA Y TRAUMATOLOGÍA
Volumen 43, pp 93-98
Artroplastia total primaria de cadera con acetábulo roscado CST-2. Resultados radiográficos a 7 años (estudio prospectivo)
Primary total arthroplasty of the hip with the CST-2 screw-in acetabular cup. Radiographic results after seven years (prospective study)
ALMENARA MARTÍNEZ, M., y NAVARRO GARCÍA, R.
Servicio de Cirugía Ortopédica y Traumatología. Hospital Insular de Gran Canaria. Las Palmas de Gran Canaria.
Correspondencia:
Dr. M. ALMENARA MARTÍNEZ.
Haria, 7.
35100 San Bartolomé de Tirajana (Gran Canaria).
Recibido: Febrero de 1998.
Aceptado: Junio de 1998.
RESUMEN: Se presenta un estudio prospectivo de 60 pacientes a los que se les implantó una artroplastia total de cadera con componente acetabular troncocónico roscado CST-2® con un seguimiento de 7 años. Se realizó un estudio radiológico anteroposterior de cadera en el postoperatorio al año, a los 3 y a los 7 años. Hubo osteolisis en el 13% de los casos y se evidenciaron signos radiológicos de pérdida progresiva de fijación en el 26% de los casos. Los factores relacionados con esta pérdida de fijación fueron la emigración y el desarrollo de líneas escleróticas y zonas osteolíticas. La tasa de supervivencia a los 7 años fue del 73% (Kaplan-Meier). Nuestros resultados indican unas cifras de emigración elevadas y, por tanto, no se aconseja la utilización de este tipo de componente acetabular.
PALABRAS CLAVE: Cadera. Artroplastia. Osteolisis. Aflojamiento.
ABSTRACT: A prospective study was made of 60 patients who underwent total hip arthroplasty with the CST-2® screw-in truncal-conical acetabular component and a 7-year follow-up. An anteroposterior radiological study was made of the hip in the postoperative period, at one year, at three years and at seven years. Osteolysis was present in 13% of cases and radiological signs of progressive loss of fixation were seen in 26% of cases. Factors related with the loss of fixation were emigration and the development of sclerotic lines and osteolytic zones. The 7-year survival rate was 73% (Kaplan-Meier). In view of the high emigration rate observed, we do not recommend using this type of acetabular component.
KEY WORDS: Hip. Arthroplasty. Osteolysis. Loosening.
Los cotilos roscados han mostrado en los análisis de elementos finitos un comportamiento estable. No obstante, se han asociado una serie de problemas con este tipo de fijación. El primero está en relación con su geometría, existiendo dos hechos que confieren a este diseño una mayor tendencia a la movilización:26uno es que la transferencia de carga se desarrolla especialmente entre la primera y última vuelta;22 el otro es que se precisa extirpar parte del hueso subcondral para conseguir una buena adaptación y orientación, lo cual supone una alteración en la distribución de tensiones y de la transmisión de la carga.25 El segundo problema viene derivado de su modularidad, que puede ocasionar una congruencia inadecuada entre las superficies articulares, provocando un excesivo estrés, con fractura del polietileno4 o alternativamente mayor movilidad y desgaste de los componentes, con la correspondiente inestabilidad. La membrana obtenida de la interfase de las artroplastias que han fracasado clínicamente, los modelos in vitro y los estudios realizados en animales demuestran que los macrófagos son activados por restos de desgaste y liberan potentes mediadores de reabsorción del hueso.20,21 Este hueso sería reemplazado por tejido fibrótico, ensanchando aún más la cavidad y, por tanto facilitando la llegada masiva de restos. A su vez, la fibrosis y cavitaciones provocarán por sí mismas una micromovilidad de la interfaz, de tal forma que el proceso se manifestaría de forma cíclica y autorreforzada.
Estudios recientes indican que esta osteolisis es un proceso de presentación frecuente, de inicio precoz, de carácter progresivo y más extensa que la que aparece en las prótesis con técnicas de cementación perfeccionadas.7,9
El propósito de este trabajo es estudiar el comportamiento radiológico a medio plazo del acetábulo roscado CST-2®, tratando de identificar los factores que puedan estar implicados en el aflojamiento o pérdida de fijación de dicho componente.
Material y Método
Entre 1985 y 1989 se llevó a cabo un estudio prospectivo de 60 pacientes a los que se les instauró una artroplastia total de cadera con inserción del componente acetabular no cementado CST-2® (Osteo). El diagnóstico fue artrosis en 32 caderas (53%), necrosis avascular en 12 (20%), artrosis postraumática en seis (10%), artritis reumatoide en seis (10%) y espondilitis anquilosante en cuatro (7%). En cuanto al sexo había 34 mujeres (57%) y 26 hombres (43%). La media de edad en el momento de la operación fue de 57,4 años (mínimo: 22 y máximo: 69 años). El acetábulo CST-2 (Osteo) consiste en un armazón metálico troncocónico con estrías autorroscantes de titanio puro, con diámetros que oscilan entre los 48 y los 72 mm. Es posible realizar injerto óseo a través de perforaciones que presenta su fondo. Sobre esta cubierta metálica se inserta una cúpula de polietileno de alta densidad de 32, 28, 24 y 22 mm, intercambiables en caso de cirugía de revisión sin necesidad de retirar el armazón. Para garantizar un mejor soporte de la cabeza femoral y evitar la luxación de la misma el margen acetabular se puede incrementar en 4/5 u 8/10 mm.
En todos los pacientes se utilizó cobertura antibiótica y profilaxis tromboembólica y se aplicó la misma técnica quirúrgica con un abordaje lateral directo (Hardinge).10 Se realizó un fresado troncocónico del cotilo para retirar todo el cartílago remanente, respetando en lo posible la placa de hueso subcondral. El diámetro del componente acetabular insertado fue igual al diámetro de la última fresa utilizado en la preparación del acetábulo. La fisioterapia se inició al segundo día postoperatorio. Consideramos esencial el que se produzca una mínima movilidad en la interfaz en el período de estabilidad primaria, por lo que se mantiene una descarga con dos bastones durante las primeras 6 semanas.
Se tomaron radiografías AP de la pelvis centradas en la sínfisis pubiana a los 3 meses de la operación, al año, a los 3 y a los 7 años, utilizando la realizada al tercer mes como base para todas las comparaciones. Para la evaluación radiográfica se emplearon los criterios de Johnston y cols.,12 con mínimas modificaciones justificables por el propio diseño del acetábulo CST-2. De esta forma se realizaron una serie de mediciones similares a las efectuadas por Callaghan y cols.,2 las cuales nos permitió determinar la posición del componente acetabular, definido por el denominado ángulo de apertura lateral o ángulo de inclinación de la copa. Se estudió tanto la emigración horizontal como la vertical. Para estudiar la emigración horizontal se determinó la denominada distancia «H» o distancia situada entre la línea que pasa por el centro de la cabeza femoral y la línea vertical que pasa por el centro de la «lágrima» pélvica. Para la emigración vertical se obtuvo la distancia «V», es decir, la distancia comprendida entre una línea que pasa por el centro de la cabeza femoral y la línea horizontal que pasa por los bordes inferiores de la «lágrima» pélvica.11 De esta forma, una variación en el ángulo de inclinación >= 3° o una variación en las distancias «H» (migración horizontal) o «V» (migración vertical) mayor de 3 mm se consideraron criterios de desplazamiento o migración del componente acetabular. Se clasificaron las líneas de radiolucencia u osteolisis > 1 mm, así como las líneas de esclerosis (definidas como líneas de incremento de la densidad de al menos 3 mm), siguiendo el esquema de De Lee y Charnley.5
Teniendo en cuenta los parámetros y criterios radiográficos establecidos, un acetábulo se consideró estable cuando no presentó desplazamiento y no hubo, o fue mínimo, desarrollo de líneas escleróticas o radiolúcidas. Se consideró inestable cuando el ángulo de inclinación primario había variado más de 3°, la migración horizontal o vertical fue mayor de 3 mm y se desarrollaron líneas reactivas escleróticas o radiolúcidas al menos en dos zonas.6 Para determinar si había relación entre variables como la edad, sexo, lado, diagnóstico y la emigración del componente o el desarrollo de líneas radiolúcidas o escleróticas se empleó el test de la «t» de Student y el de Mann-Whitney para comparar dos muestras independientes, mientras que para comparar más de dos grupos independientes se utilizaron el análisis de la varianza, el test de comparaciones múltiples de Scheffe y el test no paramétrico de Kruskal-Wallis. Se aplicó el test de Pearson para la asociación de variables cualitativas. Se tomó como nivel de significación a < 0,05.
Resultados
El ángulo medio de inclinación acetabular postoperatoria fue de 44° (mínimo: 25 y máximo: 60°), sin variaciones significativas en el seguimiento. Los acetábulos desplazados al séptimo año presentaron un ángulo de inclinación medio de 42° (mínimo: 28 y máximo: 59°) (Figs. 1 y 2). La distancia «H» postoperatoria fue de 33,4 mm (mínimo: 20 y máximo: 42 mm) y al séptimo año de 33,3 mm. La «V» postoperatoria fue de 23 mm (mínimo: 14 y máximo: 14 mm), siendo el séptimo año de 23,2 mm. Existió una variación del ángulo de inclinación > 3° al séptimo año en 16 acetábulos (Tabla 1).
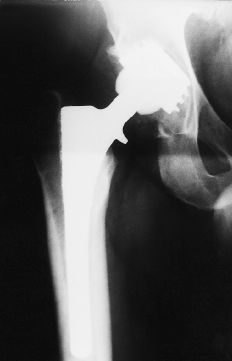
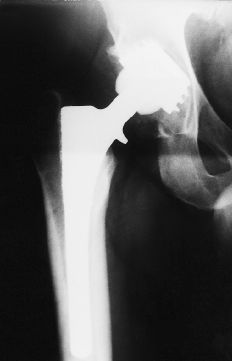
Figura 1. Radiografía al año postoperatorio. No se aprecian signos de movilización del componente acetabular.
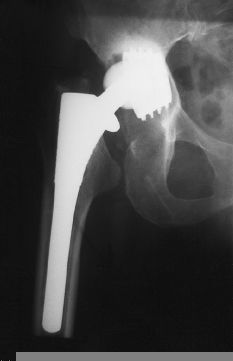
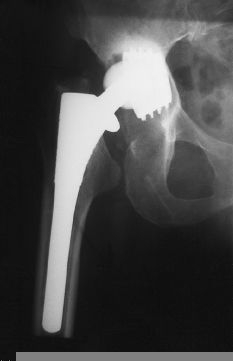
Figura 2. Radiografía al tercer año postoperatorio. Aumento del ángulo de inclinación. Se inicia la inestabilidad del componente acetabular.
Tabla 1. Número de casos emigrados y porcentajes. | |||
Emigración | 1.er año | 3.er año | 7.° año |
| Índice acetabular | 3 (5%) | 7 (11,6%) | 16 (26,6%) |
| Emigración horizontal | 0 | 2 (3,3%) | 7 (11,6%) |
| Emigración vertical | 4 (6,6%) | 8 (13,3%) | 14 (23,3%) |
No se encontraron lesiones osteolíticas antes de los tres años y su prevalencia a los siete años fue del 13,3% (siete casos). Siete casos presentaban un patrón lineal y uno mostró uno expansivo de localización inferomedial o púbico. La osteolisis acetabular presentó una asociación estadística muy significativa con respecto al desarrollo de líneas de esclerosis (p < 0,001). No se observaron diferencias significativas al relacionar la osteolisis con parámetros como el sexo, lado, diagnóstico y la emigración acetabular. Las líneas escleróticas acetabulares se presentaron con cierta regularidad (Tabla 2). En general estas líneas mostraron progresión de un intervalo a otro y se presentaron con mayor frecuencia en la zona III. El análisis estadístico indicó una asociación interesante entre la osteolisis y la esclerosis acetabular, de tal forma que los pacientes que presentaron líneas radiodensas en la zona III en el primer año tuvieron una mayor incidencia de osteolisis al séptimo año (p = 0,006). Esta asociación no se encontró en la zona II (p = 0,29) ni en la zona I (p = 0,41).
| Tabla 2. Esclerosis acetabular. Número de casos y porcentaje. | |||
Intervalo | Zona I | Zona II | Zona III |
| Primer año | 4 (6,7%) | 8 (13,3%) | 10 (16,7%) |
| Tercer año | 10 (16,7%) | 15 (25%) | 19 (31,7%) |
| Séptimo año | 11 (18,3%) | 16 (26,7%) | 29 (48,3%) |
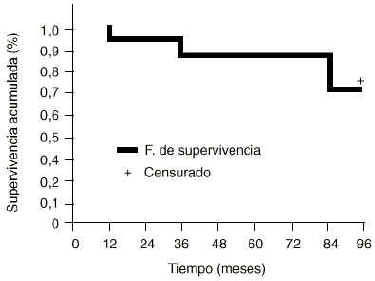
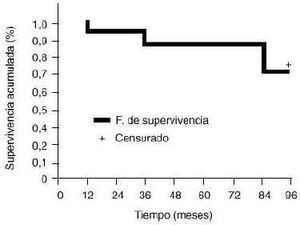
De los 60 acetábulos, 44 cumplieron los criterios de estabilidad, por lo que la tasa de supervivencia acumulada de Kaplan-Meier fue del 73% a los 7 años (Fig. 3), considerando como fracaso la inestabilidad (Fig. 4). No obstante, sólo se realizaron 10 recambios hasta la última evolución realizada. Dos pacientes rehusaron una nueva intervención y cuatro se encuentran en lista de espera para reintervención. Con respecto a las complicaciones se presentaron tres infecciones superficiales que se resolvieron mediante tratamiento antibiótico y cuatro casos con trombosis venosa profunda. La osificación heterotópica se produjo en 15 casos.
Figura 3. Supervivencia del acetábulo (fracaso: migración > 3 mm). El porcentaje de supervivencia acumulada fue del 73%.
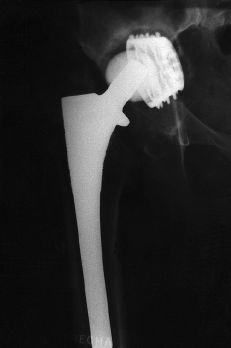
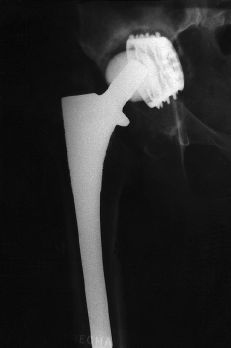
Figura 4. Radiografía del caso anterior al séptimo año postoperatorio. Continúa la emigración vertical. Penetración pélvica.
Discusión
El propósito de nuestro estudio ha sido observar el comportamiento de este componente acetabular mediante un protocolo de seguimiento radiológico tratando de determinar qué factores pueden haber influido en su estabilidad. Con estos criterios radiográficos de estabilidad se aflojaron el 27% de los acetábulos. Estos resultados son similares a los de Fox y cols.,8 con un 38% de aflojamiento a los 6 años, y a los de Vidal y cols.,27 con un 25% a los 5 años. Una vez que la migración fue detectada, ésta fue siempre progresiva y más rápida en los casos de penetración intrapélvica. Los casos de emigración precoz pueden ser explicados por un fracaso mecánico debido a una deficiente estabilidad inicial, no encontrando, al igual que otros autores,11,13,24relación con la edad, sexo, lado, etiología o la posición del componente determinado por las variaciones del índice o ángulo acetabular.
La prevalencia de osteolisis en nuestros casos fue de un 13%, no presentándose ésta antes del tercer año, y además fue progresiva, lo cual puede indicar que estas lesiones experimentarán un incremento con el tiempo. Para Tompkins y cols.24 la osteolisis acetabular es un problema relacionado con los procesos biológicos secundarios a las partículas de de sgaste y no parece que intervenga en la pérdida de fijación a medio plazo. Conclusión similar puede observarse en nuestros resultados, donde no encontramos una asociación estadística entre los casos emigrados y la presencia de osteolisis (p = 0,188).
Diversos estudios muestran diferencias dispares en cuanto a las cifras de osteolisis acetabular cuando se comparan diferentes modelos no cementados.13,11,16,17,19 Esta diferencia se relaciona con algunas variables, como el diámetro de la cabeza femoral, el grosor del polietileno, la relación armazón metálico-polietileno, etc.24 Las líneas radiodensas acetabulares también se desarrollaron de forma progresiva con el tiempo y fueron más frecuente en la zona III. Aquellos casos que presentaron estas líneas esclerosas, tanto en la primera como en la tercera evaluación y especialmente en la zona III, presentaron en el último período evaluado, más zonas osteolíticas acetabulares. Esta observación quizá pueda explicarse debido a una mayor micromovilidad en esta zona.
En nuestro estudio la pérdida de fijación del componente acetabular estuvo en relación con el desarrollo y progresión de las líneas escleróticas y osteolíticas, las cuales constituyen un fenómeno que no está suficientemente aclarado. Además, su significación en los procesos de aflojamiento permanecen aún desconocidos.14,15,18,23 No obstante, parece que están más en relación con una «micromovilidad» en la interfaz debida a la deformación elástica que induce el estrés de la carga sobre el acetábulo, favoreciendo de una forma más lenta el desgaste y el proceso biológico de aflojamiento e inestabilidad a largo plazo. Por contra, los casos de inestabilidad del componente en los tres primeros años es probable que sean consecuencia del fracaso en la fijación primaria o mecánica o de los mecanismos de fijación biológica u osteointegración. Este fracaso provocaría una «macromovilidad» del implante con emigración precoz del mismo.
Conclusiones
1.a El estudio radiográfico del componente acetabular CST-2 muestra unos resultados desfavorables, con tasas de pérdida de fijación en el 26% de los pacientes a los 7 años.
2.a A pesar de los casos registrados de emigración precoz no fue preciso realizar ningún recambio antes del tercer año, por lo que se precisa una gran inestabilidad de los componentes para una cirugía de revisión.
3.a La frecuencia de osteolisis acetabular fue relativamente baja y su presencia no estuvo en relación con la emigración del componente, por lo que debe ser considerada como un mecanismo potencial de fracaso tardío. Además ésta se mostró como un proceso dependiente del tiempo, por lo que cabe esperar un aumento de su frecuencia y un incremento de casos de aflojamiento por el mecanismo biológico.
4.a Finalmente, todo parece indicar que en los próximos años se producirá un incremento progresivo del número de pacientes que presentarán signos de aflojamiento del componente y, por tanto, de los casos que precisarán cirugía de revisión. Por todo ello, y según nuestra experiencia, no aconsejamos en la actualidad la utilización de este tipo de componente acetabular.
Bibliografía
1. Bands, R; Pelker, RR; Shine, J; Bradburn, H; Margolis, R, y Leach, J: The noncemented porous-coated hip prothesis: A three-year clinical follow-up study and roentgenographic analysis. Clin Orthop, 269: 209-219, 1991.
2. Callaghan, JJ; Heekin, RD; Savory, CG; Dysart, SH, y Hopkinson, WJ: Evaluation of the learning curve associated with uncemented primary porous-coated anatomic total hip arthroplasty. Clin Orthop, 282: 132-144, 1992.
3. Capello, WN: Cementless fixation in the young patient. AAOS Instr Course Lect, 43: 323-328, 1994.
4. Collier, JP; Mayor, MB, y Jensen, RE: Mechanisms of failure of modular prostheses. Clin Orthop, 285: 129-139, 1992.
5. De Lee, JG, y Charnley, J: Radiological demarcation of cemented sockets in total hip replacement. Clin Orthop, 121: 20-32, 1976.
6. Engh, CA; Massin, P, y Suthers, KE: Roentgenographic assessment of the biologic fixation of porous-surfaced femoral component. Clin Orthop, 257: 107-128, 1990.
7. Estok, DM, y Harris, WH: Long-term results of cemented revision surgery using second generation techniques: Average 11.7 years follow-up. Clin Orthop, 299: 190-202, 1994.
8. Fox, GM; McBeath, AA, y Heiner, JP: Hip replacement with a threaded acetabular cup. J Bone Joint Surg, 76A: 196-201, 1994.
9. Goetz, DD; Smith, EJ, y Harris, WH: The prevalence of femoral osteolysis associated with components inserted with or without cement in total hip replacements: A retrospective matched-pair series. J Bone Joint Surg, 76A: 1121-1129, 1994.
10. Hardinge, K: The direct lateral approach to the hip. J Bone Joint Surg, 64B: 17-19, 1982.
11. Heekin, RD; Callaghan, JJ; Hopkinson, WJ; Savory, CG, y Xenos, JS: The porous-coated anatomic total hip prosthesis, inserted without cement. J Bone Joint Surg, 75A: 77-91, 1993.
12. Johnston, RC; Moines, D; Fitzgerald, RH; Harris, WH, Jr; Poss, R; Müller, ME, y Sledge, CB: Clinical and radiographic evaluation of total hip replacement. J Bone Joint Surg, 72A: 161-168, 1990.
13. Malchau, H; Herberts, P; Wang, YX; Kärrholm, J, y Romanus, B: Long-term clinical and radiological results of the Lord total hip prosthesis. J Bone Joint Surg, 78B: 884-891, 1996.
14. Maloney, WJ; Jasty, M; Harris, WH; Galante, JO, y Callaghan, JJ: Endosteal erosion in association with stable uncemented femoral components. J Bone Joint Surg, 72A: 1025-1034, 1990.
15. Maloney, WJ; Smith, RL; Castro, F, y Schurman, DJ: Fibroblast response to metallic debris in vitro: Enzyme induction, cell proliferation, and toxicity. J Bone Joint Surg, 75A: 835-844, 1993.
16. Martell, JM; Pierson, RH III; Jacobs, JJ; Rosemberg, AG; Maley, M, y Galante, JO: Primary total hip reconstruction with a titanium fiber coated prosthesis inserted without cement. J Bone Joint Surg, 75A: 554-571, 1993.
17. Mohler, CG; Kull, LR; Martell, JM; Rosemberg, AG, y Galante, JO: Total hip replacement with insertion of an acetabular component without cement and a femoral component with cement. J Bone Joint Surg, 77A: 86-96, 1995.
18. Petrera, P, y Rubash, HE: Fixing the cup. AAOS Instr Course Lect, 43: 393-407, 1994.
19. Schmalzried, TP, y Harris, WH: The Harris-Galante porous-coated acetabular component with screw fixatium: Radiographic analisis of eighty-three primary hip replacements at a minimum of five years. J Bone Joint Surg, 74A: 1130-1139, 1992.
20. Shanbhag, AS; Jacobs, JJ; Black, J; Galante, JO, y Glant, TT: Macrophage/particle interactions: Effect of siez, composition and surface area. J Biomed Mater Res, 28: 81-90, 1994.
21. Shanbhag, AS; Jacobs, JJ; Glant, TT; Gilbert, JL; Black, J, y Galante, JO: Composition and morphology of wear debris y failed uncemented total hip arthroplasty. J Bone Joint Surg, 76B: 60-67, 1994.
22. Schimmel, JW, y Huiskes, R: Primary fit of the Lord cementless total hip. A geometric study in cadavers. Acta Orthop Scand, 59: 638-642, 1988.
23. Tanzer, M; Maloney, WJ; Jasty, M, y Harris, WH: The progression of femoral cortical osteolysis in association with total hip artoplasty without cement. J Bone Joint Surg, 74A: 404-410, 1992.
24. Tompkins, GS; Jacobs, JJ; Kull, LR; Rosemberg, AG, y Galante, JO: Primary total hip arthroplasty with a porous-coated acetabular component. J Bone Joint Surg, 79A: 169-175, 1997.
25. Vasu, R; Carter, DR, y Harris, WH: Stress distributions in the acetabular region before and after total joint replacement. J Biomech, 15: 155-157, 1982.
26. Vicent, V; Pardo, J, y Magraner, JV: Seguimiento a largo plazo de un cotilo roscado, troncocónico sin cementar. Rev Ortop Traumatol, 40: 426-430, 1996.
27. Vidal, C, y Vaquero, J: Resultados clínicos y radiológicos a los 5 años de una serie consecutiva de 71 vástagos porosos no cementados de cadera (AML). Rev Ortop Traumatol, 40: 431-436, 1996.