El objetivo de este estudio es evaluar los resultados a largo plazo obtenidos en el tratamiento quirúrgico de lesiones traumáticas graves de la columna cervical baja mediante la práctica de un abordaje anterior así como la revisión de la literatura médica al respecto.
Material y métodoEstudio retrospectivo de 32 pacientes con lesiones traumáticas en la columna cervical baja tratadas mediante artrodesis por vía anterior con injerto tricortical y fijación con placa autoestable. La media de edad fue de 33,7 años (rango: 13 – 54). La etiología más frecuente fue tras caída de altura en 13 casos, accidente de tráfico en 18 casos y accidente durante la práctica de deporte acuático en un caso. La media de seguimiento fue de 10,2 años (rango: 4,3 – 19,5).
ResultadosEn todos los pacientes estudiados, a excepción de uno, obtuvimos una sólida fusión en un plazo de 3 a 6 meses. Radiológicamente, observamos el 100% de restauración de la altura, y se recuperó la lordosis cervical fisiológica (>20°) en un 70% y la reducción anatómica en un 87%. La incorporación laboral a sus antiguos puestos de trabajo fue posible en el 71,87% (23 pacientes), al igual que la capacidad de realizar actividades básicas de la vida diaria sin presencia de síntomas.
ConclusionesAunque no existe unanimidad en el tratamiento de las lesiones traumáticas de la columna cervical baja, la descompresión anterior, unida al uso de injerto tricortical autólogo estructural y estabilización mediante sistema de placas autoestables, se considera la mejor opción terapéutica para la mayoría de estas lesiones.
The purpose of this study is to assess the long-term results obtained by surgical treatment of severe lower cervical spine injuries by means of an anterior approach. We also carry out a review of the literature on the subject.
Materials and methodsRetrospective study of 32 patients with traumatic injuries in their low cervical spine, treated by means of anterior arthrodesis with a tricortical graft and locking plate fixation. Mean age was 33.7 years (range: 13–54). The most frequent mechanism of injury was fall from height in 13 cases, road accident in 18 and one case of an accident in the course of water sports practice. Mean follow-up was 10.2 years (range: 4.3–19.5).
ResultsIn all but one of our patients we obtained Sorong fusion at 3 to 6 months. Radiologically we observed 100% height restoration, recovery of physiologic cervical lordosis (>20°) in 70% of patients and anatomic reduction in 87%. Resumption of previous occupation was possible for 23 patients (71.87%); the same number of patients was capable of performing basic activities of daily living without feeling any symptoms.
ConclusionsAlthough there is no unanimity as regards the best treatment for traumatic injury to the lower cervical spine, anterior decompression, accompanied by the use of a structural autologous tricortical graft and stabilization by locking plates, is considered the best option for most of these lesions.
Las fracturas y las fracturas-luxaciones de la columna cervical baja constituyen un grupo especial de fracturas debido no sólo a la fractura en sí, sino y principalmente a las desastrosas consecuencias que pueden conllevar.
El objetivo del tratamiento de estas fracturas se centra en realizar la descompresión medular para disminuir el daño neurológico tan pronto como sea aconsejable y estabilizar la columna para comenzar lo antes posible con un adecuado programa rehabilitador. Estos objetivos pueden obtenerse mediante un abordaje anterior, posterior o combinado.
La técnica posterior tiene a su favor, de acuerdo con sus defensores, la facilidad del propio abordaje y la posibilidad de realizar una descompresión medular cuando sea necesario, y se obtienen óptimos resultados.
Al otro lado de la balanza se encuentran los cirujanos defensores de la vía anterior como el mejor medio de obtener la descompresión medular, que unido a otras ventajas, como las altas tasas de fusión y el menor número de complicaciones mediante el uso de placas cervicales autoestables e injertos autólogos tricorticales de la cresta ilíaca, hacen preferible este abordaje frente al resto.
Presentamos un estudio retrospectivo de 32 pacientes con lesiones en la columna cervical baja tratados mediante artrodesis anterior con autoinjerto óseo y placas cervicales; la técnica quirúrgica incluye descompresión anterior, restauración de la altura de los cuerpos vertebrales, uso de autoinjerto tricortical para realizar la fusión y estabilización con placas autoestables.
ObjetivosExponer las ventajas del abordaje anterior en el tratamiento de lesiones traumáticas graves de la columna cervical baja tras los resultados obtenidos en la serie presentada así como la revisión de la literatura médica al respecto.
Material y métodoRevisión retrospectiva de 32 pacientes con lesiones en la columna cervical baja. La media de edad fue de 33,7 años (rango: 13 – 54). La etiología fue precipitación de altura en 13 casos, accidente de tráfico en 18 casos y consecuencia de accidente mientras realizaba deporte acuático en un caso. La media de seguimiento de los pacientes fue de 10,2 años (rango: 4,3 – 19,5).
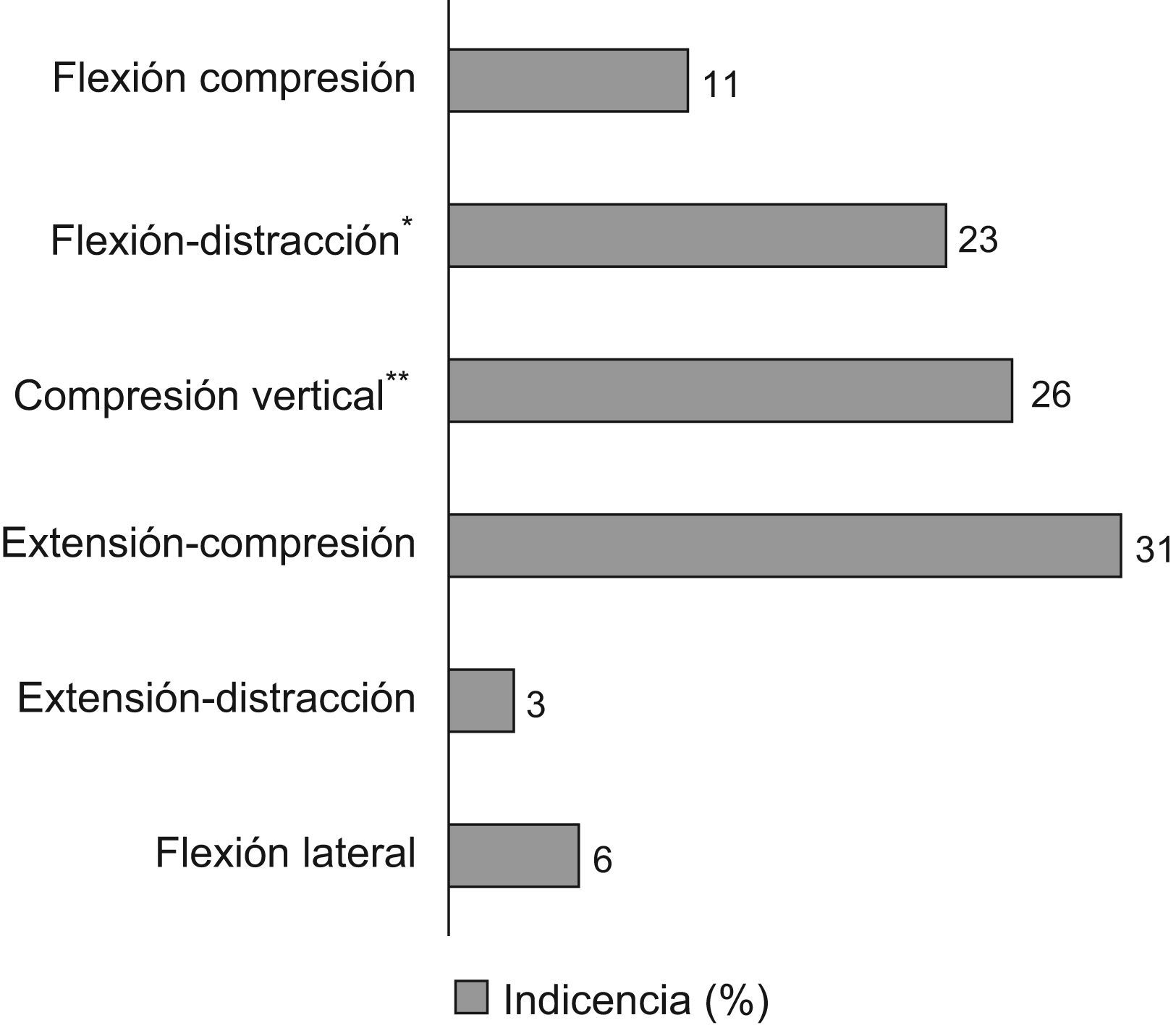
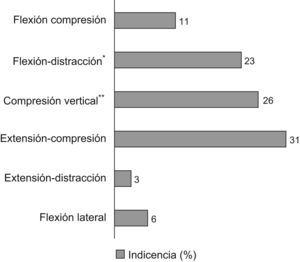
ClasificaciónAllen4 et al propusieron la clasificación utilizada, que resulta de fácil uso por parte de los examinadores y aporta una idea precisa del mecanismo de la fractura (fig. 1).
Afectación neurológicaLa exploración física previa a cirugía mostraba ausencia de clínica neurológica en 14 pacientes, todos ellos con parámetros radiológicos de inestabilidad.
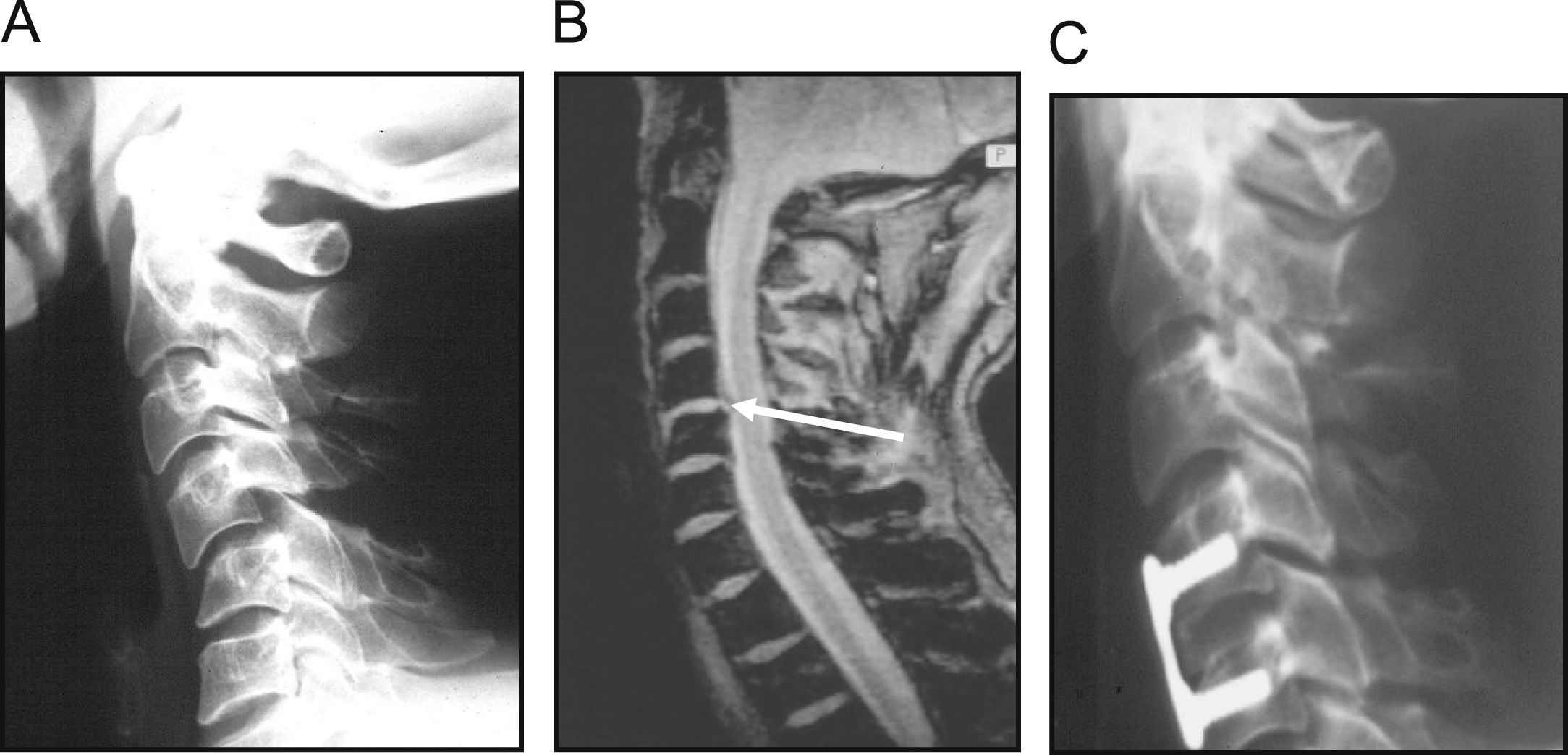
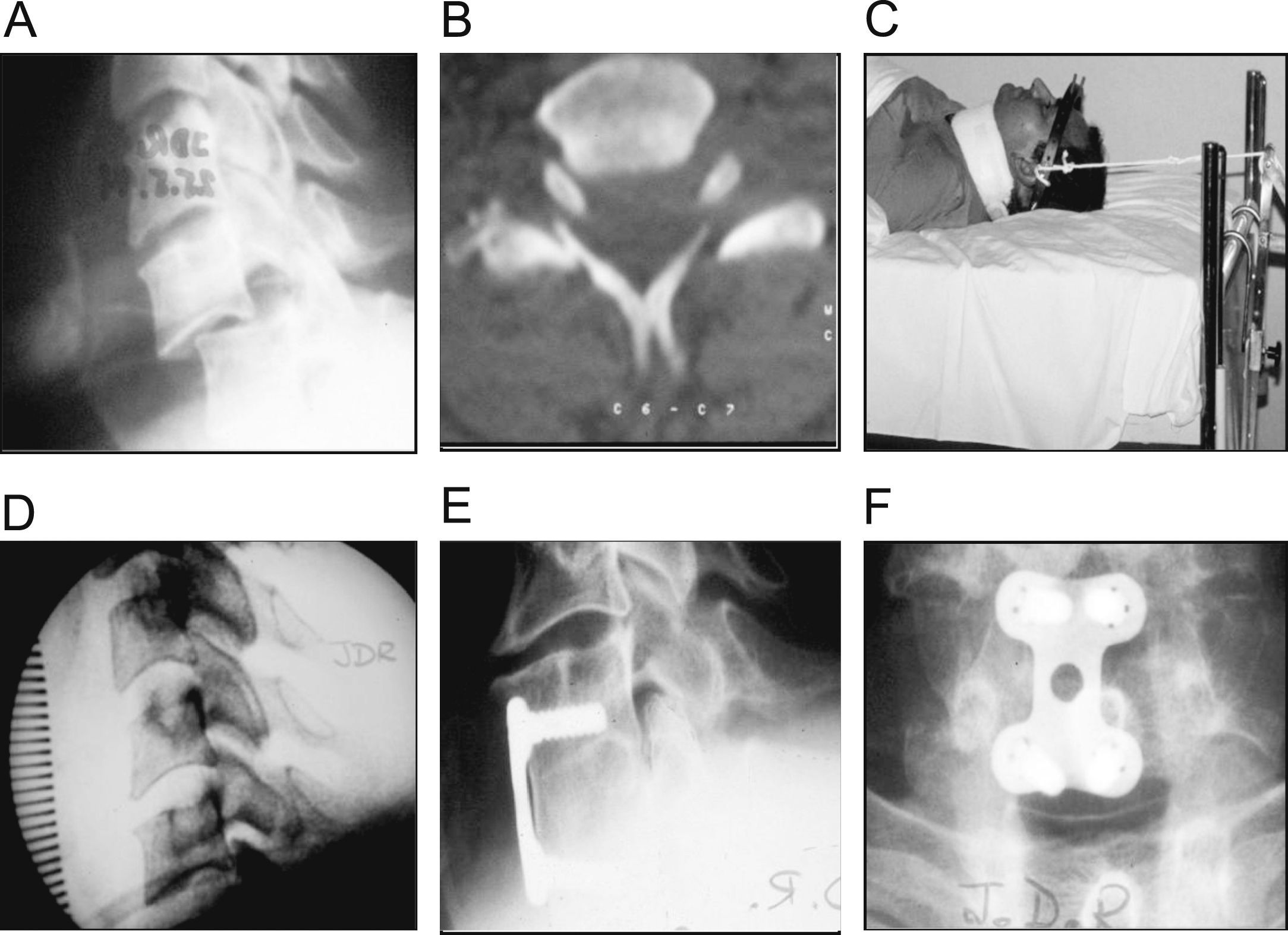
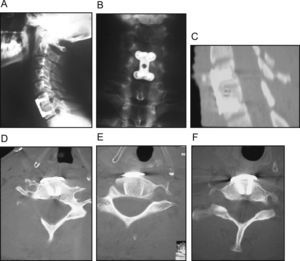
Fractura por flexión-distracción. A) Imagen radiográfica de lesión a la altura de C4-C5. B) Imagen de RMN en la que se observa hernia traumática que produce radiculopatía sensitivomotora. C) Imagen radiográfica postoperatoria tras extirpación de la hernia, discectomía y fusión intersomática C4-C5 con injerto autólogo tricortical de la cresta estabilizado con placa autoestable.
Tres pacientes presentaban una lesión medular completa, otros 3 un síndrome medular central y en 12 se detectó la presencia de radiculopatía (un caso con déficit motor debido a una hernia traumática añadida a la lesión ósea y 11 casos con algún tipo de trastorno sensitivo).
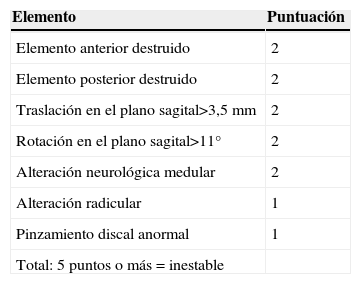
Criterios de inestabilidadJunto con el estado neurológico y su déficit progresivo, utilizamos la clasificación de White y Panjabi (tabla 1) como guía de tratamiento del paciente, incluso en ausencia de afectación neurológica. Los 14 pacientes del estudio que no presentaron lesión neurológica obtuvieron más de 5 puntos en la escala de inestabilidad propuesta por White y Panjabi (fig. 3).
Clasificación de White y Panjabi para inestabilidad de la columna cervical baja
| Elemento | Puntuación |
| Elemento anterior destruido | 2 |
| Elemento posterior destruido | 2 |
| Traslación en el plano sagital>3,5mm | 2 |
| Rotación en el plano sagital>11° | 2 |
| Alteración neurológica medular | 2 |
| Alteración radicular | 1 |
| Pinzamiento discal anormal | 1 |
| Total: 5 puntos o más = inestable |
Los 32 pacientes se intervinieron en posición de decúbito supino y se realizó un único abordaje anterolateral derecho.
Todos los pacientes recibieron una dosis profiláctica de cefazolina intravenosa. En todos los casos en que fue necesario se realizó descompresión anterior completa. Esta descompresión incluye la extirpación de todos los elementos óseos o discales retropulsados causantes de compresión hasta que el segmento medular afectado quede perfectamente libre de ésta.
El paciente se coloca en decúbito supino con una almohada bajo los hombros y tracción a través de los brazos con 2 cintas fijadas a la camilla de quirófano. Se realiza la incisión en piel a nivel preesternocleidomastoidea derecha, y se sigue el abordaje estándar anterior para cirugía del raquis cervical bajo.
Cuando existe integridad de al menos un tercio del cuerpo de la vértebra afectada, y tras la oportuna descompresión de elementos óseos y discales, se puede considerar la artrodesis de un único nivel. Cuando la afectación del cuerpo engloba dos tercios, se realizará una corpectomía subtotal de los fragmentos que provocan la compresión con discectomía de los discos superior e inferior a la vértebra afectada.
Un injerto tricortical rectangular se extrae de la cresta ilíaca derecha para realizar la artrodesis. Por último, se procede a la inserción, bajo control fluoroscópico, de la placa cervical autoestable con las medidas elegidas y adecuadas.
Se lleva a cabo una cuidadosa hemostasia y una colocación de drenaje aspirativo. Se realiza un cierre por planos con sutura reabsorbible. Se coloca collarín Philadelphia en la mayoría de los casos. A las 48 h se retira el drenaje aspirativo.
El tiempo medio de hospitalización es de 6 días, y se consideran las complicaciones neurológicas de algunos pacientes así como la frecuente asociación de otras lesiones no vertebrales concomitantes, lo que en ambos casos prolonga la estancia hospitalaria.
ResultadosTodos los pacientes, excepto uno, obtuvieron una fusión sólida en un período entre 3 y 6 meses.
Se registraron 2 tipos de complicaciones derivadas de la cirugía.
- •
Complicaciones tempranas. Se observaron en 5 pacientes: un hematoma cervical que se resolvió mediante drenaje quirúrgico abierto, una neuroapraxia transitoria de la rama inframandibular del facial, una neuroapraxia del hipogloso y un síndrome de Horner, y se observaron 2 casos de odinofagia y una disfagia.
- •
Complicaciones tardías. Se encontraron en 2 pacientes: una pseudoartrosis en un paciente sin síntomas neurológicos resuelta mediante reartrodesis mediante la utilización de la misma técnica quirúrgica y en otro caso la persistencia de una radiculalgia sin déficit motor con mejoría tras foraminotomía posterior en un segundo tiempo.
Radiológicamente, observamos restauración de la altura en un 100% de los pacientes, recuperación de la lordosis cervical fisiológica (>20°) en un 70% de los pacientes y reducción anatómica obtenida en un 87% de los pacientes.
El estado neurológico de los pacientes al año tras la cirugía fue el que se describe a continuación.
Del total de la serie, 23 pacientes no presentaron déficit neurológico, persistieron 3 síndromes medulares centrales que evolucionaron hacia distintos grados de mejoría, y uno de ellos obtuvo una recuperación funcional significativa, lo que le permitió una reincorporación laboral a su actividad previa, si bien ésta era de escasa demanda física, y 3 tetraplejías persistentes. Los restantes 3 pacientes mantuvieron algún grado de afectación radicular.
En un caso se trataba de una radiculopatía sensitivomotora con mejoría significativa, aunque con déficit residual tras la cirugía, y en 2 casos se trataba de la persistencia de radiculalgia, una de ellas con mejoría mediante foraminotomía posterior, ya mencionada con anterioridad.
Desde el punto de vista laboral, los resultados obtenidos son los que describimos a continuación.
Un total de 23 pacientes (71,87%) regresó a su antiguo trabajo y a la realización de actividades físicas sin presencia de síntomas.
Por otra parte, 4 pacientes (12,5%) quedaron incapacitados para su trabajo habitual, aunque se mantuvieron laboralmente activos en otros de menor demanda física.
Los restantes 5 pacientes (15,62%) resultaron con un grado de invalidez que les impedía cualquier tipo de actividad laboral.
DiscusiónLas fracturas de la columna cervical baja se encuentran entre las fracturas que exigen mayor demanda a la hora de plantear su tratamiento; suelen ocurrir en pacientes jóvenes a consecuencia de accidentes de tráfico, caídas de altura mientras trabajan o durante el desarrollo de actividades acuáticas.
Sus consecuencias pueden ser muy relevantes, no sólo en términos económicos, sino y principalmente por las considerables secuelas que pueden conllevar.
Los objetivos del tratamiento de estas fracturas son 2.
El primero consiste en el reconocimiento de la lesión mediante un examen físico meticuloso y la determinación de la existencia o no de déficit neurológico acompañante. Resulta esencial definir si el tipo de lesión medular es completa o incompleta.
Una lesión completa es aquélla en la que el paciente no presenta sensibilidad ni movilidad voluntaria a partir del nivel en que se produce la lesión medular y una vez pasada la fase de shock espinal que suele tener una duración de unas 24h en la mayoría de los casos. Esta fase es igual para pacientes con lesiones completas o incompletas; dicho de otro modo, durante la fase de shock espinal no es posible distinguir si los pacientes presentan una lesión medular completa o incompleta. El final de la fase de shock espinal está marcado por el retorno de los reflejos medulares, y comienza por el bulbocavernoso.
Las lesiones incompletas son aquéllas en las que el paciente conserva sensibilidad o movilidad voluntaria en alguna zona anatómica distal a la altura de la lesión medular.
Esta clasificación es importante desde el punto de vista pronóstico: mientras que las lesiones incompletas son potencialmente reversibles, las lesiones completas son irreversibles.
La clasificación de una lesión medular como completa o incompleta con estos criterios es algo compleja, por lo que es útil disponer de signos clínicos que nos permitan predecir el tipo de lesión que presentará el paciente.
Cuando en la evaluación inicial los pacientes presentan algún signo de preservación de la función sacra (contracción voluntaria del esfínter anal, sensibilidad perianal presente o flexión activa del primer dedo del pie), podemos afirmar que el paciente presenta una lesión incompleta.
Las lesiones incompletas pueden clasificarse ulteriormente en 5 síndromes, cada uno de los que implica un pronóstico diferente:
- •
Síndrome medular central. Es el más frecuente y sus posibilidades de recuperación funcional pueden llegar al 75%. Este síndrome apareció en 3 de nuestros pacientes; uno de ellos evolucionó hacia una recuperación funcional favorable suficiente como para permitirle la reincorporación a su vida laboral.
- •
Síndrome medular anterior. Asocia déficit motor completo. La probabilidad de recuperación neurológica es de un 10%.
- •
Síndrome medular posterior. Es poco frecuente.
- •
Síndrome de Brown-Séquard. La recuperación es esperable en más del 90% de los casos.
- •
Síndrome radicular. Frecuente. La recuperación funcional varía entre el 30 – 100% de los pacientes. Este patrón estuvo presente en uno de nuestros pacientes con una recuperación funcional parcial, aunque evidente tras la cirugía.
Por último, existe un subgrupo de lesiones medulares incompletas muy infrecuente, pero cuyo reconocimiento es de una importancia crucial para el pronóstico del paciente. Se trata de las lesiones incompletas evolutivas, que son aquellas en las que el déficit neurológico se agrava en las horas o los días que siguen al accidente. Siempre que en este tipo de lesión se pueda demostrar la presencia de inestabilidad mecánica o compresión neurológica, se debe proceder al tratamiento quirúrgico urgente, ya que ello reducirá el riesgo de agravamiento neurológico. Este tratamiento debe ser completo, y evitar maniobras descompresivas parciales o totales no complementadas con una estabilización suficiente.
El segundo principio consiste en realizar una descompresión y una estabilización de la lesión, seguido de un programa de rehabilitación lo más precoz posible.
Esta descompresión y estabilización tendrá carácter urgente en los casos de empeoramiento neurológico o ante la aparición de signos neurológicos en pacientes previamente intactos.
En las lesiones completas o establecidas, la intervención quirúrgica podrá demorarse si fuera necesario hasta que el paciente esté estabilizado desde el punto de vista general. La fijación quirúrgica de su lesión permitirá una precoz rehabilitación, lo que es deseable en este tipo de lesionados medulares.
Abordaje anterior versus posterior.
Los defensores del abordaje anterior defienden varias e importantes ventajas:
- •
Mejores resultados en cuanto a la descompresión medular. Debido a la localización anterior del cuerpo y del disco causante de la compresión, parece razonable trabajar por vía anterior para obtener una descompresión completa y de este modo aumentar la posibilidad de recuperación en un mayor número de casos.
- •
Menor incidencia de pseudoartrosis. El injerto tricortical se asienta en un área amplia y sangrante, como es el cuerpo vertebral cervical, y garantiza de esta manera una alta incidencia de consolidación.
- •
Cirugía con menor hemorragia. El cirujano realiza una disección anatómica a través del abordaje anterior.
Los defensores de un abordaje posterior:
- •
Seguridad del abordaje debido a que no tienen implicación estructuras tan importantes, como los vasos, los nervios, la tráquea o el esófago.
- •
La estabilidad obtenida es mayor con sistemas posteriores que con sistemas anteriores.
Al recordar a Glaser12 et al, en un estudio publicado en 1998, en el que se pone de manifiesto la falta de unanimidad o al menos de amplia aceptación para un procedimiento concreto en el tratamiento de estas lesiones, intentaremos en este trabajo agrupar las tendencias encontradas en la literatura médica y exponer nuestro propio criterio, basado en los buenos resultados obtenidos en una serie con un seguimiento mínimo de 51 meses.
La revisión objetiva de la literatura médica no revela diferencias significativas entre los diferentes abordajes cuando los parámetros que se evalúan se refieren a la recuperación del déficit neurológico incompleto.
Lambiris16 et al en 2003 revisaron los resultados obtenidos en 53 pacientes con lesión cervical baja tratados mediante descompresión anterior, injerto óseo e instrumentación cervical anterior mediante placa atornillada. Describen ausencia de complicaciones neurológicas, y las lesiones medulares incompletas acaecidas mejoran según la escala de Frankel en un grado tras la cirugía.
Otro punto de controversia importante entre abordajes anterior o posterior se centra en la valoración de calidad y estabilidad de la instrumentación.
En 1977, Stauffer21 et al insistieron en la necesidad de identificar la localización de la lesión principal para prevenir la deformidad posterior, y manifestaron que a pesar de que la fusión anterior es una opción razonable para el tratamiento de ciertas fracturas con inestabilidad anterior, no pueden usarse en todas ellas.
Aebi et al2 en 1986 publicaron sus resultados en 100 pacientes con fracturas cervicales tratadas quirúrgicamente y concluyen que el abordaje por elegir depende más del tipo de fractura que de la lesión neurológica.
Kalff15 et al publicaron en 1993 sus resultados en 124 pacientes con lesiones cervicales, de los que 79 se trataron a través de abordaje anterior. En su revisión, abogan por evitar la descompresión posterior en pacientes neurológicamente afectados por la mayor inestabilidad que provoca; aunque se declaran a favor de las fusiones anteriores, aún creen que las fusiones posteriores desempeñan un importante papel en estas lesiones complejas.
Desde entonces, parece existir una tendencia en la literatura médica, según la que la decisión acerca del abordaje por realizar no depende del tipo de fractura. Por otra parte, el abordaje combinado se utiliza raramente, aunque existen autores, como McAfee17 et al, que en 1995 comunicaron sus resultados en 100 pacientes tratados mediante descompresión anterior y estabilización posterior. Estos autores asumen que una verdadera descompresión se obtiene únicamente mediante un abordaje anterior y defienden que la instrumentación posterior supera a la vía anterior en términos de estabilización, al menos en el laboratorio. Aunque éste es un artículo minucioso, existe en éste mezcla de pacientes con diferentes enfermedades.
Aebi3 et al en 1991 publicaron sus buenos resultados en 86 pacientes tratados mediante abordaje anterior independientemente del tipo de fractura.
Ripa19 et al en 1990 publicaron sus resultados en 92 pacientes con fracturas cervicales tratadas mediante descompresión anterior, autoinjerto y placa AO. Concluyeron que sólo las dislocaciones facetarias y las fracturas-luxaciones que no se pueden reducir manualmente deberían tratarse por vía posterior.
Garvey11 et al en 1992 publicaron sus resultados de tratamiento inicial en 14 pacientes con fracturas cervicales. Concluyeron que cuando se requiere una descompresión anterior, las placas de Caspar anteriores con injerto óseo son suficientes, y se obvia la necesidad de estabilización posterior.
En 1994, el autor principal de este artículo8 publicó sus resultados mediante el uso de abordaje anterior como tratamiento de estas fracturas cervicales. Se trata de una revisión de 35 pacientes con un seguimiento mínimo de 3 meses. En el artículo se incluyeron fracturas y fracturas-luxaciones, entre otras enfermedades. Todos se trataron mediante artrodesis.
Wiseman22 et al en 2003 concluyen que con los nuevos sistemas estables de instrumentación anterior, los procedimientos mediante este abordaje han incrementado su uso en comparación con el tratamiento por vía posterior.
Las ventajas en cuanto al uso de sistema de placas anteriores para lesiones de la columna cervical baja, como Aebi et al2 resumieron, son la posición en decúbito supino del paciente, el abordaje poco traumático, la compresión dinámica del injerto óseo que actúa como una banda de tensión y soporte de la lordosis fisiológica de la columna cervical y la comodidad de realizar una descompresión anterior.
A pesar de todo lo dicho con anterioridad, no existe unanimidad de opiniones. Roy-Camille et al20 en 1992 publicaron una serie de 221 lesiones traumáticas a la altura de la columna cervical baja tratadas el 90% mediante abordaje posterior con placas, y obtuvieron resultados muy buenos con bajo índice de complicaciones.
Diversos autores han comparado la estabilidad obtenida in vitro mediante la realización de fijaciones posteriores versus anteriores. Los resultados mediante fijaciones posteriores son más favorables en términos de estabilidad respecto a la fijación anterior.
Do Koh10 et al en 2001 comunicaron los resultados obtenidos tras realizar estudios comparativos biomecánicos con el uso de fijación mediante placa anterior o posterior en lesiones de la columna cervical en cadáver. Los resultados reflejaron que la estabilización posterior con placas en las masas laterales proporcionan una estabilidad significativamente mayor que mediante el uso de placas anteriores autoestables en lesiones a un nivel por flexión-distracción o por estallido.
Entre las estabilizaciones posteriores utilizadas en la práctica quirúrgica, existen diferencias entre el uso de placas en las masas laterales, alambres o tornillos pediculares cervicales. Abumi1 et al prefieren el uso de tornillos pediculares para lesiones de la columna cervical media y baja. En 1994, estos autores revisaron a 13 pacientes con fracturas cervicales bajas tratadas mediante fusión posterior sólo mediante uso de tornillos pediculares cervicales; insistían en la gran estabilidad proporcionada por una fijación posterior comparada con una anterior así como la gran estabilidad que ofrecen los tornillos pediculares en comparación con otras técnicas posteriores, tales como alambres o placas en las masas laterales. El cirujano debe tener un amplio conocimiento de la anatomía de la zona para así disminuir el riesgo de este procedimiento quirúrgico, cuyo uso sigue siendo recomendado debido a la gran estabilidad proporcionada.
Sin embargo, existen estudios más recientes, como el llevado a cabo por Bozkus et al6, que realizaron un análisis biomecánico en 14 cadáveres con lesiones cervicales bajas con afectación de las 3 columnas. Exponen que existe una diferencia mínima en términos de estabilidad entre fijaciones mediante tornillos en masas laterales y barras con respecto a las que usan sólo tornillos pediculares, al menos en el postoperatorio inmediato.
En nuestra revisión bibliográfica hemos encontrado un estudio aleatorizado publicado en 2003 por Brodke7 et al, en el que presentan una comparación entre abordaje anterior y posterior en 47 pacientes con lesión cervical baja tratada mediante reducción cerrada. Es interesante resaltar que el 75% de los pacientes tratados anteriormente mejoró al menos un grado en la escala Frankel en comparación con el grupo tratado por vía posterior, en el que se apreció una mejoría en el 57% de los pacientes. No existieron diferencias en términos de fusión ni en cuanto a corrección de la cifosis.
Los abordajes posterior y combinado tienen en nuestra opinión algunas indicaciones en la actualidad9. Las luxaciones unifacetarias o bifacetarias irreductibles por medios ortopédicos así como algunos raros casos de lesiones posteriores con afectación neurológica (fracturas laminares con incarceración de fragmentos en el canal, fracturas interapofisarias con afectación radicular, etc.) son el principal ejemplo con respecto al abordaje posterior. Allred et al5 en 2001 describieron su técnica en 4 pacientes que presentaban una subluxación cervical irreductible por prolapso discal. El acto quirúrgico consiste en una discectomía anterior con injerto estructural y una fijación con placa atornillada únicamente al cuerpo superior que se complementa con fusión posterior con alambres.
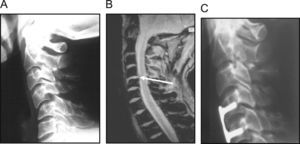
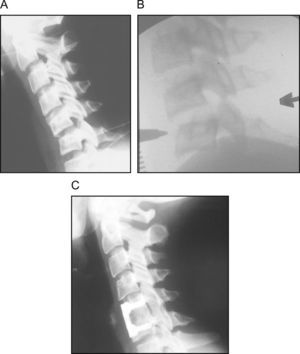
Lesión traumática del complejo ligamentario posterior C5-C6. A) Aumento de la distancia interespinosa en radiografía dinámica. B) Imagen inmediata preoperatoria obtenida en el fluoroscopio que muestra clara inestabilidad con una suave maniobra de flexión. C) Control radiográfico a los 12 años postoperatorio tras la estabilización quirúrgica por vía anterior.
En cuanto al doble abordaje (figs. 5 y 6), creemos que mantiene una indicación principal que sería el tratamiento de síntomas o defectos biomecánicos residuales tras un tratamiento anterior o posterior. Asimismo, algunas lesiones infrecuentes y graves de un macizo articular con afectación de la raíz correspondiente y cuya descompresión por vía posterior supondría el sacrificio total o parcial de ese macizo articular con la consiguiente dificultad para su estabilización por la misma vía podrían tratarse mediante fusión y estabilización anterior y descompresión posterior en un solo acto quirúrgico, si bien no consideramos que sean frecuentes situaciones clínicas en las que sea preferible un abordaje combinado y en único tiempo quirúrgico.
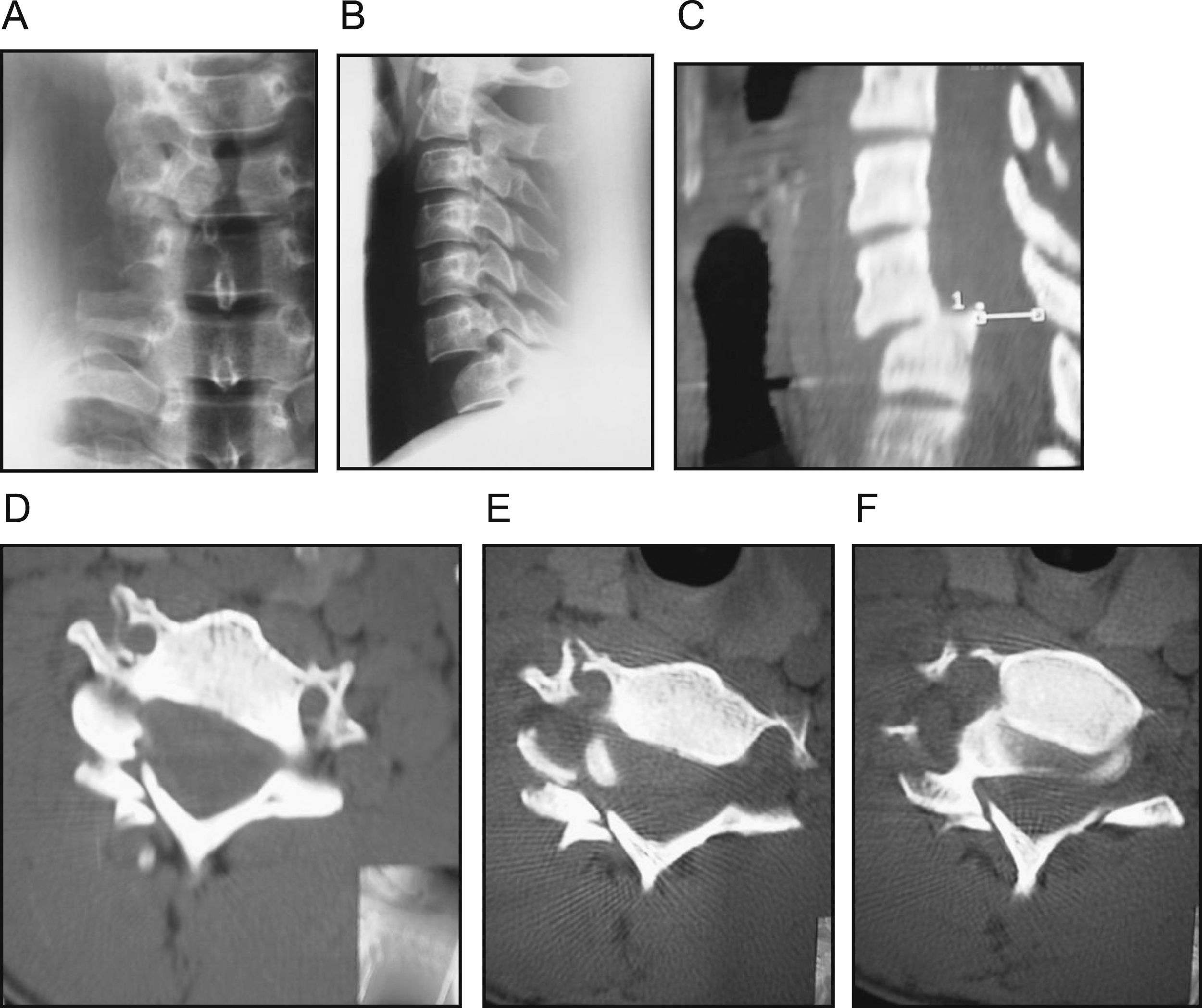
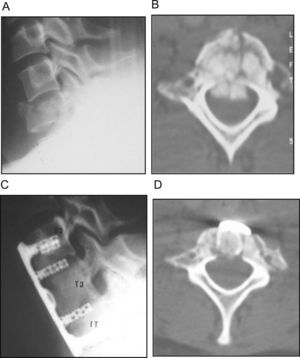
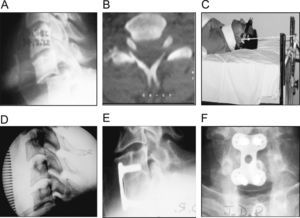
Subluxación C6-C7 que produce clínica de radiculopatía sensitivomotora C7 derecha preoperatoria. A) Imagen radiográfica anteroposterior. B) Imagen radiográfica lateral. C) Imagen de la TAC. D, E y F) Imagen de la TAC, en las que observamos fractura de láminas derechas C6-C7, fractura articular inferior de C6 y superior de C7 con luxación facetaria, fractura de la apófisis transversa derecha de C6 con afectación del foramen transverso, fractura de la apófisis transversa C7, fractura compresión cuerpo C7 y subluxación C6-C7.
A falta de ensayos clínicos aleatorizados (es altamente improbable que se lleven a cabo en los próximos años), nos basamos en el análisis conceptual y la evaluación de nuestra experiencia clínica (casos propios y publicaciones en la literatura biomédica) para considerar preferible en la mayor parte de los casos el abordaje anterior.
En cuanto a la presencia de complicaciones, existe un importante estudio de la Cervical Spine Research Society13, en el que se realiza una revisión de 5.356 pacientes con traumatismos cervicales. Las complicaciones neurológicas aparecidas tras un abordaje anterior fueron del 0,64% en comparación con un 2,18% obtenido mediante el abordaje posterior. Los fracasos tras la instrumentación por vía anterior llegaron a un 35%, pero sin presencia de una clínica relevante. La extrusión oral del injerto o de los implantes está mínimamente reflejada en la literatura médica. Riley et al18 comunicaron una prevalencia del 30% de 454 pacientes que presentaron disfagia a los 3 meses tras la realización de una descompresión y una fusión cervical anterior. La disfagia persistió durante 6 meses en un 21,5% de los pacientes y llegó hasta 24 meses en un 21,3%.
Heller et al14 publicaron un 6% de lesión nerviosa y un 0,2% de violación facetaria tras la colocación de 654 tornillos posteriores.
En nuestra serie, únicamente persisten 3 radiculopatías residuales. La mencionada con anterioridad a la que se practicó foraminotomía posterior en un segundo tiempo, la que presentaba déficit sensitivomotor, probablemente atribuible a hernia discal traumática (fig. 2) que obtuvo mejoría incompleta, y una persistencia de dolor braquial sin déficit que no precisaba de ulteriores actuaciones quirúrgicas.
Si se considera que es un estudio con seguimiento a largo plazo, las estabilizaciones anteriores han funcionado realmente bien, con resolución completa o mejoría parcial de los síntomas radiculares, mejoría variable en los síndromes medulares centrales y, lógicamente, persistencia de las lesiones completas, sin aparición de explantaciones de material ni deformidades residuales, incluso en lesiones posteriores puras (fig. 4) o combinadas (fig. 7).
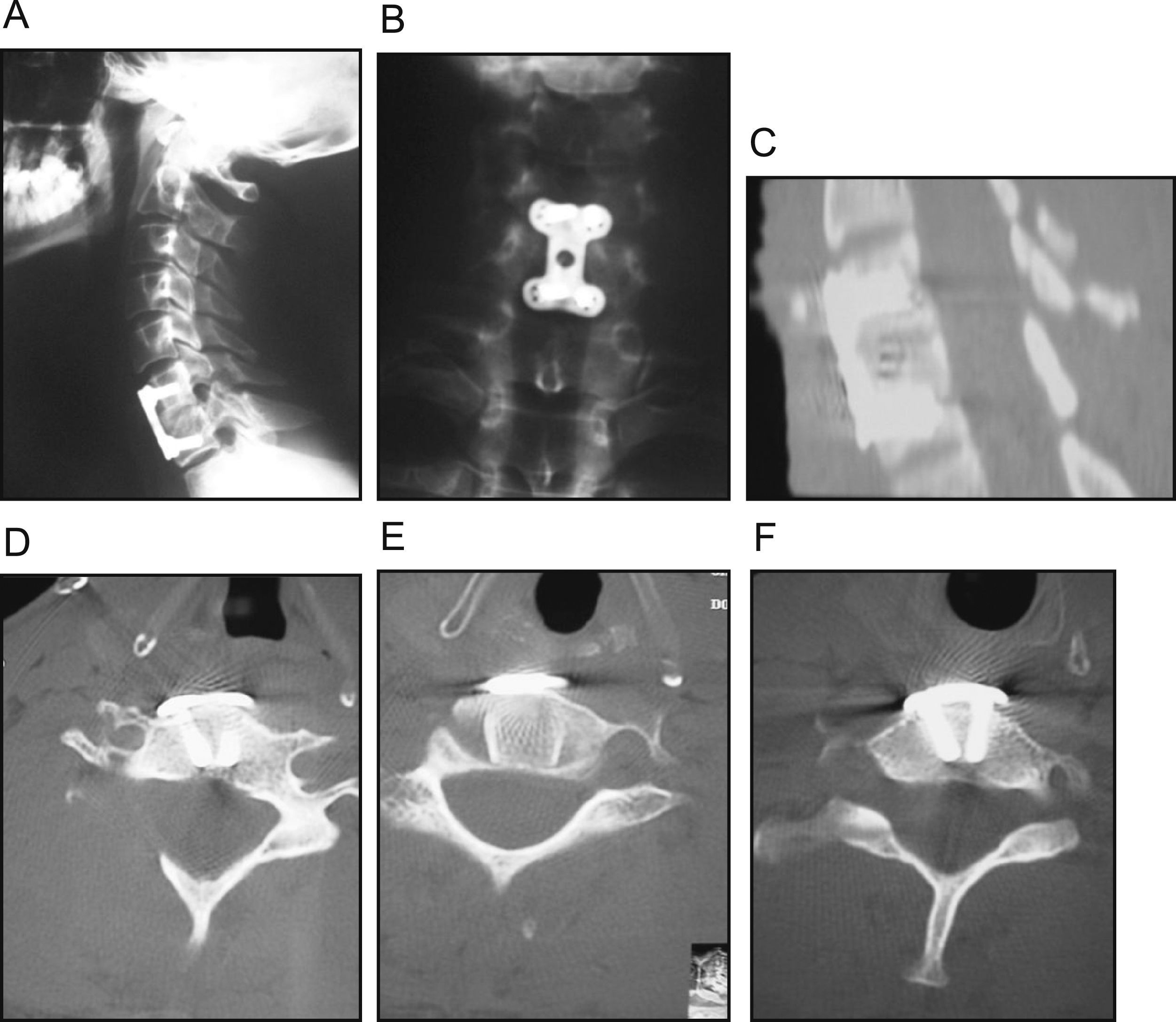
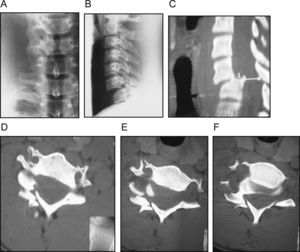
Luxación bifacetaria completa C6-C7. A) Imagen radiográfica preoperatoria. B) TAC que muestra luxación en corte axial. C) Tracción progresiva con halo hasta obtención de reducción. D) Imagen en fluoroscopio intraoperatoria que muestra la reducción obtenida con halo. E y F) Imagen radiográfica de la fusión intersomática a los 7 años.
Como se puede observar, la controversia no está hoy en día resuelta. Después de realizar un análisis y un estudio de la literatura médica y revisar nuestra propia experiencia de los últimos años, resaltamos los siguientes puntos:
- •
La descompresión de la médula se obtiene mejor mediante el uso de un abordaje anterior.
- •
A pesar de que los estudios realizados in vitro demuestran una mayor estabilidad con las instrumentaciones posteriores y la existencia de análisis biomecánicos que consideran que el uso de placas anteriores no proporciona la suficiente estabilidad como para soportar las solicitaciones a que se someten, los resultados obtenidos en diferentes series, incluida la nuestra, se muestran claramente más favorables de lo que los estudios biomecánicos indican con el uso de placas autoestables e injerto autólogo estructural tricortical de la cresta.
- •
Las complicaciones son menores con abordajes anteriores respecto a los abordajes posteriores.
Tras revisar la literatura médica al respecto y según nuestra experiencia a largo plazo, concluimos que aunque no existe unanimidad acerca del tratamiento de las lesiones traumáticas que afectan a la columna cervical baja, la descompresión anterior unida al uso de injerto autólogo estructural y estabilización mediante sistema de placas autoestables es la mejor opción terapéutica para la mayoría de estas lesiones.
Los abordajes combinados tienen escasas indicaciones y las técnicas posteriores se reservan para aquellas situaciones en las que la reducción cerrada o la reducción abierta por vía anterior no sean factibles.
Un abordaje anatómico con menor hemorragia así como la posibilidad de una buena descompresión de las estructuras neurológicas, junto con una baja tasa de complicaciones y buenos resultados clínicos, constituyen los principales fundamentos para nuestra recomendación del uso de esta técnica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.