El artículo recoge de una manera descriptiva y didáctica los aspectos etiopatogénicos más importantes de Mycobacterium marinum como agente productor de lesiones dermatológicas, mediante la descripción de 2 casos ocurridos en el Hospital de Mérida. Así mismo, se describen tanto la actitud diagnóstica, como el diagnóstico diferencial, las lesiones y el tratamiento de esta micobacteria con el fin de procesar y manejar mejor los futuros casos que se lleguen a presentar.
This article presents a descriptive and instructive review of the most important aetiological and pathogenic features of Mycobacterium marinum as a causative agent of dermatological lesions, using the reporting of two cases occurring in the Hospital de Merida. The differential diagnosis, lesions and treatment of these types of infections are also discussed, so that future cases may be diagnosed earlier and treated appropriately.
Mycobacterium marinum fue asilado por primera vez en algunos peces muertos en acuarios de Filadelfia en el año 1926, pero no fue asociado como agente patógeno en humanos hasta 1954, cuando Linell y Norden1 aislaron e identificaron esta micobacteria como el agente responsable de una enfermedad de la piel característicamente asociada a las piscinas.
Mycobacterium marinum es una micobacteria atípica fotocromática de distribución mundial, que vive de forma saprofítica tanto en agua dulce como salada. A diferencia de otras micobacterias, la temperatura óptima para su desarrollo oscila entre los 31-33°C, creciendo en medios como el Löwestein-Jensen y produciendo colonias de forma puntiaguda y compacta después de 10-14 días de incubación1,2.
En la mayoría de los casos, la infección por Mycobacterium marinum se encuentra asociada con la limpieza y mantenimiento de los acuarios y piscinas, la pesca deportiva o alimentaria, así como a la manipulación de pescado para su procesamiento alimentario. La infección se produce cuando las bacterias entran en contacto con la piel mediante una lesión traumática, llegando a provocar lesiones semejantes a una paniculitis en sus primeros estadios que pueden llegar a confundirse con una esporotricosis3.
Recientemente se ha descubierto que el fundamento etiopatogénico de este tipo de micobacterias se encuentra mediado por mecanismos moleculares, los cuales están implicados en la evasión del sistema inmune, impidiendo la presentación antigénica y activando una importante actividad inflamatoria en el huésped4.
A continuación, presentamos 2 casos clínicos diagnosticados en el Hospital de Mérida en los que las manifestaciones dermatológicas son las típicas formas de presentación de la enfermedad.
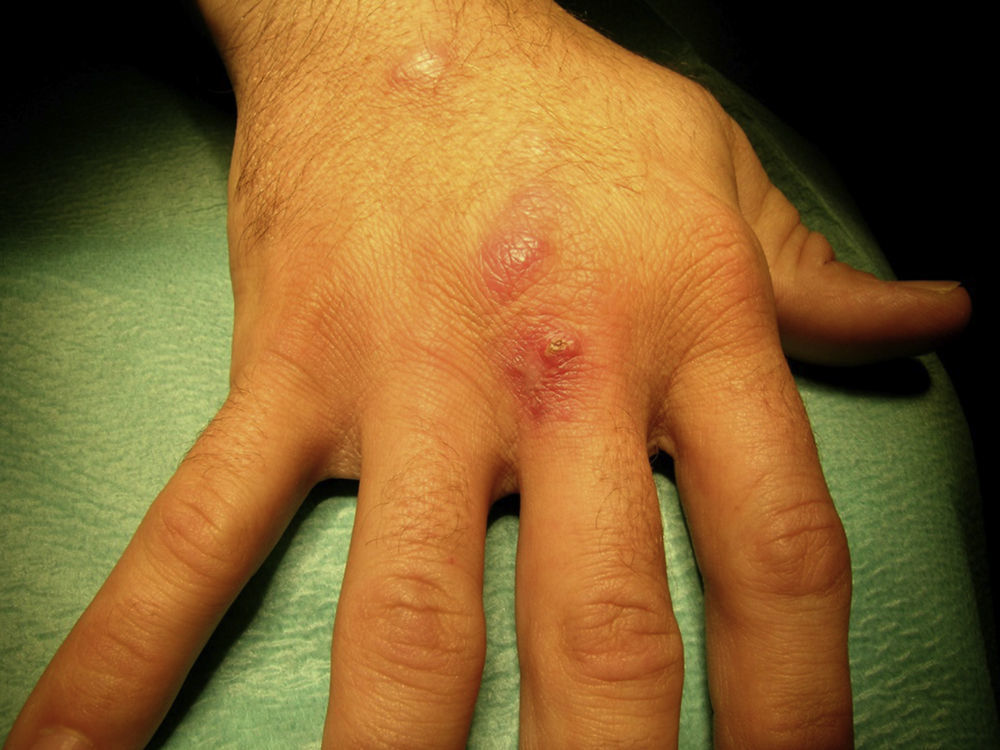
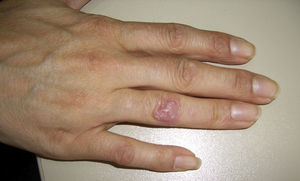
Caso 1Varón de 29 años, de profesión agricultor en contacto con perros y aves (tropicales y canarios), que presenta una herida con costra en el tercer metacarpiano de la mano derecha y pequeñas adenopatías en el dorso de la misma, en el brazo y en las axilas (bultomas en el trayecto linfático) con lesiones nodosas y eritematosas no dolorosas a la palpación, de un mes y medio de evolución con patrón esporotricoide (fig. 1). No refiere contacto con aguas como factor epidemiológico.
Según el juicio clínico del médico que trata al paciente, en un primer momento el cuadro es interpretado como una herida o lesión infectada en la mano iniciándose tratamiento empírico con cloxacilina 500mg/6h v.o. durante 9 días. Tras ese periodo y no habiendo mejorado las lesiones eritematosas, continua 12 días más con tratamiento de doxiciclina 100mg/12h v.o.
Al no ceder la sintomatología, se realizó una interconsulta al servicio de dermatología, donde tras la observación de las lesiones se decide realizar una biopsia cutánea.
El examen anatomopatológico mostró la existencia citológica de un denso infiltrado inflamatorio linfoplasmocitario en dermis media y profunda, con presencia de escasas células gigantes multinucleadas, además de una intensa reacción fibroblástica de aspecto reparativo.
El examen microbiológico se realizó sobre la sospecha de aquellos microorganismos que pudiesen causar lesiones de tipo granulomatoso o de tipo esporotricoide.
Se descartó que el agente causal fuese un hongo tipo Sporothrix mediante examen en KOH y cultivo, y se confirmó que el agente etiológico del granuloma fue Mycobacterium marinum.
Mediante antibiograma se comprobó su sensibilidad frente a etambutol, kanamicina y rifampicina; y en base a los resultados, el paciente fue tratado con claritromicina 250mg/12h v.o. y etambutol 1.200mg/24h v.o., durante 2 meses hasta la resolución de las lesiones.
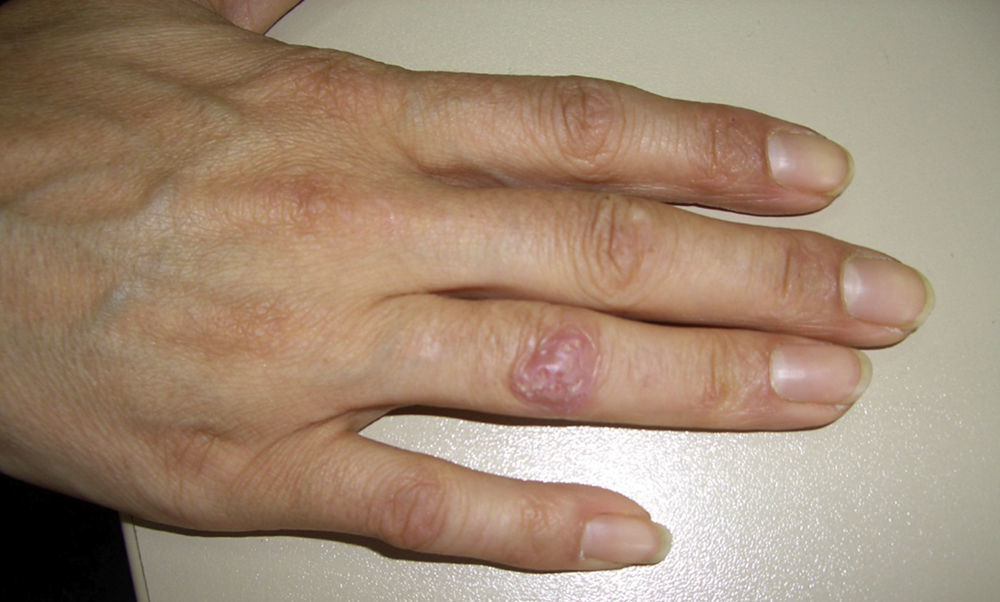
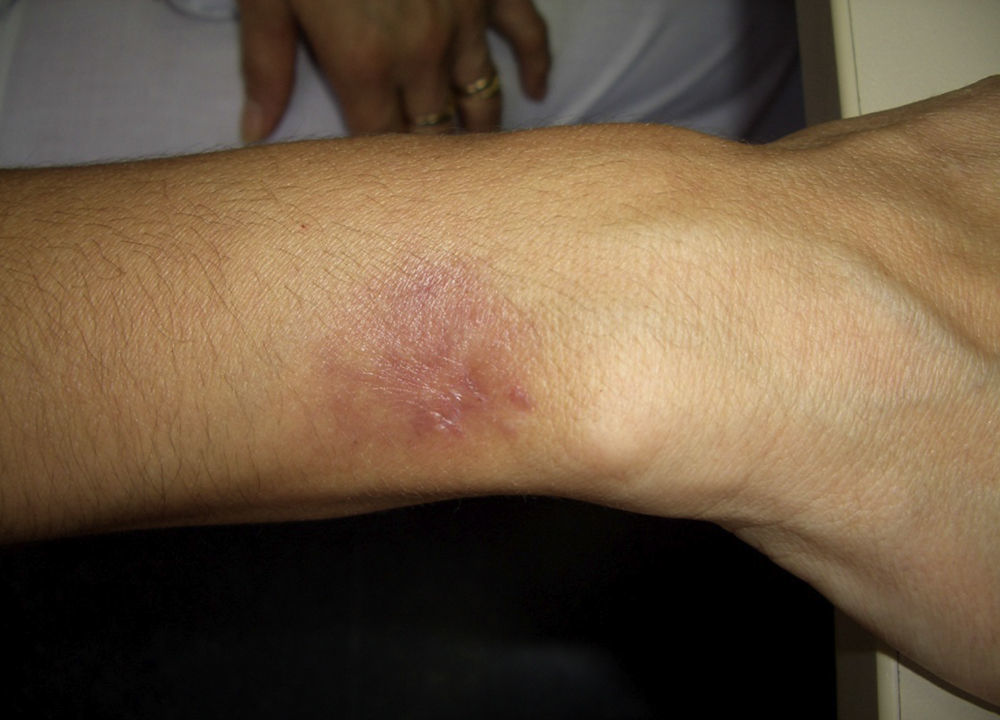
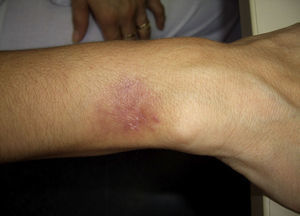
Caso 2Mujer de 42 años, de profesión ama de casa que acude al Servicio de Dermatología del Hospital de Mérida por una lesión en el antebrazo de aspecto violáceo, tipo absceso de 2×2,5cm de diámetro, no adherido a planos profundos y de consistencia elástica (figs. 2 y 3). Palidece a la presión y es dolorosa a la palpación. En la anamnesis consta que la paciente tiene una pecera que ella misma limpia sin guantes.
Se le realiza examen anatomopatológico mediante biopsia cutánea del área afectada mostrando como resultado granulomatosis dérmica. En el cultivo microbiológico se aisló una cepa de Mycobacterium marinum.
El tratamiento se inició empíricamente con rifampicina 600mg/24h v.o. más etambutol 1.200mg/24h v.o. Se mantuvo el tratamiento tras la confirmación de la cepa y antibiograma, manteniéndose durante 3 meses y alargándose un mes más por la aparición de unos eritemas en la zona de la afección. Finalmente se suspendió el tratamiento tras la desaparición de los síntomas.
DiscusiónEl valor del cultivo de las lesiones, ya sea con toruda o por aspiración es muy limitado, por lo que ante la sospecha de este tipo de infección es fundamental la realización de una biopsia cutánea de la zona afectada5. Según Cheung et al., en una revisión de 166 pacientes afectados por esta enfermedad, el 40% tuvieron cultivo positivo, pero el 93% de todos ellos presentaban granulomas inflamatorios en la biopsia. Sin embargo, la mayoría de los casos en los cuales Mycobacterium marinum se encuentra involucrado no suelen ser probados, ya que las muestras de biopsia cutánea no son incubadas a 30°C durante 45 días.
La infección se produce cuando la piel previamente lesionada entra en contacto con agua infectada de piscinas, acuarios, mares o lagos. Otras fuentes de infección incluyen contacto con pescados, mariscos infectados, así como exposición a agua dulce o sal6 cuya exposición es considerada factor de riesgo para el desarrollo de la infección.
La temperatura óptima de crecimiento para Mycobacterium marinum se encuentra entre 30-32°C creciendo poco o nada a temperaturas superiores a 37°C. Es por esto por lo que las lesiones se suelen localizar en las partes más frías del cuerpo, principalmente manos y dedos7.
Mycobacterium marinum es el agente causal del «granuloma de las piscinas», clínicamente caracterizado por la aparición de placas y nódulos granulomatosos en la piel de las zonas afectadas, que rara vez involucra a zonas más profundas llegando a recordar en cierta medida al desarrollo de una esporotricosis. Si la infección no se trata, tras 2-3 semanas de incubación aparece una lesión pápulo-nodular en el punto de inoculación de la extremidad afectada (dedos, codos y rodillas). Las lesiones aumentan de tamaño, se ulceran y exudan pus con abundantes bacilos ácido-alcohol resistentes que son relativamente largos8–10. Las lesiones acaban diseminándose en la zona contralateral del cuerpo a modo de metástasis, pudiendo llegar a causar bacteriemias con o sin afección multiorgánica y de estructuras internas como huesos, tendones, articulaciones, etc.11.
En este sentido, como describen Karim et al.12, existen 3 tipos de infecciones causadas por Mycobacterium marinum: las de tipo I (superficial) y II (granulomatosa) son lesiones cutáneas que normalmente responden bien al tratamiento farmacológico, mientras que las de tipo III son infecciones profundas (tenosinovitis, artritis y osteomielitis) que requieren además tratamiento quirúrgico.
Resulta interesante destacar que durante la afección localizada, solo un 9-12% de las biopsias de piel son positivas, resultando más útiles las tinciones de ácido-alcohol resistencia en la enfermedad diseminada o en pacientes inmunodeprimidos8,11. Es por esto, por lo que el empleo de técnicas basadas en la reacción en cadena de la polimerasa (PCR) está cobrando mayor importancia en la actualidad cuando el cultivo no consigue identificar al microorganismo responsable de la infección.
El periodo de incubación para Mycobacterium marinum causante de lesiones dermatológicas está establecido en un rango entre 2 y 6 semanas, aunque existen evidencias de que puede llegar a ser superior a 9 meses6.
En cuanto a su tratamiento, se considera de elección la asociación de claritromicina 500mg/12h v.o. con etambutol 20mg/kg/día v.o. hasta 1-2 meses tras la resolución de las lesiones (habitualmente 3-4 meses). En determinados casos se debe considerar añadir rifampicina. Como alternativas al tratamiento se pueden utilizar clotrimoxazol, doxiciclina o minociclina12. El tratamiento con hipertermia, escisión o crioterapia también puede resultar útil para las lesiones localizadas. Las lesiones pueden autolimitarse sin tratamiento antibiótico, aunque esto puede requerir meses o años.
ConclusionesEn este trabajo intentamos poner de manifiesto algunos de los aspectos más significativos de Mycobacterium marinum como agente causal de infecciones dermatológicas. El diagnóstico clínico suele resultar difícil, y en la mayoría de los casos suele ser confundido con una esporotricosis, por lo que una buena historia clínica del paciente, un alto índice de sospecha (contacto con agua), así como el hallazgo de un traumatismo local tiempo antes del inicio de la lesión en la zona afectada suponen una gran ayuda para su enfoque.
Si el paciente se ha encontrado o encuentra en contacto con agua de piscinas, acuarios, agua salada o de lagos, también puede suponer un factor de riesgo a tener en cuenta para orientarnos hacia un posible diagnóstico. La aparición de nódulos eritematosos dolorosos en la piel de las extremidades (generalmente más frías que el resto del cuerpo) es indicativa de una paniculitis infectada, la cual junto con los antecedentes anteriores deben hacernos sospechar de una posible infección por Mycobacterium marinum, incluso cuando las tinciones de Ziehl-Neelsen de la biopsia inicial son negativas8,11.
Finalmente, se considera trascendental realizar un adecuado procesamiento de las biopsias cutáneas, las cuales deben ser siempre incubadas a 30°C durante un mínimo de 45 días para un correcto análisis microbiológico de la infección, al presentar una alta rentabilidad en cuanto a la identificación del patógeno frente al escaso valor del cultivo.
Conflicto de interesesLos autores declaran no existir conflicto de intereses en el presente documento.