Por su asociación con enfermedades y tratamiento sistémicos, la uveítis requiere un abordaje multidisciplinario; no obstante, existen pocos estudios en unidades de uveítis en Latinoamérica.
ObjetivoDescribir las características clínicas y terapéuticas en pacientes con uveítis asistidos en la Unidad de Uveítis del Hospital de Clínicas Dr. Manuel Quintela de Montevideo, Uruguay.
Materiales y métodosEstudio observacional, descriptivo, transversal en pacientes ≥15 años, atendidos de octubre del 2018 a enero del 2020 con diagnóstico de uveítis.
ResultadosSe incluyeron 103 pacientes, con una mediana de edad de 47 años, y 71 (68,9%; p<0,01) fueron mujeres. La clasificación anatómica fue: uveítis anterior 46,6%, intermedia 1%, posterior 7,8% y panuveítis 44,7%. La etiología se identificó en 58 (56,3%) pacientes, 32 (31,1%) fueron idiopáticas y 13 (12,6%) continuaban en estudio etiológico. Las enfermedades autoinmunes sistémicas se presentaron en el 26,2%, siendo más frecuente la enfermedad de Vogt-Koyanagi-Harada (5,8%). Las espondiloartritis fueron el 5,8% de los casos. La etiología infecciosa se observó en el 19,4%, en tanto que la toxoplasmosis ocular predominó en el 10,7%. El 71,1% de las uveítis no infecciosas requirieron tratamiento inmunosupresor sistémico, siendo el metotrexate el más usado en uveítis anterior (46,4%) e intermedia (100%), y la azatioprina en uveítis posterior (100%) y panuveítis (42,9%). Ocho pacientes (13,6%) requirieron la combinación de ≥2 fármacos; de ellos, el 37,5% tuvo uveítis anterior asociada con artritis idiopática juvenil y el 37,5% presentó panuveítis idiopática.
ConclusionesSe logró establecer la etiología en más de la mitad de los pacientes con uveítis, siendo más frecuentes la toxoplasmosis ocular, la enfermedad de VKH y la asociada con SpA. Un alto porcentaje de las uveítis no infecciosas requirieron tratamiento inmunosupresor sistémico, siendo el metotrexate y la azatioprina los más utilizados.
Due to its association with systemic diseases and treatment, uveitis requires a multidisciplinary approach; however, there are few studies in uveitis units in Latin America.
ObjectiveTo describe the clinical and therapeutic features of patients treated in the Uveitis Unit of the Hospital de Clínicas Dr. Manuel Quintela in Montevideo, Uruguay.
Materials and methodsObservational, descriptive, cross-sectional study in patients aged ≥15 years, attended from October 2018 to January 2020 with a diagnosis of uveitis.
ResultsOne hundred and three patients were included, with a median age of 47 years and 71 (68.9%; P<.01) were women. The anatomical classification was anterior uveitis 46.6%, intermediate 1%, posterior 7.8%, and panuveitis 44.7%. The aetiology was identified in 58 (56.3%) patients, 32 (31.1%) were idiopathic and 13 (12.6%) were still under aetiological study. Systemic autoimmune diseases occurred in 26.2%, with Vogt-Koyanagi-Harada disease being the most frequent (5.8%). Spondyloarthritis accounted for 5.8% of the cases. Infectious aetiology was observed in 19.4%, with ocular toxoplasmosis predominant in 10.7%. Seventy-one percent of non-infectious uveitis required systemic immunosuppressive treatment, with methotrexate being the most used in anterior (46.4%) and intermediate (100%) uveitis, and azathioprine in posterior (100%) and panuveitis (42.9%). Eight patients (13.6%) required the combination of ≥2 drugs; of them, 37.5% had anterior uveitis associated with juvenile idiopathic arthritis and 37.5% had idiopathic panuveitis.
ConclusionsThe aetiology was established in more than half the patients with uveitis. The most frequent were ocular toxoplasmosis, VKH disease, and associated SpA disease. A high percentage of non-infectious uveitis required systemic immunosuppressive treatment, with methotrexate and azathioprine being the most used.
La uveítis es la inflamación de la capa vascular del globo ocular, comprendida por el iris, el cuerpo ciliar y la coroides, inflamación que puede extenderse a estructuras adyacentes. Se ha estimado una incidencia de entre 17 y 52 casos por 100.000 habitantes/año y una prevalencia de 38 a 714 casos por 100.000 habitantes. Su relevancia radica en que puede comprometer parcial o totalmente la visión hasta en el 35% de los pacientes, además de ser causante de entre el 10 y el 25% de los casos de ceguera legal1,2.
Puesto que en cerca del 50% de los casos es posible identificar una causa sistémica de la uveítis, es importante contar con un abordaje multidisciplinario3. Con este propósito, se constituyó la Unidad de Uveítis del Hospital de Clínicas Dr. Manuel Quintela, en Montevideo, Uruguay, en la cual los pacientes con uveítis son evaluados por un equipo multidisciplinario, integrado por especialistas en oftalmología, medicina interna y reumatología, quienes actúan de forma conjunta en la misma consulta. Existen pocos estudios de pacientes asistidos en unidades multidisciplinares en Latinoamérica, por lo que el presente trabajo tiene por objetivo describir las características demográficas, anatómicas, etiológicas y el tratamiento inmunosupresor sistémico utilizado en la unidad.
MétodosEstudio observacional, descriptivo, transversal de los pacientes asistidos en la Unidad de Uveítis del Hospital de Clínicas Dr. Manuel Quintela desde el 1 de octubre del 2018 hasta el 31 de enero del 2020. Se incluyeron pacientes con edad igual o mayor a 15 años, con diagnóstico de uveítis confirmado por oftalmólogos de la unidad, que constaban en la base de datos de la unidad, excluyendo los casos en que una o más variables no estuvieran consignadas, como también a pacientes con diagnóstico aislado de epiescleritis, escleritis o queratitis. El estudio fue autorizado por el comité de ética de la investigación del hospital.
La evaluación oftalmológica inicial incluyó motilidad ocular, agudeza visual mejor corregida, tonometría por aplanación, biomicroscopía con lámpara de hendidura y examen del fondo de ojo. Cuando fue necesario, se complementó con estudios de tomografía de coherencia óptica, angiografía con fluoresceína, campimetría y ecografía ocular.
La clasificación anatómica, del curso y el grado de la inflamación se llevó a cabo según las recomendaciones del International Uveitis Study Group (IUSG) de 1987 y del Standardization of Uveitis Nomenclature Working Group (SUN) del 2005.
A todos los pacientes se les solicitó hemograma, velocidad de sedimentación globular, proteína C reactiva, glucemia, función hepática, urea plasmática, creatinina sérica, examen de orina, serología para el virus de la inmunodeficiencia humana, Toxoplasma gondii, Venereal Disease Research Laboratory Test (VDRL) y radiografía de tórax.
Ante sospecha de enfermedad asociada con antígenos de histocompatibilidad (HLA), se solicitaron sus marcadores específicos (HLA-B27, HLA-B51 y HLA-A29). En casos de uveítis granulomatosa y riesgo de contacto con Mycobacterium tuberculosis, se solicitó prueba de Mantoux. Ante sospecha de infección intraocular, se solicitó reacción en cadena de polimerasa para el microorganismo sospechado y cultivos del humor acuoso. En caso de sospecha de neoplasia ocular, se realizó citometría de flujo del humor acuoso.
En conjunto con oftalmólogos, los pacientes fueron evaluados por internistas y reumatólogos mediante anamnesis y exploración física, ampliando los exámenes complementarios ante sospecha de enfermedad sistémica causante de la uveítis. Los diagnósticos de enfermedad autoinmune sistémica (EAS) se llevaron a cabo considerando los criterios de clasificación establecidos para cada entidad por la European League Against Rheumatism (EULAR) y el American College of Rheumatology (ACR). En la enfermedad de Vogt-Koyanagi-Harada (VKH) se utilizaron criterios internacionalmente validados4. El término «probable enfermedad autoinmune sistémica» se aplicó a los pacientes que tuvieron elementos clínicos y/o paraclínicos de enfermedad autoinmune, sin cumplir criterios de clasificación para una entidad específica. Las uveítis de etiología no determinada, a pesar de una evaluación exhaustiva, se consideraron idiopáticas.
La información registrada en la base de datos se analizó mediante el software SPSS® versión 15. Los resultados se presentan en valores absolutos, porcentuales, mediana y rango, dada la distribución no normal de la muestra, medida por la prueba de Kolmogorov-Smirnov. Las proporciones se compararon mediante Chi-cuadrado y el test exacto de Fisher según correspondiese. Se consideraron significativos valores de p<0,05.
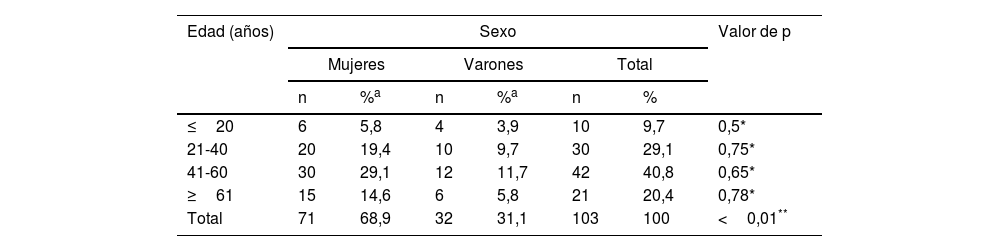
ResultadosCaracterísticas clínicas y etiología de las uveítisDe 103 pacientes incluidos, 71 (68,9%; p<0,01) fueron mujeres, con una mediana de edad de 47 años (años: mínimo 15, máximo 85, rango: 70, rango intercuartil: 27) para ambos sexos, sin diferencias estadísticamente significativas por grupos de edad (tabla 1). El 50,5% presentó uveítis bilateral y 9 pacientes (8,7%) presentaron amaurosis unilateral. En cuanto a la etiología, en 58 pacientes (56,3%) se logró identificar la causa.
Distribución de pacientes con uveítis según el sexo y el grupo de edad
La uveítis fue aguda en 39 (37,9%) pacientes, recurrente en 54 (52,4%) y crónica en 10 (9,7%), con una mediana de evolución desde el primer episodio de uveítis hasta la fecha de inclusión en el estudio de 32 meses, con mínimo de 9 meses, máximo de 477, rango de 468 y rango intercuartílico 63 (sobre un total de 88 pacientes; los valores perdidos de 15 pacientes no se incluyeron en el cálculo estadístico). El tiempo que tardaron los pacientes en ser referidos a la unidad de uveítis tuvo una mediana de 2 meses, mínimo 0, máximo de 276, rango de 276 y rango intercuartil de 35 (sobre un total de 87 pacientes; los valores perdidos de 16 pacientes no se incluyeron en el cálculo estadístico).
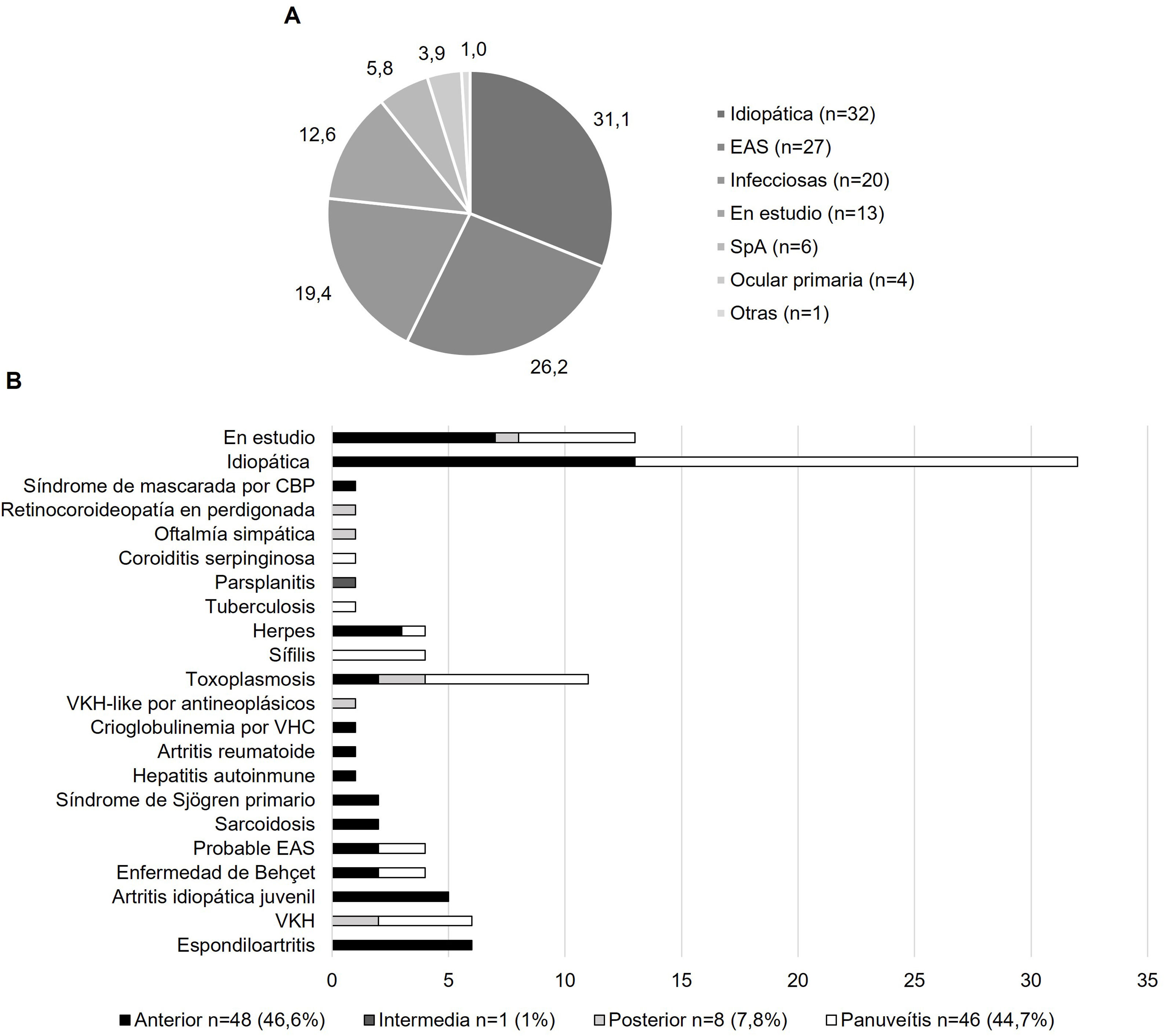
En la figura 1 se detalla la distribución de los pacientes según topografía y etiología. La clasificación anatómica observada, en orden descendente de frecuencia, fue uveítis anterior en 48 (46,6%) pacientes, panuveítis en 46 (44,7%) pacientes, uveítis posterior en 8 (7,8%) pacientes y uveítis intermedia en un (1,0%) paciente. Las uveítis anteriores fueron en su mayoría idiopáticas (n=13; 27,1% de las uveítis anteriores), seguidas de las que (en ese momento) continuaban en estudio etiológico (n=7; 14,6% de las uveítis anteriores), las espondiloartritis (SpA) (n=6; 12,5% de las uveítis anteriores) y la artritis idiopática juvenil (AIJ) (n=5; 10,9% de las uveítis anteriores). Las panuveítis también fueron mayormente idiopáticas (n=19; 41,3% de las panuveítis), seguidas de toxoplasmosis ocular (n=7; 15,2% de las panuveítis). En los 6 pacientes con SpA (5,8% del total de uveítis), el 100% tuvo uveítis anterior y el 83,3% mostró positividad para HLA-B27.
En el grupo de EAS, la mayoría se presentó con uveítis anterior (AIJ, sarcoidosis, síndrome de Sjögren primario, hepatitis autoinmune, artritis reumatoide y crioglobulinemia por virus de hepatitis C). Los pacientes con enfermedad de VKH presentaron en su mayoría panuveítis (n=4; 66,7% de VKH), seguido de uveítis posterior (n=2; 33,3% de VKH). Los pacientes con enfermedad de Behçet se presentaron en igual proporción con panuveítis y con uveítis anterior (n=2; 50% de enfermedad de Behçet, respectivamente).
En las uveítis infecciosas, la mayoría se presentó con panuveítis, con excepción de las uveítis herpéticas, las cuales en su mayoría correspondieron a uveítis anterior (n=3; 75% de uveítis herpéticas).
Uveítis y tratamiento inmunosupresor sistémicoA todos los pacientes inicialmente se les prescribió tratamiento con glucocorticoide tópico y/u oral, midriáticos ciclopléjicos y en caso necesario antimicrobianos.
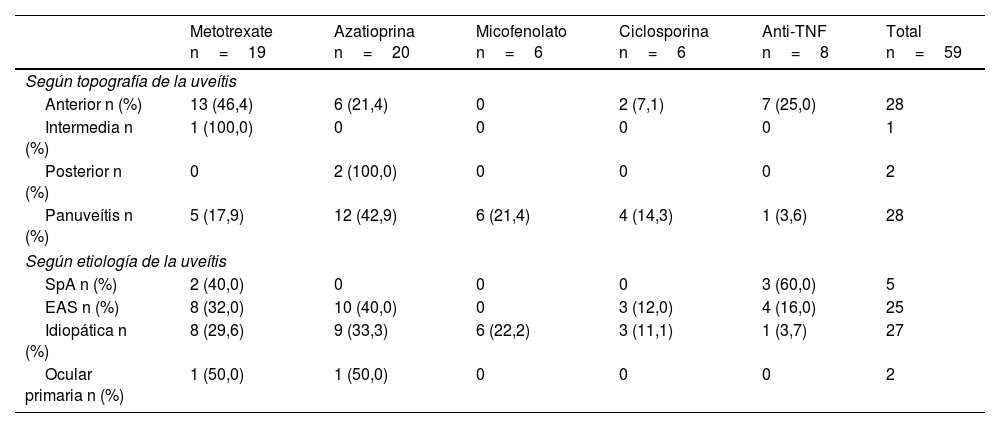
De 83 pacientes con uveítis no infecciosa, el 71,1% recibía tratamiento inmunosupresor sistémico al momento del estudio; el metotrexate fue el más utilizado en uveítis anterior (46,4%) e intermedia (100%), mientras que la azatioprina predominó en uveítis posterior (100%) y panuveítis (42,9%). De acuerdo con la etiología de la uveítis, los inmunosupresores sistémicos más utilizados fueron los fármacos anti-TNF (60%) en SpA, y la azatioprina en EAS y uveítis idiopáticas (40 y 33,3%, respectivamente). Los casos que requirieron fármacos anti-TNF por uveítis refractaria fueron por AIJ (4 casos; adalimumab 50%, infliximab 50%), SpA (3 casos; 33,3% infliximab, 66,7% golimumab), y panuveítis bilateral idiopática (un caso; 100% adalimumab). El detalle de los inmunosupresores sistémicos utilizados al momento del estudio, de acuerdo con la topografía y la etiología de la uveítis, se presenta en la tabla 2.
Tratamiento inmunosupresor sistémico actual
| Metotrexate n=19 | Azatioprina n=20 | Micofenolato n=6 | Ciclosporina n=6 | Anti-TNF n=8 | Total n=59 | |
|---|---|---|---|---|---|---|
| Según topografía de la uveítis | ||||||
| Anterior n (%) | 13 (46,4) | 6 (21,4) | 0 | 2 (7,1) | 7 (25,0) | 28 |
| Intermedia n (%) | 1 (100,0) | 0 | 0 | 0 | 0 | 1 |
| Posterior n (%) | 0 | 2 (100,0) | 0 | 0 | 0 | 2 |
| Panuveítis n (%) | 5 (17,9) | 12 (42,9) | 6 (21,4) | 4 (14,3) | 1 (3,6) | 28 |
| Según etiología de la uveítis | ||||||
| SpA n (%) | 2 (40,0) | 0 | 0 | 0 | 3 (60,0) | 5 |
| EAS n (%) | 8 (32,0) | 10 (40,0) | 0 | 3 (12,0) | 4 (16,0) | 25 |
| Idiopática n (%) | 8 (29,6) | 9 (33,3) | 6 (22,2) | 3 (11,1) | 1 (3,7) | 27 |
| Ocular primaria n (%) | 1 (50,0) | 1 (50,0) | 0 | 0 | 0 | 2 |
Los 59 pacientes incluidos en esta tabla son quienes recibieron tratamiento inmunosupresor sistémico al momento del estudio.
Anti-TNF: anticuerpo anti-factor de necrosis tumoral; EAS: enfermedad autoinmune sistémica; SpA: espondiloartritis.
De los 59 pacientes en tratamiento inmunosupresor sistémico, 8 (13,6%) requirieron la combinación de 2 o más fármacos (tabla 3); de ellos, 3 de 8 (37,5%) tuvieron uveítis anterior asociada a AIJ y otros 3 de 8 (37,5%) tuvieron panuveítis idiopática.
Pacientes que requirieron combinación de inmunosupresores sistémicos, según topografía, evolución y etiología de la uveítis
| MTX | AZA | MMF | CyA | ADA | IFX | ||
|---|---|---|---|---|---|---|---|
| 1 | Uveítis anterior bilateral recurrente por AIJ | ||||||
| 2 | Uveítis anterior unilateral recurrente por AIJ | ||||||
| 3 | Uveítis anterior bilateral recurrente por AIJ | ||||||
| 4 | Uveítis anterior bilateral recurrente idiopática | ||||||
| 5 | Panuveítis bilateral recurrente por Behçet | ||||||
| 6 | Panuveítis bilateral recurrente idiopática | ||||||
| 7 | Panuveítis bilateral crónica idiopática | ||||||
| 8 | Panuveítis bilateral recurrente idiopática |
Las casillas marcadas corresponden a las combinaciones de inmunosupresores utilizados. Abreviaturas: MTX: metotrexate; AZA: azatioprina; MMF: micofenolato mofetilo; CyA: ciclosporina; ADA: adalimumab; IFX: infliximab.
En la serie presentada, la mayoría fueron mujeres en edades intermedias de la vida, y se logró determinar la etiología en más de la mitad de los pacientes, de manera similar a otros estudios realizados en Latinoamérica y el mundo5–12. Aunque la frecuencia de uveítis idiopáticas fue del 31,1%, los 13 pacientes (12,6%) que se encontraban en etapa de estudio al momento de ser incluidos, hasta la finalización del presente trabajo de investigación no mostraron una etiología clara, lo que los ubicaría con mayor probabilidad dentro del grupo de uveítis idiopáticas. A pesar de ello, la frecuencia fue similar a otros estudios, entre el 30 al 60% de casos idiopáticos12. El tiempo que tardaron los pacientes en ser referidos a la unidad de uveítis fue mucho menor a otros estudios, que señalan una media de 2,1 años13. Estas diferencias podrían deberse al pequeño tamaño de la muestra, como también a la fluida comunicación que hay entre el personal de la unidad de uveítis con otros médicos especialistas, lo cual hace posible acortar los tiempos de referencia de los pacientes.
En cuanto a los patrones de la uveítis, predominaron las recurrentes, seguidas de las agudas y las crónicas, de manera similar al estudio de Jódar-Márquez (recurrentes 50,5%, agudas 33,9%, crónicas 15,6%)14. La localización anatómica más frecuente fue la uveítis anterior (46,6%), seguida muy de cerca de la panuveítis (44,7%), de acuerdo con lo reportado en otros centros de atención terciaria (uveítis anterior 25-63%, panuveítis 9-38%). Se observó únicamente un caso (1%) de uveítis intermedia, semejante a otras series que la señalan como la forma menos común de uveítis (0-19,3%)14. No así, la frecuencia de uveítis posterior (7,8%) se observó muy por debajo de lo reportado en otros centros de atención terciaria en Latinoamérica (Brasil 40,1%, Colombia 35,9%), donde llega a ser la primera o segunda localización más frecuente8,9; diferencias que se deben al mayor número de casos de toxoplasmosis ocular reportados por otros países.
En los pacientes con etiología identificada predominaron las EAS (26,2%), entre ellas VKH (5,8%), seguidas de las causas infecciosas (19,4%), con predominio de la toxoplasmosis ocular (10,7%). Estos hallazgos coinciden con otros estudios, en los cuales la primera causa de uveítis se debe a toxoplasmosis ocular y la segunda a VKH, aunque en porcentajes variables. En México, Tenorio observó un 14,1% de pacientes con toxoplasmosis ocular y un 7,9% con VKH, de modo semejante a la serie presentada11. Otros estudios reportan una proporción mucho mayor de toxoplasmosis ocular (entre el 24 y el 39,8%) que VKH (entre el 1,2 y el 7,5%)8,10. Este patrón se invierte en poblaciones amerindias en Chile, en las cuales predomina la enfermedad de VKH en el 17,2% de los casos, seguida de toxoplasmosis ocular en el 6,4%7. Estos porcentajes diferentes se deben a los pocos casos de toxoplasmosis referidos a esta unidad de uveítis, pero también muestran la importancia de considerar el origen étnico al plantear el diagnóstico de enfermedad de VKH, así como el país de origen cuando existe toxoplasmosis endémica.
Con relación a la etiología y la topografía, algunos trabajos señalan que las uveítis anteriores e intermedias son en su mayoría idiopáticas7,15, lo que difiere parcialmente de la serie presentada, en la cual las uveítis idiopáticas debutaron mayormente como panuveítis o como uveítis anterior. Lo anterior puede explicarse en parte por el bajo número de casos incluidos, con un caso de uveítis intermedia idiopática (pars planitis).
Las SpA con uveítis anterior y HLA-B27 positivo fueron semejantes al estudio en una población multiétnica de España, en el cual el 6,7% del total de uveítis se asoció con SpA, y de estas el 91,7% presentó uveítis anterior16. No obstante, otro estudio con menor población extranjera informó más casos de SpA (12,6%)15, aproximadamente el doble de la serie presentada. De manera similar, en el estudio de Juanola et al., los pacientes con uveítis anterior aguda recurrente asociada con HLA-B27 tuvieron mayor frecuencia de SpA axial (71,2 vs. 19,5%; p<0,0001) y SpA periférica (21,9 vs. 11,1%; p<0,0001) que los pacientes con HLA-B27 negativo17; estas diferencias podrían en parte explicarse por la heterogénea prevalencia del HLA-B27.
En las EAS predominó la uveítis anterior y la panuveítis, en concordancia con otros estudios que señalan que la probabilidad de encontrar una enfermedad sistémica es mayor en dichas topografías12.
La toxoplasmosis ocular se presentó en su mayoría (63,6%) como panuveítis. De conformidad con los hallazgos presentados, si bien la toxoplasmosis ocular suele presentarse como retinocoroiditis, en latinoamericanos se ha reportado mayor compromiso inflamatorio, incluyendo la cámara anterior y el vítreo, por lo que se presenta habitualmente como panuveítis18.
Tratamiento inmunosupresor sistémico en la uveítisEl requerimiento de inmunosupresores (71,1%) fue mayor a otras series (49,9%)19. Tras haber excluido las uveítis infecciosas, estas diferencias podrían deberse a la complejidad de los pacientes referidos a esta unidad de uveítis y al uso temprano de ahorradores de corticoides.
El metotrexate fue el más utilizado en uveítis anterior e intermedia, en tanto que la azatioprina lo fue en uveítis posterior y panuveítis. En congruencia con los resultados encontrados, según varios subanálisis del estudio SITE, la efectividad como ahorrador de corticoides se logró con mayor frecuencia en uveítis anterior con metotrexate y micofenolato mofetilo, en uveítis intermedia con metotrexate y azatioprina, y en uveítis posterior/panuveítis con micofenolato mofetilo20. De manera similar, aunque ha mostrado particular efectividad en uveítis intermedia, la azatioprina también es efectiva en uveítis posterior y panuveítis, sobre todo asociada con enfermedad de Behçet o VKH21. No obstante, la elección del tratamiento inmunosupresor sistémico no depende únicamente de la topografía de la inflamación y la efectividad, sino también de la seguridad y la accesibilidad (limitante importante en el hospital del presente estudio), entre otros factores.
Las etiologías que requirieron fármacos anti-TNF por uveítis refractaria fueron comparables con otros estudios, los cuales señalan su particular eficacia en uveítis asociadas con AIJ, SpA, HLA-B27 y enfermedad de Behçet22. La mayoría de los trabajos respaldan el uso de adalimumab e infliximab, en tanto que el golimumab se ha estudiado sobre todo en uveítis anterior refractaria asociada con SpA22–24.
Los pacientes que requirieron dos o más inmunosupresores tuvieron uveítis anterior o panuveítis, a diferencia de lo reportado por Millán-Longo et al., en cuyo estudio el 62-65% de los pacientes con uveítis intermedia, posterior o panuveítis requirió más de un inmunosupresor y solo el 46% con uveítis anterior lo requirió19. Las combinaciones más frecuentes fueron un anti-TNF más metotrexate en uveítis anterior asociada con AIJ y micofenolato más ciclosporina en panuveítis idiopáticas. A este respecto, el estudio SYCAMORE informó que en uveítis anterior asociada con AIJ, el adalimumab más metotrexate controlaron la inflamación con menor tasa de fallo que el metotrexate solo25. En cuanto al uso de infliximab en uveítis, algunos estudios han mostrado mejoría de la inflamación a largo plazo en monoterapia, en tanto que otros mostraron mayor remisión al asociar ciclosporina o micofenolato y la prevención de formación de anticuerpos neutralizantes, particularmente con metotrexate26. Del mismo modo, según las recomendaciones de tratamiento de Espinosa et al., en panuveítis idiopática no existe evidencia para indicar un inmunomodulador de elección, aunque han mostrado potencial eficacia el metotrexate, el micofenolato, la azatioprina, la ciclosporina, el sirolimus y el tacrolimus, los cuales pueden cambiarse, agregarse o escalar a terapia biológica27.
Fortalezas y limitacionesVarios autores han resaltado la relevancia de la atención conjunta de pacientes con uveítis en unidades multidisciplinares, en lo cual son piezas centrales el oftalmólogo y el internista/reumatólogo con formación específica en el área, lo que resulta de gran utilidad para consensuar criterios diagnóstico-terapéuticos, brindar una colaboración cercana con un matiz pedagógico recíproco y alcanzar una atención integral eficiente3,28,29. No obstante, existen pocos estudios de pacientes con uveítis asistidos en unidades multidisciplinares en Latinoamérica, lo que se destaca como fortaleza del trabajo presentado, siendo la primera experiencia de una unidad multidisciplinar de uveítis en Uruguay y el primer registro de esta patología en la población uruguaya.
Entre las limitaciones del presente trabajo cabe resaltar el bajo número de pacientes incluidos. Además, por ser un centro de atención terciaria de pacientes adultos, los pacientes referidos presentan mayor complejidad diagnóstica y/o terapéutica. Esto se refleja en el bajo número de casos de toxoplasmosis y uveítis anteriores y el alto porcentaje de uveítis no infecciosas que requirieron inmunosupresores sistémicos, ya que en general son resueltas por el oftalmólogo y solo las complejas o con síntomas sistémicos llegan a la unidad de uveítis. De modo semejante, no se consignó la duración de los episodios de uveítis, el uso de corticoides tópicos y sistémicos, ni tampoco la agudeza visual, que son relevantes dadas las complicaciones visuales por asociación con glaucoma y daño del nervio óptico, o por cataratas, ya sea por el tratamiento, o por la enfermedad. Los datos de la evolución de los pacientes podrán evaluarse en un trabajo posterior.
ConclusionesDe manera análoga a otras series, predominaron la uveítis anterior y la panuveítis, en tanto que, en contraste, los casos de uveítis posterior fueron menores. Se logró establecer la etiología en más de la mitad de los pacientes con uveítis, siendo las más frecuentes la toxoplasmosis ocular, la enfermedad de VKH y la asociada con SpA. Un alto porcentaje de las uveítis no infecciosas requirieron tratamiento inmunosupresor sistémico, siendo el metotrexate el más utilizado en uveítis anterior e intermedia y la azatioprina en uveítis posterior y panuveítis.
FinanciaciónLos autores declaran no haber recibido ninguna financiación para la elaboración de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses para la elaboración de este artículo.