Los trastornos neurológicos funcionales, antes llamados trastornos conversivos, son un problema clínico frecuente en los servicios de neurología y psiquiatría y en atención primaria. En las nuevas categorías diagnósticas se hace énfasis en las características positivas necesarias para el diagnóstico de este trastorno. Se realizó una revisión narrativa de la literatura médica para determinar las diferencias y las ventajas clínicas que la actual clasificación aporta al diagnóstico y el tratamiento de los trastornos neurológicos funcionales. Se identifican las diferencias conceptuales entre los trastornos conversivos y los trastornos neurológicos funcionales y las implicaciones de estos cambios en el abordaje clínico. La nueva propuesta diagnóstica para los trastornos neurológicos funcionales brinda la oportunidad de transformar un diagnóstico realizado a partir del descarte de otras afecciones en otro en el que se verifica la presencia de signos neurológicos que apuntan al trastorno y se pueden enseñar al paciente, y a partir de ellos, plantear estrategias de tratamiento.
Functional neurological disorders, formerly referred to as conversion disorders, are a frequent clinical problem in neurology, psychiatry and primary care departments. In the new diagnostic categories, emphasis is placed on the positive characteristics necessary to diagnose this disorder. A narrative review of the scientific medical literature related to the subject was performed in order to determine the differences and advantages that the new classification of functional neurological disorders gives to doctors and patients. Historical, diagnostic, clinical and treatment concepts related to functional neurological disorders are reviewed. The conceptual differences between conversion disorders and functional neurological disorders and the implications of these changes in the clinical approach are identified. The new proposed diagnosis for functional neurological disorders provides the opportunity to transform a diagnosis made by ruling out other pathologies to a diagnosis where the presence of neurological signs suggestive of the disorder are verified and can be taught to the patient, and based on them, treatment strategies posed.
Los síntomas somáticos son una de las principales razones por las cuales las personas acuden al médico. Hasta el 80% de la población general reporta entre 1 y 5 síntomas somáticos en los últimos 7 días1. Los trastornos neurológicos funcionales (antes denominados trastornos conversivos), pueden justificar el 14% de las nuevas consultas en neurología y son la segunda causa de remisión a esta especialidad, tras la cefalea2.
La incidencia de los trastornos neurológicos funcionales se ha estimado entre 2,5-500/100.000 en la población general y 20-120/100.000 pacientes hospitalizados3. Su prevalencia en la vida es más o menos del 0,5%; los picos de presentación suceden entre los 20 y los 40 años4. En atención primaria se puede encontrar una prevalencia del 20-25% y es más frecuente en países no industrializados con bajos niveles socioeconómicos5,6.
Desde la primera versión del Manual Estadístico y Diagnóstico (DSM-I) hasta el DSM-IV, los síntomas sensitivomotores que caían en la denominación «médicamente inexplicados» se clasificaban primero como neurosis histérica y posteriormente como trastornos conversivos. Se asumía en estos manuales diagnósticos que las manifestaciones sensitivomotoras estaban asociadas con conflictos, estresores o factores psicológicos, si bien la evidencia empírica de esta asociación fuera confusa e incierta en algunos casos7.
Un importante debate se planteó frente a cómo en el DSM-5 se podría reclasificar los trastornos somatomorfos. Algunos consideraban que la categoría debía abolirse por completo8, en tanto algunos proponían «refinarla»9. Finalmente, con el DSM-5 se eliminó la necesidad del estresor psicológico como explicación del trastorno neurológico funcional y se buscó enfatizar la identificación de las características positivas en el examen físico10. Otro de los cambios del DSM-5 es que no se requiere que los síntomas sean «médicamente inexplicados» para considerarlos de tipo funcional; esta modificación que algunos celebran es criticada por otros que consideran que esto podría hacer que se clasificara a algunos pacientes como «enfermos mentales» sin serlo11. El objetivo de este artículo es revisar las implicaciones prácticas para pacientes y médicos frente a la categoría diagnóstica de los trastornos neurológicos funcionales, haciendo énfasis en los trastornos del movimiento.
Revisión de la literaturaLos trastornos neurológicos funcionales son síntomas y síndromes tales como los trastornos del movimiento psicógenos o las crisis convulsivas no epilépticas (CCNE), los cuales son auténticos problemas médicos que no se relacionan con un proceso de enfermedad. El término funcional12 no se utiliza como un sinónimo de psicógeno, sino que sirve para describir un grupo de trastornos en los que se observa una alteración funcional y no estructural del sistema nervioso y el modelo biopsicosocial es fundamental para comprender la naturaleza del síntoma o del síndrome13. Actualmente, cerca del 30% de los pacientes que asisten a clínicas neurológicas lo hacen por síntomas médicamente inexplicados14. Un estudio realizado por Stone et al.2 que incluyó a 3.781 pacientes remitidos a consulta de neurología, encontró que al 14% se le diagnosticó un trastorno neurológico funcional, y el siguiente diagnóstico más frecuente fue la cefalea. En las unidades de videomonitoreo de epilepsia, un 20-50% de los pacientes admitidos tienen convulsiones no epilépticas, y en las clínicas de movimientos anormales, el 20% tiene trastornos funcionales del movimiento15,16. Algunos investigadores, tras estudiar estos 2 grupos de pacientes, encontraron que son grandes las similitudes, si bien los pacientes con trastornos del movimiento tienden a ser mayores, con menor proporción de mujeres y de abuso sexual previo que los pacientes con crisis epilépticas no convulsivas, por lo que surge la pregunta de si se trata de lo mismo con expresiones sintomáticas diferentes17,18.
El enfoque de síntomas médicamente no explicados (MUPS), si bien ampliamente criticado, ha permitido según algunos autores un abordaje «práctico». Este término hace referencia a síntomas físicos que permanecen sin explicación orgánica, bien sea por falta de hallazgos en el examen físico o en los paraclínicos o pruebas de imagen3. Este término se ha usado de 3 formas: a) para referirse a síntomas en ausencia de enfermedad obvia; b) para describir síndromes clínicos específicos como el síndrome de fatiga crónica o el de intestino irritable, y c) para referirse a los trastornos somatomorfos en general.
En un estudio reciente, van Dessel et al.19 evaluaron a 325 pacientes con diagnóstico de MUPS a los que aplicaron los criterios del DSM-IV y el DSM-5; encontraron que el 92,9% cumplía criterios del DSM-IV de trastornos somatomorfos, en tanto que el 45,5% cumplia criterios del DSM-5 de trastorno somático funcional, lo que indica que el DSM-5 tiene criterios más restrictivos y que los pacientes tienen que presentar síntomas más intensos y con mayor deterioro funcional para que les diagnostiquen según los criterios más recientes (tabla 1).
Comparación entre los criterios del DSM-IV y el DSM-5 para el diagnóstico del trastorno neurológico funcional
| Criterio | DSM-IV | DSM-5 |
|---|---|---|
| Síntoma motor o sensitivo | Igual | Igual |
| Malestar o dificultad del paciente | Igual | Igual |
| Signos físicos positivos inconsistentes o incongruentes con enfermedades reconocidas | No incluido | Incluido |
| Antecedente de estresor psicológico | Igual | Excluido |
| El síntoma no es fingido | Igual | Excluido |
DSM-IV: Manual Estadístico y Diagnóstico de los Trastornos Mentales, Cuarta Edición; DSM-5: Manual Estadístico y Diagnóstico de los Trastornos Mentales, Quinta Edición.
Por lo tanto, la introducción de un nuevo término por sí solo no resuelve el problema, puesto que también podrá malinterpretarse. El éxito dependerá de las personas a quienes se diagnostique y los clínicos e investigadores que utilicen la clasificación diagnóstica. Sin embargo, no deja de ser problemático que la categoría diagnóstica resida en una clasificación psiquiátrica, si bien los síntomas existen en la interfase de la neurología y la psiquiatría. En la tabla 1 se comparan algunos criterios diagnósticos del DSM-IV y el DSM-5 para el trastorno neurológico funcional.
Diagnóstico de los síntomas neurológicos funcionales, una oportunidad para acercar la neurología y la psiquiatríaDesde que el DSM-5 restó importancia a la formulación psicosocial en el diagnóstico de los síntomas neurológicos funcionales, otros médicos no psiquiatras han visto la oportunidad de aproximarse a estos diagnósticos. Esto puede verse como una desventaja o como una oportunidad. Desde la primera mirada, el psiquiatra vería la necesidad de retomar desde la neurología elementos del examen físico que aportarían positivamente al diagnóstico. Desde la segunda postura, el psiquiatra quedaría por fuera de esta categoría diagnóstica, como señala el estudio de Kanaan et al.20 en el cual se entrevistó a neurólogos y neuropsiquiatras de Reino Unido para conocer la opinión que tenían del papel del psiquiatra en el diagnóstico de los síntomas neurológicos funcionales. El 76% respondió que los psiquiatras no son esenciales para el diagnóstico de los trastornos conversivos y el 71%, que los psiquiatras no consideran el diagnóstico de trastorno conversivo, incluso cuando se les remite el caso20.
Sin embargo, y si bien la aproximación diagnóstica propuesta por el DSM-5 exige al psiquiatra un mayor entrenamiento en el examen físico neurológico que le permita buscar los signos neurológicos positivos propios del actual diagnóstico, en cuanto a los criterios psicológicos y la discriminación de los síntomas funcionales que estos permiten, no cabe duda de que en algunos casos serán absolutamente relevantes para el diagnóstico, como afirman Kanaan et al.: «Nadie que haya tenido un paciente que desarrolló una disfonía antes de subir al escenario o una distonía de la mano luego de firmar un documento indeseado pondría en duda que existe un historia psicológica que da sentido a su problema»21.
Neurociencias y los trastornos neurológicos funcionalesLas diferentes presentaciones de los trastornos neurológicos funcionales, como las alteraciones motoras, sensitivas y visuales y las CCNE, se han estudiado usando diferentes perspectivas: psicoanalítica, neurofisiológica, cognitiva y a través de imágenes estructurales y funcionales, entre otras. Las presentaciones motoras funcionales incluidas en esta revisión pueden sudividirse en síntomas negativos, como debilidad o parálisis, y síntomas positivos, como temblor, distonía o CCNE22.
Hasta ahora no se ha propuesto un modelo definitivo de los correlatos neuronales en los trastornos neurológicos funcionales23. Pérez et al. observaron que los estudios de neuroimagen de estos pacientes indican alteraciones en 4 regiones cerebrales que median el procesamiento y la regulación emocional (corteza del cíngulo anterior pregenual, corteza prefrontal ventromedial, ínsula y amígdala), el control cognitivo (corteza prefrontal dorsolateral, corteza del cíngulo anterior dorsal, giro frontal inferior), el procesamiento autorreferencial (unión temporoparietal, cíngulo posterior y precúneo) y la planificación motora (área motora suplementaria)24. Además se han planteado 3 conceptos clave25:
- •
Atención o automonitoreo. La atención se ha propuesto como un factor importante para el desarrollo y el mantenimiento de los MUPS19. En el caso de los trastornos neurológicos funcionales, la atención autodirigida es necesaria para que se manifieste el síntoma. Es por esto que al usarse técnicas de distracción suele observarse una reducción o desaparición del movimiento funcional26. Por ejemplo, se ha demostrado cierta sensibilidad a la distracción en los pacientes que padecen temblores funcionales con pruebas que incluyen movimientos voluntarios rítmicos27, movimientos balísticos28, ritmos auditivos29 y concentración mental en series numéricas de sietes30.
- •
Expectativas/creencias relacionadas con el síntoma. Este concepto no solo abarca las creencias conscientemente reportadas de los síntomas, sino que también incluye las expectativas o creencias previas hacia estos en el contexto de inferencias activas realizadas por el cerebro. Las inferencias activas se refieren a que el cerebro puede predecir activamente y buscar explicaciones para las aferencias sensoriales con base en experiencias pasadas31. Así, las interacciones entre la información sensorial bottom-up y las predicciones top-down sobre la información recibida resultan en percepción o movimiento. Por lo tanto, los pacientes con trastornos neurológicos funcionales pueden presentar síntomas incongruentes con los principios neuroanatómicos y neurofisiológicos de la enfermedad, pero que se ajustan a las creencias adquiridas previamente acerca de la función cerebral22.
- •
Agencia. El sentido de agencia se refiere a un aspecto fundamental de la propia conciencia de los seres humanos. Con esta se puede hacer juicios sobre nuestras acciones («yo he movido mi brazo» frente a «mi brazo fue movido») y poseer un sentido de dominio de estas: un sentido de agencia32. Los movimientos anormales en los trastornos neurológicos funcionales semejan los movimientos realizados deliberadamente por el paciente. Sin embargo, el reporte de los pacientes es que ellos no dominan ese movimiento, por lo que se ha considerado que podría haber una interrupción de procesos relacionados con el sentido de agencia en estos pacientes22. Por otra parte, Pareés et al.33 demostraron que estos pacientes pueden tener diferencias en la atenuación sensorial respecto a los de control. La atenuación sensorial hace alusión al fenómeno fisiológico que causa una reducción de la percepción de la intensidad de los estímulos autogenerados34 Además, se cree que la atenuación sensorial refleja el proceso que etiqueta el movimiento como autogenerado y se ha relacionado con la pérdida del sentido de agencia y contribuye con la percepción del movimiento como involuntario35.
Recientemente Espay et al.36 han propuesto la necesidad de establecer criterios diagnósticos específicos basados en fenotipos. Su principal argumento reside en que los signos clínicos relevantes dependen del fenotipo específico. Por ejemplo, la distractibilidad es una característica clave del temblor funcional, pero no se aplicaría a la distonía funcional, que según él se define mejor por el carácter fijo del síntoma.
La propuesta del DSM-5 de llegar al diagnóstico de los trastornos neurológicos funcionales a partir de los signos positivos hallados en el examen neurológico dispararon el interés de clínicos e investigadores37. Daum et al.38 compararon la presencia de 38 signos clínicos en 20 pacientes con «trastorno conversivo» y 20 pacientes de control con una lesión orgánica. Identificaron 5 signos altamente confiables: a) signo de Hoover; b) debilidad que cede (give way weakness); c) cocontracción; d) división de la línea media (splitting of midline), y e) división del sentido de vibración (splitting of vibration sense), los 2 últimos en el caso de déficit sensitivo.
El diagnóstico de tics funcionales puede ser particularmente difícil porque la distractibilidad y la sugestionabilidad son también características de los tics orgánicos39,40. Sin embargo, el inicio en la adultez seguido de un evento precipitante, la ausencia de antecedentes familiares, la incapacidad de suprimir los movimientos, la ausencia de urgencia premonitoria, la ausencia de pali, eco y copro-fenómenos, la presencia de tics de bloqueo, la falta de distribución rostro-caudal de los tics y la presencia de otros síntomas neurológicos funcionales indican la presencia de tics funcionales.
Así, para determinar que un síntoma es neurológico funcional, deben cumplirse las siguientes condiciones: a) que cause malestar o dificultad en el funcionamiento del paciente; b) que sea incongruente con otra enfermedad reconocida, y c) que no se explique como un síntoma simulado.
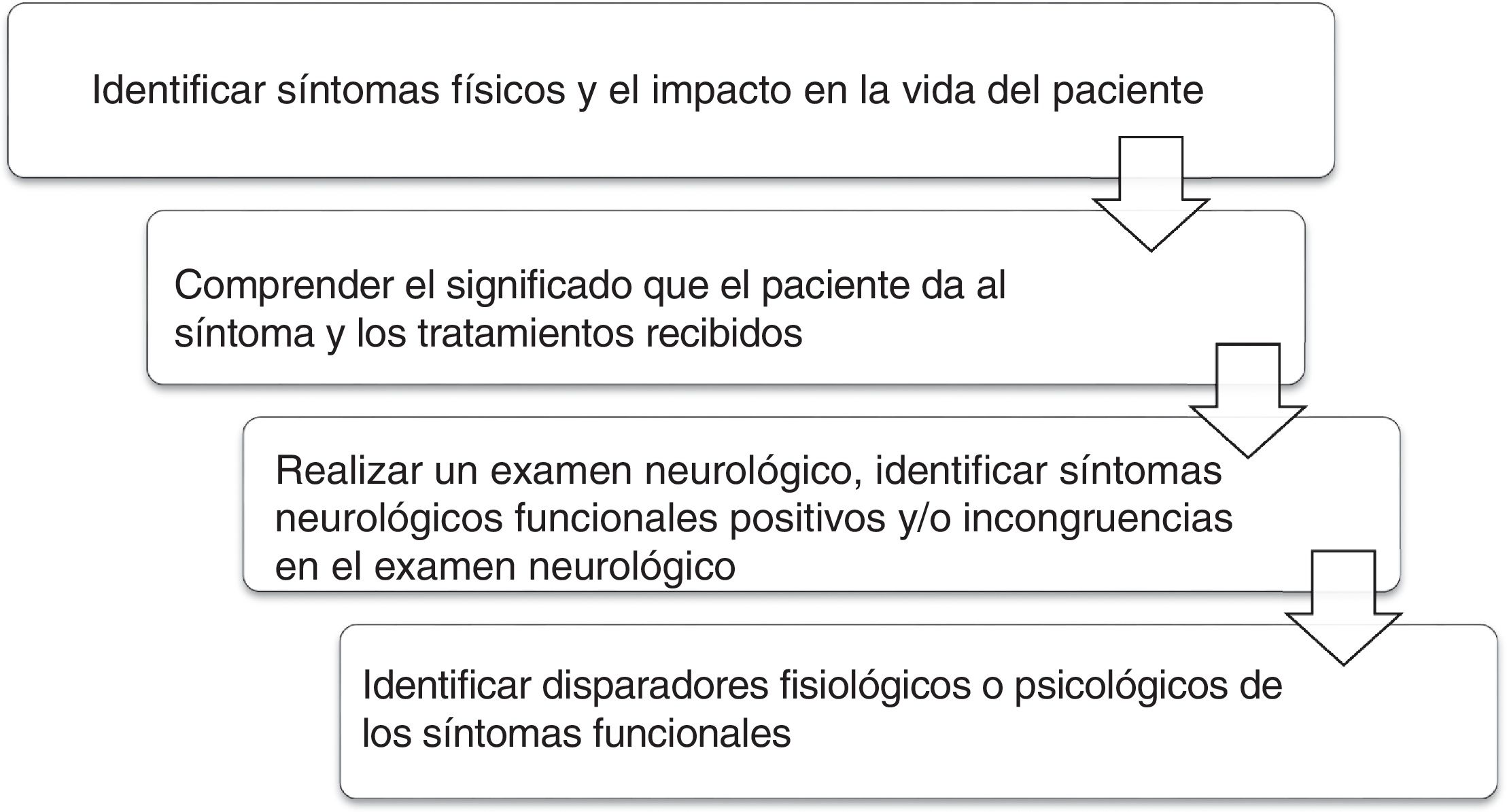
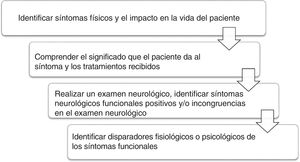
Diversos profesionales pueden valorar a estos pacientes: médicos generales, psicólogos, neurólogos, psiquiatras y otros especialistas médicos. Para facilitar el abordaje, se propone la secuencia de la figura 118.
Examen físicoLos hallazgos positivos del examen físico de un paciente con síntomas neurológicos funcionales son la clave del diagnóstico. Por lo tanto, el diagnóstico no se hace por exclusión o solo porque los síntomas sean extraños. En la tabla 2 se describen algunos ejemplos de signos clínicos que son fuerte indicio de síntomas neurológicos funcionales.
Síntomas motores que se puede encontrar en los pacientes con trastorno neurológico funcional
| Signos y síntomas | Hallazgos que indican trastorno funcional |
| Signo de Hoover41 | Debilidad en la extensión de la cadera que vuelve a la normalidad con la flexión en resistencia de la cadera contralateral |
| Signo del abductor de cadera42 | Debilidad en la abducción de la cadera que vuelve a la normalidad con la abducción en resistencia de la cadera contralateral |
| Patrón de debilidad general | Debilidad general que afecta a grupos musculares flexores y extensores |
| Prueba de arrastre del temblor43 | Se pide al paciente con temblor unilateral que imite un movimiento rítmico con la extremidad no afectada; el temblor de la extremidad afectada entra al ritmo de la no afectada o para completamente o el paciente es incapaz de copiar el movimiento rítmico |
| Postura distónica fija44 | Se refiere a una característica postura distónica fija de la mano (con flexión de los dedos, la muñeca y/o el codo) o el tobillo (con dorsiflexión o plantiflexión) |
| Sobreactividad hemifacial típica45 | Hay una sobrecontracción del oculis orbicularis o el oris orbicularis, especialmente cuando se acompaña de desviación de la mandíbula o de hemiparesia funcional homolateral |
| Crisis convulsivas no epilépticas46 | |
| Ataques prolongados de inmovilidad y ausencia de respuesta | Ausencia de respuesta y movimiento paroxístico que dura más de 1 min |
| Larga duración | Crisis que duran más de 2 min sin características claras de crisis epilépticas focales o generalizadas |
| Ojos cerrados | Ojos cerrados durante la crisis, especialmente si hay resistencia cuando el examinador intenta abrirlos activamente. Sensibilidad, 96%; especificidad, 98%; valor predictivo positivo, 94% |
| Llanto ictal | Llanto que ocurre durante o inmediatamente después de la crisis |
| Recuerdo de crisis generalizada | Capacidad de recordar la experiencia de haber estado en una crisis generalizada |
| Presencia de crisis con EEG normal | Un EEG normal no descarta una epilepsia de lóbulo frontal o de focos profundos |
EEG: electroencefalograma.
Adaptado de Stone et al.23.
Uno de los signos más tradicionales de los trastornos neurológicos funcionales es la bella indiferencia (la belle indifférence). En una revisión sistemática realizada por Stone, se encontró que la frecuencia media de este signo estaba presente en el 21% (0-54%) de 356 pacientes con síntomas conversivos y en el 29% (0-60%) de 157 pacientes con enfermedad orgánica. La evidencia actual no respalda el uso del signo de la bella indiferencia para discriminar entre síntomas de conversión y síntomas de enfermedades orgánicas47, si bien en algunos casos podría tener un importante valor diagnóstico.
Aspectos de la evaluación clínica que no son necesarios o se pueden postergarDebido a la influencia y el énfasis de versiones anteriores del DSM, algunos clínicos sienten la necesidad de encontrar un estresor psicológico reciente o un antecedente de eventos traumáticos que se pueda asociar con el trastorno neurológico funcional. Esta pesquisa no es necesaria actualmente para el diagnóstico de trastorno neurológico funcional. Una de las razones para esta afirmación según algunos autores es que el tiempo de la primera consulta es corto y se requiere habilidad y entrenamiento para abordar correctamente estos aspectos. Como tampoco es prioritaria la búsqueda activa de síntomas ansiosos o depresivos durante la primera evaluación del neurólogo o el médico no psiquiatra. Estos aspectos pueden ser evaluados posteriormente22.
Entre los objetivos del psiquiatra y el psicólogo, se encuentra identificar comorbilidades como depresión, ansiedad, disociación, uso de sustancias o maltrato, para los cuales se indicarán los tratamientos específicos que cada caso requiera, como psicofármacos y/o psicoterapia. No es necesario ni suficiente encontrar comorbilidad psiquiátrica para confirmar o descartar un síntoma neurológico funcional. También se debe considerar la posibilidad de que coexistan los síntomas funcionales con otra enfermedad neurológica establecida42.
En cuanto al error diagnóstico, una revisión sistemática que incluyó 27 estudios con 1.466 pacientes, desde 1965 hasta 2003 y con seguimiento promedio de 5 años, demostró que los errores diagnósticos o falsos positivos han venido en disminución: en 1950, el 29% (intervalo, 23-36%); en 1960, el 17% (12-24%); en 1970, el 4% (2-6%), y en 1980, el 4% (2-6%). Esta diferencia es estadísticamente significativa (p<0,02), independientemente de la edad, el sexo y la duración de los síntomas48.
Enfoque terapéuticoUna vez se tiene claro el diagnóstico, se debe proceder a comunicar apropiadamente su naturaleza al paciente. Para lograr esto, es necesario tener en cuenta los errores más frecuentes: a) decir al paciente que no tiene nada; b) decirle que lo que le ocurre no es un problema neurológico; c) atribuir prematuramente los síntomas funcionales a problemas psicológicos, y d) centrarse excesivamente en la ausencia de hallazgos patológicos en el examen neurológico.
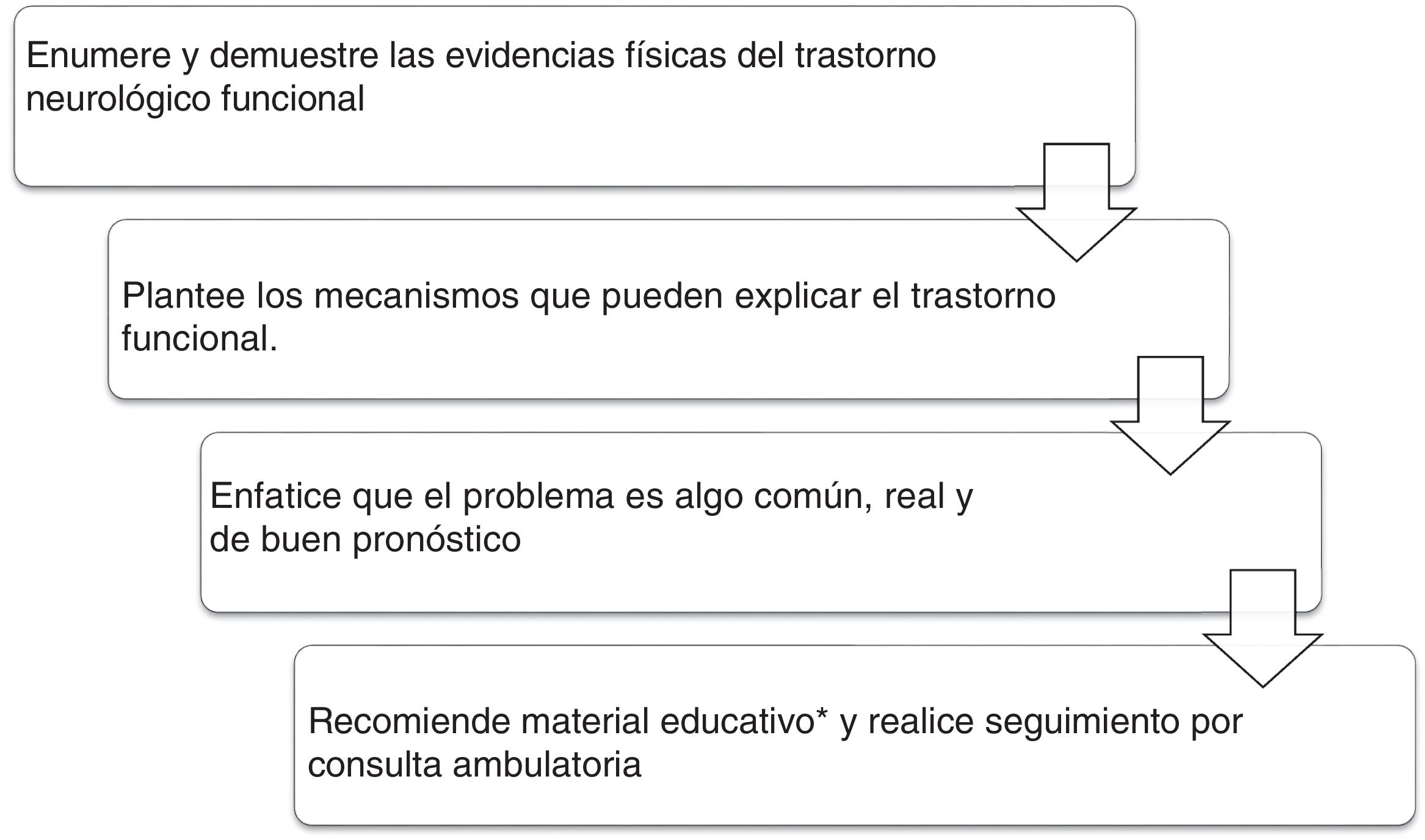
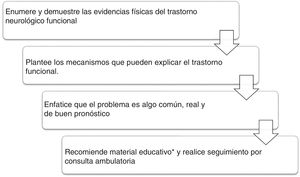
Cada vez más, se insiste en la importancia de los neurólogos en los equipos que evalúan a estos pacientes49. Congruente con esto, una vez realizado el diagnóstico se debe iniciar el proceso de educación del paciente y su familia, destacando el carácter común, genuino, funcional y potencialmente reversible de los síntomas. Se debe explicar la naturaleza positiva del diagnóstico, incluyendo la demostración de los signos relevantes en el examen neurológico y el importante papel de la atención, las expectativas y las predicciones en este tipo de movimientos. Se puede enseñar al paciente estrategias simples de distracción (música, caminar, alternar patrones de la marcha) para interferir en el caso de los movimientos anormales50. Se debe seguir ambulatoriamente a todos los pacientes para brindarles apoyo en la recuperación y determinar la necesidad de estudios complementarios. En la figura 2 se describe la atención integral y el material psicoeducativo que se ha empleado en centros de tratamiento especializado.
Atención al paciente con diagnóstico de trastorno de movimiento funcional.
*Material educativo51.
Un consenso de expertos en trastornos funcionales del movimiento se reunió en 2013 en Edimburgo con el propósito de proponer recomendaciones terapéuticas basadas en fisioterapia52. Basado en el modelo de generación de síntomas, este tipo de fisioterapia busca abordar e impactar en las creencias de la enfermedad, la atención autodirigida y los patrones anormales de movimiento de los pacientes a través de un proceso de educación, reentrenamiento de los movimientos y estrategias de autogestión dentro de un contexto positivo libre de juicios. De esta forma, este tipo de fisioterapia es actualmente un punto clave en la atención multidisciplinaria a los pacientes con trastornos funcionales del movimiento.
Terapia cognitivo-conductual (TCC)En la última década, la TCC se ha estudiado en el tratamiento de las CCNE, con resultados positivos. Goldstein et al.53 compararon en 66 pacientes con CCNE durante 12 semanas TCC+cuidado médico estándar frente a cuidado médico estándar sin TCC. El análisis por intención a tratar mostró una reducción estadísticamente significativa en la frecuencia de las crisis al final del tratamiento; sin embargo, esta diferencia no se mantuvo en el seguimiento a los 3 meses. Más recientemente, La France et al.54, en un ensayo clínico aleatorizado muticéntrico, compararon 4 brazos de tratamiento en 38 pacientes con CCNE: dosis flexible de sertralina, TCC, TCC+dosis flexible de sertralina y cuidado médico estándar. Ambos brazos con tratamiento psicoterapéutico demostraron una reducción significativa en las crisis. En el grupo de TCC también hubo mejoría significativa en las puntuaciones de depresión, ansiedad, calidad de vida y funcionamiento general. Actualmente esta intervención psicoterapéutica se está divulgando como una opción terapéutica para el tratamiento de CCNE55.
Estimulación magnética transcraneal repetidaLa estimulación magnética transcraneal repetida (EMTr) se ha propuesto como una herramienta para el tratamiento de los trastornos neurológicos funcionales. Shah et al.56 reportaron los efectos positivos de la aplicación de la EMTr en la corteza motora y premotora dominante, combinada con técnicas de sugestión. Luego de la estimulación de la corteza premotora, observaron mejora en la calidad de vida en relación con los síntomas físicos, pero se reportó empeoramiento en los síntomas psicológicos.
En otro estudio, Broersma et al.57 evaluaron la eficacia de la EMTr en pacientes con paresia funcional de la mano. El uso de EMTr en el área motora relacionada con la mano indujo un incremento significativo de la fuerza muscular medida objetivamente. Sin embargo, las tasas subjetivas de mejoría no se diferenciaron respecto al grupo de placebo. Estos resultados indican que la EMTr podría por sí sola mejorar la fuerza muscular de los pacientes con paresias funcionales, pero al mismo tiempo indican que la disminución en la fuerza muscular no es el problema nuclear de estos pacientes, por lo que la EMTr se podría utilizar en conjunto con abordajes conductuales.
Sugestión por hipnosisLa hipnosis involucra la modulación controlada de algunos componentes de la cognición por un agente externo (hipnotizador) o uno mismo (autohipnosis) empleando la sugestión, que usualmente toma la forma de órdenes verbales relacionadas con el efecto intencionado. Una sesión de hipnosis comienza con un procedimiento de inducción, usando sugestiones para enfocar la atención y la relajación, seguida de sugestiones dirigidas con el propósito de producir cambios en algunos aspectos de la experiencia o el comportamiento. Así, los efectos de la sugestión incluyen la producción o la remoción de lo que se atribuye como síntomas funcionales58.
El uso de sugestión en hipnosis para el tratamiento de síntomas funcionales ha aumentado en las décadas recientes. No obstante, la base de la evidencia sobre este tema está dominada particularmente por reportes de casos y series de casos. Hasta la fecha se han realizado solo 2 estudios controlados y aleatorizados que incluyeron el uso de hipnosis para pacientes hospitalizados y ambulatorios con síntomas neurológicos funcionales59,60. Solo uno de estos estudios mostró un beneficio adicional con el uso de hipnosis. Son necesarios más estudios sobre este tema58.
Para terminar, los trastornos neurológicos funcionales están conformados por un abanico de síntomas diversos que son incapacitantes para los pacientes y altamente prevalentes en la consulta médica general y especializada. El diagnóstico, antes de exclusión, ahora debe realizarse a partir de los hallazgos positivos del examen neurológico, apoyados en la sospecha clínica derivada de la anamnesis.
Los clínicos que atienden a pacientes con sospecha de trastornos neurológicos funcionales tienen ahora la oportunidad de adoptar nuevas estrategias diagnósticas y terapéuticas que ponen a prueba la habilidad clínica para explicar el diagnóstico y educar al paciente y la familia frente a estas manifestaciones clínicas, lo cual tendrá una importancia crucial en la evolución y el pronóstico de los pacientes.
Con el interés actual por esta entidad clínica y el aporte desde la investigación y las neurociencias, es posible pensar que en el futuro cercano mejorará la comprensión de la neurogénesis de estos trastornos y se ofrecerán mejores enfoques terapéuticos a los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.