Existen pocas condiciones psiquiátricas más desestabilizantes para la persona que la padece y su familia que enfrentar la psicosis. Por este motivo, habiendo analizado el artículo de revisión «Revisión de los programas de intervención temprana de psicosis: propuesta de implementación en Perú» publicado en Revista Colombiana de Psiquiatría1, se resalta que es fundamental establecer un programa de intervención temprana, pero no solo basada en la identificación precoz de síntomas psicóticos en sí mismos o la observación de los primeros episodios de psicosis (PEP), sino también la identificación de síntomas prodrómicos que sirvan como señales de advertencia para identificar a los pacientes con estados mentales de alto riesgo (EMAR).
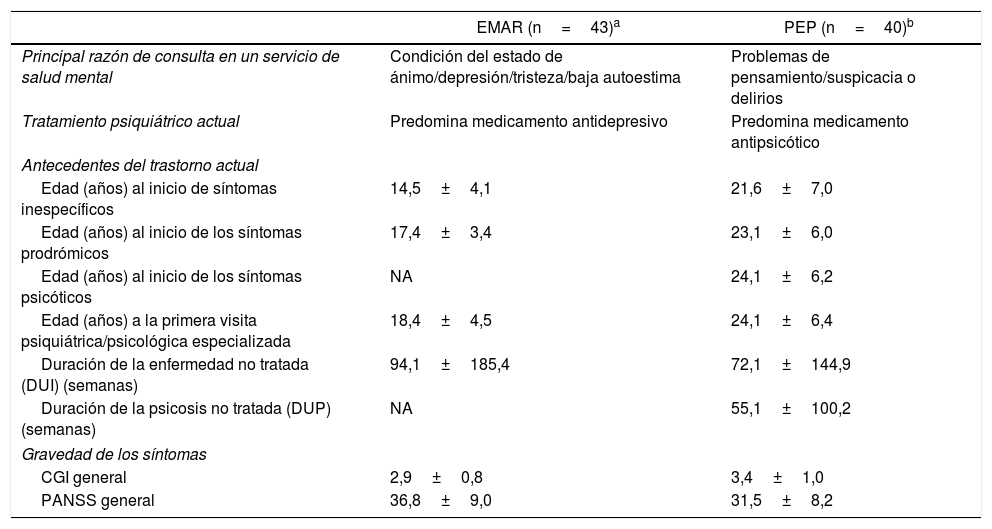
El estudio realizado por Domínguez et al. encontró diferencias significativas entre los grupos EMAR y PEP (tabla 1); entre ellas describen que la edad de inicio de los síntomas inespecíficos, el primer tratamiento especializado y los síntomas prodrómicos fue posterior en los pacientes con PEP que en aquellos con EMAR; además, estos revelaron mayores puntuaciones en síntomas en general, manía y ajuste premórbido desde la adolescencia temprana2. Este periodo de perturbación prepsicótica puede ser prolongado, con una duración media de 1-5 años, y suele vincularse con niveles sustanciales de deterioro y discapacidad psicosocial2.
Diferencias halladas en el estudio de Domínguez et al.2
| EMAR (n=43)a | PEP (n=40)b | |
|---|---|---|
| Principal razón de consulta en un servicio de salud mental | Condición del estado de ánimo/depresión/tristeza/baja autoestima | Problemas de pensamiento/suspicacia o delirios |
| Tratamiento psiquiátrico actual | Predomina medicamento antidepresivo | Predomina medicamento antipsicótico |
| Antecedentes del trastorno actual | ||
| Edad (años) al inicio de síntomas inespecíficos | 14,5±4,1 | 21,6±7,0 |
| Edad (años) al inicio de los síntomas prodrómicos | 17,4±3,4 | 23,1±6,0 |
| Edad (años) al inicio de los síntomas psicóticos | NA | 24,1±6,2 |
| Edad (años) a la primera visita psiquiátrica/psicológica especializada | 18,4±4,5 | 24,1±6,4 |
| Duración de la enfermedad no tratada (DUI) (semanas) | 94,1±185,4 | 72,1±144,9 |
| Duración de la psicosis no tratada (DUP) (semanas) | NA | 55,1±100,2 |
| Gravedad de los síntomas | ||
| CGI general | 2,9±0,8 | 3,4±1,0 |
| PANSS general | 36,8±9,0 | 31,5±8,2 |
| Síntomas prodrómicos (CAARMS) | Gravedad | Frecuencia | Gravedad | Frecuencia |
|---|---|---|---|---|
| Síntomas positivos | 9,5±3,6 | 10,4±4,0 | NA | NA |
| Cambio cognitivo | 4,3±1,8 | 3,4±1,4 | NA | NA |
| Trastorno emocional | 5,1±2,9 | 6,7±4,3 | NA | NA |
| Síntomas negativos | 7,8±3,0 | 9,1±3,0 | NA | NA |
| Cambio de comportamiento | 8,6±3,4 | 8,5±3,8 | NA | NA |
| Motor/cambios físicos | 4,7±3,23 | 4,2±3,4 | NA | NA |
| Psicopatología general | 13,7±5,8 | 12,9±6,3 | NA | NA |
| Síntomas afectivos | ||||
| Manía (YMRS) | 4,8±4,8 | 2,6±3,8 | ||
| Depresión (CDS) | 6,7±4,9 | 5,2±4,8 | ||
| Ajuste premórbido (PAS)c, n | 43 | 40 | ||
| Infancia | 0,31±0,14 | 0,25±0,15 | ||
| n | 43 | 40 | ||
| Adolescencia temprana | 0,41±0,16 | 0,30±0,18 | ||
| n | 38d | 36d | ||
| Adolescencia tardía | 0,44±0,17 | 0,33±0,17 | ||
| n | 30e | 32e | ||
| Edad adulta | 0,49±0,15 | 0,41±0,19 | ||
| Calidad de vida (WHOQOL-BREF)f, n | 41 | 25g | ||
| Puntuación total de la calidad de vida | 5,9±1,9 | 6,6±1,4 | ||
CAARMS: entrevista para la evaluación general de los estados mentales de alto riesgo; CDS: escala de depresión de Calgary; CGI: escala de impresión clínica global; DUI: duración de la enfermedad no tratada; DUP: duración de la psicosis no tratada; EMAR: estados mentales de alto riesgo; NA: no aplicable; PANSS: escala de los síndromes positivo y negativo; PAS: escala de ajuste premórbido; PEP: primer episodio psicótico; WHOQOLBREF: versión breve del cuestionario de calidad de vida de la Organización Mundial de la Salud; YMRS: escala de manía de Young.
En un análisis de los diferentes factores del propio entorno de la persona afectada, por ejemplo, Ortega et al. encontraron que un factor de riesgo de psicosis acompañada de síntomas psicóticos positivos más graves es el maltrato infantil3. Se observó también una asociación entre el abuso sexual y una mayor gravedad de síntomas alucinatorios y delirios, en tanto que un aumento en la intensidad de los síntomas negativos se asocia con la negligencia3.
Hay evidencia de que, en familias con alta emocionalidad expresada, las recaídas son mayores4. Betsen et al. encontraron que las familias monoparentales, como madres solteras que pasaban mucho tiempo con su hijo esquizofrénico, promovían que fuera más ansioso y depresivo5. Por otro lado, Anderson et al. describen que existe correlación entre una red social escasa y que el paciente un curso de enfermedad mucho más largo6.
Esta es solo una pequeña muestra de que el entorno social y las experiencias previas influyen de manera fundamental en el desarrollo de la psicosis y la gravedad de su presentación. Concuerdo firmemente en que vivimos en un país con un alto grado de estigmatización y discriminación de la esquizofrenia1, y ante cualquier trastorno psiquiátrico en general, por lo que se debe promover una cultura de salud mental libre de toda sensación de vergüenza o estigma causados por la enfermedad. De esta forma se confirma que urge un programa de intervención temprana y que es esencial que cualquiera sea que se establezca evalúe también a los parientes y los posibles precipitantes emocionales; esta intervención debe acompañarse sobre todo de campañas de concienciazación y eliminación de prejuicios sobre los diferentes trastornos y síntomas que nos pueden alertar, evitando de esta manera el curso crónico e incapacitante, el habitual mal pronóstico e incluso generador de incremento de la mortalidad y de altos costos económicos proveniente de la psicosis y, de esta, la psicosis por excelencia, la esquizofrenia7.