Los indígenas son el 5% de la población mundial y un tercio de la población pobre del mundo. Se han observado tasas de alcoholismo, abuso de sustancias, problemas y trastornos mentales más altos que en la población general.
MétodosAnálisis de los datos de la Encuesta Nacional de Salud Mental 2015. En esta se preguntó el autorreconocimiento como indígena de acuerdo con la cultura, el pueblo o los rasgos físicos.
ResultadosSe encuestó a 902 indígenas, que corresponden al 8,3% de la población adulta encuestada, localizados mayoritariamente en el Pacífico (39,5%), la Región Atlántica (23,7%) y Oriental (20%). Reporta estado de pobreza el 26,6%, solo el 31,7% habla la lengua de su pueblo y el 17,8% informa desplazamiento por la violencia. El 42,9% define salud mental como «tener buena salud física, comer, dormir, descansar». Respecto a problemas y trastornos mentales, un 8% reporta consumo excesivo de alcohol y el 7,9%, consumo de riesgo. Respecto a posible psicopatología general medida con el SRQ, se presentan síntomas en el 8,1% de la población abordada; las prevalencias de vida de los trastornos mentales ansiosos y depresivos alcanzaron el 6,7% de las mujeres y el 8,4% de los varones, y los factores asociados que muestran mayor riesgo son la edad de 18–44 años, no hablar la lengua de su pueblo, vivir en Bogotá, en área urbana, y consumir sustancias psicoactivas y cigarrillo.
ConclusionesLas personas que se reconocen como indígenas presentan altas tasas de desplazamiento por violencia y reportan problemas y trastornos mentales frecuentes que se asocian con factores compatibles con pérdida de rasgos culturales propios.
Indigenous people represent 5% of the world population and one-third of the poor ones. Alcoholism rates, substance abuse problems, and mental disorders are shown to be higher than the general population.
MethodsAn analysis was made of the data from the National Mental Health Survey 2015. In this survey, it was asked if self-recognition as a native was according to the culture, the people, or physical features.
ResultsA total of 902 indigenous people were surveyed, corresponding to 8.3% of the surveyed adult population. The majority (39.5%) lived in the Pacific region, with 23.7% Atlantic region, and 20% in the Eastern region. More than one-quarter (26.6%) reported a status of poverty, 31.7% spoke the language of their people, and 17.8% reported displacement due to violence. Mental health was defined as, “having good physical health, to eat, sleep and rest, by 42.9%. As regards problems and mental disorders, 8% reported excessive consumption and 7.9% a risk consumption of alcohol. As regards general psychopathology, measured by the (Self-reporting questionnaire) SRQ, 8.1% of the population had symptoms. The life prevalences of anxiety and depressive mental disorders were reported by 6.7% women and 8.4% men, and the associated risk factors that show higher risk were: aged between 18 to 44 years, not speaking the language of their people, living in Bogota, living in urban areas, and consuming psychoactive substances and tobacco.
ConclusionsPeople who recognised themselves as indigenous have higher rates of displacement by violence, report problems and common mental disorders that are associated with factors consistent with loss of cultural characteristics.
Los indígenas son el 5% de la población mundial1. En la región de América Latina y el Caribe existen unos 45 millones pertenecientes a 826 pueblos2; en Colombia, hay 102 pueblos indígenas, 34 en riesgo de extinción3, que constituyen el 3,4% de la población4. En América Latina son el grupo social con menor acceso a los servicios básicos de salud y educación, lo que hace de la condición étnico-racial una causa de inequidad en salud5, y la provisión de datos discriminados según pertenencia étnica facilita actuar para superar dichas inequidades6.
El Censo colombiano del año 2005 incluyó la pertenencia étnica mediante autorreconocimiento, y se define indígena la persona perteneciente a un grupo caracterizado por rasgos culturales de origen prehispánico y con una economía de autoconsumo, en áreas previamente establecidas7, práctica poco sistemática en los estudios del sector salud que dificulta la planeación eficaz de intervenciones acordes con las necesidades8–11.
Los indígenas conceptualizan la salud mental de manera holística, contextual, ligada al territorio, el bienestar colectivo y la armonía con la madre naturaleza12,13. Además, entre indígenas colombianos, el concepto de salud es integral y equiparable al de buen vivir, sin distinciones de lo físico y lo mental14,15.
En estudios poblacionales, se ha encontrado que las tasas de problemas y trastornos mentales de los indígenas suelen ser mayores que las de los no indígenas que habitan las mismas zonas. Esto es producto de las diferencias socioeconómicas16–18, la pobre calidad de vida, el deterioro del tejido social, cultural y familiar18,19 y la violencia.
La conducta suicida, el consumo de alcohol y sustancias psicoactivas y la exposición a violencia familiar e interpersonal son problemas que repuntan entre poblaciones indígenas por todo el mundo1. En Colombia, el 5% de la población desplazada por el conflicto armado interno es indígena20; los síntomas de ansiedad son manifestaciones de malestar frecuentes entre ellos21.
Las tasas de suicidio de indígenas varían entre países y regiones, pero habitualmente son mayores que las correspondientes a la población general, especialmente en jóvenes; por ejemplo, en Fiji es 6 veces mayor que la de población general22; entre los indígenas brasileños se han encontrado tasas de 30/100.00023, y en Colombia se ha calculado en 500/100.00024.
Al iniciar la adultez un 58,2% de indígenas norteamericanos ya ha cumplido con el criterio de 1 solo uso de sustancias o trastorno mental a lo largo de la vida, y el 37,2%, 2 o más trastornos mentales o usos de sustancias psicoactivas25. Un 41,8% de los indígenas brasileños participantes en una encuesta poblacional manifestaron tener al menos un miembro de la familia que hace uso de alcohol, que se inicia a edad temprana, sin vinculación con la cultura o los rituales propios26.
Una revisión sistemática identificó tasas variables de prevalencia de trastornos mentales entre los indígenas australianos, según subgrupos poblacionales, así: trastorno depresivo mayor (4,3-51%); trastornos del estado de ánimo (7,7-43,1%); trastorno de estrés postraumático (14,2-55,2%); trastornos de ansiedad (17,2-58,6%); dependencia de sustancias (5,9-66,2%); dependencia de alcohol (21,4-55,4%) y trastornos psicóticos (1,68-25%)27.
En contraste con las necesidades en salud mental evidenciadas, habitualmente hay importantes barreras de acceso para que estas poblaciones puedan llegar a los servicios de salud mental cuando los requieren; las barreras culturales son especialmente importantes, aunque no las únicas, y no existen acuerdos respecto al tipo y el modo de proveer una atención adecuada28,29,9,30.
MétodosEste es un estudio de corte transversal; la información se extrajo de los datos de la Encuesta Nacional de Salud Mental 2015 (ENSM 2015) desarrollada por el Departamento de Epidemiología Clínica y Bioestadística de la Pontificia Universidad Javeriana. En la ENSM 2015 se recolectó información de 13.555 hogares y 15.351 personas mayores de 7 años, lo que conforma una muestra con representatividad regional.
Se tomó la información de la población de adultos de 18 y más años incluidos en la ENSM 2015 que reportaron pertenencia étnica indígena de acuerdo con la siguiente pregunta: «¿De acuerdo con su cultura, pueblo o rasgos físicos, usted se reconoce como: indígena; gitano/romaní, raizal del archipiélago de San Andrés y Providencia, palanquero de San Basilio, negro/mulato, afrodescendiente/afrocolombiano, ninguno». Se incluyó en el presente estudio a los que se autorreconocieron como indígenas. Siguiendo lo planteado por el DANE, en esta encuesta se asumió el criterio de autorreconocimiento cultural (costumbres y tradiciones) o por los rasgos físicos para reconocer a una persona como pertenencia a este grupo7.
Las variables observadas en esta población fueron: escolarización (si actualmente estudia o no), edad, sexo, desplazamiento de lugar de residencia a causa de la violencia, zona (rural/urbana), región (Central/Atlántica/Bogotá/Oriental/Pacífica), nivel de pobreza (medido a partir del índice de pobreza multidimensional), si ha presentado algún trastorno mental afectivo o ansioso a lo largo de su vida (depresión mayor o menor, distimia, manía, hipomanía, trastorno de ansiedad generalizada, pánico, fobia social), consumo de sustancias psicoactivas en los últimos 12 meses y consumo de bebidas alcohólica (medido a partir del cuestionarios de identificación de los trastornos debidos al consumo de alcohol Audit).
Todos los análisis fueron ponderados utilizando el método de linealización mediante series de Taylor para la estimación de la varianza en encuestas complejas. Se estimó la proporción de las variables incluidas en el estudio con su correspondiente intervalo de confianza del 95% (IC95%). Se evaluó la asociación entre cada variable y la presencia de trastornos con la prueba de la χ2. Con las variables cuyo valor de p correspondiente a la prueba de asociación fuera < 0,2 se ajustó un modelo de regresión logística de tipo exploratorio, reportando como medida del efecto el riesgo relativo indirecto (OR) con su respectivo IC95%.
ResultadosSe encontró que 902 personas adultas reportaron pertenencia étnica indígena, lo que corresponde al 8,3% de la población adulta encuestada. Este grupo tenía una mediana de edad de 39 (18-88) años; el 59% tenía 18-44 años y los demás, ≥ 45 años. El 57,1% eran mujeres y el 42,9%, varones. Convivían con alguna pareja el 56,4%. Según la región del país, están localizados mayoritariamente en el Pacífico (39,5%), seguida de la región Atlántica (23,7%) y la Oriental (20%). La distribución en áreas rural y urbana fue semejante, con alrededor del 50% para cada una de ellas. Estaba en estado de pobreza según el IMP el 26,6% y solo el 31,7% habla la lengua materna de su pueblo (tabla 1).
Características sociodemográficas de la población indígena (n = 902)
| Edad (años) | 39 (18-88) |
| 18-44 años | 532 (59,0) |
| 45 o más años | 370 (41,0) |
| Sexo | |
| Varones | 387 (42,9) |
| Mujeres | 515 (57,1) |
| Estado civil | |
| Casado/unión libre/pareja | 509 (56,4) |
| Separado/viudo/divorciado | 146 (16,2) |
| Soltero | 247 (27,4) |
| Región | |
| Central | 86 (9,5) |
| Atlántica | 214 (23,7) |
| Bogotá | 66 (7,3) |
| Oriental | 180 (20,0) |
| Pacifica | 356 (39,5) |
| Zona | |
| Urbana | 454 (50,3) |
| Rural | 448 (49,7) |
| Pobreza: IMP | |
| Hogares en no pobreza | 662 (73,4) |
| Hogares en pobreza | 240 (26,6) |
| Habla lengua de su pueblo | |
| Sí | 286 (31,7) |
| No | 616 (68,3) |
Los valores expresan n (%) o mediana (intervalo).
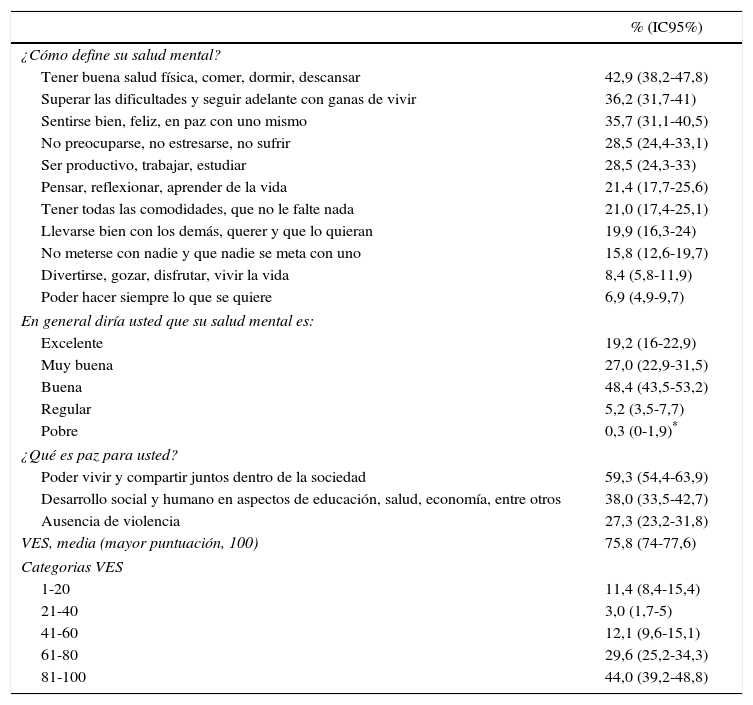
Acerca de la definición de salud mental, la más seleccionada entre las propuestas del estudio (el 42,9% de los indígenas) es «Tener buena salud física, comer, dormir, descansar», seguida por «Superar las dificultades y seguir adelante con ganas de vivir» (36,2%) y «Sentirse bien, feliz, en paz con uno mismo» (35,7%). En cuanto a las definiciones de paz presentadas por la encuesta, el 59,3% la consideró como «Poder vivir y compartir juntos dentro de la sociedad», seguida por «Desarrollo social y humano en aspectos de educación, salud, economía, entre otros», elegida por el 39%. Un 5,5% de los indígenas describen como regular o pobre su salud mental, con una valoración del estado de salud de 75,8/100, mientras que el 73,6% de las personas tiene valoraciones del estado de salud > 60 (tabla 2).
Definición, valoración de la salud mental y estados de salud en población indígena
| % (IC95%) | |
|---|---|
| ¿Cómo define su salud mental? | |
| Tener buena salud física, comer, dormir, descansar | 42,9 (38,2-47,8) |
| Superar las dificultades y seguir adelante con ganas de vivir | 36,2 (31,7-41) |
| Sentirse bien, feliz, en paz con uno mismo | 35,7 (31,1-40,5) |
| No preocuparse, no estresarse, no sufrir | 28,5 (24,4-33,1) |
| Ser productivo, trabajar, estudiar | 28,5 (24,3-33) |
| Pensar, reflexionar, aprender de la vida | 21,4 (17,7-25,6) |
| Tener todas las comodidades, que no le falte nada | 21,0 (17,4-25,1) |
| Llevarse bien con los demás, querer y que lo quieran | 19,9 (16,3-24) |
| No meterse con nadie y que nadie se meta con uno | 15,8 (12,6-19,7) |
| Divertirse, gozar, disfrutar, vivir la vida | 8,4 (5,8-11,9) |
| Poder hacer siempre lo que se quiere | 6,9 (4,9-9,7) |
| En general diría usted que su salud mental es: | |
| Excelente | 19,2 (16-22,9) |
| Muy buena | 27,0 (22,9-31,5) |
| Buena | 48,4 (43,5-53,2) |
| Regular | 5,2 (3,5-7,7) |
| Pobre | 0,3 (0-1,9)* |
| ¿Qué es paz para usted? | |
| Poder vivir y compartir juntos dentro de la sociedad | 59,3 (54,4-63,9) |
| Desarrollo social y humano en aspectos de educación, salud, economía, entre otros | 38,0 (33,5-42,7) |
| Ausencia de violencia | 27,3 (23,2-31,8) |
| VES, media (mayor puntuación, 100) | 75,8 (74-77,6) |
| Categorias VES | |
| 1-20 | 11,4 (8,4-15,4) |
| 21-40 | 3,0 (1,7-5) |
| 41-60 | 12,1 (9,6-15,1) |
| 61-80 | 29,6 (25,2-34,3) |
| 81-100 | 44,0 (39,2-48,8) |
VES: valoración del estado de salud.
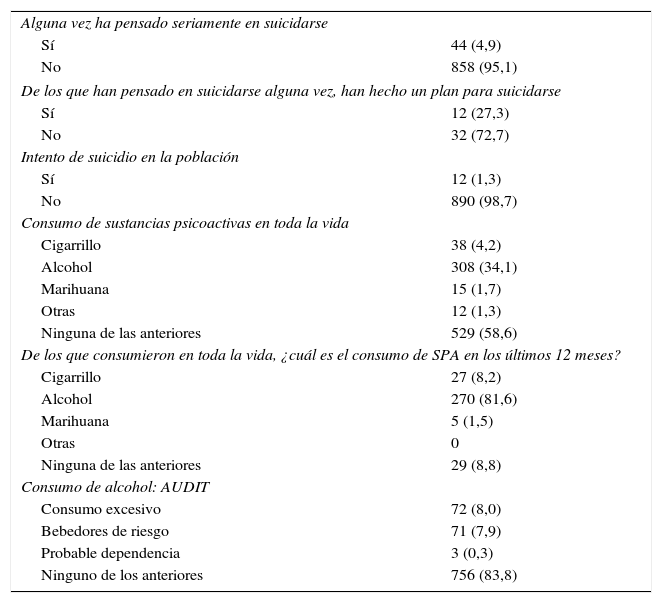
Acerca de la ideación suicida, el 4,9% de los indígenas han pensado seriamente en suicidarse y, de estos, el 27,3% ha tenido un plan suicida; finalmente, el 1,3% de los indígenas han sobrevivido al intento de suicidio; el estudio no indagó sobre la frecuencia del suicidio efectivamente consumado por personas adultas pertenecientes a esta población. El mayor consumo de sustancias psicoactivas (SPA) es de alcohol, con una prevalencia en los últimos 12 meses del 81,6%, seguido por consumo de cigarrillo (8,2%) y marihuana (1,5%). El consumo de alcohol evaluado por la escala Audit muestra un consumo excesivo del 8%, con consumo de riesgo del 7,9% y probable dependencia del alcohol del 0,3% (tabla 3).
Intento de suicidio y consumo de sustancias en población indígena
| Alguna vez ha pensado seriamente en suicidarse | |
| Sí | 44 (4,9) |
| No | 858 (95,1) |
| De los que han pensado en suicidarse alguna vez, han hecho un plan para suicidarse | |
| Sí | 12 (27,3) |
| No | 32 (72,7) |
| Intento de suicidio en la población | |
| Sí | 12 (1,3) |
| No | 890 (98,7) |
| Consumo de sustancias psicoactivas en toda la vida | |
| Cigarrillo | 38 (4,2) |
| Alcohol | 308 (34,1) |
| Marihuana | 15 (1,7) |
| Otras | 12 (1,3) |
| Ninguna de las anteriores | 529 (58,6) |
| De los que consumieron en toda la vida, ¿cuál es el consumo de SPA en los últimos 12 meses? | |
| Cigarrillo | 27 (8,2) |
| Alcohol | 270 (81,6) |
| Marihuana | 5 (1,5) |
| Otras | 0 |
| Ninguna de las anteriores | 29 (8,8) |
| Consumo de alcohol: AUDIT | |
| Consumo excesivo | 72 (8,0) |
| Bebedores de riesgo | 71 (7,9) |
| Probable dependencia | 3 (0,3) |
| Ninguno de los anteriores | 756 (83,8) |
Los valores expresan n (%).
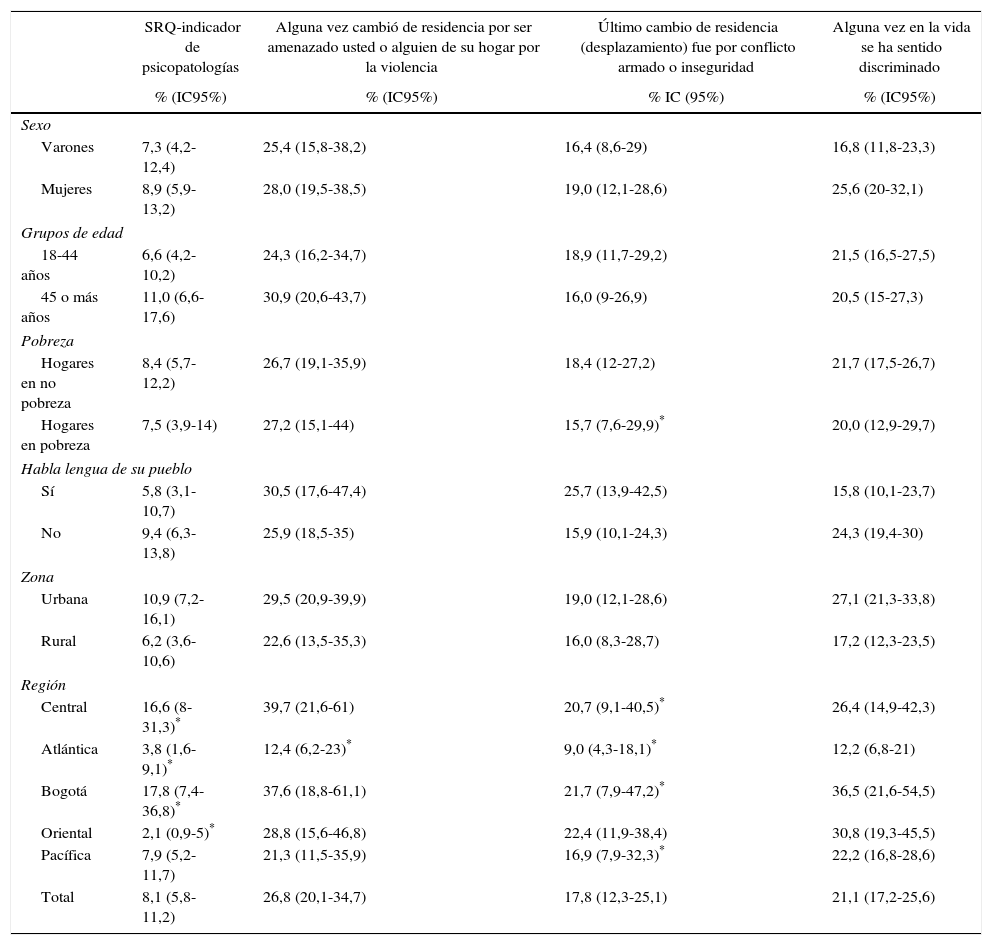
Respecto a la psicopatología general medida con el SRQ, se presentan síntomas en el 8,1% de la población indígena, con prevalencia ligeramente mayor en las mujeres (el 8,9 frente al 7,3%), los mayores de 45 años (el 11 frente al 6,6%), los que no reportan estado de pobreza, no hablan el lenguaje de su pueblo (el 9,4 frente al 5,8%), los que viven en área urbana (el 10,9 frente al 6,2%) y en Bogotá (17,8%) y la región Central (16,6%). El 26,8% de los indígenas refieren haber sido desplazados alguna vez en la vida por amenazas contra ellos mismos o alguna persona de su hogar; acerca de la última ocasión en que ha sido desplazado, un 17,8% describe que se debió al conflicto armado o inseguridad. El 21,1% refiere haberse sentido discriminado, y ello es más frecuente entre las mujeres y los indígenas que no hablan la lengua de su pueblo (tabla 4).
Problemas en salud mental (SRQ), desplazamiento y discriminación en población indígena
| SRQ-indicador de psicopatologías | Alguna vez cambió de residencia por ser amenazado usted o alguien de su hogar por la violencia | Último cambio de residencia (desplazamiento) fue por conflicto armado o inseguridad | Alguna vez en la vida se ha sentido discriminado | |
|---|---|---|---|---|
| % (IC95%) | % (IC95%) | % IC (95%) | % (IC95%) | |
| Sexo | ||||
| Varones | 7,3 (4,2-12,4) | 25,4 (15,8-38,2) | 16,4 (8,6-29) | 16,8 (11,8-23,3) |
| Mujeres | 8,9 (5,9-13,2) | 28,0 (19,5-38,5) | 19,0 (12,1-28,6) | 25,6 (20-32,1) |
| Grupos de edad | ||||
| 18-44 años | 6,6 (4,2-10,2) | 24,3 (16,2-34,7) | 18,9 (11,7-29,2) | 21,5 (16,5-27,5) |
| 45 o más años | 11,0 (6,6-17,6) | 30,9 (20,6-43,7) | 16,0 (9-26,9) | 20,5 (15-27,3) |
| Pobreza | ||||
| Hogares en no pobreza | 8,4 (5,7-12,2) | 26,7 (19,1-35,9) | 18,4 (12-27,2) | 21,7 (17,5-26,7) |
| Hogares en pobreza | 7,5 (3,9-14) | 27,2 (15,1-44) | 15,7 (7,6-29,9)* | 20,0 (12,9-29,7) |
| Habla lengua de su pueblo | ||||
| Sí | 5,8 (3,1-10,7) | 30,5 (17,6-47,4) | 25,7 (13,9-42,5) | 15,8 (10,1-23,7) |
| No | 9,4 (6,3-13,8) | 25,9 (18,5-35) | 15,9 (10,1-24,3) | 24,3 (19,4-30) |
| Zona | ||||
| Urbana | 10,9 (7,2-16,1) | 29,5 (20,9-39,9) | 19,0 (12,1-28,6) | 27,1 (21,3-33,8) |
| Rural | 6,2 (3,6-10,6) | 22,6 (13,5-35,3) | 16,0 (8,3-28,7) | 17,2 (12,3-23,5) |
| Región | ||||
| Central | 16,6 (8-31,3)* | 39,7 (21,6-61) | 20,7 (9,1-40,5)* | 26,4 (14,9-42,3) |
| Atlántica | 3,8 (1,6-9,1)* | 12,4 (6,2-23)* | 9,0 (4,3-18,1)* | 12,2 (6,8-21) |
| Bogotá | 17,8 (7,4-36,8)* | 37,6 (18,8-61,1) | 21,7 (7,9-47,2)* | 36,5 (21,6-54,5) |
| Oriental | 2,1 (0,9-5)* | 28,8 (15,6-46,8) | 22,4 (11,9-38,4) | 30,8 (19,3-45,5) |
| Pacífica | 7,9 (5,2-11,7) | 21,3 (11,5-35,9) | 16,9 (7,9-32,3)* | 22,2 (16,8-28,6) |
| Total | 8,1 (5,8-11,2) | 26,8 (20,1-34,7) | 17,8 (12,3-25,1) | 21,1 (17,2-25,6) |
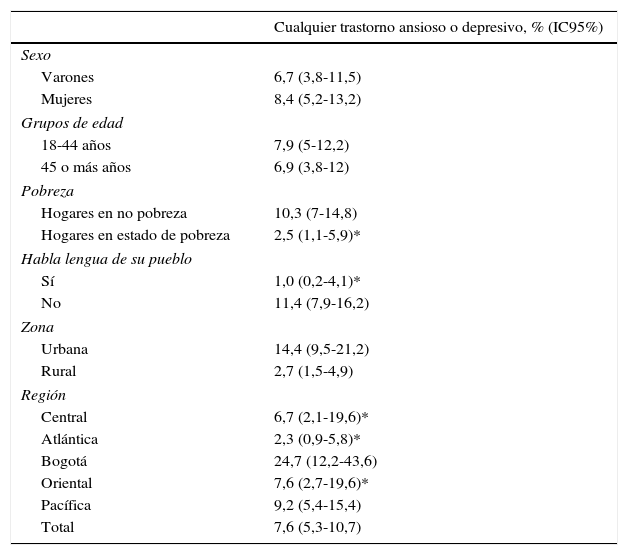
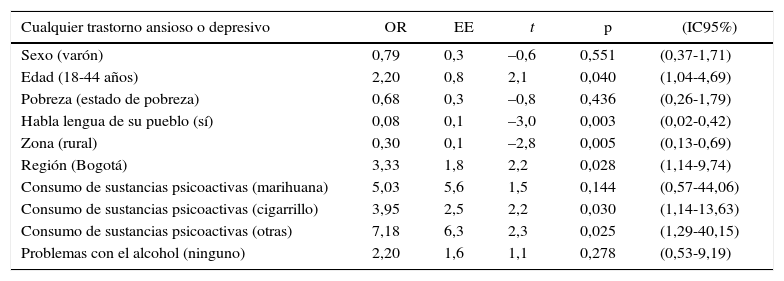
Respecto a lo trastornos mentales medidos en el espectro afectivo (depresión mayor, distimia, bipolaridad) y en los trastornos ansiosos (ansiedad generalizada, ataques de pánico, fobia social), se observa en general que los indígenas presentan una prevalencia de vida del 7,6%, con mayor frecuencia entre mujeres, de 18 a 44 años, sin pobreza, que no hablan el lenguaje materno indígena, habitantes urbanas y que vivan en Bogotá o región pacífica (tabla 5). Esta prevalencia en los últimos 12 meses es de 4,1 (IC95% 2,4-7,1) para trastornos de ansiedad y el 1,4% (IC95%, 0,7-2,6) para trastornos del afecto. En el total de ambos grupos es del 5,3% (IC95%, 3,4-8,3).
Trastornos de ansiedad y depresión en población indígena en toda la vida
| Cualquier trastorno ansioso o depresivo, % (IC95%) | |
|---|---|
| Sexo | |
| Varones | 6,7 (3,8-11,5) |
| Mujeres | 8,4 (5,2-13,2) |
| Grupos de edad | |
| 18-44 años | 7,9 (5-12,2) |
| 45 o más años | 6,9 (3,8-12) |
| Pobreza | |
| Hogares en no pobreza | 10,3 (7-14,8) |
| Hogares en estado de pobreza | 2,5 (1,1-5,9)* |
| Habla lengua de su pueblo | |
| Sí | 1,0 (0,2-4,1)* |
| No | 11,4 (7,9-16,2) |
| Zona | |
| Urbana | 14,4 (9,5-21,2) |
| Rural | 2,7 (1,5-4,9) |
| Región | |
| Central | 6,7 (2,1-19,6)* |
| Atlántica | 2,3 (0,9-5,8)* |
| Bogotá | 24,7 (12,2-43,6) |
| Oriental | 7,6 (2,7-19,6)* |
| Pacífica | 9,2 (5,4-15,4) |
| Total | 7,6 (5,3-10,7) |
Finalmente se realizó un modelo de regresión en el que se evidencia un mayor riesgo de lso trastornos depresivos y ansiosos medidos entre los pacientes de 18-44 años, que no hablan la lengua de su pueblo, que viven en Bogotá, en área urbana, reportan consumo de sustancias psicoactivas/no marihuana y cigarrillo (tabla 6).
Factores asociados a un modelo de regresión para trastornos depresivos y de ansiedad
| Cualquier trastorno ansioso o depresivo | OR | EE | t | p | (IC95%) |
|---|---|---|---|---|---|
| Sexo (varón) | 0,79 | 0,3 | –0,6 | 0,551 | (0,37-1,71) |
| Edad (18-44 años) | 2,20 | 0,8 | 2,1 | 0,040 | (1,04-4,69) |
| Pobreza (estado de pobreza) | 0,68 | 0,3 | –0,8 | 0,436 | (0,26-1,79) |
| Habla lengua de su pueblo (sí) | 0,08 | 0,1 | –3,0 | 0,003 | (0,02-0,42) |
| Zona (rural) | 0,30 | 0,1 | –2,8 | 0,005 | (0,13-0,69) |
| Región (Bogotá) | 3,33 | 1,8 | 2,2 | 0,028 | (1,14-9,74) |
| Consumo de sustancias psicoactivas (marihuana) | 5,03 | 5,6 | 1,5 | 0,144 | (0,57-44,06) |
| Consumo de sustancias psicoactivas (cigarrillo) | 3,95 | 2,5 | 2,2 | 0,030 | (1,14-13,63) |
| Consumo de sustancias psicoactivas (otras) | 7,18 | 6,3 | 2,3 | 0,025 | (1,29-40,15) |
| Problemas con el alcohol (ninguno) | 2,20 | 1,6 | 1,1 | 0,278 | (0,53-9,19) |
EE: error estándar; IC95%: intervalo de confianza del 95%; OR: odds ratio.
Según la encuesta, un 8,3% de la población adulta se identificó como indígena por autorreconocimiento, como establece la ENSM 2015 para medir la pertenencia étnica. Ello difiere del 3,4% que reporta el DANE31, puesto que en la metodología utilizada por ellos un grupo poblacional es indígena según lo indicado por la Organización Internacional del Trabajo (OIT) en su Convenio N.o 169 de 198932, requiriéndose además del autorreconocimiento: a) existencia y continuidad histórica desde antes de la conquista y colonización; b) conexión ancestral con el territorio que habitan, porque sus antepasados moraban allí, y c) continuidad total o parcial de políticas, instituciones culturales, económicas y sociales distintivas y ancestrales33, método que claramente lleva a reducir el número de indígenas a solo los que cumplen estrictos criterios. No obstante, pensamos que con el autorreconocimiento el grupo de personas que se considera indígena debe conocer o suponer un cercano ancestro indígena, y ello facilita tener datos sobre este grupo y planear intervenciones como han propuesto algunos reportes33.
En el estudio se muestra que alrededor de la mitad de los indígenas viven en área urbana, y el 26,6% se reporta en estado de pobreza, lo que ratifica que el tercio de población mundial pobre es indígena1 y hace cuestionar que este grupo de población tiene aproximadamente el doble de pobreza del 13,5% hallado para la población general colombiana. Esta situación hace suponer el sometimiento a cambios sociales innumerables y traumáticos, discriminación, marginación, precariedad económica, y otras condiciones de desventaja social, lo cual los expone crónicamente al sufrimiento emocional y a la desestructuración de su identidad34,33,28,35,36, que se ve reflejada en que solo el 31,7% de los indígenas reportaron hablar la lengua de su pueblo.
Acerca de la definición de salud mental y su autopercepción, más de un tercio de los indígenas reportan que salud mental es tener buena salud física, comer, dormir y descansar; superar las dificultades y seguir adelante con ganas de vivir o sentirse bien, feliz, en paz consigo mismo. En ello se observa que se repite lo reportado en los indígenas colombianos, como un concepto de salud integral y equiparable al de buen vivir, sin distinciones de lo físico y lo mental15,37. Llama la atención que un 5,5% de los indígenas informan una salud mental regular (5,2%) o pobre (0,3%), lo cual puede ser congruente con su definición integral de salud mental y con que los pueblos indígenas han soportado largos siglos de opresión, afrontada mediante estrategias de supervivencia, resistencia y resiliencia; la promoción de la cultura propia entre los jóvenes38, la participación activa en prácticas tradicionales y actividades de subsistencia y en la vida comunitaria protegen la salud mental indígena39. Sin embargo, no dudando de la conveniencia de las prácticas tradicionales y la vida comunitaria para proteger la salud mental indígena en medio de la adversidad, este punto merece mayor estudio, puesto que estas cifras son semejantes a las encontradas en población general en la ENSM 2015, lo cual llevaría a pensar que esta podría ser una característica de la población en general, y no solo de los pueblos indígenas40.
Ahora, alrededor de la salud general puntúan en promedio 75,8/100, pero un 26,5% tiene puntuaciones > 60, lo que indica por lo menos una cuarta parte de los indígenas con percepciones bajas en esta escala y amerita mayores profundizaciones en torno a las desigualdades e inequidades que evidenciamos en el campo de la salud con este grupo de población.
Acerca de las cifras de violencia, es preocupante que un 26,8% de los indígenas refieran haber sido amenazados, ellos o algún familiar, por cualquier situación de violencia; el 17,8% reporta que su último cambio de vivienda (desplazamiento) lo suscitó el conflicto armado que se vive en Colombia y el 21,1% se ha sentido discriminado, mayormente las mujeres. Estas cifras muestran el riesgo a que está sujeta esta población producto del desplazamiento, las violencias, marchar hacia áreas urbanas y la desposesión o alteración del territorio tradicional y la cultura propia41,42.
Acerca de posibles problemas y trastornos, el 1,3% ha intentado suicidarse y el 4,9% ha pensado en suicidarse. Estas cifras son ligeramente más bajas que las halladas en la población general, y no son comparables con las cifras de suicido consumado e intentos de suicidio, mucho mayores que las de la población general, identificadas por otros estudios en pueblos indígenas específicos del país, tales como los embera, cuya tasa de suicidio consumado se ha calculado en 500/100.000 personas43, o poblaciones indígenas colombianas en situaciones especiales, como la pertenencia al grupo etario infantil y juvenil, a pueblos indígenas habitantes de zonas afectadas por el conflicto armado interno, el narcotráfico y los cultivos de uso ilícito, expuestos a aculturación violenta por contacto forzoso con la sociedad dominante o por la interdependencia de otros factores44.
Además, aunque establecer cuál es la tasa de suicidio consumado correspondiente a la totalidad de la población indígena de Colombia enfrenta a la fecha grandes problemas derivados de la ausencia de consenso en torno al tamaño de dicha población y del subregistro de los eventos45, ha sido reconocido por el Ministerio de Salud y Protección Social del país a través del trazado de perfiles epidemiológicos específicos por etnia elaborados a partir de los registros oficiales disponibles desde el sector salud, que el suicidio se constituye en tercera causa de mortalidad general entre indígenas colombianos de 15-44 años, ubicándose además entre las primeras 10 causas de mortalidad de los niños, niñas y adolescentes indígenas de 5-14 años, con el octavo lugar46. Todo ello lo identifica como un problema de salud pública prioritario que pone en riesgo la supervivencia de estos pueblos y amerita estudios futuros diseñados específicamente para el abordaje del problema desde una perspectiva intercultural.
Respecto al consumo de sustancias, es de resaltar el consumo de alcohol, con un 16,2% de la población que presenta consumo al menos excesivo. De estos, el 7,9% son bebedores de riesgo y el 0,3% tiene posible dependencia. Estas cifras son similares a las encontradas en otros estudios internacionales con esta población, y reflejan un alto consumo que amerita nuevos estudios que profundicen en las causas para la implementación de programas de intervención culturalmente adaptados. Respecto a los problemas mentales medidos con el SRQ, observamos que un 8,1% de los indígenas presentan puntuaciones altas alrededor de posibles problemas mentales y el 7,6% de los trastornos depresivos y ansiosos medidos. Esto va en consonancia de los reportes que existen en Latinoamérica, aunque los colombianos son más bajos, por cuanto en esta cifra no se incluye a las personas con consumo de alcohol alto u otras enfermedades que se han medido en esos estudios y no en este27,47.
El modelo de regresión muestra factores asociados con presentar los trastornos afectivos o ansiosos medidos: mayor riesgo de tener 18-44 años, vivir en Bogotá, consumir sustancias ilegales excepto marihuana (con la que no hay diferencias). Entre tanto están asociados negativamente o pueden ser protectores hablar la lengua de la comunidad indígena (92%; OR = 0,08) y vivir en área rural (70% menos riesgo; OR = 0,3). Estos datos son congruentes con ausencia de desarraigo y aculturación como factores protectores en este grupo de población, y señalan la necesidad de protegerlos de la exposición a violencia como factor que previene esto.
Finalmente pensamos que este estudio se constituye en el primero realizado a nivel poblacional en indígenas en Colombia, y a pesar de no ser exhaustivo para todos los trastornos y problemas posibles, permite pensar de manera general en cómo está la situación de salud mental de los pueblos indígenas del país.
ConclusionesLa población indígena en Colombia presenta cifras de pobreza altas (26,6%) y exposición a violencia que suscita desplazamiento (17,8%), cifras mayores que en otros grupos de población en Colombia.
La prevalencia de problemas es del 8,1%; la de consumo excesivo de alcohol, del 16,2%, y la de trastornos mentales (ansiedad y depresión) en el último año, del 7,6%.
Son factores que se asocian con menor riesgo de enfermedad mental en esta población hablar la lengua materna del pueblo indígena y vivir en área rural (no ser desplazado a la ciudad).
Se requiere trabajar con y por la población para reducir las inequidades que existen en salud mental, desde una perspectiva intercultural de la epidemiología y la salud.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesNinguno.
Este estudio está financiado por COLCIENCIAS y el Ministerio de Salud y Protección Social bajo la invitación para presentar propuesta para ejecutar la Encuesta Nacional de Salud Mental ENSM; contrato 762-2013.