El espectro de la conducta suicida (CS) es nuclear en la clínica y el tratamiento del trastorno límite de personalidad (TLP). Los rasgos patológicos del TLP intervienen como factores de riesgo de CS en confluencia con otras variables clínicas y sociodemográficas asociadas con el TLP. El objetivo del presente trabajo consiste en evaluar los rasgos de personalidad específicos del TLP que se relacionan con la CS.
MétodosSe realiza un estudio transversal, observacional y retrospectivo, de una muestra de 134 pacientes con diagnóstico de TLP según los criterios del DSM-5. Se utilizan los cuestionarios de Millon-II, Zuckerman-Kuhlman y Barrat para valorar distintos parámetros de la personalidad. Se realizan comparaciones por variables mediante las pruebas de la χ2 y de la t de Student. La asociación entre variables se analiza mediante regresión logística multivariada.
ResultadosSe objetivan diferencias estadísticamente significativas entre la CS y relacionadas y la dimensión neuroticismo-ansiedad en el test de Zuckerman-Kuhlman. Asimismo se relaciona de manera significativa con la subescala fóbica y antisocial del Millon-II. La impulsividad medida con las pruebas de Zuckerman-Kuhlman y Barrat no aparece relacionada con la CS.
ConclusionesLos resultados presentados plantean el papel de los rasgos fóbicos, antisociales y del neuroticismo como posibles rasgos de personalidad del TLP relacionados con la CS. Incluso se propone una importancia mayor que el de la impulsividad dentro de la relación del TLP con la CS. De cara al futuro, estudios longitudinales permitirían aumentar la evidencia científica de los hallazgos presentados.
The spectrum of suicidal behaviour (SB) is nuclear in the clinic and management of borderline personality disorder (BPD). The pathological personality traits of BPD intervene as risk factors for SB in confluence with other clinical and sociodemographic variables associated with BPD. The objective of this work is to evaluate the specific personality traits of BPD that are related to SB.
MethodsA cross-sectional, observational and retrospective study was carried out on a sample of 134 patients diagnosed with BPD according to DSM-5 criteria. The Millon-II, Zuckerman-Kuhlman and Barrat questionnaires were used to assess different personality parameters. Variable comparisons were made using the χ2 test and the Student's t-test. The association between variables was analysed using multivariate logistic regression.
ResultsStatistically significant differences were observed between SB and related factors and the neuroticism-anxiety dimension in the Zuckerman-Kuhlman test. It is also significantly related to the phobic and antisocial subscale of the Millon-II. Impulsivity measured with the Zuckerman-Kuhlman and Barrat tests does not appear to be related to SB.
ConclusionsThe results presented raise the role of phobic, antisocial and neuroticism traits as possible personality traits of BPD related to SB, suggesting an even greater importance within the relationship between BPD and SB than that of impulsivity. Looking to the future, longitudinal studies would increase the scientific evidence for the specified findings.
En España el suicidio es la principal causa de muerte no natural y produce el doble de muertes que los accidentes de tráfico, 13 veces más que los homicidios y 80 veces más que la violencia de género1–3. Alrededor del 95% de los pacientes que intentan suicidarse pueden cumplir criterios de al menos un diagnóstico psiquiátrico4,5. Los trastornos afectivos son el diagnóstico más frecuente, seguido del trastorno por uso de sustancias (alcohol especialmente), la esquizofrenia y los trastornos de personalidad, en especial el trastorno límite de personalidad (TLP)6–8.
El TLP es de etiología multifactorial y se caracteriza por inestabilidad emocional, sentimiento crónico de vacío y conductas suicidas (CS) o relacionadas9,10. La CS es a menudo nuclear en el constructo del TLP, y es una de las dianas más importantes para el tratamiento y la fuente de conflicto más frecuente para los clínicos11,12. Entre el 40 y el 85% de los pacientes con TLP realizan intentos de suicidio (IS), con una media de 3 IS por paciente13,14. Las tasas de suicidio consumado se encuentran entre el 5 y el 10%, unas 400 veces superiores a lo estimado para la población general13,15,16.
En estas conductas intervienen en cierta medida unos rasgos de personalidad de los pacientes con TLP, que actúan como factores mediadores entre la estructura de la personalidad y la conducta expresada o manifiesta17,18. Los rasgos patológicos del TLP intervienen como factores de riesgo de CS en confluencia con otras variables clínicas y sociodemográficas asociadas con el TLP, como los antecedentes de trauma en la infancia o los IS previos8,19–21.
La evaluación del riesgo suicida es una de las tareas más importantes y a la vez complejas a las que debe de enfrentarse cualquier clínico, pues el TLP constituye un grupo de especial dificultad en el tratamiento de las CS11,22,23. Algunos de estos rasgos de personalidad pueden ser marcadores de riesgo de CS y poder identificarlos pronto ayudaría en una mejora en la adherencia terapéutica, el pronóstico y el tratamiento de estos pacientes con CS24–26.
Para ello, el objetivo del presente trabajo consiste en evaluar los rasgos de personalidad específicos del TLP que se relacionan con los IS y de las conductas autolesivas sin finalidad suicida (CASFS).
MétodosDiseño del estudioSe trata de un estudio transversal, observacional y retrospectivo que pretende analizar las relaciones entre distintos rasgos de personalidad y la posterior presentación de CS en una muestra de pacientes con TLP.
ParticipantesLa muestra se compuso de 134 pacientes de entre 18 y 56 años, con diagnóstico de TLP según los criterios del DSM-527. Estos pacientes fueron reclutados consecutivamente en el proceso de admisión a la Unidad de Día de Trastornos de la Personalidad del Hospital Clínico San Carlos de Madrid (España). Se trata de una unidad específica y de referencia nacional para el tratamiento de pacientes con este diagnóstico. La muestra se divide en 2 grupos según tuvieran antecedentes de CS, por un lado, y según se presentaran CASFS.
Se excluyó a los pacientes que cumplían criterios de otros diagnósticos, aquellos con cociente intelectual < 85, enfermedad neurológica grave, antecedente de traumatismo craneoencefálico, enfermedad médica grave, consumo actual de sustancias psicoactivas (exceptuando el tabaco) o negativa a participar en el estudio. El comité de ética del hospital aprobó el protocolo de evaluación y todos los participantes firmaron el consentimiento informado.
Procedimiento, variables e instrumentosLa evaluación clínica se llevó a cabo con un cuestionario que valora los posibles IS y CASFS y la modalidad de los IS. Asimismo, se utilizaron los siguientes cuestionarios y entrevistas como instrumentos de medición de la personalidad:
• Millon Clinical Multiaxial Inventory (MCMI-II)28. Proporciona información validada empíricamente, relevante y fiable sobre rasgos de personalidad del individuo. Cuenta con 4 índices que permiten evaluar la validez del protocolo y 24 escalas clínicas agrupadas según el grado de gravedad: patrones clínicos de personalidad, trastorno grave de la personalidad, síndromes clínicos y síndromes clínicos graves28,29.
• Zuckerman-Kuhlman Personality Questionnaire (ZKPQ)30. Mide las dimensiones que constituyen el modelo de los 5 factores de personalidad alternativos. Se basa en el supuesto de que los rasgos «básicos» de la personalidad son aquellos con una fuerte base biológico-evolutiva29: impulsividad y búsqueda de las sensaciones, que es la suma de 2 subescalas (impulsividad, entendida como una mala planificación y el paso al acto sin pensar apenas, y la subescala de búsqueda de sensaciones, que incluye la tendencia a asumir riesgos, la búsqueda de excitación, etc.); neuroticismo-ansiedad, que se refiere a estar frecuentemente preocupado, tenso, disgustado, ser miedoso, indeciso, falto de autoconfianza y muy sensible a las críticas; agresividad-hostilidad, que manifiesta la predisposición a expresar agresividad verbal, un comportamiento grosero y descuido con los demás, antisocial, dispuesto a la venganza y a la impaciencia con los otros; sociabilidad, que se divide en 2 subescalas (fiestas y amigos, que mide el número de amigos, el tiempo que se pasa con ellos y el gusto por asistir a fiestas y reuniones sociales, e intolerancia al aislamiento, que indica la preferencia por la compañía de otros en contraste con estar solo y realizar actividades solitarias), y actividad, que se divide en 2 subescalas (actividad general, que describe la necesidad de tener una actividad general continua y una incapacidad para descansar cuando no haya nada por hacer, y esfuerzo por el trabajo, que mide la preferencia por trabajos desafiantes y difíciles, así como un alto grado de energía para trabajar y simultanear tareas).
• Barrat Impulsiveness Scale (BIS-11)31. Mide el grado de impulsividad a través de 30 ítems. Los resultados se dividen en 3 índices o subescalas: impulsividad cognitiva, motora y no planeada, además de la puntuación total. Según los autores, desde el punto de vista clínico es más importante la puntuación total. En algunos estudios se propone como punto de corte la mediana de la distribución de los valores alcanzados por la escala en la población estudiada, pero puede entenderse que la escala en sí no tiene un punto de corte predeterminado29.
Los sujetos fueron evaluados de manera individual por un psiquiatra y un psicólogo clínico durante aproximadamente 120 min en la Unidad de Trastornos de Personalidad del Hospital Clínico San Carlos de Madrid (España). Con el fin de minimizar la variabilidad, todas las pruebas se realizaron en horarios similares (entre las 10.00 y las 12.00).
Análisis estadísticoSe utilizó la media ± desviación estándar para describir los datos continuos y los porcentajes para los datos categóricos. Con respecto a las variables cuantitativas, se determinó su ajuste a la distribución normal mediante la prueba de Kolmogorov-Smirnov. La muestra se dividió en 2 grupos según hubiera o no antecedentes de CS y según hubiera CASFS o no. Se realizaron comparaciones por variables mediante las pruebas de la χ2 y de la t de Student. La asociación entre variables se analizó mediante un modelo de regresión logística multivariado. Para el análisis de los datos se utilizó el paquete estadístico SPSS versión 19.0. El nivel de significación para todas las pruebas de contraste de hipótesis fue p < 0,05.
ResultadosLos 134 pacientes participantes en el estudio eran 97 mujeres (72,3%) y 37 varones (27,6%). La media de edad de estos pacientes es de 30 ± 8,74 (intervalo, 18-56) años. Las principales características sociodemográficas de los pacientes se muestran en la tabla 1.
Variables sociodemográficas de la muestra
| Sexo (n = 134) | |
| Varones | 37 (27,6) |
| Mujeres | 97 (72,3) |
| Etnia (n = 134) | |
| Caucásica | 116 (86,6) |
| Latinoamericanos | 3 (2,5) |
| Otras | 3 (2,5) |
| Estado civil (n = 114) | |
| Soltero/a | 83 (72,8) |
| Casado/a o en pareja | 26 (22,8) |
| Divorciados o separados | 5 (4,4) |
| Hijos (n = 134) | |
| No | 109 (81,4) |
| Sí | 25 (18,6) |
| Número de hijos (n = 134) | |
| 0 | 109 (81,4) |
| 1 | 15 (11,2) |
| 2 | 7 (5,2) |
| 3 o más | 3 (2,2) |
| Actividad actual (n = 134) | |
| Desocupado | 78 (58,2) |
| Trabajando | 16 (11,9) |
| Estudiante | 24 (17,9) |
| Baja laboral | 16 (11,9) |
| Dependencia (n = 134) | |
| Sí | 107 (79,9) |
| No | 27 (20,1) |
| Nivel educativo (n = 134) | |
| Estudios primarios | 18 (13,5) |
| Estudios secundarios | 53 (39,8) |
| Formación profesional | 27 (20,3) |
| Estudios universitarios | 35 (26,6) |
| Nivel socioeconómico (n = 134) | |
| Bajo | 20 (22,7) |
| Medio-bajo | 37 (42) |
| Medio-alto | 31 (35,2) |
Los valores expresan n (%).
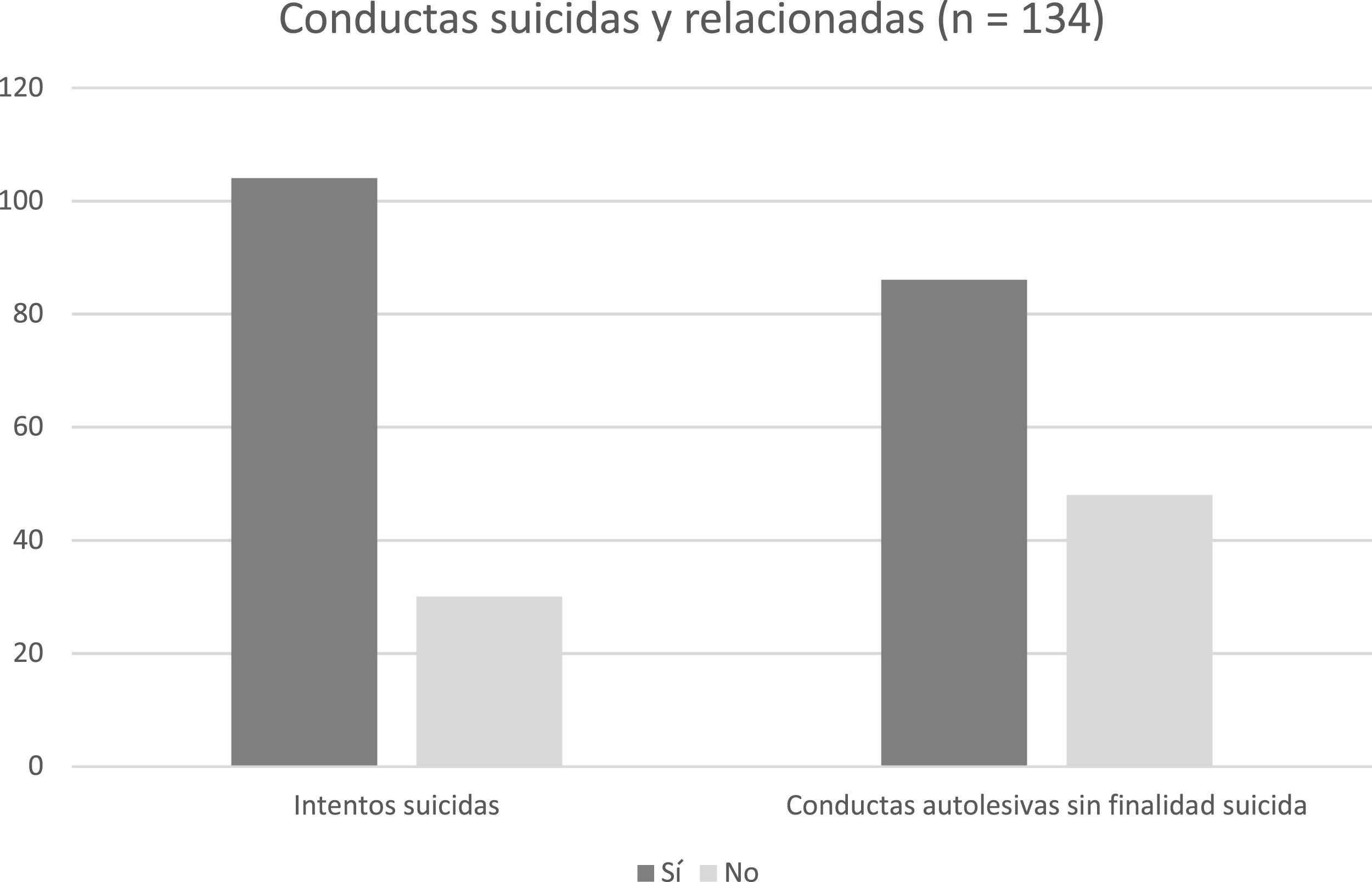
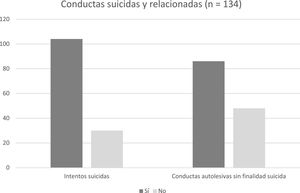
De los 134 pacientes (77,6%), 104 refieren antecedentes de al menos 1 IS, mientras 30 pacientes (22,4%) no tienen antecedentes de CS (fig. 1). La media de IS/paciente es 2,69 ± 1,77. Por otro lado, 86 pacientes (64,2%) informan de antecedentes de CASFS, mientras que 48 (35,8%) no los tienen (fig. 1). La distribución de los métodos para el IS se muestra la tabla 2. El método más frecuente es la combinación de métodos (53,5%), seguido de la sobreingesta de medicamentos (46,5%). En la tabla 3 se exponen las distintas medias y medianas de las subescalas del ZKPQ, MCMI-II y BIS-11.
Método del intento autolítico en la muestra estudiada
| Sobreingesta de medicamentos | |
| Sí | 40 (46,5) |
| No | 46 (53,5) |
| Venoclisis | |
| Sí | 6 (7) |
| No | 80 (93) |
| Envenenamiento | |
| Sí | 1 (1,2) |
| No | 85 (98,8) |
| Ahorcamiento | |
| Sí | 1 (1,2) |
| No | 85 (98,8) |
| Precipitación | |
| Sí | 6 (7) |
| No | 80 (93) |
| Arma blanca | |
| Sí | 1 (1,2) |
| No | 85 (98,8) |
| Arrojarse a vehículos | |
| Sí | 2 (2,3) |
| No | 84 (97,7) |
| Otros métodos/combinación de métodos | |
| Sí | 46 (53,5) |
| No | 40 (46,5) |
Los valores expresan n (%).
Puntuaciones en las distintas escalas de los cuestionarios ZKPQ, MCMI-II y BIS-11
| Media ± desviación típica | Mediana | |
|---|---|---|
| ZKPQ (n = 73) | ||
| Neuroticismo-ansiedad | 14,79 ± 4,29 | 17 |
| Actividad | 7,49 ± 3,42 | 7 |
| Sociabilidad | 6,1 ± 3,94 | 6 |
| Impulsividad y búsqueda de sensaciones | 9,81 ± 5,12 | 10 |
| Agresividad y hostilidad | 9,48 ± 3,33 | 10 |
| MCMI-II (n = 68) | ||
| Esquizoide | 73,07 ± 27,08 | 70 |
| Fóbica | 79,62 ± 25,99 | 83 |
| Dependiente | 63,49 ± 35,88 | 72,5 |
| Histriónica | 66,56 ± 29,9 | 68,5 |
| Narcisista | 66,38 ± 32 | 70 |
| Antisocial | 78,53 ± 28,23 | 79 |
| Agresivo-sádica | 73,47 ± 27,46 | 73 |
| Compulsiva | 54,65 ± 28,98 | 51 |
| Pasivo-agresiva | 88,24 ± 26,78 | 91,5 |
| Autodestructiva | 86,24 ± 21,2 | 90,5 |
| Esquizotípico | 84,14 ± 25,07 | 82 |
| Límite | 94,2 ± 24,26 | 101,5 |
| Paranoide | 71,38 ± 20,44 | 67 |
| BIS-11 (n = 113) | ||
| Motor | 24,3 ± 7,87 | 25 |
| Impulsiva | 24,02 ± 8,14 | 24 |
| Cognitiva | 20,6 ± 5,36 | 21 |
BIS-11: Barrat Impulsiveness Scale; MCMI-II: Millon Clinical Multiaxial Inventory; ZKPQ: Zuckerman-Kuhlman Personality Questionnaire.
Según el análisis univariante de los IS (tabla 4), se objetivan diferencias estadísticamente significativas en su asociación con las puntuaciones en la prueba de la t para la igualdad de medias en ZKPQ, dimensión sociabilidad (p=0,044). Esta variable aparece con efecto protector, es decir, a mayor puntuación, menor asociación del TLP con los IS. Asimismo, las puntuaciones en la prueba de la t para la igualdad de medias en ZKPQ, dimensión neuroticismo-ansiedad (p=0,061) se acercan a la significación estadística.
Resultados de la prueba de la t de Student para la igualdad de medias de intentos suicidas
| p (bilateral) | Diferencia de medias (IC95%) | ||
|---|---|---|---|
| BIS-11 | |||
| Motor | 0,538 | 1,123 | (–2,476-4,721) |
| Impulsiva | 0,377 | 1,662 | (–2,050-5,375) |
| Cognitiva | 0,456 | 0,923 | (–1,524-3,370) |
| Total | 0,424 | 3,371 | (–4,957-11,698) |
| ZKPQ | |||
| Impulsividad | 0,923 | –0,149 | (–3,203-2,905) |
| Neuroticismo-ansiedad | 0,061 | 2,22 | (–0,283-4,724) |
| Agresividad y hostilidad | 0,980 | –0,025 | (–2,010-1,960) |
| Actividad | 0,737 | 0,345 | (–1,693-2,383) |
| Sociabilidad | 0,044 | –2,356 | (–4,641 a –0,070) |
| MCMI-II | |||
| Esquizoide | 0,882 | 1,159 | (–14,413-16,731) |
| Fóbica | 0,880 | 1,135 | (–13,807-16,076) |
| Dependiente | 0,229 | 12,404 | (–8,002-32,810) |
| Histriónica | 0,747 | –2,784 | (–19,964-14,396) |
| Narcisista | 0,640 | –4,322 | (–22,692-14,048) |
| Antisocial | 0,473 | –5,846 | (–22,017-10,325) |
| Agresivo-sádica | 0,589 | –4,288 | (–20,045-11,468) |
| Compulsiva | 0,997 | 0,029 | (–16,640-16,698) |
| Pasivo-agresiva | 0,977 | 0,226 | (–15,175-15,627) |
| Autodestructiva | 0,966 | –0,264 | (–12,458-11,929) |
| Esquizotípica | 0,340 | 6,885 | (–7,431-21,200) |
| Límite | 0,946 | –0,476 | (–14,425-13,473) |
| Paranoide | 0,933 | 0,5 | (–11,253-12,253) |
BIS-11: Barrat Impulsiveness Scale; IC95%: intervalo de confianza del 95%; MCMI-II: Millon Clinical Multiaxial Inventory; ZKPQ: Zuckerman-Kuhlman Personality Questionnaire.
Según el análisis univariante de las CASFS, aparecen como factores de riesgo las puntuaciones en la prueba de la t para la igualdad de medias en ZKPQ, dimensión neuroticismo-ansiedad (p=0,031) y en MCMI-II, subescalas fóbica (p=0,045) y antisocial (p=0,027) (tabla 5).
Resultados de la prueba de la t de Student para la igualdad de medias de las conductas autolesivas sin finalidad suicida
| p (bilateral) | Diferencia de medias (IC95%) | |
|---|---|---|
| BIS-11 | ||
| Motor | 0,519 | –1,005 (–6,155) |
| Impulsiva | 0,316 | 1,614 (–6,344) |
| Cognitiva | 0,442 | 0,815 (–4,185) |
| Total | 0,779 | 1,014 (–14,281 |
| ZKPQ | ||
| Impulsividad | 0,62 | 0,616 (–4,938 |
| Neuroticismo-ansiedad | 0,031 | 2,216 0,212-4,219) |
| Agresividad y hostilidad | 0,448 | –0,613 (–3,201) |
| Actividad | 0,187 | 1,09 (–3,261) |
| Sociabilidad | 0,322 | –0,945 (–3,783 |
| MCMI-II | ||
| Esquizoide | 0,828 | –1,475 (–26,994 |
| Fóbica | 0,045 | 12,88 0,317-25,443) |
| Dependiente | 0,485 | 6,272 (–35,641) |
| Histriónica | 0,676 | –3,127 (–29,772) |
| Narcisista | 0,487 | –5,57 (–31,788) |
| Antisocial | 0,027 | –15,339 (–27,12) |
| Agresivo-sádica | 0,59 | –3,704 (–27,32) |
| Compulsiva | 0,568 | –4,148 (–28,83) |
| Pasivo-agresiva | 0,12 | 10,341 (–26,215) |
| Autodestructiva | 0,083 | 9,113 (–20,662) |
| Esquizotípica | 0,188 | 8,217 (–24,666) |
| Límite | 0,175 | 8,192 (–23,85) |
| Paranoide | 0,835 | 1,064 (–20,372) |
BIS-11: Barrat Impulsiveness Scale; IC95%: intervalo de confianza del 95%; MCMI-II: Millon Clinical Multiaxial Inventory; ZKPQ: Zuckerman-Kuhlman Personality Questionnaire.
La impulsividad medida con las pruebas ZKPQ y BIS-11 no aparece relacionada con la CS ni con las CASFS según el análisis univariante (tablas 4 y 5).
Con el análisis multivariado mediante regresión logística, se encuentra una asociación estadísticamente significativa entre la CS y las CASFS (odds ratio [OR]=3,218; intervalo de confianza del 95% [IC95%], 1,069-9,690; p=0,038). A su vez, las CASFS se asocian de manera estadísticamente significativa con los IS (OR=4,037; IC95%, 1,491-10,932; p=0,006).
DiscusiónEl presente estudio encuentra una fuerte asociación estadística en el análisis multivariante entre CASFS y CS en los pacientes diagnosticados de TLP, hallazgo también presente en otros estudios32,33. Se encuentra que las CASFS son un mayor predictor de IS que a la inversa, es decir, que los IS respecto a las CASFS, como señalan trabajos recientes34–36. Se observa que ambas están estrechamente relacionadas y pueden formar un continuo en la expresión de un malestar básico común a ellas37.
A pesar de ciertas diferencias en los hallazgos empíricos, con estimaciones diferentes de la importancia de unos rasgos de personalidad patológica u otros en el TLP, sigue siendo una teoría ampliamente aceptada que los pacientes diagnosticados de TLP tienen un alto riesgo de CS y relacionadas8,21,38,39. Este es un dato ampliamente corroborado y sobre el que hay pocas discusiones. Las dificultades comienzan al analizar el TLP en distintos rasgos de personalidad y los criterios que definen su diagnóstico, así como en el grado de contribución de cada uno de estos factores por separado en el desarrollo de las CS20.
Entre los trastornos de personalidad más relacionados con la CS, se encuentran el TLP y el trastorno antisocial de personalidad40. La comorbilidad de ambos puede incrementar en conjunto el riesgo de CS, comparado con el de cada uno de los diagnósticos por separado41,42, así como determinar un peor funcionamiento psicosocial43,44.
La lesión autoinfligida es un patrón de conductas destructivas hacia uno mismo que incluyen las CASFS, los IS y las muertes por suicidio, y se ha visto que la comorbilidad entre el TLP y el trastorno antisocial de la personalidad las favorece45,46. El análisis realizado no encuentra relación significativa con los IS, pero sí con las CASFS según el análisis univariante. Por lo tanto, tiene sentido pensar que un paciente afecto de TLP con rasgos antisociales de personalidad presente una mayor tendencia a las CASFS como antesala a la CS.
Respecto a los rasgos fóbicos, existen publicaciones que los relacionan con la CS47,48. La rigidez cognitiva, la rumiación, la supresión del pensamiento, el sentimiento de pertenencia, la percepción de ser una carga o los sesgos atencionales son algunos factores cognitivos relacionados con la CS descritos, que pueden formar parte del cortejo sintomático de los pacientes con TLP y mayor puntuación en rasgos fóbicos49. Es posible que estos pacientes con rasgos fóbicos tengan unas características de autoagresividad enmarcada no en un déficit de inhibición conductual, sino en un modelo más obsesivo/panneurótico de incapacidad para parar el deseo de autolesionarse, y muestren malestar y ansiedad durante el proceso de contención de la conducta, pero un importante alivio cuando el acto se lleva a cabo50.
En la muestra de pacientes estudiada, se ha encontrado relación estadísticamente significativa según el análisis univariante entre las dimensiones de personalidad medidas por el cuestionario ZKPQ30 neuroticismo-ansiedad, como factor de riesgo de CASFS. La dimensión neuroticismo-ansiedad se refiere a estar frecuentemente preocupado, tenso, disgustado, miedoso, indeciso, falto de autoconfianza y muy sensible a las críticas29. Si este nivel de neuroticismo es alto, los sujetos tienen ideas poco realistas, dificultades para tolerar la frustración, necesidades excesivas o tendencia al malestar psicológico51,52.
Niveles altos de neuroticismo y bajos de extraversión se asocian con las CS49. Revisiones sistemáticas sobre rasgos de personalidad correlacionados con conductas suicidas proponen que el neuroticismo es un marcador de riesgo6,24. El análisis presentado indica que esta dimensión podría predecir las CASFS según el análisis univariante. Se podría afirmar que los pacientes con TLP más tendentes a la preocupación, estar tensos, faltos de autoconfianza y sensibles a las críticas serían más tendentes a las CASFS como antesala a la CS propiamente dicha.
A diferencia de varios autores y de evidencia previa relativamente consolidada, no se ha encontrado una relación estadísticamente significativa entre las CS y la impulsividad o la agresividad, características o rasgos de personalidad frecuentes en estos pacientes que cabría encontrar asociados con CS o CASFS53–55. Una posible explicación es que no todas las CS y conductas relacionadas están asociadas con comportamientos agresivo-impulsivos56. Asimismo, la impulsividad es un constructo conceptual heterogéneo, difícil de definir clínica y fenomenológicamente de un modo unitario55. Por ello, se estima que conviene distinguir entre la impulsividad estado y la impulsividad rasgo; la primera sería una característica del acto suicida, que puede presentarse de fugazmente, y la segunda es una característica implícita o estructural del sujeto que hace un intento, una característica más estable en el tiempo57.
La impulsividad medida con la escala de Barrat (BIS)31 es el subtipo impulsividad rasgo, la cual no es tan definitoria de la CS o de las CASFS calificadas como impulsivas o no premeditadas como la impulsividad estado56. La impulsividad medida por la escala ZKPQ30 es la suma de 2 subescalas: impulsividad, entendida como mala planificación y el paso al acto sin pensar apenas, y la subescala de búsqueda de sensaciones, que incluye la tendencia a asumir riesgos, la búsqueda de excitación, etc.29. En esta línea, varios autores exponen que la impulsividad y otros rasgos de temperamento no son buenos predictores de la CS20,58. Otros autores exponen que el trauma en la infancia, en especial el abuso sexual, sería un mejor predictor de CS que la impulsividad19,59–61. No obstante, como se ve más adelante, el diseño de corte transversal del estudio ha podido influir en la ausencia de dicho hallazgo.
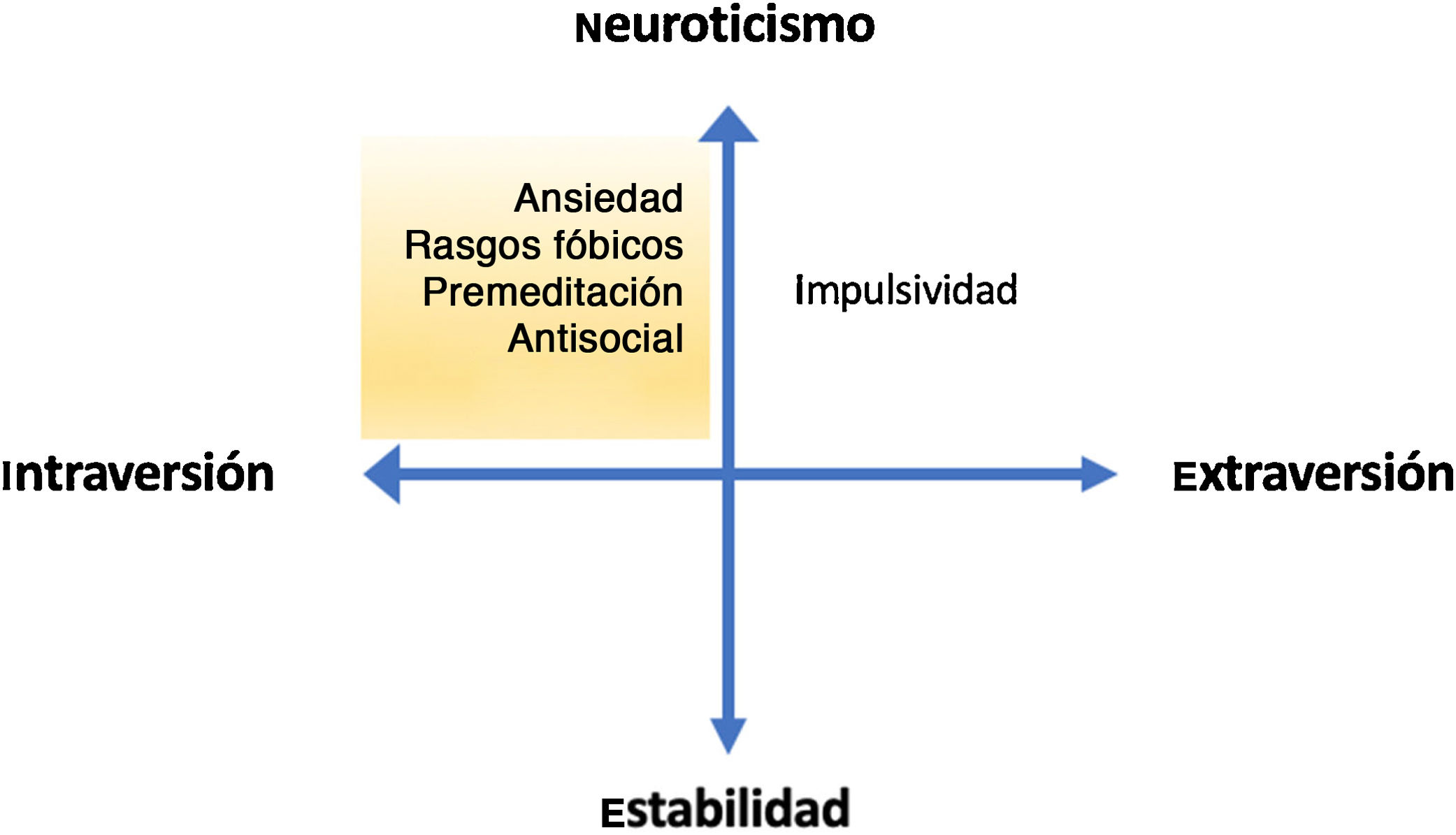
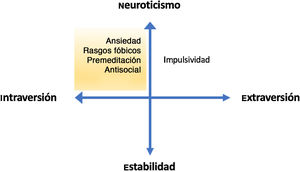
A modo de síntesis, aunando los rasgos de personalidad en las dimensiones introversión-extraversión y neuroticismo-estabilidad62, se expone que los pacientes con TLP más tendentes a la introversión y al neuroticismo (en el que se podría incluir a los pacientes con rasgos más fóbicos, neuróticos o antisociales) presentan más riesgo de CS que aquellos más tendentes a la extraversión (los más impulsivos) o a la estabilidad (fig. 2).
Modelo de Gray adaptado a las dimensiones básicas del trastorno límite de personalidad. Se exponen las dimensiones de personalidad neuroticismo-estabilidad (eje vertical) y de introversión-extraversión (eje horizontal), con ejemplos de rasgos típicos de cada dimensión. Se sombrea en amarillo la zona de mayor riesgo suicida según los hallazgos descritos.
La principal limitación metodológica del diseño del presente trabajo es que se trata de un estudio observacional, descriptivo y transversal, de temporalidad concurrente y retrospectivo. Este modelo de diseño no permite establecer nexos de causalidad entre las asociaciones encontradas y no tiene la potencia estadística equiparable a la de un estudio prospectivo.
ConclusionesLos resultados presentados plantean el papel de los rasgos fóbicos, antisociales y del neuroticismo como posibles rasgos de personalidad del TLP relacionados con la CS. Incluso se propone una importancia mayor que el de la impulsividad dentro de la relación del TLP con la CS. Estos resultados podrían ser subsidiarios de ulteriores proyectos de investigación de cara a su inclusión en escalas de valoración de la CS y el tratamiento clínico dentro del tratamiento integrado para esta enfermedad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.