Se define como síntoma médicamente inexplicado los síntomas físicos de varias semanas de duración cuya adecuada evaluación médica no revele alguna enfermedad que los explique; cuando estos síntomas se tornan persistentes, llevan a exploraciones clínicas exhaustivas y múltiples intervenciones. Estos pacientes tienen un deterioro mayor, o al menos comparable en cuanto a funcionamiento físico, salud mental y percepción negativa de su salud, que los pacientes con múltiples enfermedades médicas crónicas; tienen significativamente más eventos estresantes vitales (abuso psicológico, físico y/o sexual) y más probabilidades de cumplir criterios diagnósticos de ansiedad y depresión.
ObjetivoCaracterizar sociodemográfica y psiquiátricamente un grupo de pacientes identificados en atención primaria con síntomas médicamente inexplicados.
MétodosEstudio descriptivo transversal de pacientes de 18-70 años, a quienes se aplicó el PHQ-15, el PHQ-9 y el PHQ para ansiedad y una encuesta diseña para la investigación.
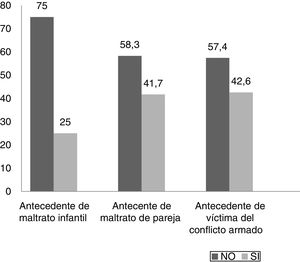
ResultadosSe analizó a 36 pacientes, el 94,4% mujeres, con una mediana de edad de 45 [20] años; el 33,3% de ellas estaban casadas y el 91,7% tenía hijos. El 55% tenía síntomas somáticos funcionales graves, el 77,8% tenía 1 o más trastornos somáticos funcionales y el 77,7% presentaba síntomas afectivos o ansiosos de relevancia clínica. El 25% de los pacientes reportaron antecedente de maltrato en la infancia; el 41,7%, maltrato de pareja, y el 41,6% había sido víctima del conflicto armado colombiano.
ConclusionesEl principal hallazgo de este estudio fue que cerca de 8 de cada 10 pacientes cumplían criterios de un trastorno somático funcional con gran intensidad sintomática, y cerca de 3 de cada 10 pacientes cumplían criterios de 2 trastornos funcionales, la mayoría de estos pacientes sin otras enfermedades médicas de base. Además, en estos pacientes se encontró alta prevalencia de exposición a diferentes tipos de violencia a lo largo de la vida.
Medically unexplained symptoms are defined as physical symptoms that have been present for several weeks and that an adequate medical evaluation has not revealed any disease that explains them; when these symptoms become persistent, they lead to comprehensive clinical investigations and multiple interventions. These patients have a greater or at least comparable commitment to physical functioning, mental health, and negative health perception than patients with multiple chronic medical conditions; have significantly more stressful life events (psychological, physical and/or sexual abuse) and are more likely to meet diagnostic criteria for anxiety and depression.
ObjectiveTo characterize sociodemographic and psychiatric characteristics of a group of patients identified in primary care with medically unexplained symptoms.
MethodologyA descriptive, cross-sectional study with patients from 18 to 70 years old who were given PHQ-15, PHQ-9 and PHQ for anxiety, and a survey designed for the study.
Results36 patients were analysed, 94.4% women, median age 45 [RIC, 20] years-old, 33.3% married, 91.7% had children. 55% had severe functional somatic symptoms, 77.8% had one or more functional somatic disorders, and 77.7% had clinically relevant affective or anxiety symptoms. 25% of the patients reported a history of child abuse, 41.7% were mistreated by a partner, and 41.6% were victims of the Colombian armed conflict.
ConclusionsThe main finding of this study was that 8 out of 10 patients met criteria for a functional somatic disorder with great symptomatic severity and three out of ten patients met criteria for two functional disorders, most of these patients without other basic medical diseases. In addition, we found a high prevalence of exposure to different types of violence that these patients have been subjected to throughout their life.
Se define como síntoma médicamente inexplicado los síntomas físicos de varias semanas de duración cuya adecuada evaluación médica no revele alguna enfermedad que los explique1,2. Estos síntomas se presentan frecuentemente en el primer nivel de atención (aproximadamente corresponden al 50% de las consultas)2-4. Muchos pacientes presentan un síntoma somático individual, como cefalea, lumbalgia y mareo. Otros presentan un síndrome funcional caracterizado por una constelación de síntomas somáticos, como un síndrome de intestino irritable o una fibromialgia5.
La mayoría de los síntomas médicamente inexplicados son transitorios y autolimitados, pero cuando se tornan persistentes, llevan a exploraciones clínicas exhaustivas que se traducen en consultas repetidas al médico de atención primaria, múltiples remisiones, aumento en la realización y repetición de exámenes diagnósticos (lo que incluye procedimientos invasivos) y aumento de tratamientos costosos y hospitalizaciones prolongadas2,6.
Los pacientes muy somatizadores tienen mayor deterioro, o al menos comparable en cuanto a funcionamiento físico, salud mental y percepción negativa de su salud, que los pacientes con múltiples enfermedades médicas crónicas6. Estos pacientes son principalmente adultos jóvenes4, mujeres2–4 y con bajo nivel educativo2 y tienen significativamente más eventos estresantes vitales (abuso psicológico, físico y/o sexual)2,7 y más probabilidades de cumplir criterios diagnósticos de ansiedad y depresión2,4,7.
El propósito de este estudio es caracterizar un grupo de pacientes con síntomas médicamente inexplicables en un primer nivel de atención de la ciudad de Medellín, Colombia.
MétodosEstudio descriptivo transversal de una población de referencia constituida por los 25.000 adultos asignados a una institución primaria de salud de la ciudad de Medellín, que emplea el sistema de salud familiar, en el que los médicos de familia conocen ampliamente a los grupos familiares que se les asignan; los miembros del grupo familiar se atienden en caso de enfermedad y en los diferentes servicios de promoción y prevención; en caso de requieran evaluaciones o estudios especializados, se remite a los pacientes y el médico de familia en todo momento está al tanto de lo que ocurre con su paciente.
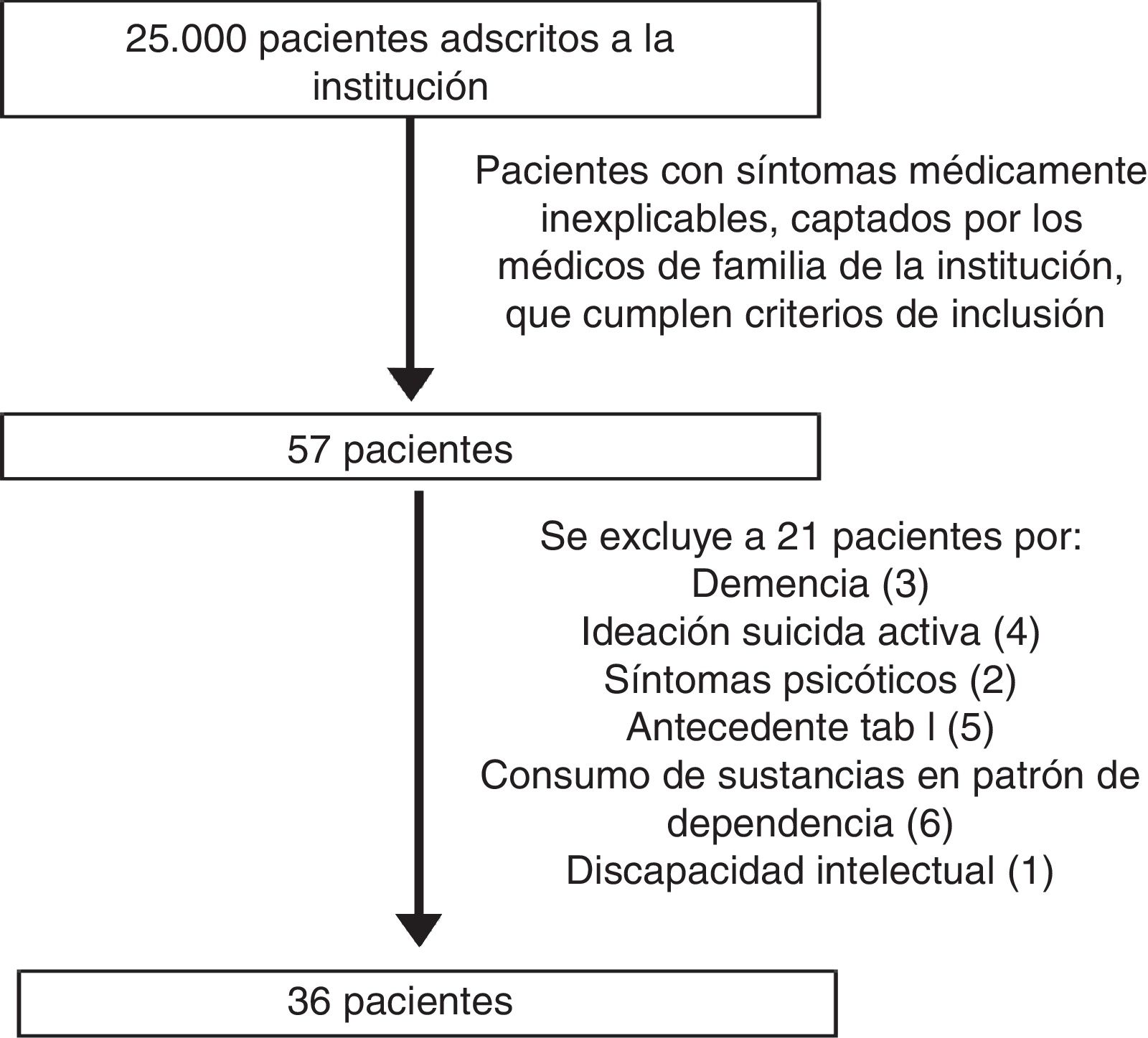
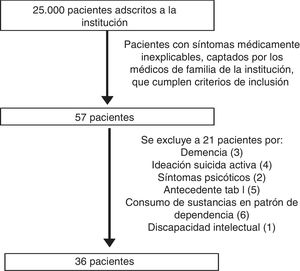
Conformaron la población de estudio los pacientes con síntomas médicos sin adecuada explicación médica según los facultativos de atención primaria de dicha institución. La selección de la muestra fue no probabilística, a partir de los pacientes identificados durante los 20 meses que duró la recolección de la muestra y dispuestos a participar. Los criterios de inclusión fueron: edad de 18 a 70 años, tener por lengua materna el español y saber leer y escribir. Los criterios de exclusión fueron: presencia de síntomas confusionales compatibles con demencia y/o delirium, presencia de síntomas psicóticos, ideación suicida activa, antecedente de discapacidad intelectual moderada a grave, antecedente de esquizofrenia, antecedente de trastorno afectivo bipolar tipo I, consumo de alcohol en patrón de dependencia y consumo de sustancias ilícitas en patrón de dependencia. Durante el seguimiento, ningún paciente recibió un diagnóstico clínico nuevo que explicara total o parcialmente los síntomas «médicamente no explicables» (fig. 1).
Las variables incluidas fueron: edad, sexo, escolaridad, estado civil, lugar de residencia, empleo, religión, número de hijos, preguntas relacionadas con depresión, ansiedad, síntomas somáticos funcionales y eventos vitales. La encuesta es autoaplicada y consta de 42 preguntas.
Instrumentos de mediciónEl Patient Health Questionnaire (PHQ) es una herramienta diagnóstica para trastornos mentales usada por profesionales de la salud que necesitan instrumentos breves y sencillos para los pacientes. Deriva de la entrevista PRIME-MD desarrollada por Spitzer et al.8, con el fin de tamizar 12 trastornos mentales. Posteriormente esos mismos autores desarrollaron el PHQ. El PHQ es una versión autoaplicada del PRIME-MD, que contiene los módulos para depresión, ansiedad, alcohol, trastornos somatomorfos y trastornos alimentarios del PRIME-MD. Cada pregunta se califica de 0 a 2. La puntuación se obtiene de sumar las de las subescalas.
PHQ-9El PHQ-9, una subescala autoaplicada que se deriva del PHQ, permite tamizar depresión mayor con una sensibilidad del 92% y especificidad del 89%, y está validada al español en Chile, Argentina y Colombia9–11. Consta de 9 ítems que evalúan la presencia de síntomas depresivos (correspondientes a los criterios del DSM-IV) en las últimas 2 semanas12.
PHQ-15La subescala PHQ-15 tamiza 15 síntomas somáticos que ocurren en cerca del 90% de los síntomas físicos reportados comúnmente por los pacientes que asisten a consulta8,13. Es una medida validada que se ha usado en más de 40 estudios en diferentes países y culturas14; está validada en español13. La puntuación para la PHQ-15 se encuentra en una franja de 0-30 puntos, lo cual clasifica los síntomas somáticos en: mínimos (0-4), leves (5-9), moderados (10-14) y graves (15-30)13. La sensibilidad y la especificidad de la PHQ-15 en cuidado primario son del 78 y el 71% respectivamente15.
GAD-7La subescala GAD-7 se desarrolló para diagnosticar ansiedad generalizada y está validada en 2.740 pacientes de atención primaria. Tiene una sensibilidad del 89% y una especificidad del 82%. Permite tamizar 3 diagnósticos de ansiedad: trastorno de pánico (sensibilidad, 74%; especificidad, 81%), ansiedad social (sensibilidad, 72%; especificidad, 80%) y estrés postraumático (sensibilidad, 66%; especificidad, 81%). Contiene 7 preguntas que se puntúan de 0 a 3 (nunca, algunos días y casi todos los días respectivamente), con una puntuación entre 0 y 21. Los puntos de corte para los síntomas ansiosos son 5 (leve), 10 (moderado) y 15 (grave)16,17.
Se realizó una prueba piloto que incluyó a 4 pacientes, en la cual se determinó el tiempo requerido para diligenciar cada encuesta y que el lenguaje de las preguntas fuese sencillo. Para minimizar los posibles sesgos de información, se verificó que la encuesta estuviera completamente diligenciada y se ayudó a cada participante con las dudas que se suscitaron al cumplimentarla. Se aseguró la privacidad del paciente para responder la encuesta pidiendo a los acompañantes que se retiraran mientras se aplicaba. Una epidemióloga con experiencia en el manejo de esta información revisó la base de datos.
Se realizaron análisis descriptivos de las variables sociodemográficas, se realizaron pruebas de normalidad para la edad y se obtuvieron medidas de resumen y dispersión. Para el análisis de la información, se utilizó el software SPSS® versión 21.0 (SPSS Inc.; Chicago, Illinois, Estados Unidos), licencia amparada. Esta investigación se clasifica como sin riesgo según el artículo 11 de la resolución 008430 de 1993. Se solicitó consentimiento informado por escrito a los participantes. Se garantizó en todo momento la confidencialidad de la información analizada.
ResultadosSe incluyó a 36 pacientes. La mayoría eran mujeres (94,4%). La mediana de edad fue 45 [20] años. La mayoría estaban casados (33,3%) y tenían hijos (91,7%), estudios técnicos (27,8%) y empleo (61,1%) (tabla 1).
Características sociodemográficas de la población del estudio
| Sexo | |
| Varones | 2 (5,6) |
| Mujeres | 43 (94,4) |
| Edad (años) | 45 [20]; 46,28 ± 11,53 |
| Estado civil | |
| Solteros | 7 (19,4) |
| Casados | 12 (33,3) |
| Unión libre | 6 (16,7) |
| Viudo | 4 (11,1) |
| Separados/divorciados | 7 (19,4) |
| Tiene hijos | |
| Sí | 33 (91,7) |
| No | 3 (8,3) |
| Número de hijos | |
| 1 | 9 (33,3) |
| 2 | 14 (38,9) |
| ≥3 | 10 (27,8) |
| Estudios académicos | |
| Primaria incompleta | 2 (5,6) |
| Primaria completa | 3 (8,3) |
| Secundaria incompleta | 8 (13,9) |
| Secundaria completa | 9 (25,0) |
| Técnica incompleta | 4 (11,1) |
| Técnica completa | 10 (27,8) |
| Tiene empleo | |
| Sí | 22 (61,1) |
| No | 1 (2,8) |
| Ama de casa | 4 (11,1) |
| Pensionado | 9 (25,0) |
| Religión | |
| Católica | 29 (80,6) |
| Cristiano | 6 (16,7) |
| Pentecostal | 1 (2,8) |
| Ingresos mensuales | |
| Sin ingresos | 3 (8,8) |
| <66 dólares | 3 (8,8) |
| 66-165 dólares | 9 (26,5) |
| 166-332 dólares | 4 (11,8) |
| 333-665 dólares | 10 (29,4) |
| >665 dólares | 5 (14,7) |
Los valores expresan n (%) o mediana [intervalo intercuartílico]; media ± desviación estándar.
El 61% de los pacientes no tenía ninguna enfermedad médica diagnosticada. De los pacientes con enfermedades de base, el 27,8% tenía dislipemia; el 13,9%, diabetes mellitus tipo 2 y problemas de tiroides; el 8,3%, problemas pulmonares; el 5,6%, hipertensión arterial y el 2,8%, enfermedad renal crónica. Ningún paciente tenía enfermedades cardiovasculares, reumáticas, cáncer o infección por el VIH.
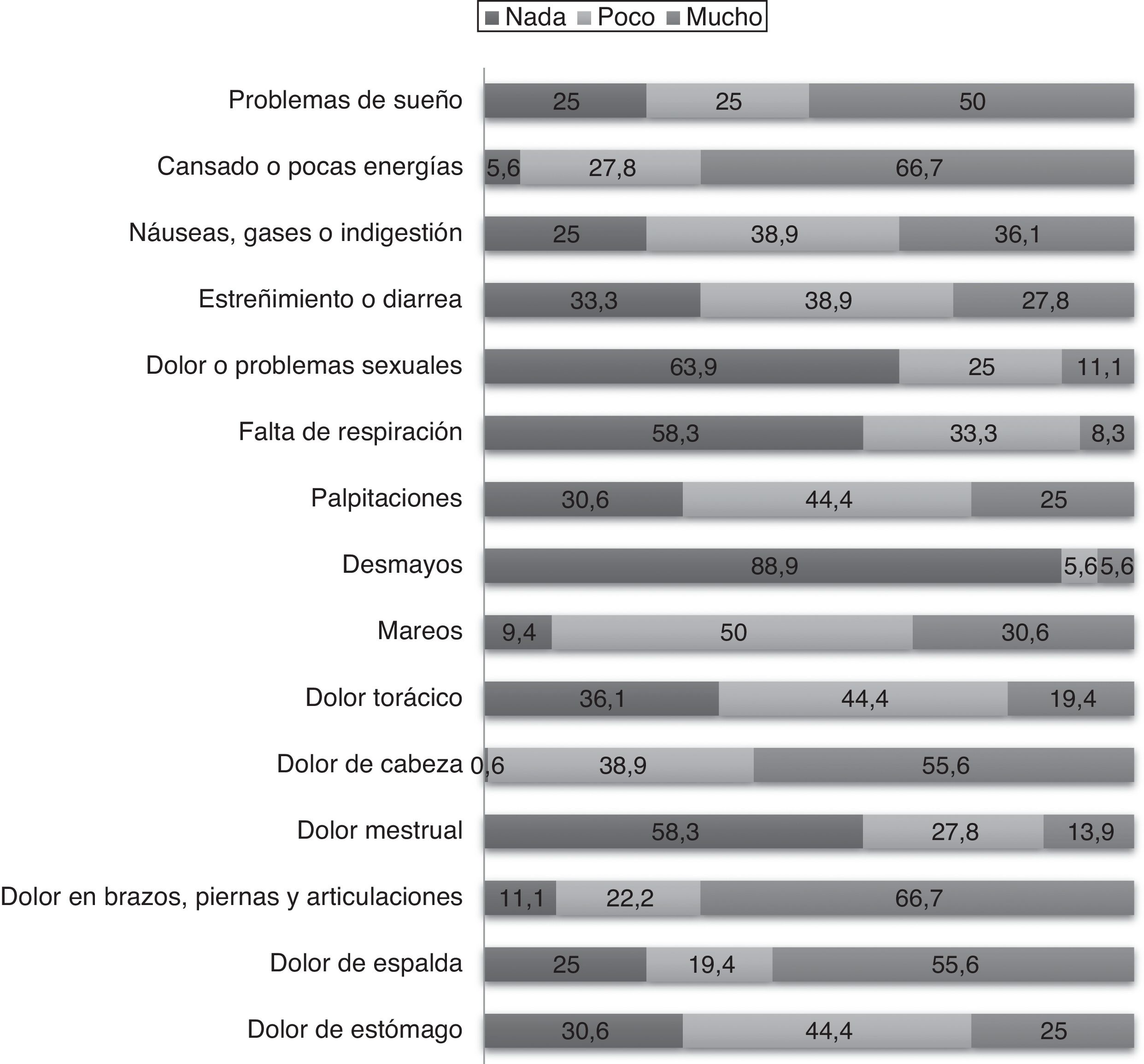
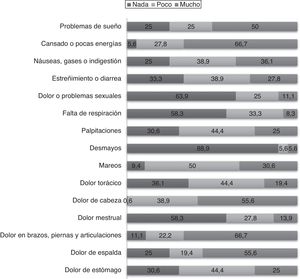
Síntomas somáticosSe preguntó a los pacientes por 15 síntomas somáticos y se les pidió que los calificaran según la intensidad del síntoma en nada, poco o mucho utilizando la escala PHQ-15. Los síntomas con mayor intensidad sintomática fueron cansancio y poca energía (66,7%), dolores en brazos, piernas y articulaciones (66,7%), dolor de cabeza y de espalda (55,6%) y problemas de sueño (50,0%), entre otros (fig. 2).
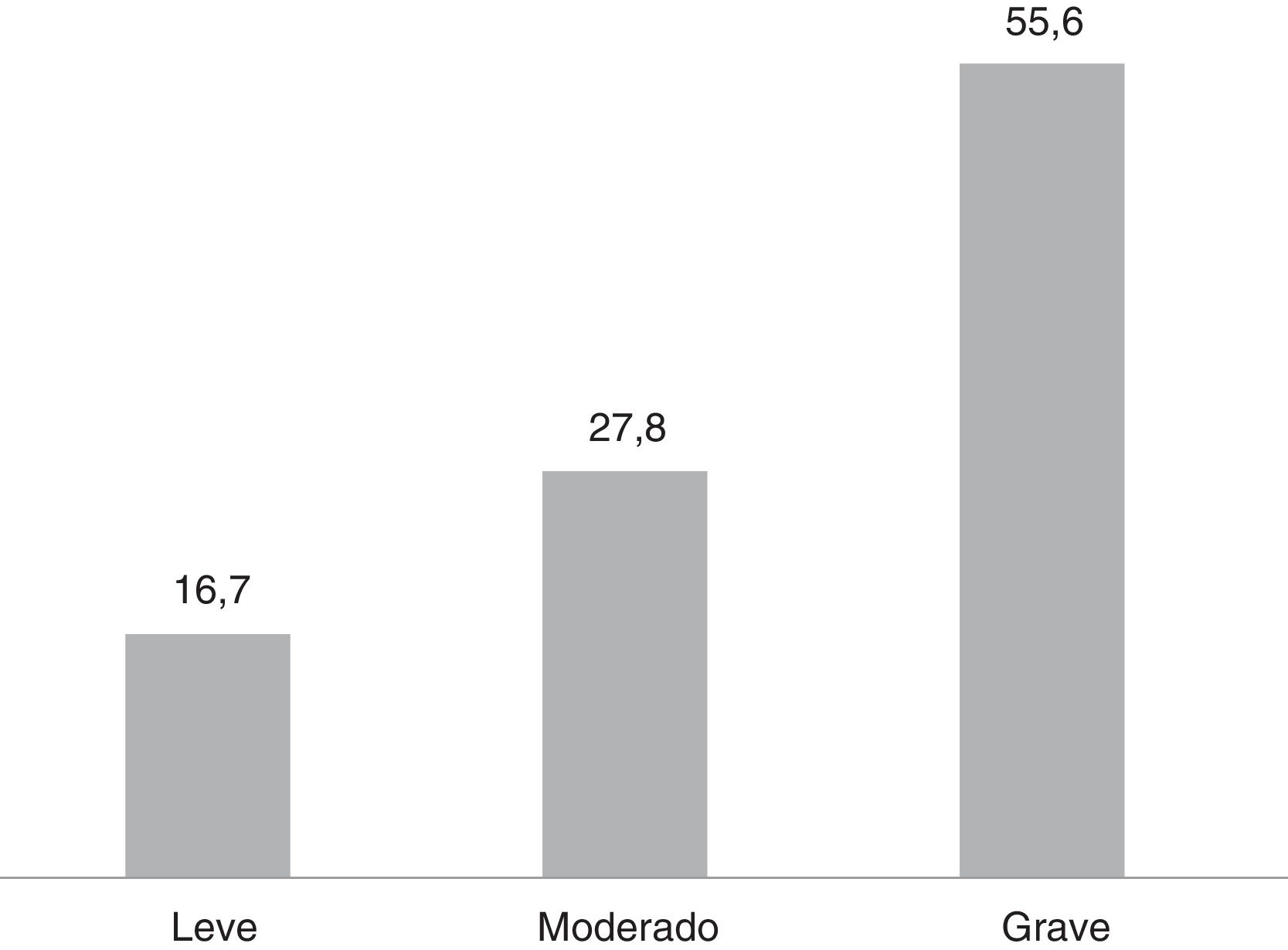
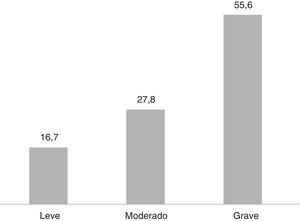
Según la escala PHQ-15, para la mayoría de los pacientes sus síntomas somáticos eran graves (55,0%) (fig. 3).
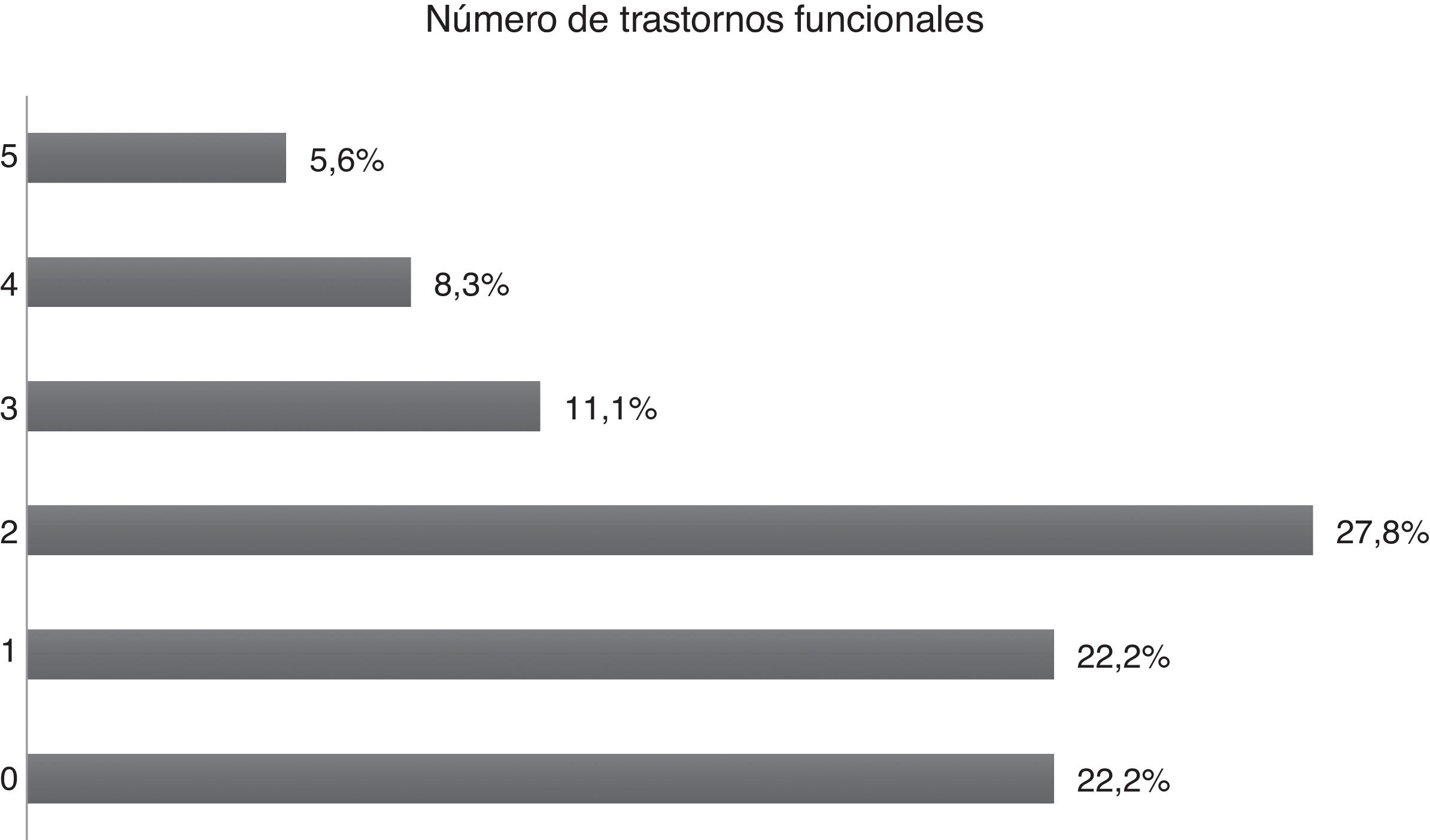
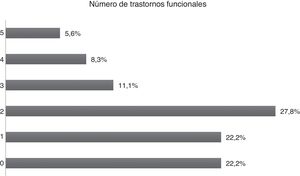
Trastorno funcionalEl 77,8% de los pacientes tenían algún trastorno funcional. En cuanto al número de trastornos funcionales, el 27,8% afirmó tener 2 trastornos y el 22,2%, 1 solo trastorno. El 22,2% negó que tuviera algún trastorno funcional (fig. 4).
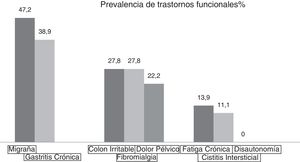
Los trastornos funcionales más prevalentes fueron la migraña (47,2%) y la gastritis (38,9%). No se encontró ningún paciente con disautonomía (fig. 5).
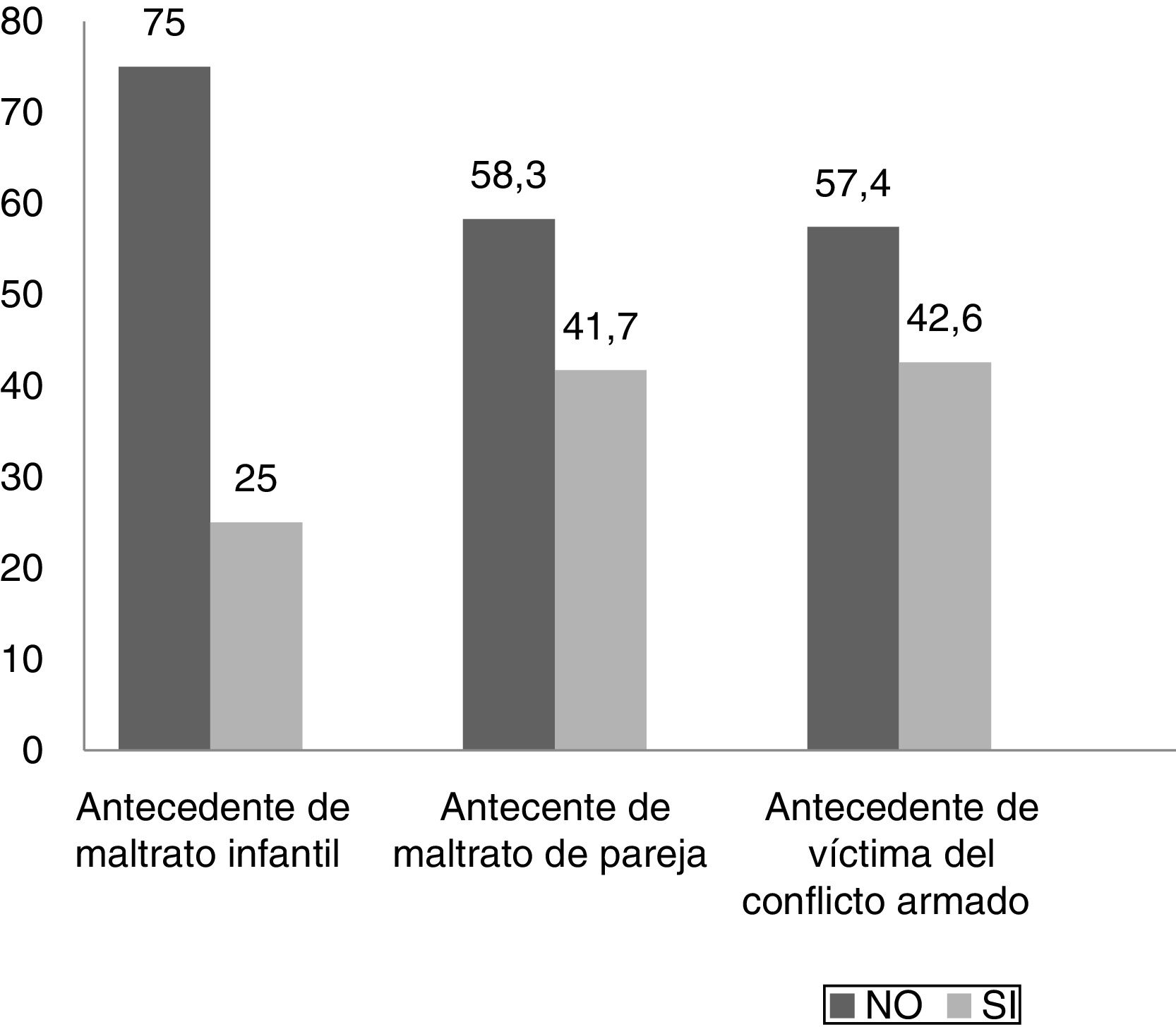
Antecedente de maltrato infantil y otros tipos de violencia a lo largo de la vidaEl 25% de los pacientes admitieron haber sido víctimas de maltrato en la infancia. Este maltrato infantil fue de tipo psicológico en el 100%, de tipo físico en el 88,8% y de tipo sexual en el 33,3% (fig. 5). El 41,7% afirmó haber sido víctima de maltrato de pareja. Este maltrato de pareja fue de tipo psicológico en el 100%, de tipo físico en el 80% y de tipo sexual en el 20% de los casos. En cuanto a situaciones de violencia intrafamiliar, el 38,9% afirmó que las había sufrido y el 44,4% de los pacientes afirmaron que en su hogar algún familiar consume sustancias psicoactivas como alcohol y drogas. Frente al conflicto armado colombiano, el 19,4% afirmó haber sido víctima directa; el 22,2%, indirecta y el 58,3%, que no lo ha sido (fig. 6).
Síntomas depresivos, ansiosos y de pánico según escala PHQSe aplicó la escala PHQ de síntomas depresivos, síntomas ansiosos y de pánico, y se encontró que el 30,6% tenía síntomas depresivos; el 36,1%, síntomas de pánico y el 33,3%, síntomas ansiosos.
DiscusiónEste estudio caracteriza sociodemográfica y clínicamente a 36 pacientes identificados en atención primaria con síntomas médicamente inexplicados. El principal hallazgo de este estudio es que cerca de 8 de cada 10 pacientes cumplían criterios de un trastorno somático funcional con gran intesidad sintomática, y cerca de 3 de cada 10 pacientes cumplían criterios de 2 trastornos funcionales, la mayoría de estos pacientes sin otras enfermedades médicas de base. Según Kroenke18, un cuarto de los pacientes con síntomas médicamente inexplicados sufren síntomas somáticos graves y entre 1/2 y 2/3 tienen 2 o más trastornos funcionales, lo cual coincide con nuestros hallazgos.
El otro hallazgo de gran importancia es la alta prevalencia de diferentes tipos de violencias a las que se han visto sometidos estos pacientes a lo largo de la vida. Numerosos estudios en las últimas décadas5,7,19–31 han señalado a los eventos traumáticos como un importante factor asociado con la presencia de síntomas médicamente inexplicados; sin embargo, la mayoría de estos estudios se han centrado casi exclusivamente en el abuso sexual en la infancia; en nuestro estudio se amplía el contexto de «lo traumático» incluyendo 3 de las 4 formas de maltrato en la infancia (maltrato psicológico, físico y sexual), el maltrato de pareja, la violencia intrafamiliar y el conflicto armado. Todas estas formas de violencia se presentan en una alta proporción en los pacientes, lo cual amplía la gama de lo traumático en el contexto de los síntomas médicamente inexplicados.
En pacientes con somatización, se han reportado diferentes prevalencias de maltrato infantil. En un estudio, Morrison30 encontró que el 55% de los pacientes con somatización reportaron haber sufrido abusos sexuales antes de los 18 años. En la literatura aún no están claras las cifras de síntomas médicamente inexplicables en pacientes víctimas de maltrato no sexual en la infancia.
La violencia de pareja, que puede incluir abuso físico, emocional, sexual, financiero y también control de la anticoncepción o el embarazo, afecta con mayor frecuencia a las mujeres32; sin embargo, la literatura no precisa su asociación con síntomas médicamente inexplicables.
En cuanto al sexo, se encontró una proporción de mujeres mayor que la reportada por otros autores: Steinbrecher et al.4 encontraron 7/10. y en nuestro estudio fueron 9/10.
El nivel educativo de estos pacientes —frecuentemente bajo según estudios previos2— difiere de lo encontrado en nuestro estudio, donde se situó entre estudios técnicos completos y educación básica secundaria, lo cual está por encima del nivel nacional promedio, pues tan solo el 3,9% de la población es tecnóloga33.
Finalmente, en cuanto a lo demográfico, se ha reportado mayor proporción de pacientes jóvenes4, lo cual también difiere de nuestros resultados, donde se encuentra un grupo de adultos de hasta 65 años.
En cuanto a los síntomas afectivos y ansiosos, el 77,7% de los pacientes con síntomas médicamente inexplicados presentaban síntomas afectivos y ansiosos de relevancia clínica; esta asociación se ha descrito en numerosos estudios, con prevalencias variables según la metodología empleada4,34–37. En nuestro estudio 1 de cada 3 pacientes tenía síntomas depresivos, ansiosos o de pánico clínicamente importantes. Este hallazgo es particularmente importante para señalar que, si bien se da una importante comorbilidad entre síntomas afectivos-ansiosos y síntomas médicamente inexplicables, los segundos no son una manifestación somática de los primeros, como sería el caso de una depresión enmascarada35,37.
Este estudio tiene las siguientes limitaciones: a) dada la metodología transversal, no es posible considerar una relación causal entre las variables estudiadas y la presencia de síntomas médicamente inexplicados; b) los resultados se basan en una encuesta y pueden estar influidos por posibles sesgos de memoria; c) dado el carácter sensible de las preguntas, es posible que los participantes no brindaran información confiable; d) se contó con un pequeño número de pacientes seleccionados por conveniencia, lo cual limita la generalización de los resultados, y e) los instrumentos empleados para tamizar síntomas mentales en este estudio permiten tamizar síntomas mentales específicos con determinado nivel de sensibilidad y especificidad, teniendo en cuenta que el patrón de referencia para el diagnóstico psiquiátrico es la entrevista psiquiátrica estructurada, lo cual debe ser considerado por el lector.
No obstante estas limitaciones, este estudio brinda información valiosa sobre los síntomas médicamente inexplicados en el contexto de la atención primaria. Además, consideramos que a partir de este estudio pueden generarse hipótesis para futuros estudios que exploren otros tipos de violencia en pacientes con síntomas médicamente inexplicados, particularmente en el escenario de la atención primaria, que es donde frecuentemente se presentan estos pacientes en búsqueda de atención.
Para terminar, este estudio permite establecer que los pacientes con síntomas médicamente inexplicables tienen situaciones psicosociales y de salud mental importantes que pueden tener una estrecha relación con los síntomas médicamente inexplicables, para lo cual el enfoque médico tradicional de la atención primaria, poco interesado en aspectos psicosociales, se puede quedar corto. Por lo tanto, comprender a cada paciente como un todo funcional integral e indivisible puede resultar útil a la luz de estos síntomas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.