El húmero es un hueso que está sometido a múltiples fuerzas deformantes lo cual hace que las fracturas a este nivel estén sometidas a altas cargas de estrés dinámico que producen inestabilidad. A pesar de esto, las fracturas diafisarias de húmero tienen normalmente buenos resultados, razón por la cual su manejo clásicamente ha sido no quirúrgico. Sin embargo, las fracturas que no responden al manejo médico tienen indicación quirúrgica; existen varias opciones de tratamiento, pero ninguno es superior al otro. El manejo de este tipo de fracturas clásicamente se ha realizado con reducción abierta y fijación con placa que proporcionan suficiente rigidez para la consolidación de la fractura. Se presenta una nueva técnica quirúrgica para el manejo del retardo de consolidación del húmero en un paciente con lesiones importantes en la piel.
Nivel de evidenciaIV
Diaphyseal humerus fractures are submitted to multiple forces related to dynamic stress that produces instability. Despite the stress at the fracture site, classical non-surgical management has good results. However, fractures that don’t’t respond well to a non-surgical treatment need a surgical treatment. There are many options to treat the consequences of a humeral pseudoarthrosis, mostly with open reduction and internal fixation with a plate. In this paper we pretend to show a new minimally invasive surgical technique for the management of a patient with humeral delayed union in association with major soft tissue damage.
Evidence levelIV
El húmero es un hueso tubular que tiene como característica importante sus múltiples inserciones musculares y fuerzas deformantes que producen estrés en el sitio de fractura si no se realiza un adecuado manejo de la misma. Existen dos conceptos que deben tenerse en cuenta para la definición de una alteración en la consolidación: el retardo de consolidación y la no unión. Respecto a la primera se puede decir que ocurre cuando una fractura no presenta signos radiográficos de consolidación entre los primeros tres y seis meses. La no unión se define como la falta de consolidación después de 6 meses, y el diagnóstico se realiza mediante la exploración clínica y la imaginología1,2. Existen dos tipos principales de pseudoartrosis: la pseudoartrosis atrófica y la pseudoartrosis hipertrófica. La primera es debida a la falta de un adecuado sustrato biológico y la segunda se presenta por deficiencias en la estabilidad de la fractura3.
Las fracturas diafisarias de húmero tienen normalmente buenos resultados. Clásicamente su manejo ha sido el no quirúrgico con inmovilizador; sin embargo, las fracturas que no responden al manejo médico tienen indicación quirúrgica. Actualmente, las indicaciones de cirugía se han ampliado debido al mejor conocimiento de la biología de la reparación ósea, los trazos de fractura y los materiales de osteosíntesis. Existen reportes de no unión en las fracturas diafisarias de húmero hasta del 17%; el 7% se manejan con placas y el 8%, con clavos endomedulares. Por otra parte, las tasas de pseudoartrosis con el manejo quirúrgico son del 10% y con el manejo no quirúrgico son hasta del 8%4,5.
La falla de la consolidación es un reto para el cirujano ortopedista pues es una condición multifactorial que en un momento determinado puede llegar a la no unión o a la pseudoartrosis. Entre los factores de riesgo para desarrollar esta condición se encuentran el insuficiente sustrato biológico en el foco de fractura, la osteopenia por desuso, las deformidades, la atrofia muscular, las cicatrices por cirugías previas y otros factores extrínsecos como la mala técnica de osteosíntesis y la inadecuada inmovilización.
Existen varias opciones de tratamiento para esta condición, pero ninguno es superior al otro. El manejo de este tipo de fracturas clásicamente se ha realizado con retiro del tejido fibrótico y recanalización y colocación de una placa e injertos que proporcionen suficiente rigidez y sustrato biológico para la consolidación de la fractura, pero como se mencionó no hay un consenso sobre el mejor método de tratamiento.
A continuación se presenta una nueva técnica quirúrgica para el manejo del retardo de consolidación del húmero en un paciente con lesiones importantes en la piel.
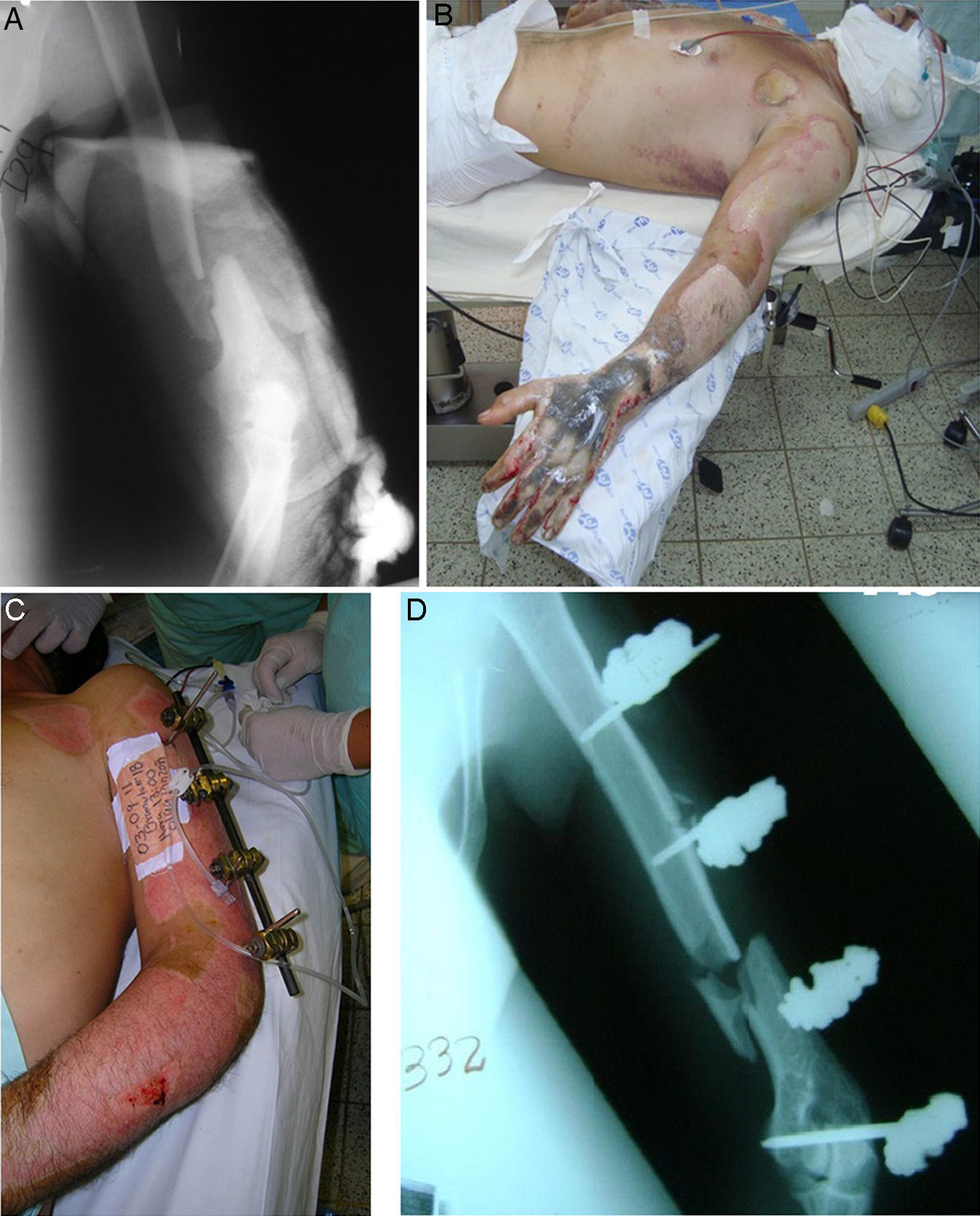
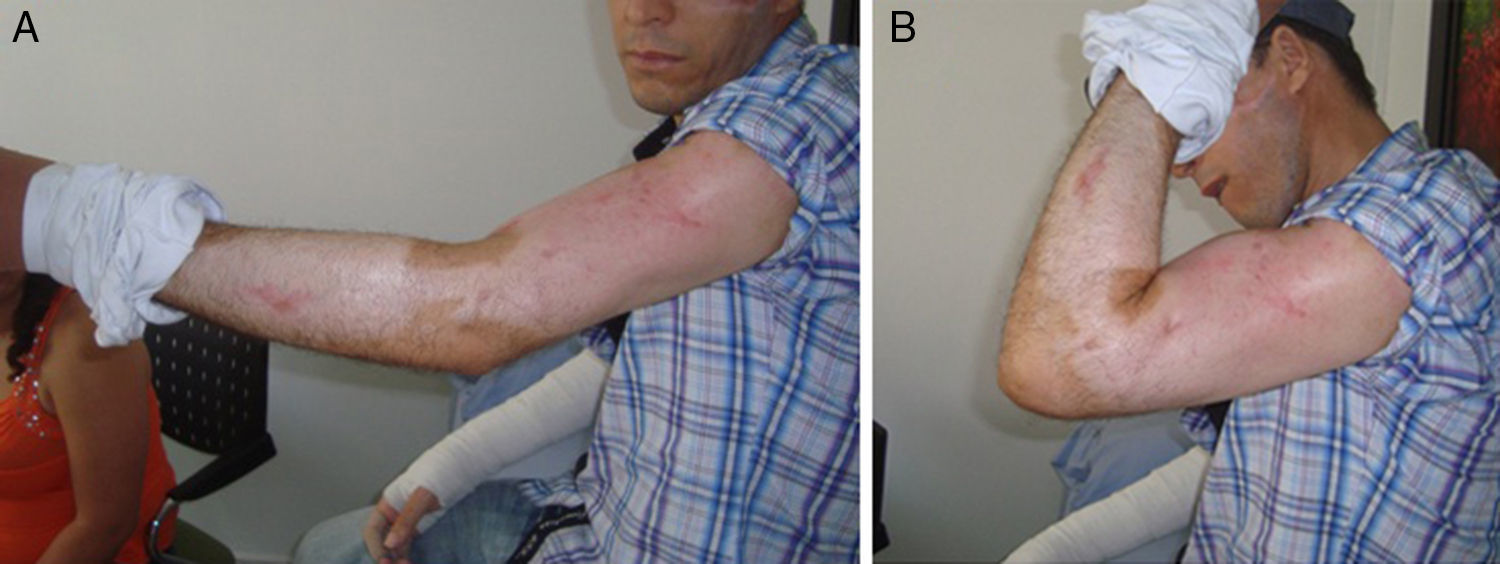
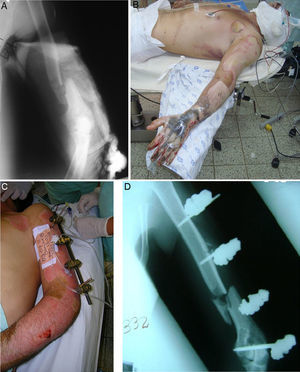
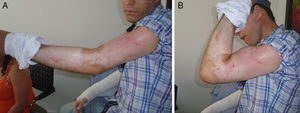
Caso clínicoHombre de 34 años de edad, sin antecedentes de importancia, ingresa a nuestra institución con un cuadro clínico de 8 horas de evolución secundario a una caída por banda transportadora de carbón. Presenta trauma contundente y torsional a nivel de brazo y antebrazo derechos y brazo izquierdo, con dolor, deformidad, limitación del movimiento y sangrado. Al examen físico el paciente se encuentra en adecuado estado general, álgido, con mucosa oral húmeda, conjuntivas rosadas, sin alteración cardiopulmonar o abdominal; en su brazo izquierdo presenta lesiones graves por abrasión en el 70% de la extremidad, con eritema, esfacelación y sangrado leve, sin déficit neurovascular distal. En el brazo y antebrazo derechos se evidencian lesiones tegumentarias que abarcan el 80% del antebrazo y el 60% del brazo, además de fracturas bilaterales de húmero y compromiso neurológico del nervio radial. El paciente fue llevado a cirugía donde se manejaron las fracturas con fijadores externos y posteriormente las lesiones tegumentarias fueron tratadas por el servicio de cirugía plástica (fig. 1). En los controles ulteriores el paciente presentó limitación funcional y dolor en las extremidades superiores; debido a las lesiones cutáneas se esperó la integración de injertos para realizar la fijación definitiva. A los 3 meses, el paciente continúa con dolor y limitación para la flexo-extensión del codo, con 30° de arco de movimiento. Se toman radiografías donde se observa escasa formación de callo óseo y, debido al compromiso de ambos miembros y a las lesiones en piel, se decidió realizar cambio del implante con un manejo mínimamente invasivo para mejorar el proceso de estabilidad de la fractura y garantizar una consolidación rápida.
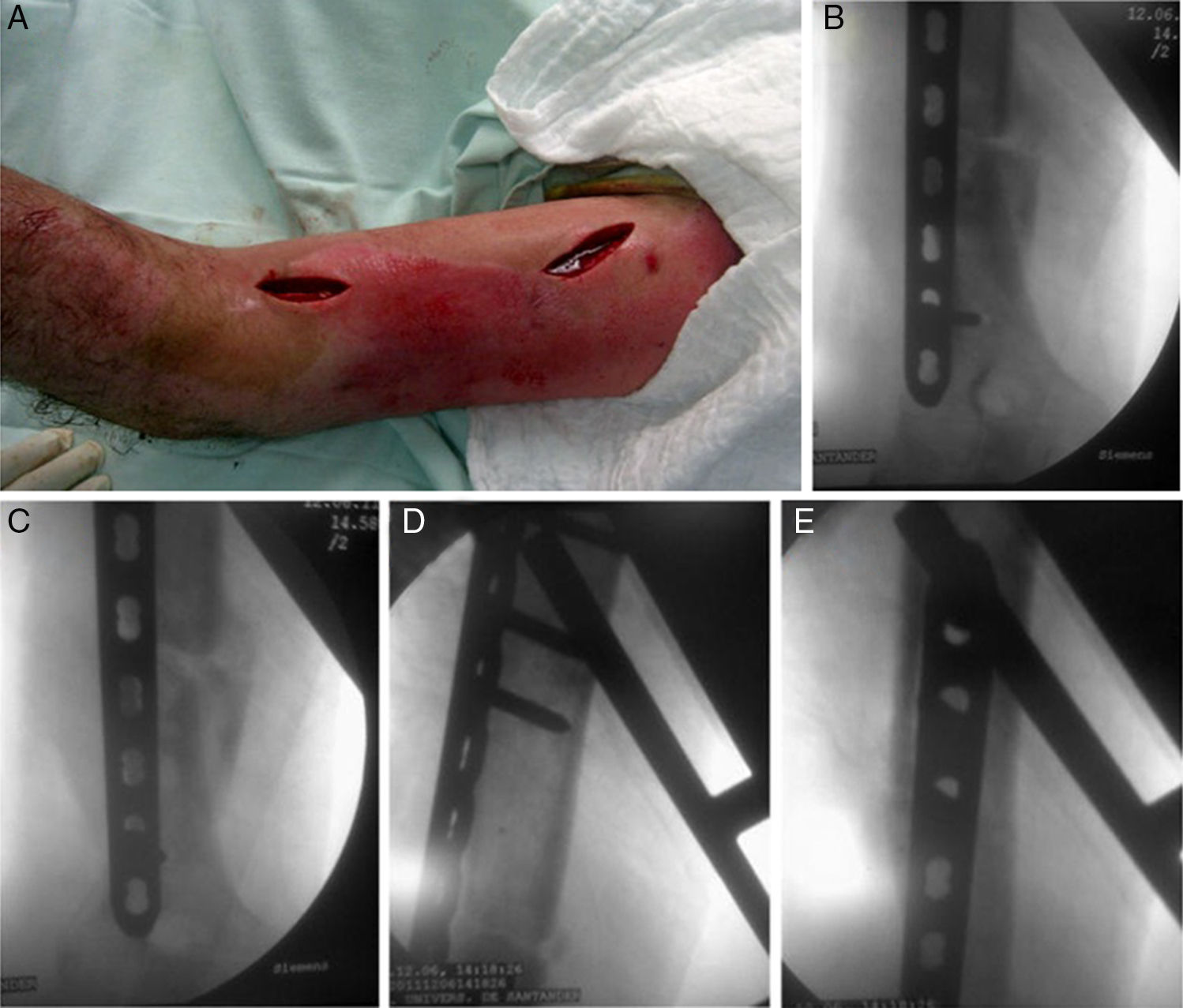
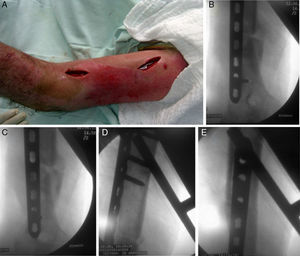
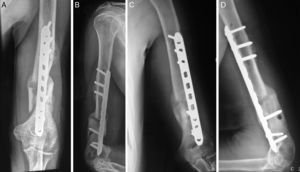
Técnica quirúrgicaDos semanas después de retirar los fijadores externos, con el paciente en decúbito supino y anestesia general, se realiza asepsia y antisepsia de la extremidad afectada y se colocan campos estériles. Se realiza un abordaje anterolateral proximal limitado, y se despejan hacia lateral la vena cefálica, el deltoides y el bíceps braquial. Mediante un abordaje anterior distal se libera la región entre el músculo bíceps braquial y el músculo braquial, determinando previamente la posición del nervio cutáneo antebraquial lateral, que se despeja hacia medial. Se abren las fibras del braquial y se llega a la parte distal del húmero. Antes de desplazar la placa para realizar el túnel submuscular, se deja en supinación el antebrazo, lo que permite proteger el nervio radial separándolo de posibles áreas de lesión. Se desliza la placa de distal a proximal, bajo intensificador de imágenes se determina la correcta posición; se colocan los tornillos de cortical para adosar la placa proximal y distal de 4,5mm y posteriormente 2 tornillos autobloqueantes proximales y distales. Se cierra por planos y se realiza curación sobre los tejidos para no irritar el proceso reparativo de la piel (figs. 2 y 3).
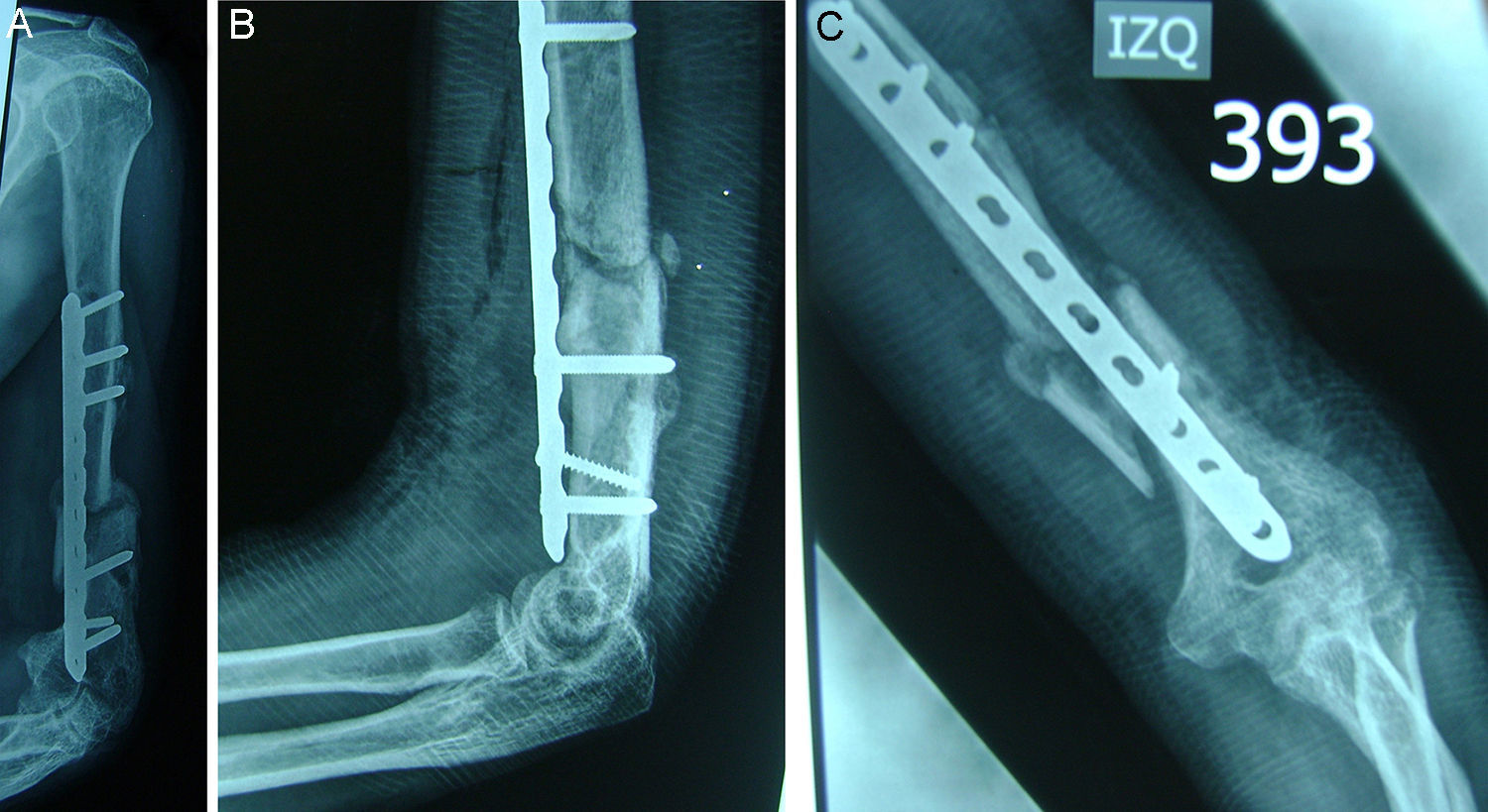
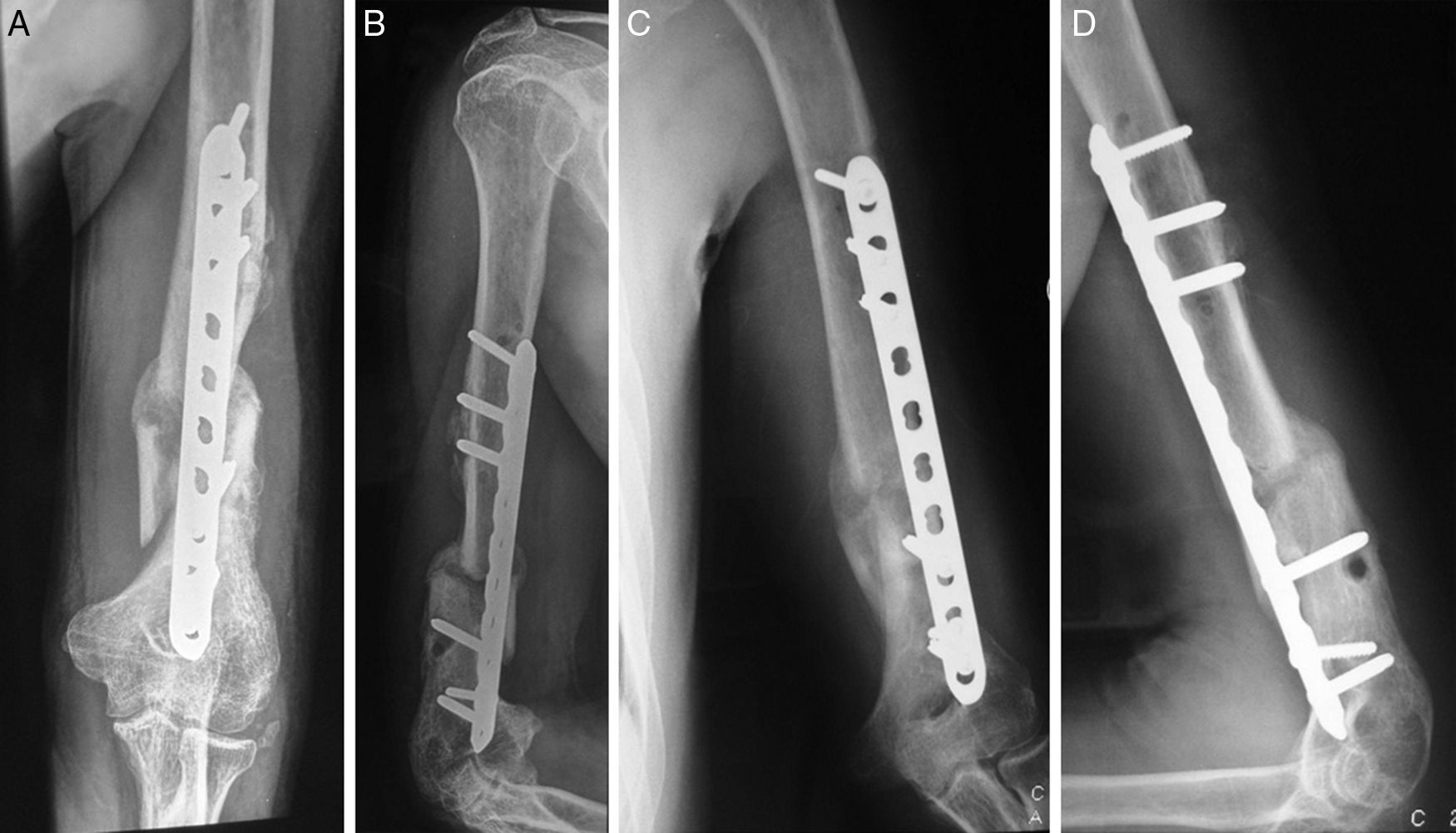
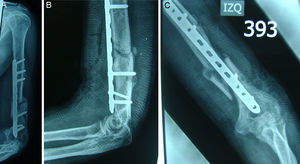
Se siguió al paciente durante los primeros 3 meses del posoperatorio, periodo durante el cual se encontraron buenos resultados con signos de consolidación de la fractura y mejoría funcional marcada, con arcos de movimiento aceptables y en recuperación (figs. 4 y 5). Se obtuvieron buenos resultados de satisfacción y un resultado funcional en la escala DASH de 45 puntos.
Las fracturas diafisarias de húmero han tenido en la mayoría de los casos manejos no quirúrgicos con buenos resultados de consolidación (hasta del 92%)6,7. Con manejos quirúrgicos se reportan tasas de no unión del 12%8–10. La compresión dinámica es el método que ha presentado los mejores resultados clínicos (entre 90% y 100%).
La consolidación se puede ver afectada por múltiples factores como la distracción por efecto de las inserciones musculares, una mala técnica de osteosíntesis y los trazos de fractura con potencial pseudoartrogénico; la pseudoartrosis es un evento devastador para el paciente11.
El retardo de consolidación y la pseudoartrosis del húmero se han manejado con diversas técnicas, entre las cuales se encuentran las placas con injertos, las placas en onda con injertos, los clavos bloqueados y los fijadores externos, con buenos resultados reportados12.
El proceso de consolidación se torna difícil debido a que se debe realizar remoción de la cicatriz alrededor de la lesión, además de un cuidadoso desbridamiento de la pseudocápsula, siendo necesario realizar abordajes extensos. Otro inconveniente al realizar la fijación es la osteopenia por desuso a nivel paralesional produciendo una disminución en el anclaje de los tornillos.
La placa permanece como el patrón de oro para el manejo de la alteración de la consolidación del húmero. Pese a que se sugiere que se debería utilizar la superficie de tensión del hueso–que en el húmero es la superficie posterior–para mejorar este proceso reparador, se suele utilizar la superficie anterior del húmero para evitar el nervio radial postulando la facilidad y seguridad de la técnica, ya que se reporta hasta un 12% de lesión iatrogénica del nervio radial en placas colocadas por vía posterior o lateral13,14.
Algunos autores reportan consolidación en el 95% de los casos con el uso de injertos, placas, decorticación y tiempo de curación de hasta un año persistiendo en ocasiones una discreta línea de fractura15. Estudios biomecánicos muestran la fortaleza de las placas y tornillos sobre otros implantes, como la colocación de tornillos interfragmentarios y el uso de dos placas mejorando la rigidez del constructo; otros reportan la capacidad que tienen los clavos para resistir fuerzas de estrés, mientras que las placas resisten más las fuerzas de flexión y rotación16.
El reto en los procesos de alteración de la consolidación como la pseudoartrosis o el retardo de la consolidación es garantizar la reparación ósea y la consolidación de la fractura. Algunos autores recomiendan el uso de injerto autólogo esponjoso que ayuda junto con la acción muscular a mejorar el ambiente vascular permitiendo la pronta resolución de esta patología. La combinación de injertos con la placa puente ha demostrado importantes porcentajes de incorporación del injerto cuando se utiliza una técnica que no realice disrupción de los tejidos; la más aceptada es la técnica de fijación interna.
El uso de clavos bloqueados ha presentado reportes contradictorios. Algunos autores encuentran menores complicaciones con el uso de estos pero mayores niveles de no curación debido a que no se puede dar una compresión adecuada; se describen porcentajes de unión del 89,5% en placas frente al 87,5% en clavos. Otros estudios reportan hasta un 22% de no unión. El principal propósito de los autores que realizan este tipo de manejo es la conservación de los tejidos para no producir disrupción de los procesos vasculares asociados con las fases de consolidación de la fractura y además el uso de injertos para acelerar los procesos reparativos. En el estudio prospectivo de Garnavos et al., realizado en 5 pacientes, tratados en su mayoría con inmovilizador funcional, no se encontraron signos de consolidación a las 10-24 semanas, por lo que se les colocó un clavo endomedular bloqueado más la aplicación de 10 cm3 de aspirado de médula ósea combinado con 10 cm3 de matriz ósea desmineralizada. El resultado fue la consolidación en todos los casos a las 12 a 20 semanas luego de la cirugía, con buenos rangos de movilidad. Los autores concluyen que a pesar de los buenos resultados obtenidos se debe realizar un estudio con mayor número de pacientes para determinar los beneficios del tratamiento. La mayoría de estudios concluyen que con los datos reportados no se pueden dar conclusiones ni llegar a un consenso sobre el uso de clavo más injertos para la curación de la no unión en el húmero. La fijación externa también se ha tenido en cuenta para el manejo de esta patología pero presenta complicaciones como refractura e infección del trayecto de los clavos de Schanz, además de hasta un 8% de lesión del nervio radial17.
La técnica mínimamente invasiva es un procedimiento que se creó para preservar la biología de las fracturas conminutas, y fue inicialmente descrita por Livani. Se debe tener en cuenta que es un procedimiento demandante y que se debe conocer la anatomía, especialmente de la zona crítica18–20. Se ha reportado que el nervio radial no pasa exactamente por el surco humeral, sino a una distancia de 1 a 5cm del músculo; solo una pequeña porción de hueso humeral en su región supracondílea está en contacto íntimo con el nervio. Al colocar el implante la relación del nervio radial con este es a nivel del tercio distal, por lo que se debe pasar subperiósticamente teniendo en cuenta que la posición del codo debe ser en semiflexión y el antebrazo en supinación, lo que permite que el nervio quede a una distancia de 2cm de la placa. Además, la placa debe permanecer en la región lateral de la paleta humeral distal en relación a la fosa coronoidea21. En el estudio de Vilaça y Uezumi se describen 12 casos de pseudoartrosis diafisarias de húmero tratadas mediante la técnica mínimamente invasiva con 3 incisiones, colocando placa más injertos óseos en las pseudoartrosis atróficas. Obtuvieron consolidación en todos los pacientes, con un tiempo máximo de 3 meses, y no se presentaron complicaciones de infección o alteración neurológica.
Nuestro paciente presentó fracturas de húmero bilateral y de antebrazo derecho asociadas a lesión tegumentaria grave que imposibilitó realizar una manipulación, así fuera mínima, de la lesión. Asimismo, en el húmero izquierdo presentó una fractura con un patrón en ala de mariposa en la unión del tercio medio con el distal. Algunos autores identifican esta localización como un área de riesgo de no unión22. Además, el patrón de fractura permitiría la mayor inestabilidad de estos fragmentos por el efecto muscular, por lo que requirió el uso de fijadores externos que no dieron suficiente estabilidad a la fractura, lo que finalmente llevó a un retardo de consolidación. Se decidió realizar un sistema de fijación mucho más estable y, debido a la consecuente lesión de tegumentos y su evolución reparadora adecuada, se utilizó una técnica mínimamente invasiva.
Nuestra propuesta de manejo para pacientes con este tipo de fracturas ha demostrado ser una opción importante para tenerse en cuenta en el abordaje de esta condición, sabiendo que es un método novedoso que reintegra la capacidad funcional y el rango de movimiento en forma temprana, lo cual es muy importante para la rehabilitación temprana y el reintegro de estos pacientes a sus actividades diarias. Por otra parte, se debe reconocer que aún faltan estudios al respecto para poder llegar a un consenso y proponer este tratamiento como un modelo eficaz de manejo para estas fracturas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.