Las hormonas tiroideas desempeñan un papel importantísimo en el mantenimiento del metabolismo del cuerpo y la homeostasis del sistema cardiovascular. Las alteraciones en la función tiroidea, ya sea por inhabilidad de producir suficientes hormonas tiroideas o por sobreproducción de las mismas, son más comunes en mujeres que en hombres. Se estima que 1 de cada 10 mujeres desarrollará disfunción tiroidea a lo largo de su vida. Tanto el hipotiroidismo como el hipertiroidismo causan gran variedad de alteraciones hemodinámicas y cardiacas que pueden conducir a eventos cardiovasculares, arritmias e insuficiencia cardiaca. Existe evidencia que tanto el Hipo-tiroidismo como el hipertiroidismo subclínico causan alteraciones cardiovasculares. Sin embargo, no hay evidencia clara de que el tratamiento de estas formas más leves de disfunción tiroidea modifique los factores de riesgo cardiovascular o disminuya el riesgo de eventos cardiovasculares adversos. En esta revisión se analizarán las complicaciones cardiovasculares del hipo- e hipertiroidismo y los mecanismos involucrados.
Thyroid hormones play an important role in maintaining cellular metabolism and cardiovascular homeostasis. Thyroid dysfunction caused by an underactive or overactive thyroid gland is more common in women than in men. It is estimated that one out of ten women will develop some form of thyroid dysfunction in her lifetime. Hypothyroidism and hyperthyroidism can both cause hemodynamic and cardiac changes that can ultimately lead to cardiovascular disease, arrhythmias and heart failure. Additionally, subclinical hypothyroidism and hyperthyroidism are associated with cardiovascular changes. However, there is no clear evidence that treatment of these mild forms of thyroid dysfunction improves cardiovascular risk factors, or prevents cardiovascular events. In this review we will describe and analyze the cardiovascular consequences of hypothyroidism and hyperthyroidism, and the mechanisms involved in the development of these complications.
La disfunción tiroidea hace referencia a alteraciones de la tiroides en cuanto a la producción y liberación de las hormonas tiroideas. La disfunción tiroidea puede presentarse como hipotiroidismo e hipertiroidismo, y ocurre más comúnmente en mujeres que en hombres. El hipotiroidismo en general afecta alrededor del 4 al 10% de la población general y hasta un 75% se atribuye a mujeres1,2. Por su parte, el hipertiroidismo afecta del 1 al 2% de la población adulta en general y del 4 al 5% de las mujeres mayores3. Múltiples estudios observacionales muestran que tanto el hipotiroidismo como el hipertiroidismo tienen efectos adversos en el sistema cardiovascular. Por tanto, los objetivos de esta revisión son describir la interacción entre el sistema cardiovascular y la tiroides; detallar los cambios hemodinámicos y cardiovasculares secundarios a disfunción tiroidea; y analizar los efectos del tratamiento del hipotiroidismo e hipertiroidismo, clínico y subclínico, en el sistema cardiovascular.
Mecanismo de acción de las hormonas tiroideas en el sistema cardiovascularLas hormonas tiroideas tetrayodotironina (T4) y triyodotironina (T3) son producidas en la tiroides en respuesta a la TSH. T4 es la hormona predominantemente producida (85%) en comparación a T34. Aunque ambas hormonas tienen actividad biológica, a nivel celular, T3 es reconocida como la hormona tiroidea biológicamente activa ya que tiene una afinidad con los receptores de hormona tiroidea diez veces más alta que T45. De hecho, T4 es convertida a T3 por la iodotironina desiodasa tipo 1 localizada en el hígado y los riñones, y por la iodotironina desiodasa tipo II que tiene mayor distribución en el cuerpo y cuatro veces más afinidad por T4 que la tipo I6.
Las hormonas tiroideas tienen efecto cronotrópico e inotrópico positivo en el corazón y también afectan el sistema vascular periférico. En el miocardio, T3 se une al receptor fijador de hormona tiroidea (TBR) localizado en el núcleo, éste se une a elementos de respuesta de hormona tiroidea para así estimular la expresión y transcripción de genes específicos como, el gen asociado a la ATPasa de sodio potasio, a la ATPasa ubicada en el retículo endoplasmático y el gen asociado a la cadena pesada de miosina α. Además, la hormona tiroidea regula de manera negativa la expresión de la cadena pesada de miosina β y phospholamban7. Al regular la expresión de estos genes, se estimula la contractilidad del miocardio y se facilita el relajamiento del miocardio durante la diástole. El efecto cronotrópico positivo es mediado por la estimulación de la expresión genética de los receptores adrenérgicos β1 en el miocardio.
En el sistema vascular la hormona tiroidea por medio de mecanismos no genómicos activa diversas vías metabólicas, una de las cuales promueve la estimulación de la enzima óxido nítrico sintasa (NO sintasa) por lo que aumenta la producción de óxido nítrico en los vasos sanguíneos pequeños, lo que conlleva relajación del músculo liso, vasodilatación y disminución de la resistencia vascular periférica4.
Efectos del hipotiroidismo en el sistema cardiovascularEl hipotiroidismo primario clínico presenta usualmente TSH>10 mI U/L y niveles de hormonas tiroideas (T4 libre o T3) disminuidas. En cambio, el hipotiroidismo subclínico es diagnosticado cuando la TSH está elevada y los niveles de hormonas tiroideas son normales. Generalmente, los pacientes con hipotiroidismo subclínico son asintomáticos8.
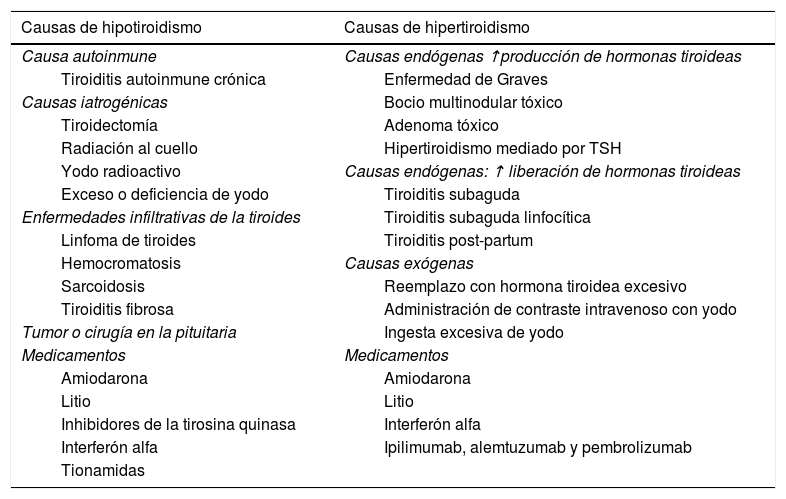
La causa más común de hipotiroidismo primario en el mundo es la deficiencia de yodo, sin embargo, en áreas donde no existe deficiencia de yodo, la tiroiditis crónica autoinmune, también conocida como tiroiditis de Hashimoto, es la causa más común de hipotiroidismo. Ésta es entre cinco y diez veces más común en mujeres que en hombres9. En la tabla 1 se hace una lista detallada de las causas de hipo- e hipertiroidismo.
Principales causas de hipo- e hipertiroidismo
| Causas de hipotiroidismo | Causas de hipertiroidismo |
|---|---|
| Causa autoinmune | Causas endógenas ↑producción de hormonas tiroideas |
| Tiroiditis autoinmune crónica | Enfermedad de Graves |
| Causas iatrogénicas | Bocio multinodular tóxico |
| Tiroidectomía | Adenoma tóxico |
| Radiación al cuello | Hipertiroidismo mediado por TSH |
| Yodo radioactivo | Causas endógenas: ↑ liberación de hormonas tiroideas |
| Exceso o deficiencia de yodo | Tiroiditis subaguda |
| Enfermedades infiltrativas de la tiroides | Tiroiditis subaguda linfocítica |
| Linfoma de tiroides | Tiroiditis post-partum |
| Hemocromatosis | Causas exógenas |
| Sarcoidosis | Reemplazo con hormona tiroidea excesivo |
| Tiroiditis fibrosa | Administración de contraste intravenoso con yodo |
| Tumor o cirugía en la pituitaria | Ingesta excesiva de yodo |
| Medicamentos | Medicamentos |
| Amiodarona | Amiodarona |
| Litio | Litio |
| Inhibidores de la tirosina quinasa | Interferón alfa |
| Interferón alfa | Ipilimumab, alemtuzumab y pembrolizumab |
| Tionamidas |
El hipotiroidismo primario clínico tiene diversas manifestaciones cardiacas que son más pronunciadas cuanto más severa sea la deficiencia de hormona tiroidea.
Las alteraciones cardíacas más comunes en pacientes hipotiroideos son:
- 1.
Disminución de la contractilidad cardiaca.
- 2.
Reducción del gasto cardiaco.
- 3.
Disminución de la frecuencia cardiaca,
- 4.
Disfunción diastólica ventricular que reduce la precarga y contribuye a insuficiencia cardiaca10. Casos de hipotiroidismo severo pueden presentar efusión pericárdica y taponamiento cardiaco11,12.
El hipotiroidismo primario también afecta el sistema vascular y causa alteraciones metabólicas como hipertensión diastólica debido al aumento de la resistencia vascular periférica, hipercolesterolemia, aumento del grosor de la capa íntima-media de la carótida, disfunción endotelial y rigidez arterial7. Existe una asociación reportada entre aterosclerosis, enfermedad coronaria e hipotiroidismo13. Aunque esta asociación no ha podido ser reproducida consistentemente, en un meta-análisis reciente de estudios de cohorte, pacientes con hipotiroidismo primario tenían mayor riesgo de desarrollar enfermedad isquémica coronaria e infarto agudo del miocardio que los eutiroideos14. Se cree que esta asociación es secundaria a alteraciones en los factores de riesgo cardiovascular como hipertensión diastólica, hipercolesterolemia y elevación de LDL observadas en pacientes con hipotiroidismo.
Todas estas alteraciones cardiovasculares se observan en casos de hipotiroidismo clínico, sin embargo, en el hipotiroidismo subclínico, a pesar de no presentar síntomas típicos de hipotiroidismo, estudios observacionales demuestran la presencia de cambios cardiacos y alteraciones en los factores de riesgo cardiovascular.
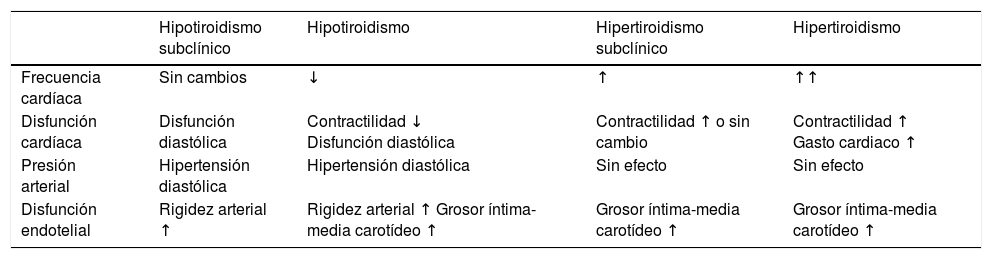
La alteración cardiaca más común en pacientes con hipotiroidismo subclínico es la disfunción diastólica con disminución del llenado ventricular y alteraciones en la relajación durante la diástole15. No obstante, estudios de contractilidad cardiaca y de función sistólica en hipotiroidismo subclínico han tenido resultados variables16. La presencia de hipotiroidismo subclínico es un factor predictivo independiente de eventos adversos cardiovasculares, muerte de causa cardiaca y rehospitalización por falla cardiaca, en pacientes hospitalizados por insuficiencia cardiaca descompensada17. La tabla 2 es un resumen de las alteraciones cardiovasculares asociadas a disfunción tiroidea.
Cambios hemodinámicos y cardiovasculares asociados a la disfunción tiroidea
| Hipotiroidismo subclínico | Hipotiroidismo | Hipertiroidismo subclínico | Hipertiroidismo | |
|---|---|---|---|---|
| Frecuencia cardíaca | Sin cambios | ↓ | ↑ | ↑↑ |
| Disfunción cardíaca | Disfunción diastólica | Contractilidad ↓ Disfunción diastólica | Contractilidad ↑ o sin cambio | Contractilidad ↑ Gasto cardiaco ↑ |
| Presión arterial | Hipertensión diastólica | Hipertensión diastólica | Sin efecto | Sin efecto |
| Disfunción endotelial | Rigidez arterial ↑ | Rigidez arterial ↑ Grosor íntima-media carotídeo ↑ | Grosor íntima-media carotídeo ↑ | Grosor íntima-media carotídeo ↑ |
Múltiples estudios han analizado la asociación entre enfermedad coronaria e hipotiroidismo subclínico, algunos muestran una asociación positiva18 y otros no relación entre enfermedad coronaria e hipotiroidismo subclínico19,20. Un meta-análisis de quince estudios reportó mayor razón de disparidad (OR) de desarrollar eventos cardiovasculares y mortalidad cardiovascular en pacientes con hipotiroidismo subclínico, sólo en aquellos menores de 65 años de edad pero no en los mayores de 65 años21. Los diferentes resultados confirmados en estos estudios probablemente son secundarios a diferencias en las metodologías utilizadas, poblaciones estudiadas, rangos de edad y sexo y en el valor de TSH utilizado para definir hipotiroidismo subclínico.
Hipotiroidismo subclínico y lípidosEstudios epidemiológicos muestran una asociación entre el hipotiroidismo subclínico y la elevación de los niveles de colesterol total y colesterol LDL, aunque esta es menor que la observada en pacientes con hipotiroidismo primario clínico22. La asociación entre hipercolesterolemia e hipotiroidismo subclínico es más fuerte en adultos mayores comparada con adultos jóvenes23.
Se han estudiado los mecanismos por los cuales el hipotiroidismo causa alteración en los lípidos y niveles de colesterol. La hormona tiroidea regula la expresión de genes relacionados con el metabolismo de lípidos, así como los genes del receptor de LDL estimulando la producción del receptor del LDL; también regula la expresión de ABCG 5 y ABCG 8 que son los transportadores de colesterol del hepatocito a las sales biliares, y disminuye la producción de apolipoproteína B24,25. Por medio de estos mecanismos, en el hipotiroidismo hay un aumento de los niveles de colesterol total y LDL.
Algunos estudios muestran que la TSH, independientemente de la hormona tiroidea, tiene efectos directos en el metabolismo de los lípidos, al estimular la lipólisis y la actividad de la 3-hidroxi-3-metil-glutaril-CoA reductasa (HMG-CoA reductasa), la enzima limitante en el metabolismo del colesterol. Sin embargo, los resultados de estos estudios no han sido replicados en estudios con muestras más grandes y diferentes metodologías en humanos, de modo que no se puede concluir que la TSH tenga un efecto directo en el metabolismo de los lípidos.
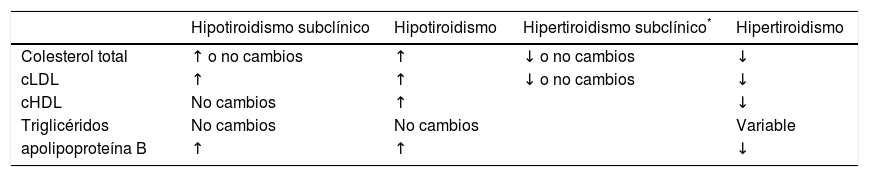
El efecto de la hormona tiroidea en el HDL y los triglicéridos es variable. Algunos estudios reportan un aumento en los niveles de HDL y otros no informan cambios en los niveles de HDL asociados al hipotiroidismo. No obstante, la hormona tiroidea regula la expresión de varias proteínas relacionadas con el metabolismo y transporte del HDL, como la proteína de transferencia de ésteres de colesterol (CETP), la lipasa hepática y el colesterol acil transferasa (LCAT)26. En la tabla 3 se muestran los cambios en los lípidos asociados al hipo- e hipertiroidismo.
Disfunción tiroidea y cambios en los lípidos
| Hipotiroidismo subclínico | Hipotiroidismo | Hipertiroidismo subclínico* | Hipertiroidismo | |
|---|---|---|---|---|
| Colesterol total | ↑ o no cambios | ↑ | ↓ o no cambios | ↓ |
| cLDL | ↑ | ↑ | ↓ o no cambios | ↓ |
| cHDL | No cambios | ↑ | ↓ | |
| Triglicéridos | No cambios | No cambios | Variable | |
| apolipoproteína B | ↑ | ↑ | ↓ |
Un metaanálisis reciente de 55 estudios de cohorte que incluyó 1.89 millones de participantes, encontró que tanto la mortalidad cardiaca como la total era mayor en pacientes con hipotiroidismo que en pacientes con función tiroidea normal. Los resultados fueron similares cuando analizaron mortalidad por causa cardiaca y mortalidad total sólo en pacientes con hipotiroidismo subclínico, comparado con pacientes eutiroideos. El aumento de mortalidad en el hipotiroidismo subclínico se observó principalmente en los pacientes con TSH>10 mI U/L14. Es importante saber que una debilidad de este metaanálisis es la heterogeneidad de los estudios en cuanto al control de los factores confusores de la relación entre hipotiroidismo y mortalidad.
Adicionalmente, un estudio de cohorte prospectivo dividió los niveles de TSH considerados dentro del rango normal, en tres grupos: normal alto, normal medio y normal bajo. Los investigadores encontraron que la mortalidad cardiaca y la total era mayor en las personas eutiroideas pero con TSH normal alta, comparada con los eutiroideos con TSH normal media27.
Efectos del reemplazo con hormona tiroideaEl tratamiento del hipotiroidismo primario clínico con levotiroxina, con la finalidad de normalizar los niveles de hormona tiroidea y de TSH, revierte los cambios hemodinámicos y cardiovasculares ocasionados por el hipotiroidismo. Existe evidencia que demuestra que la hipertensión diastólica causada por hipotiroidismo primario puede revertir con terapia con levotiroxina28. El reemplazo con levotiroxina también mejora el catabolismo del LDL y puede en ocasiones disminuir los niveles de LDL13. Adicionalmente, la función ventricular izquierda mejora con el tratamiento del hipotiroidismo29.
La terapia de reemplazo con levotiroxina es el tratamiento estándar del hipotiroidismo primario clínico; sin embargo, aún existe controversia en cuanto al tratamiento del hipotiroidismo subclínico. A pesar de la evidencia por estudios observacionales de los efectos cardiovasculares del hipotiroidismo subclínico, existe escasa evidencia que demuestre que el reemplazo con hormona tiroidea para normalizar los niveles de TSH, modifica los efectos cardiovasculares asociados al hipotiroidismo subclínico.
En un estudio de cohorte observacional con 12.212 participantes con hipotiroidismo subclínico, no hubo diferencias en infarto al miocardio o muerte cardiovascular en los tratados con levotiroxina en comparación con los que no recibieron tratamiento, excepto en los pacientes menores de 65 años30. Estos mismos investigadores analizaron la información de pacientes con enfermedad cardiaca establecida e hipotiroidismo subclínico y no encontraron beneficio o riesgo del tratamiento con levotiroxina en cuanto a eventos cardiovasculares, admisiones hospitalarias o mortalidad31.
No existe consenso en cuanto al tratamiento del hipotiroidismo subclínico. Diversas sociedades y organizaciones internacionales emiten las siguientes recomendaciones:
American Thyroid Association (ATA)/American Association of Clinical Endocrinologists (AACE)9:
- •
Si la TSH>10 mI U/L: considerar tratamiento con levotiroxina.
- •
Si la TSH<10 mI U/L: considerar tratamiento en pacientes con alguna de las siguientes características: 1) síntomas compatibles con hipotiroidismo, 2) anticuerpos anti-TPO positivos, 3) enfermedad aterosclerótica cardiovascular o factores de riesgo para enfermedad cardiovascular.
European Thyroid Association (ETA)32:
- •
En pacientes menores de 70 años:
- ∘
Si la TSH<10 mIU/L: tratar con levotiroxina si hay síntomas compatibles con hipotiroidismo y monitorizar respuesta al tratamiento. Si no hay síntomas de hipotiroidismo, no tratar y repetir pruebas de función tiroidea en seis meses.
- ∘
Si la TSH>10 mI U/L: tratar con levotiroxina.
- ∘
- •
En pacientes mayores de 70 años:
- ∘
Si TSH<10 mI U/L: observar y repetir pruebas de función tiroidea en seis meses.
- ∘
Si TSH>10 mI U/L: considerar tratar con levotiroxina si hay síntomas compatibles con hipotiroidismo o si hay riesgo cardiovascular elevado.
- ∘
El hipertiroidismo primario en la mayoría de los casos es causado por producción excesiva de hormonas tiroideas. La procedencia más común es la enfermedad de Graves, en la que se forman auto-anticuerpos que estimulan de manera no regulada a los receptores de TSH en la tiroides. El hipertiroidismo endógeno también puede ser secundario a producción autónoma de hormonas tiroideas, por un solo nódulo tiroideo o por múltiples nódulos, como es el caso del bocio multinodular tóxico. Otra causa común de tirotoxicosis es el uso excesivo de hormona tiroidea exógena como levotiroxina (tabla 1). El hipertiroidismo es menos común que el hipotiroidismo, con una prevalencia de alrededor del 1,3% en la población adulta general (0,5% hipertiroidismo clínico y 0,7% hipertiroidismo subclínico)3.
El hipertiroidismo primario clínico se caracteriza por niveles de TSH por debajo del rango normal y niveles de las hormonas tiroideas, T3, T4 o ambas aumentadas. En el hipertiroidismo subclínico la TSH se encuentra por debajo del rango normal con niveles de hormonas tiroideas normales, y por lo general los pacientes no presentan los síntomas típicos.
De todas las manifestaciones clínicas asociadas al hipertiroidismo clínico, las cardiovasculares son las más frecuentes, y las que motivan al paciente a buscar atención médica. Síntomas y signos comunes del hipertiroidismo incluyen tremor, palpitaciones y taquicardia, debidos a un aumento en la actividad β-adrenérgica causada por el exceso de hormona tiroidea. Al usar beta-bloqueadores se controlan estos signos y síntomas, lo que comprueba el estímulo adrenérgico causado por el hipertiroidismo.
Aparte del efecto cronotrópico positivo, también hay aumento de la contractilidad cardiaca y del gasto cardiaco, así como disminución de la resistencia vascular periférica lo que lleva a un estado hiperdinámico que cuando persiste puede causar hipertrofia ventricular izquierda, disfunción ventricular e insuficiencia cardiaca. Alrededor del 6% de los pacientes con tirotoxicosis por hipertiroidismo primario, desarrollan insuficiencia cardíaca que usualmente es reversible, y alrededor del 1% desarrolla miocardiopatía dilatada33.
El hipertiroidismo clínico está asociado a arritmias cardiacas, fibrilación atrial y otro tipo de taquicardias supraventriculares. Adicional a la taquicardia sinusal, la fibrilación atrial es la arritmia más asociada a hipertiroidismo y contribuye a insuficiencia cardiaca ya que el 95% de los casos de falla cardiaca asociada a hipertiroidismo no controlada presentan fibrilación atrial33.
Estudios observacionales reportan una asociación entre hipertensión pulmonar e hipertiroidismo clínico34, se desconoce si la asociación es causal, aunque se cree que el aumento del gasto cardiaco, el estado hiperdinámico y la falla ventricular izquierda observados en el hipertiroidismo contribuyen al desarrollo de hipertensión pulmonar. La hipertensión pulmonar asociada al hipertiroidismo usualmente es asintomática y reversible una vez se logra tratar este último.
En cuanto a cambios en los lípidos, el hipertiroidismo clínico se relaciona con disminución de los niveles de colesterol total, LDL y HDL26 (tabla 3). En cambio, el hipertiroidismo subclínico sólo se ha asociado inconsistentemente a disminución de los niveles de colesterol total y LDL ya que no existe suficiente información para determinar si ocurren cambios en los niveles de triglicéridos, HDL y otras lipoproteínas35.
Manifestaciones cardiovasculares en el hipertiroidismo subclínicoLos cambios hemodinámicos en el hipertiroidismo subclínico son menos pronunciados que en el hipertiroidismo clínico primario. La frecuencia cardiaca aumenta en el hipertiroidismo subclínico en comparación con pacientes eutiroideos-, sin embargo, no se ha encontrado cambios en la contractilidad cardiaca, en la función ventricular izquierda y de la masa ventricular izquierda en estudios observacionales epidemiológicos.
Múltiples estudios han reportado una asociación entre fibrilación atrial e hipertiroidismo subclínico, riesgo que parece ser mayor en adultos mayores de 60 años de edad y en aquellos con TSH suprimida debajo de 0,136,37. Parece existir riesgo de fibrilación atrial incluso en individuos con valores de TSH normal, pero en el primer cuartil del rango normal (TSH entre 0,4 y 1 mI U/L)38. Un metaanálisis de información individual de diez estudios de cohorte, incluyó 8.711 participantes con hipertiroidismo subclínico para el análisis de fibrilación atrial. La presencia de hipertiroidismo subclínico estaba asociada con mayor riesgo atribuible de fibrilación atrial del 45%39.
Hipertiroidismo, enfermedad cardiovascular y mortalidadEn un estudio poblacional de cohorte en el que se compararon 85.856 pacientes con hipertiroidismo con 847.000 controles, el mayor riesgo cardiovascular se dio en los primeros tres meses después del diagnóstico de hipertiroidismo. El riesgo fue significativo para fibrilación atrial, infarto agudo al miocardio, embolia arterial y eventos cerebrovasculares. El hazard ratio (HR) para mortalidad fue mayor en los pacientes con hipertiroidismo en los primeros tres meses de seguimiento, pero persistió elevado incluso tres años después del diagnóstico40. Adicionalmente, en un estudio de cohorte retrospectivo que incluyó a 563.700 participantes, la causa principal del aumento de la mortalidad cardiovascular en pacientes con hipertiroidismo primario e hipertiroidismo subclínico fue insuficiencia cardiaca41.
Los resultados de los estudios de la asociación del hipertiroidismo subclínico y mortalidad son variables; sin embargo, en el metaanálisis de 10 estudios de cohorte previamente mencionado, el hipertiroidismo subclínico estuvo asociado a mayor mortalidad total y cardiovascular30, con un riesgo atribuible de mortalidad total de 14,5%.
Efectos del tratamiento del hipertiroidismoLa elección de la terapia para la tirotoxicosis depende de la etiología del hipertiroidismo. Los medicamentos anti-tiroideos, el yodo radioactivo y la lobectomía/tiroidectomía son las opciones terapéuticas disponibles en la mayoría de los casos. Los factores involucrados en la elección del tratamiento para el hipertiroidismo, así como los detalles de los beneficios, riesgos y eficacia de cada una de las modalidades terapéuticas están fuera de los objetivos de esta revisión y se detallan en las guías internacionales para el diagnóstico y tratamiento del hipertiroidismo42,43.
El tratamiento del hipertiroidismo clínico revierte los cambios hemodinámicos causados por la tirotoxicosis44. Estudios observacionales han evaluado el riesgo de eventos cardiovasculares y mortalidad una vez se trata el hipertiroidismo clínico. El riesgo de arritmias cardiacas45 y de hospitalizaciones por CVD46 permanece elevado después del tratamiento del hipertiroidismo clínico, no obstante, la mortalidad cardiovascular y total es similar a la de la población general45,46.
Estudios pequeños muestran mejoría de marcadores cardiovasculares, como frecuencia cardiaca y contractilidad, cuando se trata el hipertiroidismo subclínico. Sin embargo, estos estudios no se enfocan en resultados importantes para los pacientes, como eventos cardiovasculares o insuficiencia cardiaca. Adicionalmente, no existen estudios aleatorizados controlados que evalúen el efecto de la terapia del hipertiroidismo subclínico. Pese a ello, las guías internacionales recomiendan tratar a todas las personas mayores de 65 años con TSH<0,1 mI U/L, o a todas las personas con TSH debajo del límite normal pero>0,1 mI U/L si tienen enfermedad cardiaca, osteoporosis o síntomas de hipertiroidismo42,43.
ConclusiónTanto el hipotiroidismo como el hipertiroidismo ocurren con mayor frecuencia en mujeres, causan cambios hemodinámicos significativos y aumentan el riesgo de eventos cardiovasculares. Aunque existe evidencia de que el tratamiento del hiper- y el hipotiroidismo revierte los cambios cardiovasculares y disminuye el riesgo de mortalidad cardiovascular, no es claro que ocurre lo mismo cuando la disfunción tiroidea es subclínica. Por tanto, las recomendaciones en cuanto al tratamiento del hiper-tiroidismo e hipotiroidismo subclínico deben considerarse teniendo en cuenta las comorbilidades y preferencias de los pacientes. Se necesitan estudios aleatorizados controlados para valorar con suficiente evidencia científica el beneficio cardiovascular del tratamiento de la disfunción tiroidea subclínica.
Conflicto de interesesNinguno.