La investigación y el avance en el tratamiento de la hipertensión arterial pulmonar han permitido modificar la historia natural de esta enfermedad. El pilar del tratamiento es el empleo de terapias con vasodilatadores pulmonares específicos, pero también habrán de tenerse en cuenta otras medidas como la actividad física, el apoyo psicológico, la anticoagulación, el tratamiento diurético, la oxigenoterapia o el tratamiento anticonceptivo. Previo a iniciar cualquier tipo de tratamiento específico se requiere un estudio de vasorreactividad aguda del lecho vascular pulmonar, ya que los pacientes con respuesta positiva podrían beneficiarse del tratamiento con calcio-antagonistas. En caso de respuesta negativa o no ser respondedores sostenido, en la actualidad se dispone de fármacos frente a las tres principales vías metabólicas implicadas en el desarrollo de la enfermedad, a saber, prostanoides (epoprosterenol, treprostinil e iloprost, selexipag), antagonistas de los receptores de la endotelina o ARE (bosentan, macitentan y ambrisentan), inhibidores de la fosfodiesterasa 5 o IPDE5 (sildenafilo y tadalafilo) y estimuladores de la guanilato ciclasa (riociguat). La elección del fármaco de inicio, ya sea en monoterapia o en combinación, dependerá de múltiples factores como clase funcional, comorbilidades, interacciones con otros fármacos, tolerabilidad y seguridad, y finalmente de la disponibilidad y las preferencias.
Research and the advances in treatment of pulmonary arterial hypertension can lead to a change in the natural history of this disease. The basis of the treatment is the use of specific pulmonary vasodilators, although other measures need to be taken into account such as physical activity, psychological support, anticoagulant and diuretic treatment, oxygen therapy, contraceptive use. Prior to any type of specific treatment, a study is required on the acute vaso-reactivity of the pulmonary vascular bed, since patients with a positive response could benefit from treatment with calcium antagonists. In the case of a negative response or on not being sustained responders, there are now drugs available for the three main metabolic pathways implicated in the development of the disease. These include prostanoids (epoprosterenol, treprostinil and iloprost, selexipag), endothelin receptor antagonists or ERA (bosentan, macitentan and ambrisentan), phosphodiesterase-5 inhibitors or PDE5 (sildenafil and tadalafil), and guanylate cyclase stimulators (riociguat). The choice of initial drug, whether single therapy or in combination, will depend on multiple factors such as functional class, comorbidities, interactions with other drugs, tolerability and safety, and finally the availability and preferences.
La investigación y el avance en el tratamiento de la hipertensión arterial pulmonar ha permitido modificar de manera importante la historia natural de esta enfermedad, no sólo en términos de supervivencia sino de mejoría en la calidad de vida, capacidad de ejercicio y aumento del tiempo hasta el empeoramiento clínico. La mejor prueba de estos resultados se halla en los distintos registros nacionales. Inicialmente se trataba de una enfermedad que generaba deterioro clínico rápidamente progresivo y mortalidad muy elevada, del 52% a los tres años1, mientras que la estimación de la mortalidad actual, según los registros español, francés y americano es del 25 al 33% a los tres años2–4.
El pilar del tratamiento es el empleo de terapias con vasodilatadores pulmonares específicos, pero también deberán tenerse en cuenta otras medidas tanto farmacológicas o como generales.
Tratamiento no farmacológicoLos pacientes deben evitar la actividad física intensa, que les cause disnea severa, dolor o mareo, pero a su vez mantenerse activos dentro de sus posibilidades, en ocasiones a través de programas de rehabilitación dirigidos. Es importante el apoyo psicosocial a través de grupos, asociaciones de enfermos, evaluación y seguimiento por psiquiatra y/o psicólogo, lo cual puede tener efectos favorables al momento de abordar la enfermedad pues adoptan una actitud positiva frente a ella, además de diagnosticar y tratar cuadros de ansiedad y depresión secundarios. Aunque no existen ensayos controlados se recomienda vacunar contra la gripe y el neumococo, ya que esta supone una causa importante de muerte en estos pacientes.
Tratamiento farmacológico no específicoTerapia anticoagulanteInicialmente el tratamiento anticoagulante se usó de manera indiscriminada en este grupo de pacientes debido a la presencia de trombos intravasculares en las necropsias, la demostración de alteraciones en la vías de la coagulación y fibrinólisis, además de menor movilidad, insuficiencia cardiaca en sí misma, el desarrollo de arritmias y el empleo de catéteres centrales; sin embargo sus beneficios sobre el pronóstico y el grado de anticoagulación no estaba claro, además de tener que asumir el riesgo de complicaciones hemorrágicas. Dejando al margen los estudios retrospectivos y en un único centro publicados inicialmente, trabajos como los obtenidos del registro europeo COMPERA5 o del registro americano REVEAL6, muestran resultados contradictorios en relación al beneficio sobre la supervivencia a tres años del tratamiento anticoagulante en los pacientes con hipertensión arterial pulmonar idiopática y en ninguno de los dos casos se realiza un registro de la seguridad del tratamiento, específicamente en términos de complicaciones hemorrágicas. Menos claro aún está el beneficio de la anticoagulación sobre las formas asociadas, como por ejemplo en el caso de las conectivopatías o las formas asociadas a las cardiopatías congénitas en ausencia de otros factores de riesgo tromboembólico. Debido a esto, las guías de práctica clínica actuales7 recomiendan la anticoagulación oral como prevención primaria, con una indicación de clase IIb evidencia C en la hipertensión úlmonar idiopática, heredable y asociada a anorexinógenos en ausencia de otros factores de riesgo tromboembólicos como la fibrilación auricular, sin especificar el rango de INR. El estudio de Jansa et al.8 concluyó que la dosis bajas de warfarina, para mantener un INR entre 1,5 y 2,5 debería ser suficiente en este grupo de pacientes, aunque la realidad de la práctica clínica es que se emplean rangos más altos, entre 2 y 3, sobretodo en presencia de otros factores. Al día de hoy no existe ninguna evidencia en humanos, aunque sí en modelos animales, respecto a los nuevos cuatro anticoagulantes (dabigatrán, rivaroxabán, apixabán y edoxabán), por lo tanto no se recomienda su uso.
DiuréticosDebido a la insuficiencia cardiaca derecha existe mayor tendencia a la retención de líquidos, de tal manera que el tratamiento con diuréticos suele resultar beneficioso desde el punto de vista sintomático. No obstante, conviene hacer un seguimiento estrecho y buscar la dosis de equilibrio entre el diurético y la retención de líquidos debido al riesgo de fracaso renal. El tipo de diurético empleado dependerá del médico responsable; se recomienda la utilización adicional de antagonistas de la aldosterona por su efecto sinérgico con el resto de diuréticos, que permite la eliminación más rápida del líquido, así como la disminución en la retención de sodio y agua a nivel del túbulo distal y evita la aparición de hipopotasemia.
OxigenoterapiaLa circulación pulmonar responde a la hipoxia mediante vasoconstricción dando lugar a un aumento de las resistencias vasculares pulmonares, luego parece lógico pensar que en situación de hipoxia es necesaria la administración de oxígeno suplementario para evitar este efecto deletéreo, aunque no existen datos aleatorizados que indiquen que esta terapia tenga beneficios a largo plazo. Las guías de práctica clínica utilizan en sus recomendaciones la evidencia que existe en los pacientes con enfermedad pulmonar obstructiva crónica y aconsejan pautar tratamiento con oxígeno en pacientes con hipoxia prolongada, basal, durante el esfuerzo o en las horas del sueño, para llegar a una PaO2 ≥ 60mm Hg o SatO2 > 91% durante al menos 15 horas al día7.
AnticonceptivosEl embarazo está relacionado con el 30-50% de las muertes en hipertensión arterial pulmonar, y por tanto está contraindicado en este tipo de pacientes9. El método anticonceptivo más recomendado es la combinación de varios, como los anticonceptivos orales o dispositivos intrauterinos únicamente preparados con progesterona junto con los métodos de barrera.
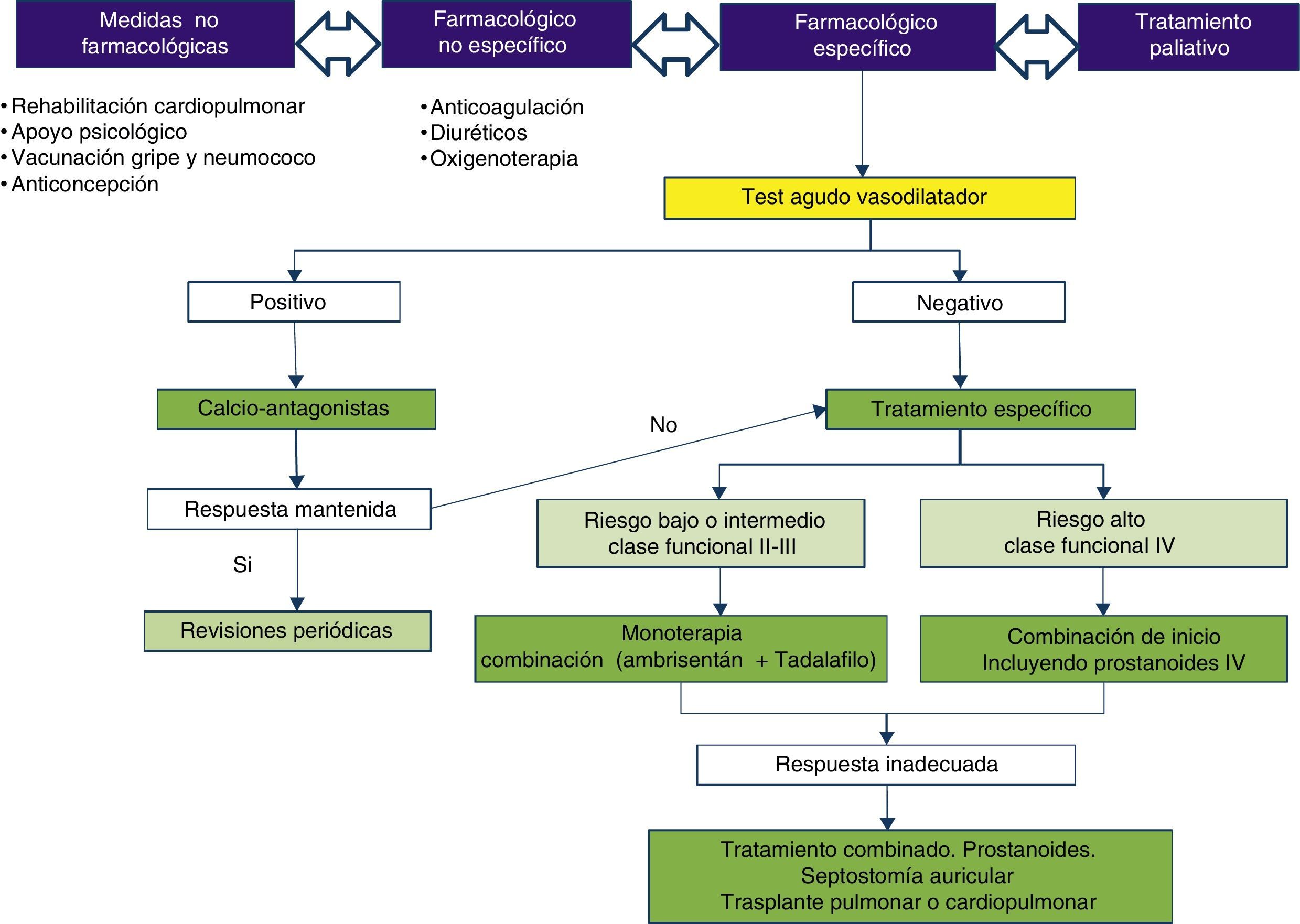
Tratamiento farmacológico específicoPrevio a iniciar cualquier tipo de tratamiento concreto es necesario un estudio de vasorreactividad aguda del lecho vascular pulmonar con fármacos vasodilatadores específicos, ya que aquellos pacientes con respuesta positiva, es decir aquellos en quienes se observa un descenso de la presión arterial pulmonar media en más de 10mm Hg, quedando por debajo de 40mm Hg, sin que se produzca al mismo tiempo una caída del gasto cardiaco o de la tensión arterial sistólica, se beneficiarían del tratamiento con calcio-antagonistas, entre ellos, los más empleados son diltiazem, nifedipino y amlodipino, considerándose una respuesta mantenida positiva si el paciente se mantiene en clase funcional 1-2 de la NYHA, con párametros hemodinámicos y del ventrículo derecho normales o próximos a la normalidad. En los no respondedores al test vasodilatador agudo, el tratamiento se basa en el uso de vasodilatadores pulmonares específicos. Esta prueba sólo estaría indicada en pacientes con hipertensión arterial pulmonar idiopática, heredable y asociada a fármacos/tóxicos.
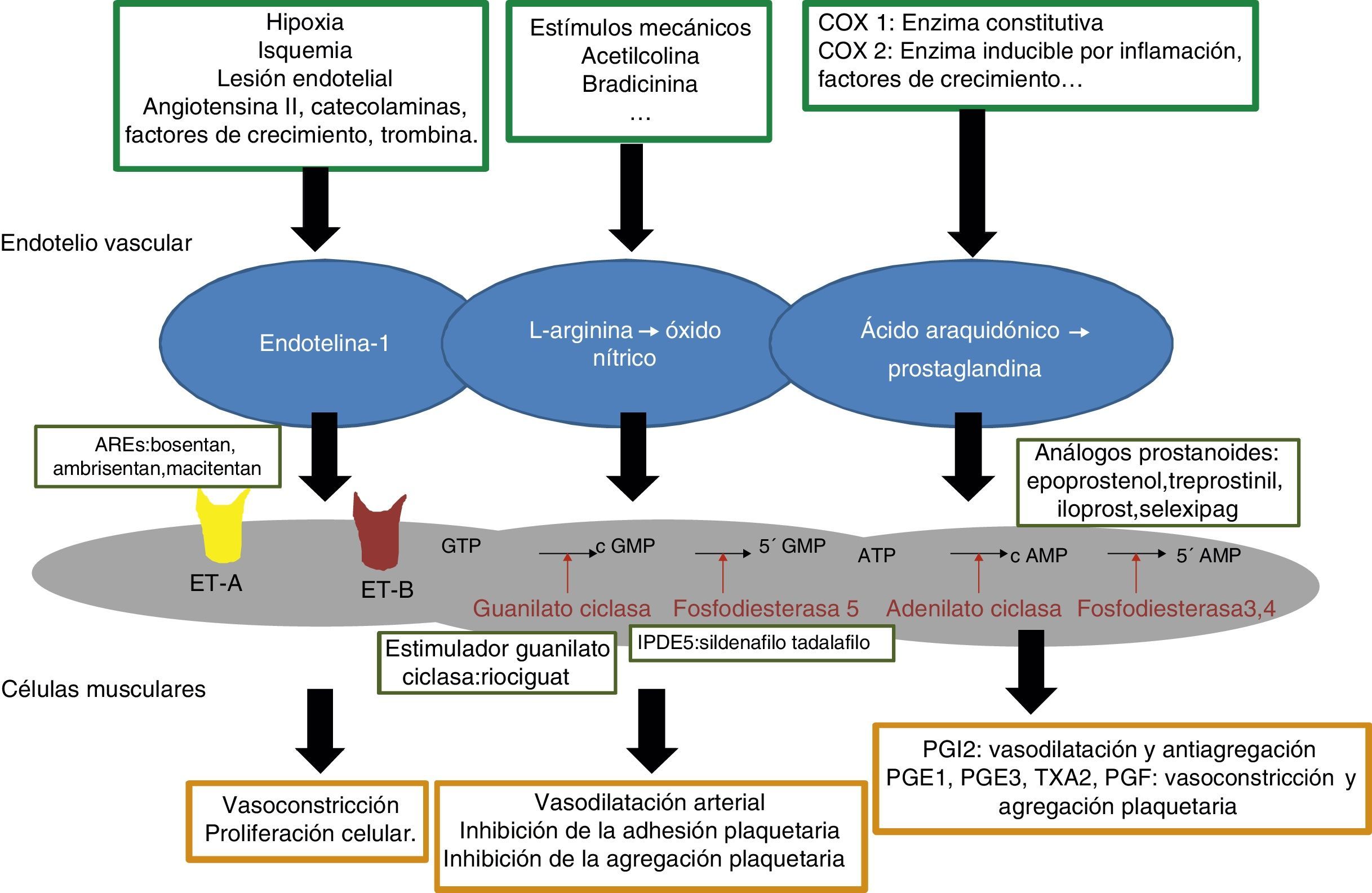
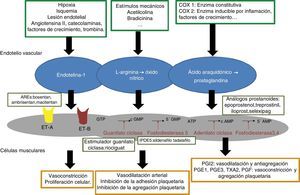
A medida que se avanzaba en el conocimiento de la enfermedad se podía adelantar en la investigación de terapias dirigidas, así en el momento actual se dispone de tratamientos dirigidos frente a las tres principales vías patogénicas, la vía de la endotelina 1 a través de los receptores ET – A y ET – B, la vía del óxido nítrico mediado por el GMPc o guanosín monofosfato cíclico y la vía de las prostagladinas mediadas por el AMPc o adenosín monofosfato cíclico (fig. 1).
Debido a la necesidad imperiosa de encontrar y aprobar fármacos para su uso en hipertensión arterial pulmonar, una enfermedad que mostraba un deterioro clínico rápidamente progresivo y una mortalidad muy elevada, los primeros ensayos clínicos emplearon objetivos principales a corto plazo como la mejoría clínica, en términos de clase funcional de la NYHA, metros caminados en el test de los 6 minutos (T6M) y/o calidad de vida, y mejoría hemodinámica, descenso en la presión arterial pulmonar media y/o en las resistencias vasculares arteriolares pulmonares, con el paso del tiempo se pudo observar el impacto que estos tratamientos tenían en la mortalidad. Así, en los estudios más recientes se han empleado objetivos de mayor peso como la incidencia y/o el tiempo hasta el empeoramiento clínico en términos de mortalidad y/o morbilidad.
El tratamiento inicial que se empleará dependerá en primer lugar de la clase funcional, de tal manera que los pacientes que se encuentren en clase funcional IV de la NYHA, es decir, que presenten síntomas tipo disnea, dolor torácico o síncope con mínimos esfuerzos o incluso en reposo, o aquellos con insuficiencia cardiaca congestiva derecha franca, deberán recibir inicialmente tratamiento con epoprostenol intravenoso, ya que es el único tratamiento aprobado con indicación de clase I. Entre tanto, los pacientes que estén en clase funcional II-III NYHA podrán recibir cualquiera de los tratamientos disponibles en el mercado, incluso la combinación de inicio ambrisentan y tadalafilo. En este caso la elección de un fármaco u otro dependerá de otra serie de factores como las comorbilidades del paciente, las interacciones con otros fármacos, su tolerabilidad y seguridad y finalmente la disponibilidad y las preferencias del médico tratante, del paciente y de la farmacia del centro.
Una vez comenzado el tratamiento es importante la reevaluación pronóstica y de respuesta a los fármacos teniendo en cuenta, clase funcional, metros caminados en el T6m, valor del péptido natriurético, variables de la ergoespirometría, ecocardiográficas y en ocasiones variables hemodinámicas. En función de la situación pronóstica, bajo, intermedio o alto riesgo, de la edad del paciente y el resto de comorbilidades, se considerarán terapias adicionales como progresar en el tratamiento farmacológico, terapia combinada oral, inicio de prostanoides, atrioseptostomía auricular y/o valoración e inclusión en un programa de trasplante pulmonar o cardiopulmonar (fig. 1).
Fármacos que actúan sobre la vía del óxido nítricoEl óxido nítrico (ON) tiene un efecto vasodilatador arterial, evita la adhesión y agregación leucocitaria y plaquetaria, la formación de trombos y la proliferación celular además de modular numerosas vías de señalización celular. La mayoría de estos efectos están mediados por la activación de la guanilatociclasa y por lo tanto por el aumento de la monofosfato de guanosina cíclica o GMPc, el cual posteriormente es inactivado por un grupo de enzimas que son las fosfodiesterasas (PDE) (fig. 2). En los pacientes con hipertensión arterial pulmonar se ha descrito una biodisponibilidad disminuida del ON así como un aumento de los niveles de PDE, lo que contribuye a una disregulación de la función endotelial por disminución de los niveles de GMPc10,11. En la actualidad se dispone en el mercado de tres tipos de fármacos que actúan a este nivel: los inhibidores de la fosfodiesterasa 5, sildenafilo y tadalafilo, los estimuladores de la guanilato ciclasa y el riociguat12–15. Los estudios que avalan su uso, la dosis y los efectos adversos se listan en la tabla 1.
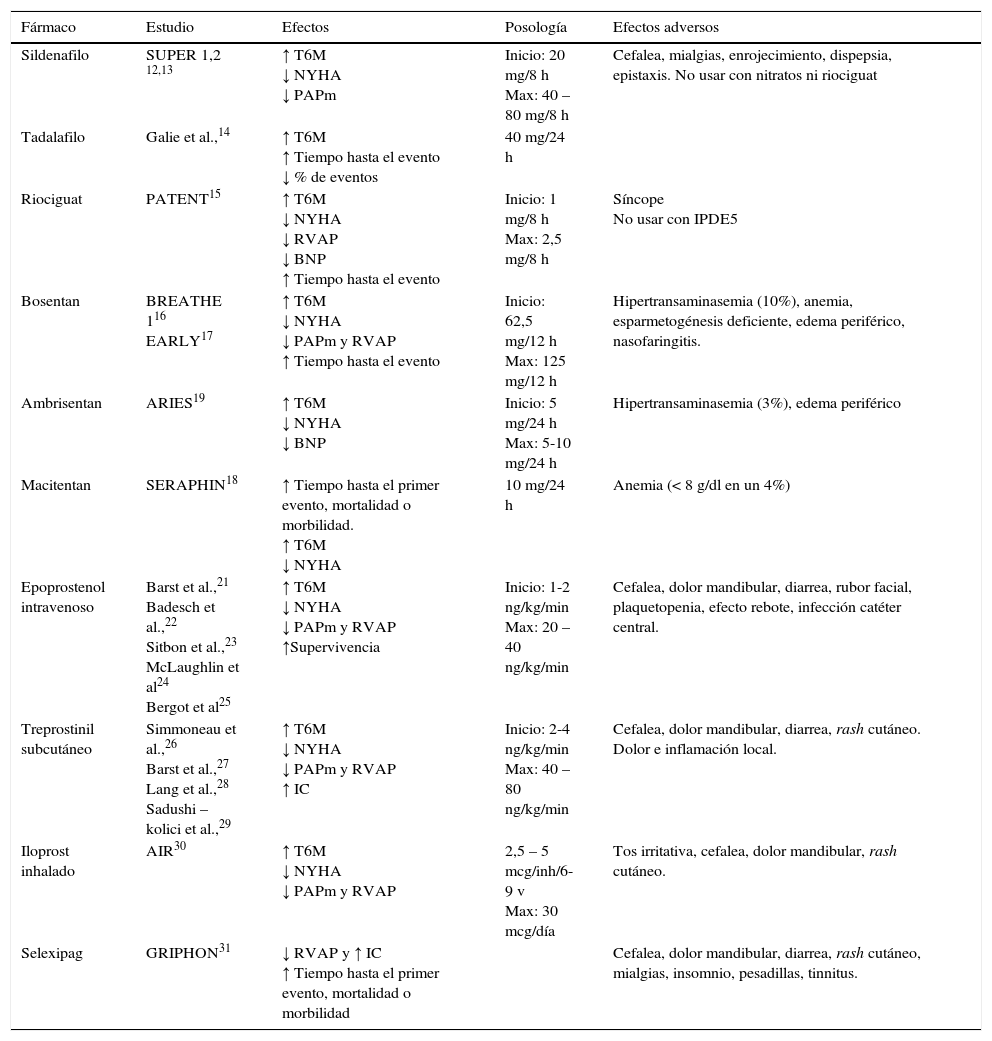
Resumen de cada uno de los tratamientos estudiados y aprobados para su empleo en pacientes con hipertensión arterial pulmonar
| Fármaco | Estudio | Efectos | Posología | Efectos adversos |
|---|---|---|---|---|
| Sildenafilo | SUPER 1,2 12,13 | ↑ T6M ↓ NYHA ↓ PAPm | Inicio: 20 mg/8 h Max: 40 – 80 mg/8 h | Cefalea, mialgias, enrojecimiento, dispepsia, epistaxis. No usar con nitratos ni riociguat |
| Tadalafilo | Galie et al.,14 | ↑ T6M ↑ Tiempo hasta el evento ↓ % de eventos | 40 mg/24 h | |
| Riociguat | PATENT15 | ↑ T6M ↓ NYHA ↓ RVAP ↓ BNP ↑ Tiempo hasta el evento | Inicio: 1 mg/8 h Max: 2,5 mg/8 h | Síncope No usar con IPDE5 |
| Bosentan | BREATHE 116 EARLY17 | ↑ T6M ↓ NYHA ↓ PAPm y RVAP ↑ Tiempo hasta el evento | Inicio: 62,5 mg/12 h Max: 125 mg/12 h | Hipertransaminasemia (10%), anemia, esparmetogénesis deficiente, edema periférico, nasofaringitis. |
| Ambrisentan | ARIES19 | ↑ T6M ↓ NYHA ↓ BNP | Inicio: 5 mg/24 h Max: 5-10 mg/24 h | Hipertransaminasemia (3%), edema periférico |
| Macitentan | SERAPHIN18 | ↑ Tiempo hasta el primer evento, mortalidad o morbilidad. ↑ T6M ↓ NYHA | 10 mg/24 h | Anemia (< 8 g/dl en un 4%) |
| Epoprostenol intravenoso | Barst et al.,21 Badesch et al.,22 Sitbon et al.,23 McLaughlin et al24 Bergot et al25 | ↑ T6M ↓ NYHA ↓ PAPm y RVAP ↑Supervivencia | Inicio: 1-2 ng/kg/min Max: 20 – 40 ng/kg/min | Cefalea, dolor mandibular, diarrea, rubor facial, plaquetopenia, efecto rebote, infección catéter central. |
| Treprostinil subcutáneo | Simmoneau et al.,26 Barst et al.,27 Lang et al.,28 Sadushi – kolici et al.,29 | ↑ T6M ↓ NYHA ↓ PAPm y RVAP ↑ IC | Inicio: 2-4 ng/kg/min Max: 40 – 80 ng/kg/min | Cefalea, dolor mandibular, diarrea, rash cutáneo. Dolor e inflamación local. |
| Iloprost inhalado | AIR30 | ↑ T6M ↓ NYHA ↓ PAPm y RVAP | 2,5 – 5 mcg/inh/6-9 v Max: 30 mcg/día | Tos irritativa, cefalea, dolor mandibular, rash cutáneo. |
| Selexipag | GRIPHON31 | ↓ RVAP y ↑ IC ↑ Tiempo hasta el primer evento, mortalidad o morbilidad | Cefalea, dolor mandibular, diarrea, rash cutáneo, mialgias, insomnio, pesadillas, tinnitus. |
La familia de las endotelinas está constituida por tres isoformas: endotelina-1 (ET1), endotelina-2 y endotelina-3. De ellas la ET1 es la más predominante e importante. Se sintetiza sobretodo en las células del endotelio vascular, aunque también puede ser sintetizada, en menor medida, en las células del músculo liso, macrófagos, leucocitos y células mesangiales en respuesta a hipoxia, isquemia, lesión endotelial o estímulos neurohormonales (angiotensina II, catecolaminas, factores de crecimiento, trombina). Es una molécula importante en la regulación del tono vascular y del remodelado. Su respuesta está mediada por la unión a dos tipos de receptores, ET- A y ET – B. Los receptores ET-A están localizados en las células del músculo liso vascular y son responsables de la proliferación celular y la vasoconstricción. Los receptores ET – B, sin embargo, pueden ejercer dos efectos diferentes según su localización; aquellos que están presentes en las células endoteliales dan lugar a vasodilatación, mientras que aquellos que están dispuestos en las células musculares lisas, tienen efecto vasoconstrictor. Los pacientes con hipertensión arterial pulmonar se caracterizan por presentar niveles elevados de ET-1, de ahí que una de las vías terapéuticas haya sido el empleo de antagonistas duales de los receptores de la endotelina, ET-A y ET-B, bosentan16,17 y macitentan18, o únicamente del receptor tipo B, ambrisentan19 (tabla 1).
Fármacos que actúan sobre la vía de las prostaglandinasLas prostaglandinas son moléculas sintetizadas en las células endoteliales, derivadas del ácido araquidónico siguiendo la vía de la cicloxigenasa. Existen varios subtipos descritos con funciones diversas; las que presentan mayor relevancia en la hipertensión arterial pulmonar son la prostaciclina (PGI2), las prostaglandinas E1 y E3 (PGE1, PGE3), el tromboxano A2 (TXA2) y la prostaglandina F (PGF). Mientras que la PGI2 tiene un efecto vasodilatador y antiagregante plaquetario, las PGE1, PGE3, TXA2 y PGF tienen efectos opuestos de vasoconstricción y agregación (fig. 2). La PGI2 ejerce su efecto al unirse a receptores específicos, IP, situados en la superficie de las células musculares lisas de la pared celular y de las plaquetas. Se trata de un receptor acoplado a una proteína G cuya activación da lugar a un aumento de los niveles de AMPc en el interior de la célula, el cual actúa disminuyendo los niveles de calcio intracelular y la sensibilidad al calcio del aparato contráctil, de tal manera que una disminución de la actividad de esta molécula condiciona una alteración de la homeostasis vascular y el desarrollo de enfermedad vascular, entre ellas hipertensión arterial pulmonar20.
Basándose en este principio etiopatogénico se estudiaron y aprobaron diversos tratamientos específicos como el epoprostenol21–25, una PGI2 sintética, o el treprostinil26–29 y el iloprost30, análogos de la PGI2, y más recientemente selexipag31, el primer fármaco análogo de los receptores IP que se puede administrar por vía oral y que se caracteriza por una estructura molecular diferente a las prostaglandinas que le confiere propiedades muy valiosas como mayor estabilidad en plasma, vida media del metabolito activo de casi 8 horas, así como mayor afinidad, selectividad y potencia sobre el receptor IP (tabla 1).
Tratamiento combinado de inicio o tratamiento secuencialDesde el punto de vista fisiopatológico, se sabe que las distintas vías implicadas en el desarrollo de esta enfermedad no actúan de manera independiente sino que se relacionan unas con otras, así que parece lógico que la actuación sobre las tres vías tendrá un impacto mayor sobre el resultado final que la actuación sobre tan sólo una de ellas, pero, actuar frente a todas ellas desde el primer momento o progresivamente es al día de hoy todavía una cuestión en debate.
Por tradición, el tratamiento de los pacientes con hipertensión arterial pulmonar ha sido secuencial, es decir, de intensificación progresiva que inicia con un único fármaco. Como prueba de su eficacia existen numerosos trabajos donde esta forma de tratamiento da lugar a un efecto adicional progresivo en términos de metros caminados en el test de los 6 minutos, pero también en términos de morbimortalidad como en el estudio SERAPHIN18 en el que pacientes previamente tratados con IPDE5 a quienes se les añadía tratamiento con macitentan tenían una disminución adicional del riesgo en un 38% sobre placebo. De hecho, en 2013, durante el quinto simposio mundial de hipertensión pulmonar esta estrategia adquirió un indicación de clase I evidencia A.
Mientras tanto, el tratamiento combinado de inicio en esos momentos tan sólo contaba con la opinión de expertos, con la experiencia de los centros de referencia y estudios pequeños y en la mayor parte de los casos retrospectivos y extraído de registros nacionales, de tal manera que durante el mismo simposio a esta estrategia se le otorgó una indicación de clase IIB y evidencia C. Posteriormente, salieron a la luz los resultados del estudio AMBITION32, en el cual se comparan directamente los resultados del beneficio a largo plazo entre un tratamiento combinado de inicio con tadalafilo y ambrisentan o el tratamiento inicial en monoterapia de cada uno de ellos y aunque está claro el beneficio en términos de morbimortalidad del tratamiento combinado, indicación de clase I evidencia A en la última guía clínica, frente a monoterapia, este no despeja las dudas sobre si el tratamiento combinado de inicio tiene beneficios frente al tratamiento combinado progresivo.
Por tanto, al presente, para el interrogante de si es mejor un tratamiento combinado de inicio o un tratamiento combinado progresivo o secuencial, todavía no existe respuesta y son necesarios nuevos estudios.
Conflicto de interesesNinguno.