Evaluar métodos de vigilancia de la supervivencia global en cáncer basados en fuentes secundarias.
MétodosSe analizaron datos de pacientes con cáncer colorrectal invasivo en dos cohortes fijas del INC (2007 y 2010). Se utilizaron fuentes gubernamentales, dos fechas índice (ingreso y primer diagnóstico) y tres métodos para determinar la fecha de muerte: fecha estimada por la media de la diferencia entre fecha de certificado y fecha de registro de muerte (método 1); fecha estimada por la mediana de la diferencia (método 2), y fecha exacta por certificado de defunción (método 3). Mediante el método de Kaplan-Meier se estimó la supervivencia global a dos años para ambas cohortes y a cinco años para la cohorte 2007.
ResultadosSe analizaron 616 casos. La supervivencia estimada con fecha de primer diagnóstico fue más alta. La supervivencia a dos años para cohorte 2007 fue 57; 58 y 78% (métodos 1, 2 y 3 respectivamente). Para cohorte 2010 la supervivencia a dos años fue 61, 62 y 83% con los tres métodos en su orden. La supervivencia a cinco años (cohorte 2007) fue 35% con los métodos 1 y 2, 72% con el método 3.
ConclusionesLas fuentes secundarias disponibles en Colombia cuentan con información útil para estimar la supervivencia global generando una base poblacional con menor probabilidad de sesgos en el seguimiento. Es necesario mejorar el registro de estado clínico a fin de aumentar la comparabilidad entre instituciones hospitalarias. La restricción de información de mortalidad a los registros hospitalarios induce sobrestimación de la supervivencia.
To evaluate surveillance methods of overall cancer survival based on secondary sources.
MethodsAn analysis was performed on data from patients with invasive colorectal cancer in two fixed cohorts of the National Cancer Institute (INC) (2007 and 2010). Government sources and two index dates (admission and first diagnosis) were used, as well as three methods to determine the date of death: estimated date by the mean of the difference the certified date and the date the death was registered (method 1): date estimated by the median of the difference (method 2); and exact date from the death certificate (method 3). The overall survival was estimated at two years for both cohorts, and at five years for the 2007 cohort, using the Kaplan-Meier method.
ResultsA total of 616 cases were analyzed. The survival estimated with the first diagnosis date was the highest. The survival at two years for the 2007 cohort was 57, 58, and 78% (methods 1, 2 and 3, respectively). For the 2010 cohort, the survival at two years was 61, 62, and 83% with the methods in their order. The survival at five years (2007 cohort) was 35% with methods 1 and 2, and 72% with method 3.
ConclusionsThe secondary sources available in Colombia provide useful information for estimating overall survival and allow generating a population base less bias in the date of last contact. It is necessary to improve the registry of clinical stage to improve comparability between hospital institutions. Using only the mortality information available in the hospital registries leads to an over-estimation of survival.
El cálculo de la supervivencia constituye un ejercicio esencial a fin de entender de manera apropiada la situación de control del cáncer en un grupo poblacional o en una institución dada, a la vez que junto con la información sobre casos nuevos y mortalidad. Asimismo, permite cuantificar la efectividad de los servicios de diagnóstico y tratamiento1.
Igual que otros indicadores de salud, los análisis de supervivencia muestran variaciones a través del tiempo y entre subgrupos poblacionales2 (sexo, edad, nivel socioeconómico, etc.), diferencias que pueden ser explicadas por la interacción de muchos factores incluyendo, entre otros: el tipo de cáncer, el estadio tumoral en el momento del diagnóstico, los tratamientos instaurados y el acceso y adherencia a los mismos3. El análisis de dichas variaciones proporciona información que permite establecer objetivos de mejoramiento tanto en el diagnóstico de la enfermedad como en su tratamiento.
Desafortunadamente, la información sobre supervivencia de cáncer es escasa en la mayoría de los países en vías de desarrollo, en donde una proporción importante de los reportes disponibles no tienen base poblacional y adicionalmente los reportes institucionales no corresponden a sistemas de vigilancia bien estructurados, sino a ejercicios puntuales con importantes deficiencias metodológicas incluyendo sesgos en el seguimiento de los pacientes.
Un problema común de los países en desarrollo es la continuidad de la atención en un solo centro de tratamiento, particularmente en cáncer, que en el contexto colombiano se hace relevante con la baja adherencia a los tratamientos. Este hecho hace que se desconozcan en los registros hospitalarios tanto la fecha de muerte como el estado vital para un significativo porcentaje de casos, lo que induce a un nivel de censuras alto en este tipo de análisis con consecuencias relevantes en la validez y precisión de la información; además de llevar a utilizar otras metodologías alternativas para los estudios de supervivencia como son las llamadas telefónicas a pacientes y familiares para conocer esta información, lo que implica mayor tiempo y costo.
La disponibilidad de registros de estadísticas vitales con base poblacional y buena calidad es cada vez mayor, al menos en Latinoamérica, lo que supone una oportunidad para mejorar la información sobre el estado vital y la fecha de muerte en los estudios de supervivencia. Sin embargo, en varios países los datos tienen limitaciones por la normatividad en torno a su confidencialidad y la protección de la identidad, por lo que con frecuencia resulta necesario trabajar con estimaciones4,5.
En Colombia existen diversos repositorios que aportan datos útiles para los análisis de supervivencia incluyendo: los del Departamento Administrativo Nacional de Estadística (DANE) sobre mortalidad y estadísticas vitales; los registros de nacimiento y registros de muerte de la Registraduría Nacional del Estado Civil (RNEC) y el Registro Único de Afiliados (RUAF) del Sistema de Información de la Protección Social. Esta disponibilidad sumada a la existencia de registros de cáncer organizados (hospitalarios o poblacionales), representa una coyuntura favorable para la implementación de sistemas de vigilancia de la supervivencia que recolecten y produzcan información, de forma sistemática y bien estructurada, útil a la planificación de servicios oncológicos y la evaluación de intervenciones de control del cáncer, y así reducir la probabilidad de sesgos y variaciones interinstitucionales debidas a problemas metodológicos y no a las variables independientes relacionadas con el desenlace en estudio.
El Instituto Nacional de Cancerología (INC) realizó un ejercicio de cruce de información del registro hospitalario de cáncer con registros rutinarios de los distintos repositorios a fin de conocer qué información disponible existe en el país y con qué fuentes se podía complementar y tener el seguimiento completo de los pacientes.
Inicialmente se realizó un ejercicio para cáncer colorrectal como uno de los cinco cánceres priorizados en el Plan Decenal para el Control del Cáncer6, con lo que se esperaba apropiar nuevas metodologías en la vigilancia de la supervivencia, una necesidad técnica propuesta para la línea de investigación de epidemiología descriptiva y sistemas de vigilancia en cáncer del INC7.
Este artículo detalla los métodos desarrollados para obtener la supervivencia global aplicada al cáncer colorrectal y basada en registros rutinarios disponibles en el país, con el objetivo de evaluar métodos de vigilancia de la supervivencia global en cáncer basados en fuentes secundarias.
Materiales y métodosSe determinó la media y mediana de supervivencia. Se utilizó la fecha específica de muerte en todos los casos en los que el certificado de defunción se expidió en el INC y por tanto se contaba con dicho dato. Ante la falta de la información descrita se utilizaron tres aproximaciones metodológicas:
- 1)
Se calculó la media de la diferencia entre la fecha de registro de la muerte y la fecha observada en el INC para los casos que contaban con dicha información, este valor se aplicó a todos los casos que aparecían registrados como fallecidos en la RNEC y que no contaban con fecha específica de defunción.
- 2)
Se calculó la mediana de la diferencia descrita en el numeral 1 y se realizó el mismo procedimiento para los casos sin fecha específica de defunción.
- 3)
Se incluyeron como fallecidos únicamente las defunciones que contaban con certificado de defunción expedido por el INC utilizando la fecha específica de muerte.
Se incluyeron todos los casos con diagnóstico de cáncer colorrectal invasivo (C18-C20) y con confirmación histopatológica que ingresaron en el INC en los años 2007 y 2010, a fin de establecer dos cohortes cerradas para cada uno de los años anotados. No se incluyeron pacientes con cáncer colorrectal como segundo primario.
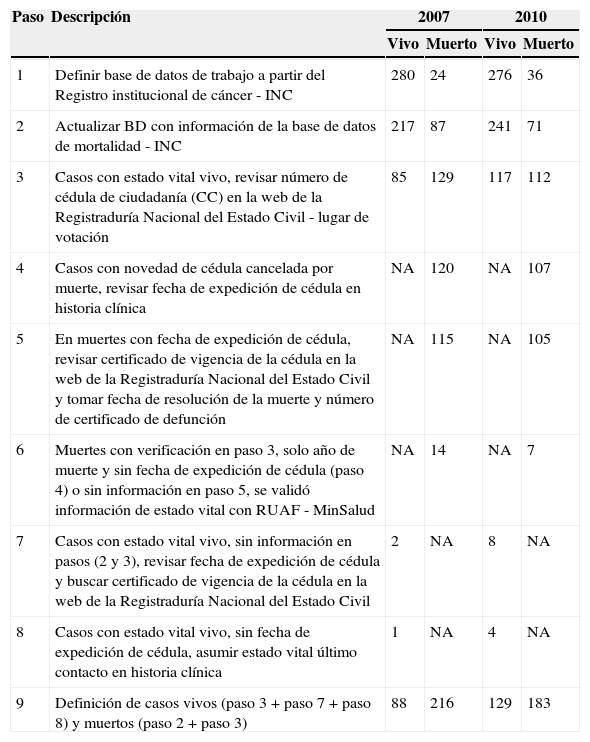
Las fuentes de información fueron: la historia clínica, las bases de datos del registro institucional, las bases de datos del registro de mortalidad institucional y las bases de datos gubernamentales consultadas a través de la RNEC y el RUAF. El seguimiento fue hasta el 30 de noviembre de 2013 a fin de determinar supervivencias a cinco y dos años respectivamente. Los pasos para actualizar la información de último contacto o muerte se describen en la tabla 1.
Pasos para actualización de la fecha de último contacto o muerte de cáncer colorrectal
| Paso | Descripción | 2007 | 2010 | ||
|---|---|---|---|---|---|
| Vivo | Muerto | Vivo | Muerto | ||
| 1 | Definir base de datos de trabajo a partir del Registro institucional de cáncer - INC | 280 | 24 | 276 | 36 |
| 2 | Actualizar BD con información de la base de datos de mortalidad - INC | 217 | 87 | 241 | 71 |
| 3 | Casos con estado vital vivo, revisar número de cédula de ciudadanía (CC) en la web de la Registraduría Nacional del Estado Civil - lugar de votación | 85 | 129 | 117 | 112 |
| 4 | Casos con novedad de cédula cancelada por muerte, revisar fecha de expedición de cédula en historia clínica | NA | 120 | NA | 107 |
| 5 | En muertes con fecha de expedición de cédula, revisar certificado de vigencia de la cédula en la web de la Registraduría Nacional del Estado Civil y tomar fecha de resolución de la muerte y número de certificado de defunción | NA | 115 | NA | 105 |
| 6 | Muertes con verificación en paso 3, solo año de muerte y sin fecha de expedición de cédula (paso 4) o sin información en paso 5, se validó información de estado vital con RUAF - MinSalud | NA | 14 | NA | 7 |
| 7 | Casos con estado vital vivo, sin información en pasos (2 y 3), revisar fecha de expedición de cédula y buscar certificado de vigencia de la cédula en la web de la Registraduría Nacional del Estado Civil | 2 | NA | 8 | NA |
| 8 | Casos con estado vital vivo, sin fecha de expedición de cédula, asumir estado vital último contacto en historia clínica | 1 | NA | 4 | NA |
| 9 | Definición de casos vivos (paso 3 + paso 7 + paso 8) y muertos (paso 2 + paso 3) | 88 | 216 | 129 | 183 |
NA: no aplica.
Paso 3: http://wsr.registraduria.gov.co/-Censo-Electoral-.html.
Pasos 5 y 7: http://wsr.registraduria.gov.co/servicios/certificado.htm.
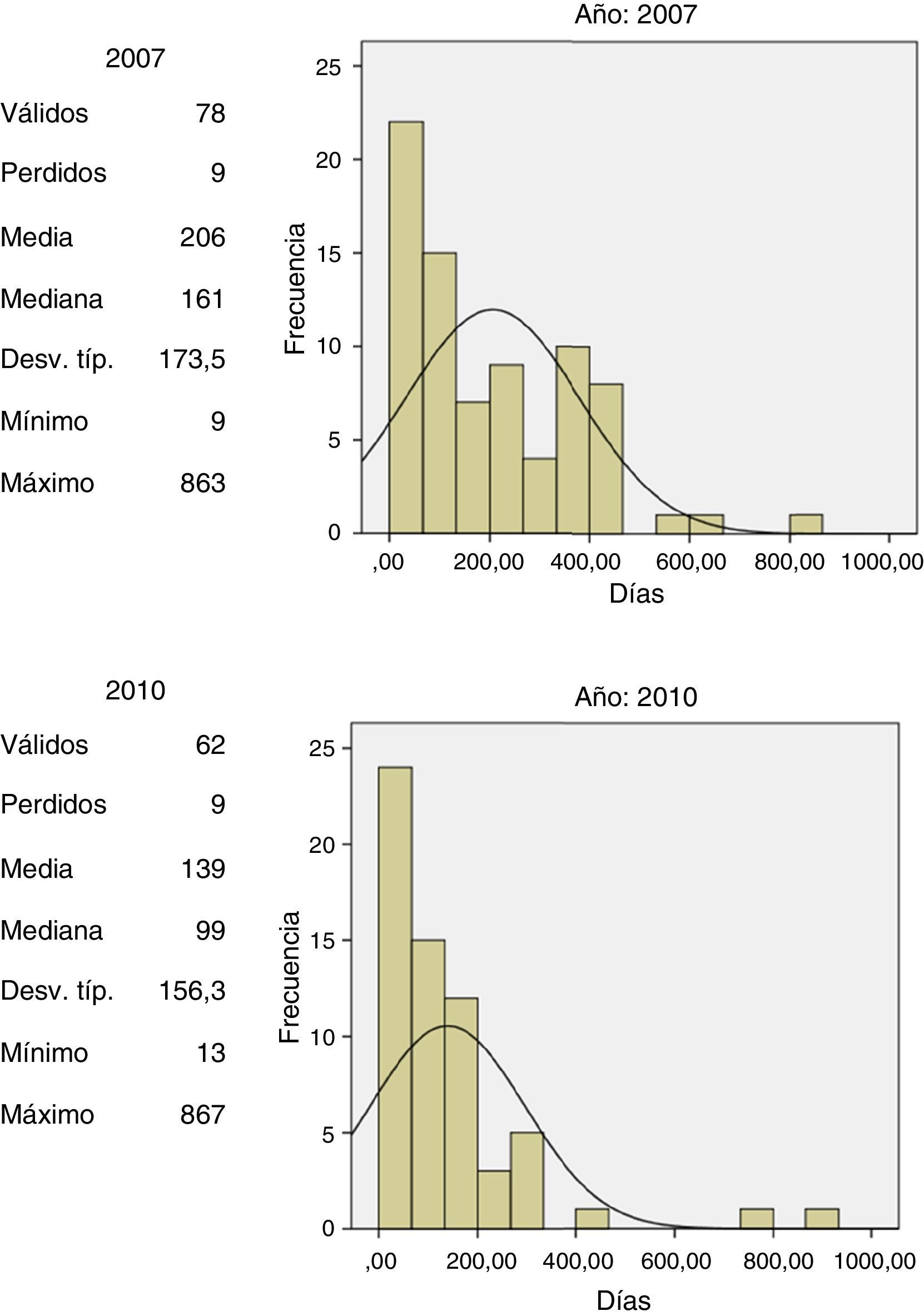
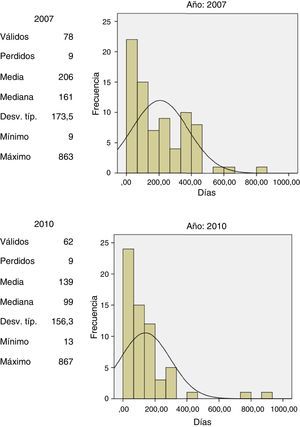
Debido a que no se tiene acceso a datos de identificación en los registros del DANE, quien reúne la información de mortalidad en el país, se valoró la utilidad de la información disponible a partir del registro de muerte en la RNEC mediante el análisis de la diferencia en días entre la fecha de registro de muerte y la fecha específica de muerte para los pacientes a quienes se les certificó la mortalidad en el INC y de quienes se disponía información (N=140), 78 casos cohorte 2007 y 62 casos cohorte 2010. Se calculó la media y la mediana de esta diferencia para cada cohorte, dato que posteriormente se utilizó para estimar la fecha de muerte de cada caso con base en la información disponible en la RNEC (fig. 1).
Las asignaciones, estimaciones e imputaciones realizadas a la fecha de último contacto o muerte fueron las siguientes:
- a)
Para las muertes certificadas por el INC (N=158), se asignó la fecha específica de muerte, 87 casos cohorte 2007 y 71 casos cohorte 2010 (tabla 1–paso 2–).
- b)
Para los casos sin información de fecha de muerte, se utilizó el número de identificación personal (cédula) para comprobar dentro de las bases de la RNEC su condición de vivo o muerto. Si no aparecían como fallecidos en cualquiera de estas fuentes se asignó el 30 de noviembre de 2013 como última fecha de seguimiento (N=212), 87 casos cohorte 2007 y 125 casos cohorte 2010 (tabla 1–paso 3 + 7–).
- c)
Para los casos con muerte registrada en la RNEC y sin certificación de mortalidad por el INC se estimó la fecha de defunción a partir de la fecha de registro de la muerte en la RNEC restando a esta última fecha la media y la mediana de la diferencia entre los datos de la RNEC y el INC descrita previamente (N=220), 115 casos cohorte 2007 y 105 casos cohorte 2010 (tabla 1–paso 5–). Este ejercicio se hizo de forma independiente para cada cohorte (2007 y 2010) como se anotó. En caso de obtener valores negativos en la diferencia calculada, se imputó la fecha de registro de la muerte como fecha de defunción. Esto generó dos variables: fecha de muerte calculada con la media y fecha de muerte calculada con la mediana de la diferencia.
- d)
Para los casos en los que la fecha de registro de la defunción en RNEC únicamente definía el año de muerte sin mayor especificidad, sin datos de expedición de cédula y verificados por RUAF, se hizo una imputación según el semestre de ingreso a la institución (N=21, tabla 1–paso 6–), para los pacientes que ingresaron el primer semestre se asumió el 30 de junio como fecha de muerte y para los que ingresaron en el segundo semestre se asumió el 31 de diciembre.
- e)
Aquellos casos en los que finalmente no se logró establecer la fecha de la defunción y que no se ubicaron en las bases de datos relacionadas, se consideraron como casos vivos y se censuraron según la fecha de último contacto en la historia clínica en INC (N=5 incluyendo tres menores de edad) (tabla 1–paso 8–).
Se usaron dos fechas índices para el cálculo del tiempo de supervivencia: la fecha de ingreso en la institución y la fecha de primer diagnóstico. Se calculó la variable tiempo de observación a partir de las fechas índice y la fecha del último contacto o muerte.
El tiempo de supervivencia para cada caso fue el tiempo transcurrido entre la fecha índice y la fecha real o estimada de muerte, la fecha de pérdida en el seguimiento, o el 30 de noviembre de 2013 como fin del seguimiento. Se realizaron análisis de Kaplan-Meier para obtener la probabilidad acumulada de supervivencia global a 24 y 60 meses. Los cálculos se hicieron siguiendo las tres aproximaciones metodológicas previamente descritas.
Para el análisis de los datos se usó el programa SPSS, versión 19. Se realizaron análisis univariados para todas las variables del estudio. Para las variables categóricas, se calcularon razones y proporciones, mientras que para las variables cuantitativas se presentaron medidas de tendencia central.
ResultadosSe obtuvieron 620 casos (2007=306; 2010=314) con 60 muertes registradas en el INC (9,7%). Se excluyeron dos casos in situ en cada año y se completó información para el estado vital y la fecha de la muerte según las imputaciones descritas en 556 casos completando 616 para el análisis.
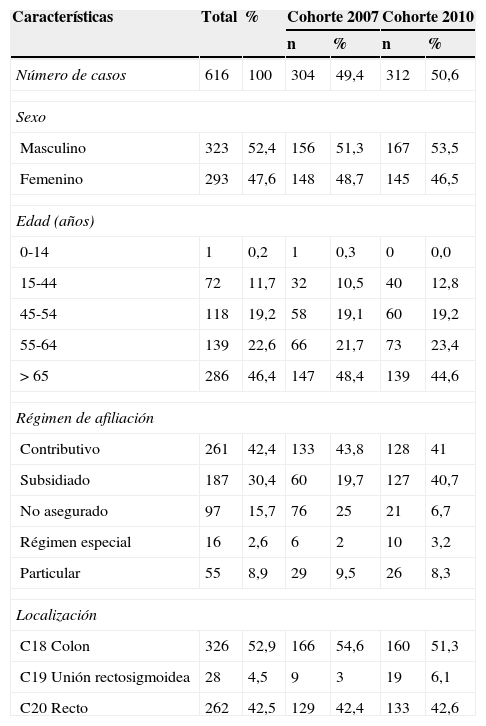
La tabla 2 muestra las características de las cohortes de estudio. La edad media para ambos sexos fue de 61 años, 52,4% en hombres y 69% eran mayores de 55 años. El 75,3% tenía algún tipo de aseguramiento y la localización con mayor proporción fue el colon (53%). De los 616 pacientes elegibles, 399 (64,7%) habían muerto al final del seguimiento y 217 (34,3%) estaban vivos, por lo que se consideraron como casos censurados al 30 de noviembre del 2013. De los 399 pacientes que habían muerto, 158 (40%) muertes se encontraban tanto en los registros institucionales como en las bases de datos de la RNEC y 241 (60%) muertes estaban únicamente en la base de datos de la Registraduría (tabla 1).
Características demográficas y clínicas, cáncer colorrectal, cohortes 2007-2010
| Características | Total | % | Cohorte 2007 | Cohorte 2010 | ||
|---|---|---|---|---|---|---|
| n | % | n | % | |||
| Número de casos | 616 | 100 | 304 | 49,4 | 312 | 50,6 |
| Sexo | ||||||
| Masculino | 323 | 52,4 | 156 | 51,3 | 167 | 53,5 |
| Femenino | 293 | 47,6 | 148 | 48,7 | 145 | 46,5 |
| Edad (años) | ||||||
| 0-14 | 1 | 0,2 | 1 | 0,3 | 0 | 0,0 |
| 15-44 | 72 | 11,7 | 32 | 10,5 | 40 | 12,8 |
| 45-54 | 118 | 19,2 | 58 | 19,1 | 60 | 19,2 |
| 55-64 | 139 | 22,6 | 66 | 21,7 | 73 | 23,4 |
| > 65 | 286 | 46,4 | 147 | 48,4 | 139 | 44,6 |
| Régimen de afiliación | ||||||
| Contributivo | 261 | 42,4 | 133 | 43,8 | 128 | 41 |
| Subsidiado | 187 | 30,4 | 60 | 19,7 | 127 | 40,7 |
| No asegurado | 97 | 15,7 | 76 | 25 | 21 | 6,7 |
| Régimen especial | 16 | 2,6 | 6 | 2 | 10 | 3,2 |
| Particular | 55 | 8,9 | 29 | 9,5 | 26 | 8,3 |
| Localización | ||||||
| C18 Colon | 326 | 52,9 | 166 | 54,6 | 160 | 51,3 |
| C19 Unión rectosigmoidea | 28 | 4,5 | 9 | 3 | 19 | 6,1 |
| C20 Recto | 262 | 42,5 | 129 | 42,4 | 133 | 42,6 |
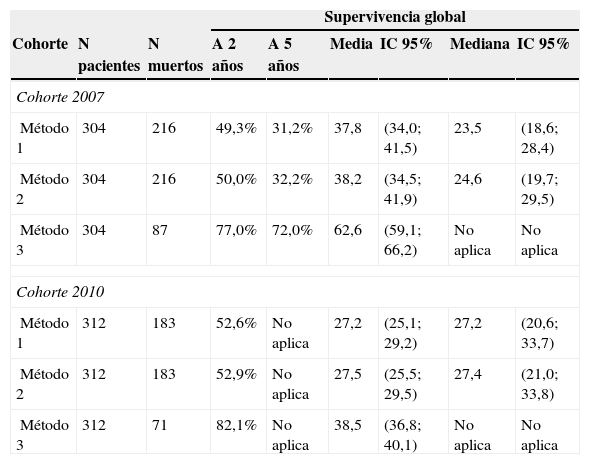
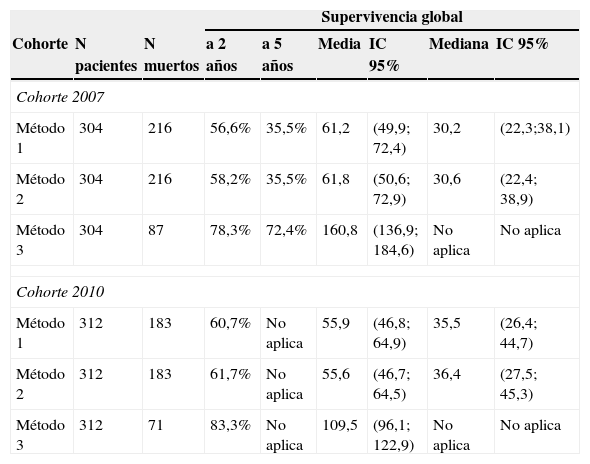
Las estimaciones de la supervivencia global para cáncer colorrectal se muestran en la tabla 3 (fecha índice: fecha de ingreso) y la tabla 4 (fecha índice: fecha de primer diagnóstico), así como la comparación de los tres métodos de cálculo descritos.
Supervivencia global de cáncer colorrectal, cohortes 2007-2010. Fecha índice: fecha de ingreso al INC
| Supervivencia global | ||||||||
|---|---|---|---|---|---|---|---|---|
| Cohorte | N pacientes | N muertos | A 2 años | A 5 años | Media | IC 95% | Mediana | IC 95% |
| Cohorte 2007 | ||||||||
| Método 1 | 304 | 216 | 49,3% | 31,2% | 37,8 | (34,0; 41,5) | 23,5 | (18,6; 28,4) |
| Método 2 | 304 | 216 | 50,0% | 32,2% | 38,2 | (34,5; 41,9) | 24,6 | (19,7; 29,5) |
| Método 3 | 304 | 87 | 77,0% | 72,0% | 62,6 | (59,1; 66,2) | No aplica | No aplica |
| Cohorte 2010 | ||||||||
| Método 1 | 312 | 183 | 52,6% | No aplica | 27,2 | (25,1; 29,2) | 27,2 | (20,6; 33,7) |
| Método 2 | 312 | 183 | 52,9% | No aplica | 27,5 | (25,5; 29,5) | 27,4 | (21,0; 33,8) |
| Método 3 | 312 | 71 | 82,1% | No aplica | 38,5 | (36,8; 40,1) | No aplica | No aplica |
Supervivencia global de cáncer colorrectal, cohortes 2007-2010. Fecha índice: fecha de primer diagnóstico
| Supervivencia global | ||||||||
|---|---|---|---|---|---|---|---|---|
| Cohorte | N pacientes | N muertos | a 2 años | a 5 años | Media | IC 95% | Mediana | IC 95% |
| Cohorte 2007 | ||||||||
| Método 1 | 304 | 216 | 56,6% | 35,5% | 61,2 | (49,9; 72,4) | 30,2 | (22,3;38,1) |
| Método 2 | 304 | 216 | 58,2% | 35,5% | 61,8 | (50,6; 72,9) | 30,6 | (22,4; 38,9) |
| Método 3 | 304 | 87 | 78,3% | 72,4% | 160,8 | (136,9; 184,6) | No aplica | No aplica |
| Cohorte 2010 | ||||||||
| Método 1 | 312 | 183 | 60,7% | No aplica | 55,9 | (46,8; 64,9) | 35,5 | (26,4; 44,7) |
| Método 2 | 312 | 183 | 61,7% | No aplica | 55,6 | (46,7; 64,5) | 36,4 | (27,5; 45,3) |
| Método 3 | 312 | 71 | 83,3% | No aplica | 109,5 | (96,1; 122,9) | No aplica | No aplica |
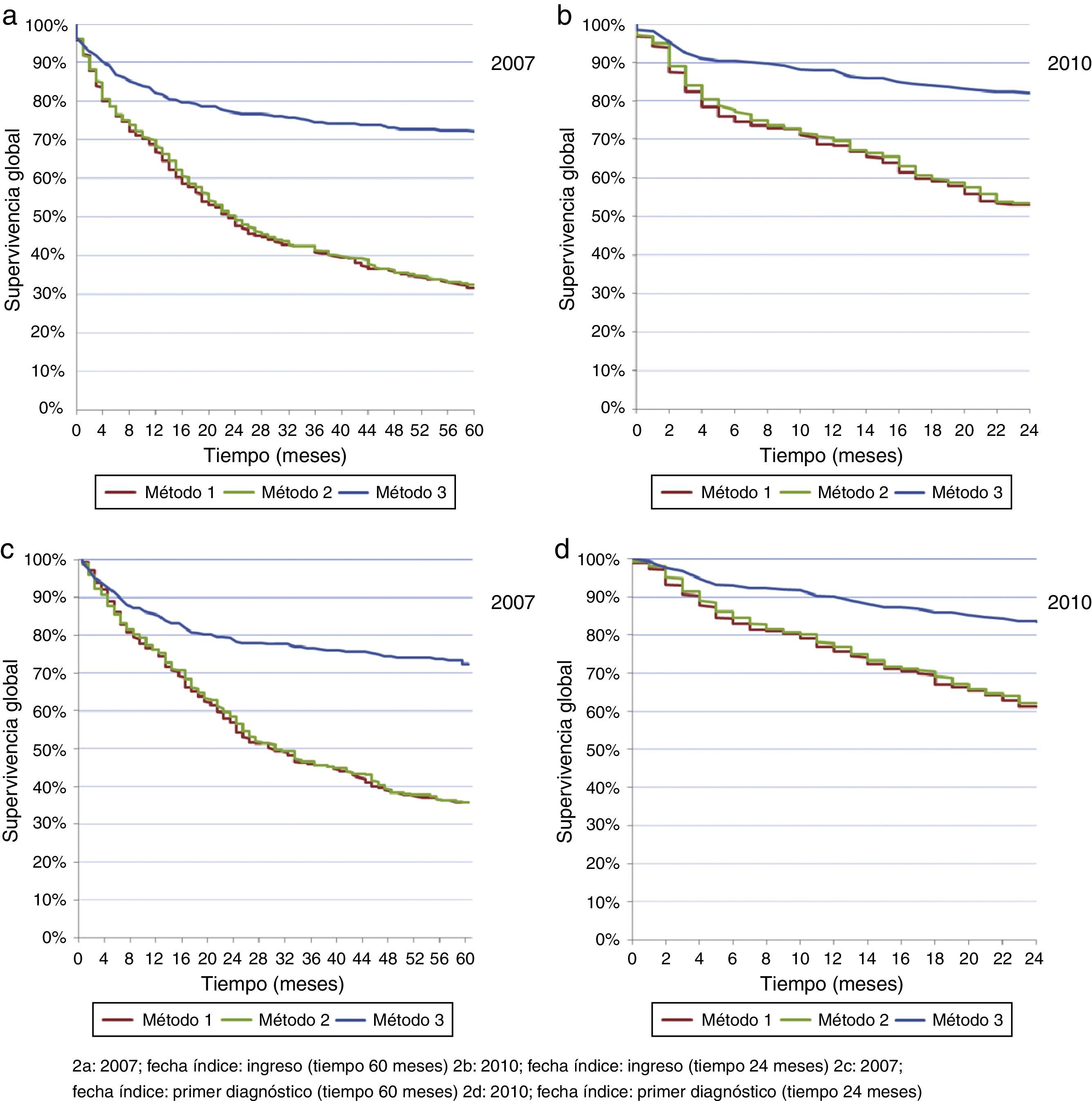
Asumiendo como fecha índice la fecha de ingreso, para la cohorte de 2010 el tiempo medio de supervivencia fue 27 meses y la supervivencia global a dos años 53% (métodos 1 y 2 con resultados iguales). Para la cohorte de 2007 el tiempo medio de supervivencia fue 24 meses y la supervivencia global 49,3 y 50% a dos años y 31 y 32% a cinco años (métodos 1 y 2 respectivamente). Con el método 3 (certificado de defunción por el INC), el 50% de los pacientes no tenía registro de muerte y como consecuencia la supervivencia global a 2 años fue 77 y 82% para las cohortes de 2007 y 2010 respectivamente, y a 5 años fue 72% (tabla 3).
Asumiendo la fecha de diagnóstico inicial como fecha índice, para la cohorte de 2010 el tiempo medio de supervivencia fue 36 meses y la supervivencia global a dos años 61% (métodos 1 y 2). Para la cohorte de 2007 el tiempo medio de supervivencia fue 30 meses y la supervivencia global 56,6 y 58,2% a dos años y 35,5% a cinco años (métodos 1 y 2 respectivamente). Con el método 3 el 50% de los pacientes no tenía registro de muerte y la supervivencia global a 2 años fue 78 y 83% (cohortes 2007 y 2010 respectivamente), y a 5 años 72,4% (tabla 4).
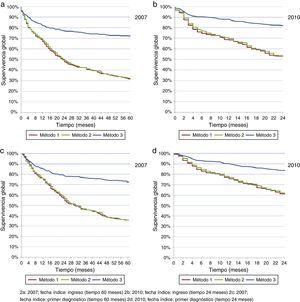
En general, se observó mejor supervivencia con la fecha de primer diagnóstico y con el método 3. La supervivencia con los métodos 1 y 2 no mostró diferencias importantes. La mayoría de los pacientes murió en los primeros 24 meses después del diagnóstico, luego de lo cual las curvas se hicieron menos pendientes (fig. 2 a-d).
DiscusiónEn Colombia los estudios de supervivencia en pacientes con cáncer son escasos, y esencialmente institucionales. Se asumen con distintos métodos y se han desarrollado para establecer la eficacia de los distintos tratamientos instaurados8–15. Es en este aspecto que el uso de la metodología a partir de datos rutinarios se convierte en una estrategia útil de monitorización tanto para el INC como en el país, como es el caso de varios registros poblacionales16,17, ya que permitirá unificar los métodos y hacer más comparables los resultados entre grupos poblacionales, independientemente de que si el análisis tiene base hospitalaria o base poblacional.
Colombia actualmente cuenta con un indicador de cobertura del sistema de estadísticas vitales del 98,5% (porcentaje de muertes certificadas en el país)18, mas no con un indicador sobre muertes certificadas que efectivamente sean registradas en RNEC, que según la descripción del proceso debería ser el 100%.
En el ejercicio realizado con los datos del INC para obtener la media y la mediana del registro civil de la muerte, frente a la fecha real de muerte, únicamente un caso de 158 no se encontró en la RNEC. Los 18 casos perdidos en el cálculo obedecieron a no tener copia de la cédula de ciudadanía en la historia clínica, específicamente la cara donde está la fecha de expedición, o la poca legibilidad en la fotocopia.
La combinación de registros hospitalarios y de instituciones gubernamentales es una alternativa que hace más factible la vigilancia de la supervivencia global debido a que reduce la complejidad de la recolección de datos y los costos asociados a la misma. La experiencia descrita resalta la importancia de contar con registros hospitalarios de cáncer en los centros oncológicos, y para el caso de Colombia, implica la necesidad de recolectar sistemáticamente información que facilite el acceso y el análisis de los datos consignados en las fuentes gubernamentales como se anotó, por ejemplo, para la fecha de expedición de la cédula de ciudadanía.
Se observaron diferencias en las estimaciones de supervivencia según la metodología utilizada, que tienen importantes repercusiones en el establecimiento de programas de vigilancia de la supervivencia. No hubo mayores diferencias entre los métodos que hacen imputaciones a partir de la mediana o media de la diferencia entre la fecha de muerte del registro institucional (fecha exacta) y el registro gubernamental (fecha aproximada). Sin embargo, estos dos métodos mostraron una diferencia importante frente al cálculo de supervivencia basado solo en registros institucionales. En este último caso, la no inclusión de fuentes secundarias que permitan la actualización del estado vital, genera una significativa sobrestimación de la supervivencia originada en la censura de una proporción muy importante de casos y esta es una condición que indica que no es un método apropiado. Desafortunadamente es el más utilizado en los estudios reportados hasta el momento en el país.
En razón a lo anotado, cabe resaltar la importancia de realizar imputaciones al estado vital y la fecha de muerte considerando las estimaciones de la diferencia entre fechas exactas (registro institucional) y fechas aproximadas (registro gubernamental) de muerte4. Se observó que existe un tiempo diferencial entre la fecha de muerte y la fecha de registro de la misma, probablemente originado en trámites administrativos y otras circunstancias sociales, por lo que dicho tiempo debe descontarse al utilizar las bases de datos de la RNEC.
A pesar de lo descrito, no hubo mayores diferencias utilizando media o mediana de dicha diferencia, por lo que sería conveniente estandarizar la metodología utilizando la mediana en razón a que esta elimina los valores atípicos que pueden distorsionar el cálculo.
De otra parte, la estimación de la diferencia se basó en una muestra institucional que puede estar afectada por las características de la población específica de pacientes; es decir, es posible que la diferencia de tiempo entre la fecha de muerte y la fecha de su registro sea diferente para otras instituciones que atienden población de otras condiciones socioeconómicas y rasgos demográficos, lo que haría necesario que cada institución tuviera dicha estimación o que en su defecto se realizara un estudio que pudiera caracterizar la diferencia de una manera más generalizable para el país si se fuera a implementar la metodología propuesta.
La relación entre ciertos tipos de cáncer y las condiciones socioeconómicas de los pacientes hace que haya diferencias en la oportunidad del registro de muerte entre instituciones y que además pueden existir dichas diferencias entre pacientes con diferentes tipos de cáncer en el interior de una misma institución. En un ejercicio institucional adicional (no publicado hasta el momento), se encontró que dicha diferencia para el cáncer de cuello uterino fue mayor en 23 días para la cohorte de 2007 y 15 días para la cohorte de 2010, frente a lo reportado para el cáncer de colon y recto.
Aparte de la exhaustividad de la información, existen otra serie de factores que pueden influir en las estimaciones de supervivencia19,20. Contrario a lo descrito para la sobrestimación observada cuando no se utilizan las bases de datos gubernamentales que registran el estado vital, la supervivencia se ve disminuida si no se utiliza la fecha de primer diagnóstico sino la fecha de ingreso en las instituciones. Esto que resulta obvio puede ser un problema mayor en el país en donde el traslado de pacientes es frecuente y los sistemas de referencia y contrarreferencia entre centros hospitalarios no tienen un flujo de información apropiado, reduciendo en un importante porcentaje de casos la probabilidad de contar con la fecha de diagnóstico inicial. Esta situación indica la necesidad de realizar un mayor esfuerzo por registrar dicha fecha, y en el futuro podría utilizarse otra fuente gubernamental como lo es la Cuenta de Alto Costo21, ya que esta es una base de datos que deben alimentar las aseguradoras y en donde deben registrar la fecha de diagnóstico de cada caso de cáncer; no obstante, se debe tomar en cuenta que la inclusión de esta nueva fuente de información agrega una mayor complejidad al proceso de análisis.
Las estimaciones de la supervivencia global del cáncer colorrectal a cinco años con los métodos 1 y 2 (tablas 3 y 4), son más bajas que las reportadas en otros países de Latinoamérica, Estados Unidos y Europa, las cuales varían en un rango de 44 y 64%22–26. Sin embargo, las comparaciones de los resultados obtenidos deben ser cuidadosas toda vez que los métodos utilizados en los datos reportados de otros países (e incluso de otras instituciones en el país) pueden no tener una base poblacional de la información sobre el estado vital como sí la tienen nuestras estimaciones, y adicionalmente, sería necesario tomar en cuenta el estadio clínico al diagnóstico, la localización exacta y el tipo histológico de los tumores. En futuros análisis será indispensable entonces mejorar la revisión de estas características.
Es importante destacar que en el sistema colombiano es frecuente que el tiempo entre el diagnóstico y el inicio de tratamiento sea considerable, resultando en un pronóstico malo en comparación con países con sistemas más eficientes.
En el momento del estudio el 60,2% de los casos para la cohorte de 2007 y el 50,3% en la de 2010, no contaban con información sobre el estado clínico. Esta variable es difícil de obtener, particularmente en los pacientes que ingresan en el Instituto con un tratamiento previo de su enfermedad (45% en 2007 y 43% en 2010). Por otra parte, hubo dificultad para establecer la fecha de diagnóstico en algunos casos, lo que conlleva a que se defina la fecha de ingreso en la institución como una posible fecha índice induciendo una subestimación de la supervivencia. Una limitación importante de la metodología propuesta es la imposibilidad de determinar la causa de muerte en las bases de datos disponibles, ya que esta solo se encuentra en los registros del DANE que no permiten acceder a datos de identificación, como ya se anotó. Esto hace que no sea posible con esta metodología establecer la supervivencia relativa a la mortalidad específica por la enfermedad.
La diferencia en la mediana de tiempo entre la fecha oficial de muerte y la fecha del registro civil de la defunción influye en las estimaciones y cambia sobre el tiempo, dado que la mediana era de 161 días para la cohorte del 2007 y de 99 días para la cohorte del 2010. Esto resalta que el método propuesto solamente puede dar una aproximación de la supervivencia, y que la precisión de la estimación probablemente varía sobre el tiempo. Sin embargo, en la ausencia de otros métodos consideramos que el método propuesto es útil para el objetivo de obtener estimaciones de la supervivencia, siempre tomando en cuenta estas debilidades.
Por último, es necesario destacar que la propuesta metodológica para el análisis de supervivencia para los distintos cánceres podrá mejorar la calidad de la información, complementar los sistemas de vigilancia institucional, y aplicarse en todo el país. Cabe nuevamente resaltar la importancia y utilidad de los registros de cáncer de base poblacional y hospitalaria a fin de mejorar la recopilación y la comparabilidad de los datos en el territorio nacional.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.