Describir y clasificar los errores en la formulación de quimioterapia de oncología, hematología y pediatría.
MétodosEstudio de corte transversal, mediante un muestreo en un periodo de tiempo. Las formulaciones seleccionadas fueron evaluadas y clasificadas según tipo de error y se verificó en la historia clínica la existencia de efectos asociados a los pacientes.
ResultadosSe revisaron 440 formulaciones y se identificaron 54 errores. El tipo de error más frecuente fue el relacionado con la prescripción y con la capacidad de causar lesión. De los errores identificados 17 ocasionaron efectos o lesiones en los pacientes que no produjeron muertes o discapacidades. La ciclofosfamida, el trastuzumab y la dexametasona fueron los medicamentos que más se asociaron con la mayoría de errores.
DiscusiónLa frecuencia calculada de errores fue comparable con la publicada en la literatura. Los errores identificados son potencialmente evitables, pero se requiere diseñar programas enfocados a su prevención que incluya acciones educativas dirigidas a especialistas, químicos farmacéuticos, enfermeras y pacientes.
To describe and classify the medication errors that occurred during a 6 months period in oncology, hematology and pediatrics.
MethodsA cross-sectional study was conducted using a 6 month time period sample. The formulations selected were evaluated and classified according to error type, and the existence of patient-related effects were verified in the clinical notes.
FindingsA total of 440 formulations were reviewed and 54 errors (12.3%) were identified, with the most frequent being related to prescription. The severity of these errors was potentially harmful. A total of 17 adverse events were identified in patients, and were not associated with deaths or disabilities. Cyclophosphamide, trastuzumab, dexamethasone, among others, were associated with most errors.
DiscussionThe overall error rate found is comparable with those in the world literature. Despite the complexity of the prescription, these errors remain avoidable, but a prevention program is needed that focuses on educational activities with participation by specialists, pharmaceutical chemists, nurses, as well as patients.
Los errores de formulación de medicamentos según The National Coordinating Council for Medication Error Reporting and Prevention (NCCMERP) se definen como cualquier incidente prevenible que pueda causar daño al paciente o dar lugar a una utilización inapropiada del medicamento cuando se encuentra bajo control del personal sanitario o del propio paciente1. La Organización Mundial de la Salud los define como cualquier evento prevenible que pueda lesionar al paciente o permitan un uso inapropiado del medicamento2. Según Cohen corresponde a cualquier error potencial o real que se presente en cualquier etapa del proceso de utilización del medicamento: prescripción, transcripción, preparación, dispensación o administración3.
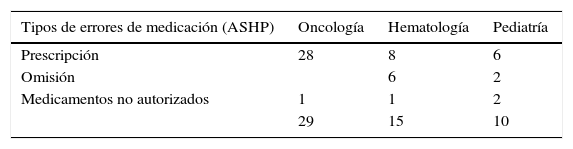
Desde 1993 la American Society of Health System Pharmacists (ASHP)4 ha establecido una clasificación que incluye errores de prescripción: por omisión de la dosis o el medicamento; relacionados con el tiempo de administración; relacionados con medicamentos no autorizados; relacionados con la preparación y/o manipulación del medicamento; relacionados con los datos de identificación del paciente; relacionados con la técnica de administración, y relacionados con deterioro del medicamento (tabla 1). Por otro lado desde 2010 The National Coordinating Council for Medication Error Reporting and Prevention (NCCMERP)1 estableció una clasificación de los errores por niveles de severidad que incluye errores potenciales, sin daño, con daño y mortales (tabla 2).
Clasificación de los errores según the American Society of Health System Pharmacists (ASHP)
| TIPO DE ERRORa | DESCRIPCIÓN |
|---|---|
Error de prescripción | Selección incorrecta del medicamento prescrito (según sus indicaciones, contraindicaciones, alergias conocidas, tratamiento farmacológico ya existente y otros factores), dosis, forma farmacéutica, cantidad, vía de administración, concentración, frecuencia de administración o instrucciones de uso; prescripciones ilegibles o prescripciones que induzcan a errores que puedan alcanzar al paciente. |
| Error por omisiónb | No administrar una dosis prescrita a un paciente antes de la siguiente dosis programada, si la hubiese. |
| Hora de administración errónea | Administración de la medicación fuera del periodo de tiempo preestablecido en el horario programado de administración (el horario debe ser establecido por cada institución). |
| Medicamento no prescritoc | Administración al paciente de un medicamento no prescrito. |
Error de dosificaciónd | Administración al paciente de una dosis mayor o menor que la prescrita, o administración de dosis duplicadas al paciente, por ejemplo, una o más unidades de dosificación además de las prescritas. |
| Forma farmacéutica erróneae | Administración al paciente de un medicamento en una forma farmacéutica diferente a la prescrita. |
| Preparación errónea del medicamentof | Medicamento incorrectamente formulado o manipulado antes de su administración. |
| Error en la técnica de administracióng | Procedimiento o técnica inapropiados en la administración de un medicamento. |
| Medicamento deterioradoh | Administración de un medicamento caducado o del que la integridad física o química ha sido alterada. |
Error de monitorización | No haber revisado el tratamiento prescrito para verificar su idoneidad y detectar posibles problemas, o no haber utilizado los datos clínicos o analíticos pertinentes para evaluar adecuadamente la respuesta del paciente a la terapia prescrita. |
| Incumplimiento del paciente | Cumplimiento inapropiado del paciente del tratamiento prescrito. |
| Otros errores | Otros errores de medicación no incluidos en las categorías anteriormente descritas. |
Los diferentes tipos no son mutuamente excluyentes debido a la naturaleza multidisciplinaria y multifactorial de los errores de medicación.
Asume que no ha habido error de prescripción. Se excluirían: 1) Los casos en que el paciente rehúsa tomar la medicación o 2) la decisión de no administrar la medicación al darse cuenta de que existen contraindicaciones. Si hubiera una explicación evidente para la omisión (por ejemplo, el paciente estaba fuera de la unidad de enfermería para hacerse unas pruebas o la medicación no estaba disponible), esta razón debe documentarse en la historia clínica del paciente.
Incluiría, por ejemplo, un medicamento equivocado, una dosis administrada a un paciente equivocado, medicamentos no prescritos y dosis administradas fuera de Ias guías o protocolos clínicos establecidos.
Excluiría: 1) desviaciones aceptadas según los márgenes predefinidos que se hayan establecido en cada institución en función de los dispositivos de medida proporcionados a los profesionales encargados de la administración de los medicamentos (por ejemplo, no administrar una dosis en función de la temperatura o el nivel de glucosa determinados en el paciente) y 2) formas farmacéuticas tópicas cuando la prescripción no haya indicado la cantidad.
Excluiría los protocolos aceptados (establecidos por la Comisión de Farmacia y Terapéutica o su equivalente) que autoricen al farmacéutico a dispensar formas farmacéuticas alternativas a pacientes con necesidades especiales (por ejemplo, formas farmacéuticas liquidas para pacientes con sonda nasogástrica o que tienen dificultad para tragar).
Incluiría, por ejemplo, dilución o reconstitución incorrecta, mezcla de medicamentos que son física o químicamente incompatibles, y envasado incorrecto del producto.
Clasificación de los errores por categoría y niveles de severidad según The National Coordinating Council for Medication Error Reporting and Prevention (NCCMERP)
| CATEGORÍA | DEFINICIÓN | |
|---|---|---|
| Error potencial o no error | Categoría A | Circunstancias o incidentes con capacidad de causar error |
Error sin dañoa | Categoría B | El error se produjo, pero no alcanzó al pacienteb |
| Categoría C | El error alcanzó al paciente, pero no le causó daño | |
| Categoría D | El error alcanzó al paciente y no le causó daño, pero precisó monitorizaciónc y/o intervención para comprobar que no había sufrido daño | |
Error con daño | Categoría E | El error contribuyó o causó daño temporal al paciente y precisó intervenciónd |
| Categoría F | El error contribuyó o causó daño temporal al paciente y precisó o prolongó la hospitalización | |
| Categoría G | El error contribuyó o causó daño permanente al paciente | |
| Categoría H | El error comprometió la vida del paciente y se precisó intervención para mantener su vidae | |
| Error mortal | Categoría I | El error contribuyó o causó la muerte del paciente |
Según la literatura disponible, la mayor causa de errores de formulación se ha relacionado con la prescripción de la dosis, la vía de administración y preparación5. Otras causas identificadas son: los medicamentos de aspecto o nombres parecidos; los nombres confusos; las denominaciones similares; la caligrafía ilegible; el conocimiento incompleto de los nombres de los medicamentos; los nuevos productos; los envases, las etiquetas y colores similares entre medicamentos; las concentraciones similares; las formas de dosificación; la frecuencia de administración; la falta de reconocimiento del profesional de la salud, y la carencia de evaluaciones rigurosas de los organismos de regulación y vigilancia6.
En los últimos años se ha venido presentando un aumento en la cantidad de errores relacionados con la formulación de medicamentos y este fenómeno se ha relacionado con el incremento de nuevos medicamentos en el mercado. En 2004 se identificaron en Estados Unidos aproximadamente 33.000 denominaciones de medicamentos, muchos de ellos con nombres y características similares7 por lo que The Institute for Safe Medication Practices (ISMP) creó una alerta tipo evento centinela y la incorporó a los Objetivos nacionales para la seguridad del paciente de la Joint Comisión international1.
La dimensión del problema en los servicios oncológicos ha sido establecida mediante diferentes estudios. Dentro de los más importantes aparecen uno realizado en 1992 en Utah y Colorado, en donde los efectos relacionados con la formulación de quimioterapia en pacientes oncológicos presentaron una incidencia de alrededor 3%8.
En otro estudio realizado en Francia en un periodo de 6 meses sobre 285 pacientes a quienes se les realizó cerca de 1.262 prescripciones evidenciaron que alrededor de 349 de esas prescripciones tuvieron errores en la formulación (27,7%) y el 70% estuvieron relacionados con la dosis, incompatibilidades físico-químicas y vía de administración equivocada9. Otro estudio realizado en España encontró en las órdenes médicas de oncología un porcentaje de error de 9,36% y de hematología del 23,61%5.
Un estudio en Francia encontró 341 errores en 6.607 prescripciones de quimioterapia (5,2%) de los cuales 46 (13,4%) resultaron en lesiones temporales y 2,6% en daño permanente sobre el paciente que ocasionaron 216 días de hospitalización adicionales con un costo estimado de 92.907€ (74% en costos de estancia y 26% en medicamentos)10. A nivel local o nacional no se cuenta con estudios similares en escenarios oncológicos que nos permita conocer la dimensión del problema.
Los errores de formulación son considerados adversos y serios debido a que los medicamentos antineoplásicos poseen una mayor toxicidad y estrecho margen terapéutico y con frecuencia la dosis terapéutica viene determinada por el límite de toxicidad aceptable para el paciente, con lo que incluso mínimos incrementos en la dosis pueden tener consecuencias tóxicas graves11,12.
Esta investigación contribuirá a establecer la dimensión del problema en la institución, describir y clasificar los errores relacionados con la formulación de quimioterapia y así poder plantear un programa exclusivo de fármaco vigilancia para la prevención e identificación temprana de errores de formulación.
MétodosMediante un estudio de corte transversal se identificaron en el sistema de registro digital de la historia clínica de los servicios de oncología clínica, hematología y pediatría del Instituto Nacional de Cancerología (INC) las formulaciones de quimioterapia realizadas en el primer semestre de 2012. Luego se creó una base de datos en una hoja electrónica de cálculo y se estableció un cálculo de tamaño de muestra estratificado y a partir de cada formulación médica seleccionada se registraron las características demográficas de los pacientes y junto con el especialista de cada área se analizaron las formulaciones seleccionadas para identificar las que tuvieron algún error. Los errores identificados fueron clasificados por tipo según la ASHP. Luego se revisó en cada historia clínica si el error identificado ocasionó algún efecto o lesión en el paciente y estos fueron clasificados por categoría y severidad según la NCCMERP. Los análisis estadísticos se hicieron utilizando Stata®.
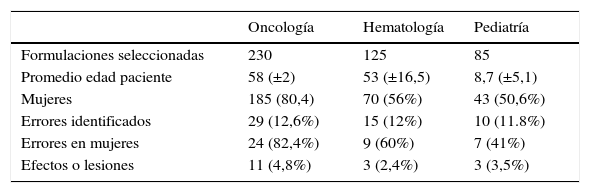
ResultadosDurante un periodo de observación de 6 meses, se identificaron en el sistema 4.889 formulaciones de quimioterapia provenientes de la consulta externa de oncología, 808 de hematología y 218 de pediatría. Se seleccionaron 440 distribuidas así: 230 de oncología, 125 de hematología y 85 de pediatría. Se identificaron un total de 54 errores (12,3%) distribuidas así: 29 (12,6%) en oncología, 15 (12%) en hematología y 10 (11,8%) en pediatría. A esos errores se le atribuyeron 17 efectos o lesiones (3,9%) en mayor proporción para oncología con 11 (4,8%) (tabla 3).
Descripción general por servicio
| Oncología | Hematología | Pediatría | |
|---|---|---|---|
| Formulaciones seleccionadas | 230 | 125 | 85 |
| Promedio edad paciente | 58 (±2) | 53 (±16,5) | 8,7 (±5,1) |
| Mujeres | 185 (80,4) | 70 (56%) | 43 (50,6%) |
| Errores identificados | 29 (12,6%) | 15 (12%) | 10 (11.8%) |
| Errores en mujeres | 24 (82,4%) | 9 (60%) | 7 (41%) |
| Efectos o lesiones | 11 (4,8%) | 3 (2,4%) | 3 (3,5%) |
La edad promedio de los pacientes fue: de 58 años en oncología; de 53 para hematología y de 8 para pediatría. El porcentaje de atención de mujeres fue similar para hematología y pediatría, mientras que para oncología fue del 80% (tabla 3).
De acuerdo a la clasificación de la ASHP los tipos de errores más frecuentes fueron debidos a la prescripción con 42 (77,8%) y en mayor proporción en el servicio de oncología con 28. Por omisión fueron 8 (14,8%) y por medicamentos no autorizados en un tratamiento según guías de práctica fueron 4 (7,4%) (tabla 4).
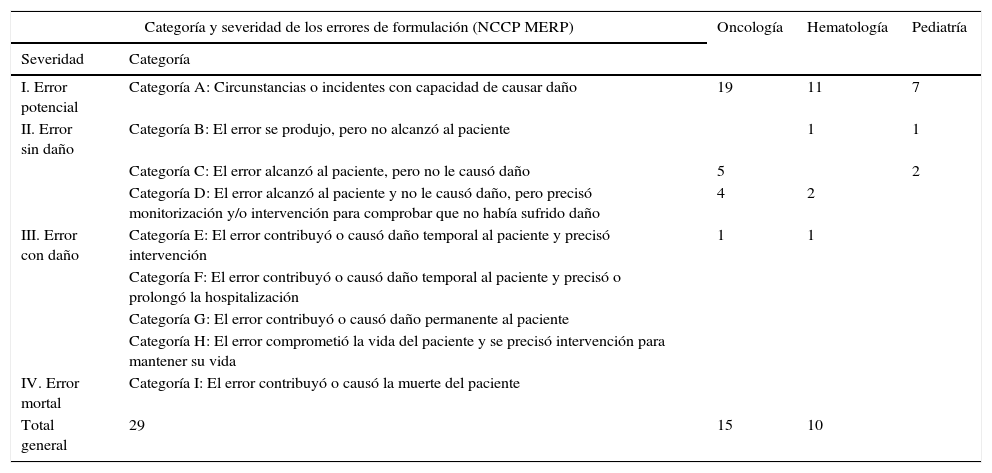
En cuanto a la severidad la mayoría correspondieron a: errores potenciales con 37 (68,5%); sin daño 15 (27,8%), y con daño no permanente o secuelas fueron 2 (3,7%). No se identificaron errores mortales que hayan contribuido o causado la muerte a algún paciente (tabla 5).
Clasificación de los errores por categoría y severidad por cada servicio
| Categoría y severidad de los errores de formulación (NCCP MERP) | Oncología | Hematología | Pediatría | |
|---|---|---|---|---|
| Severidad | Categoría | |||
| I. Error potencial | Categoría A: Circunstancias o incidentes con capacidad de causar daño | 19 | 11 | 7 |
| II. Error sin daño | Categoría B: El error se produjo, pero no alcanzó al paciente | 1 | 1 | |
| Categoría C: El error alcanzó al paciente, pero no le causó daño | 5 | 2 | ||
| Categoría D: El error alcanzó al paciente y no le causó daño, pero precisó monitorización y/o intervención para comprobar que no había sufrido daño | 4 | 2 | ||
| III. Error con daño | Categoría E: El error contribuyó o causó daño temporal al paciente y precisó intervención | 1 | 1 | |
| Categoría F: El error contribuyó o causó daño temporal al paciente y precisó o prolongó la hospitalización | ||||
| Categoría G: El error contribuyó o causó daño permanente al paciente | ||||
| Categoría H: El error comprometió la vida del paciente y se precisó intervención para mantener su vida | ||||
| IV. Error mortal | Categoría I: El error contribuyó o causó la muerte del paciente | |||
| Total general | 29 | 15 | 10 | |
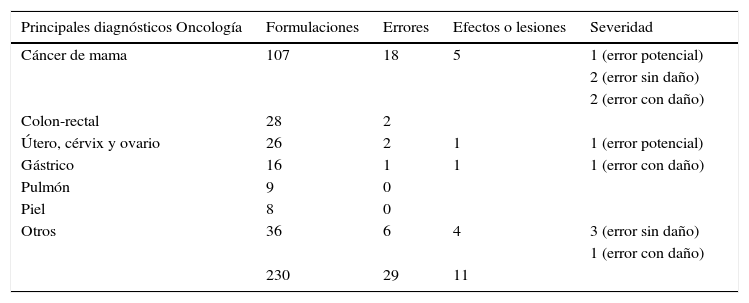
En el servicio de oncología la mayor cantidad se presentaron con las formulaciones a pacientes con cáncer de mama, con 18 (33,3%) y 5 efectos, de estos 2 presentaron algún daño. En cuanto a diagnóstico le siguieron pacientes con cáncer colorrectal con 2, útero, cérvix y ovario con 2 (tabla 6).
Clasificación de los errores en oncología por severidad según diagnóstico
| Principales diagnósticos Oncología | Formulaciones | Errores | Efectos o lesiones | Severidad |
|---|---|---|---|---|
| Cáncer de mama | 107 | 18 | 5 | 1 (error potencial) |
| 2 (error sin daño) | ||||
| 2 (error con daño) | ||||
| Colon-rectal | 28 | 2 | ||
| Útero, cérvix y ovario | 26 | 2 | 1 | 1 (error potencial) |
| Gástrico | 16 | 1 | 1 | 1 (error con daño) |
| Pulmón | 9 | 0 | ||
| Piel | 8 | 0 | ||
| Otros | 36 | 6 | 4 | 3 (error sin daño) |
| 1 (error con daño) | ||||
| 230 | 29 | 11 |
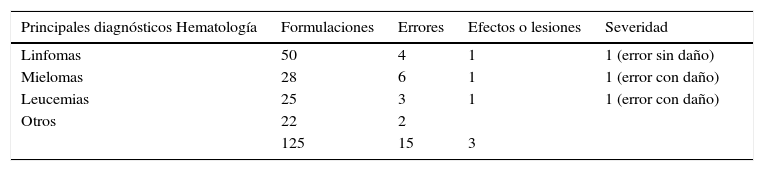
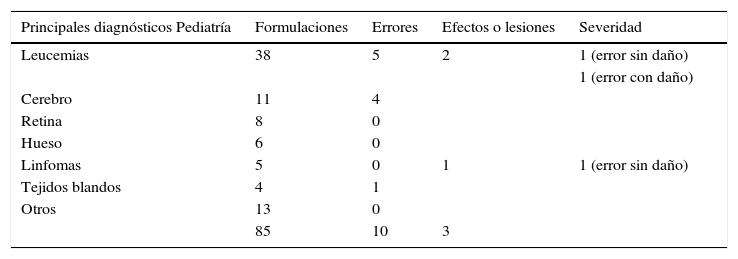
En el servicio de hematología la mayor cantidad se presentaron con las formulaciones a pacientes con diagnóstico de mielomas con 6 (11,1%) seguido de linfomas con 4 y leucemias con 3 (tabla 6.1). En el servicio de pediatría se identificaron en pacientes con diagnóstico de leucemias con 5 (9,3%) seguido de los tumores cerebrales con 4 (tabla 6.2).
Clasificación de los errores en pediatría por severidad según diagnóstico
| Principales diagnósticos Pediatría | Formulaciones | Errores | Efectos o lesiones | Severidad |
|---|---|---|---|---|
| Leucemias | 38 | 5 | 2 | 1 (error sin daño) |
| 1 (error con daño) | ||||
| Cerebro | 11 | 4 | ||
| Retina | 8 | 0 | ||
| Hueso | 6 | 0 | ||
| Linfomas | 5 | 0 | 1 | 1 (error sin daño) |
| Tejidos blandos | 4 | 1 | ||
| Otros | 13 | 0 | ||
| 85 | 10 | 3 |
Algunos medicamentos involucrados en los errores de formulación de quimioterapia no pertenecían al grupo de los antineoplásicos, pero cumplían funciones como inmunomoduladores, inmunoestimulantes, inmunosupresores, anti eméticos, cortico-esteroides y hacen parte de los esquemas de tratamiento (tabla 7).
Medicamentos con error en la formulación
| Medicamentos | Oncología | Hematología | Pediatría |
|---|---|---|---|
| Aprepitant | 1 | ||
| Capecitabina | 2 | ||
| Carboplatino | 2 | ||
| Ciclofosfamida | 3 | 3 | |
| Cisplatino | 1 | ||
| Citarabina | 1 | ||
| Dexametasona | 10 | 1 | |
| Doxorrubicina | 1 | ||
| Etopósido | 1 | ||
| Everolimus | 1 | ||
| Filgrastim | 1 | ||
| Fludarabina | 1 | ||
| Fluoruacilo | 1 | ||
| Fulvestrant | 2 | ||
| Ibandronato | 2 | ||
| Ifosfamida | 1 | ||
| Lenalidomida | 2 | ||
| Loratadina | 4 | ||
| Mercaptopurina | 1 | ||
| Mesna | 2 | ||
| Mitoxantrona | 1 | ||
| Ondansetron | 2 | ||
| Paclitaxel | 2 | ||
| Rituximab | 1 | ||
| Tamoxifeno | 1 | ||
| Trastuzumab | 4 | ||
| Vinblastina | 1 | ||
| Vincristina | 1 |
Los errores relacionados con la quimioterapia pueden ocurrir en cualquiera de las etapas del proceso de utilización del medicamento: prescripción, transcripción, preparación, dispensación o administración. Los resultados que se presentan en esta investigación corresponden principalmente a la primera.
La frecuencia de error en la formulación de quimioterapia obtenida en esta investigación fue de 12,13% para los tres servicios estudiados. Esta cifra es comparable con los datos publicados en muchos estudios a nivel mundial.
En general, los tipos de error que se identificaron estuvieron relacionados en su mayoría con la prescripción, principalmente cuando la dosis se excedía o se reducía en más de un 10% y en un periodo de observación de 6 meses posteriores a la formulación no se asociaron muertes de pacientes o lesiones incapacitantes evidentes producto del error de formulación. La gran mayoría de estos errores fueron potenciales o con la capacidad de causar algún daño en el paciente.
En el servicio de oncología y hematología, a pesar de haber identificado la mayor cantidad de errores de formulación en mujeres, no podemos inferir que el sexo femenino sea un factor que predisponga al error. Esto quizás pueda deberse a factores como el azar o el volumen de pacientes atendidos en estos servicios. En cuanto al promedio de edad de los pacientes que sufrieron algún efecto el resultado fue similar al reportado en la literatura13.
Queda establecido que la formulación de quimioterapia es un proceso complejo debido a la existencia de una gran variedad de esquemas de tratamiento que se relacionan con características propias del paciente, de la fase de la enfermedad y de la respuesta al tratamiento. La interacción entre medicamentos debe analizarse previamente puesto que las consecuencias de un error en la formulación de medicamentos antineoplásicos en un paciente son más dramáticas que las de otros medicamentos, porque la quimioterapia posee una elevada toxicidad y de acuerdo a la literatura científica disponible incluyen también efectos mutagénicos, teratogénicos y carcinógenos14.
Debido al diseño metodológico de esta investigación no podemos establecer relaciones de causalidad entre la aparición de errores en la formulación con factores como: la experiencia y conocimiento del especialista; la carga de trabajo; el estrés laboral; la complejidad de la patología; los programas de docencia servicio; factores administrativos y/o logísticos, entre otros.
Es bien conocido que los errores generan sobre costos en la atención15 que en su gran mayoría son evitables, por lo que es necesario diseñar un programa enfocado a la prevención de errores que incluya acciones educativas dirigidas a los especialistas, químicos farmacéuticos, enfermeras y pacientes. El programa debe fortalecer la comunicación entre áreas y contar además con un sistema computarizado de formulación inteligente que emita alertas o bloqueos ante un error de formulación16.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de interés.