El tromboembolismo pulmonar masivo es una entidad con alta morbimortalidad si no se trata tempranamente. Se expone el caso de un hombre joven con antecedente de trauma en rodilla, quien ingresa al servicio de urgencias por cuadro súbito de disnea y síncope; durante la evaluación clínica presenta 5 episodios de paro cardiaco con requerimiento de reanimación cardiocerebropulmonar prolongada; se confirma el diagnóstico de tromboembolismo pulmonar masivo mediante ecocardiografía y angioTAC de tórax. A pesar que la reanimación cardiocerebropulmonar prolongada se considera una contraindicación relativa para la trombólisis sistémica, esta fue administrada, con notoria mejoría clínica, sin ninguna secuela al alta hospitalaria.
Massive pulmonary thromboembolism is an entity with significant morbidity and mortality if not treated early. We describe the case of a young man with a history of knee trauma who was admitted to the emergency room complaining of sudden onset of dyspnea and syncope. During clinical evaluation, he had 5 episodes of cardiac arrest and required prolonged cardio pulmonary and cerebral resuscitation, the diagnosis of massive pulmonary thromboembolism was confirmed by echocardiography and computed tomographic pulmonary angiography. Despite prolonged cardio pulmonary and cerebral resuscitation is considered a relative contraindication to systemic thrombolysis, latter was performed, with remarkable clinical improvement without sequelae at discharge.
El tromboembolismo pulmonar (TEP) se define como una obstrucción parcial o completa de la arteria pulmonar o de alguna de sus ramas, lo cual puede ocasionar una insuficiencia ventricular derecha aguda y choque cardiogénico. Entre el 90 y el 95% de los émbolos provienen del sistema venoso de los miembros inferiores1-3.
La incidencia estimada de TEP es de 70 a 200casos por 100.000habitantes por año2,4,5, y se correlaciona fuertemente con la edad en forma directa6,7.
En muchos casos el TEP es asintomático o tiene un curso clínico inespecífico, y se identifica solo en un 60% de los casos8,9. Hay estudios que sugieren que hasta el 60% de los pacientes hospitalizados pueden tener TEP, lo cual representa la principal causa de muerte prevenible en este tipo de pacientes1. Es la tercera causa de muerte cardiovascular después del infarto de miocardio y de la enfermedad cerebrovascular10. En Colombia, la mortalidad hospitalaria global por TEP es de 14,8% aproximadamente; con un adecuado manejo, esta puede disminuir desde el 15-30% hasta el 3-10%11,12. El 30% de los pacientes sobrevivientes a un episodio agudo de TEP tendrán síntomas residuales, y el 2% desarrollarán hipertensión pulmonar13.
Para el enfoque diagnóstico y terapéutico, las guías clínicas sugieren clasificar al paciente en 4 categorías13,14:
Alto riesgo: pacientes con índice se severidad de TEP (PESI) Clase III-V (TEP masivo), disfunción severa del ventrículo derecho (VD), elevación de biomarcadores cardiacos, hipotensión arterial, choque cardiogénico o paro cardiorespiratorio.
Riesgo intermedio alto: pacientes con PESI Clase III-V, disfunción del VD, elevación de biomarcadores cardiacos en ausencia de hipotensión o choque.
Riego intermedio bajo: pacientes con PESI Clase III-V, disfunción del VD o elevación de biomarcadores cardiacos, o ninguno de los 2.
Bajo riesgo: pacientes con PESI Clase I-II, síntomas menores como dolor torácico y taquicardia causados por pequeños coágulos en la circulación pulmonar distal sin signos de disfunción del VD ni elevación de biomarcadores cardiacos13,14.
Las opciones terapéuticas para el manejo del TEP incluyen: anticoagulación sistémica, trombólisis sistémica, trombólisis dirigida por catéter (TDC) y trombectomía quirúrgica15.
La trombólisis sistémica disminuye la mortalidad en pacientes de alto riesgo16,17, y puede ser considerada en pacientes de riesgo intermedio-alto14; su principal beneficio está dado por la rápida restauración del flujo sanguíneo pulmonar, pero se asocia a complicaciones hemorrágicas por sangrado mayor hasta en el 20% de los casos y hemorragia intracraneal con incidencia del 0,9 al 5%16,18.
En pacientes con TEP de alto riesgo y contraindicaciones absolutas o relativas para trombólisis sistémica14, las guías puntualizan que esta puede considerarse si existe riesgo vital inmediato. Adicionalmente, se han propuesto en la literatura terapias alternativas como la TDC y la trombectomía quirúrgica, las cuales deben ser realizadas en centros especializados15.
Previa aprobación del Comité de ética de la institución y del paciente, se presenta el caso clínico de un hombre joven, quien ingresa al servicio de urgencias por TEP de alto riesgo; presenta paro cardiorrespiratorio en 5 ocasiones, requiriendo reanimación cardiocerebropulmonar (RCCP) prolongada; finalmente es llevado a trombólisis sistémica con resultados satisfactorios y sin secuelas pulmonares ni neurológicas.
Descripción del caso clínicoHombre de 29años de edad, de raza mestiza, biólogo, sin antecedentes personales ni familiares relevantes, con hábitos de vida saludables, quien 15días previos al ingreso presentó lesión meniscal en rodilla derecha durante actividad deportiva no tributaria de manejo quirúrgico. Mientras se encontraba en fisioterapia, presentó 3episodios convulsivos seguidos de síncope; ingresa consciente al servicio de urgencias, refiriendo dolor torácico y disnea. Durante la primera hora presenta 5episodios de paro cardiaco, uno de ellos con duración de 20min, documentándose actividad eléctrica sin pulso (AESP). Se realizan maniobras de RCCP con retorno a circulación espontánea en ritmo de taquicardia sinusal.
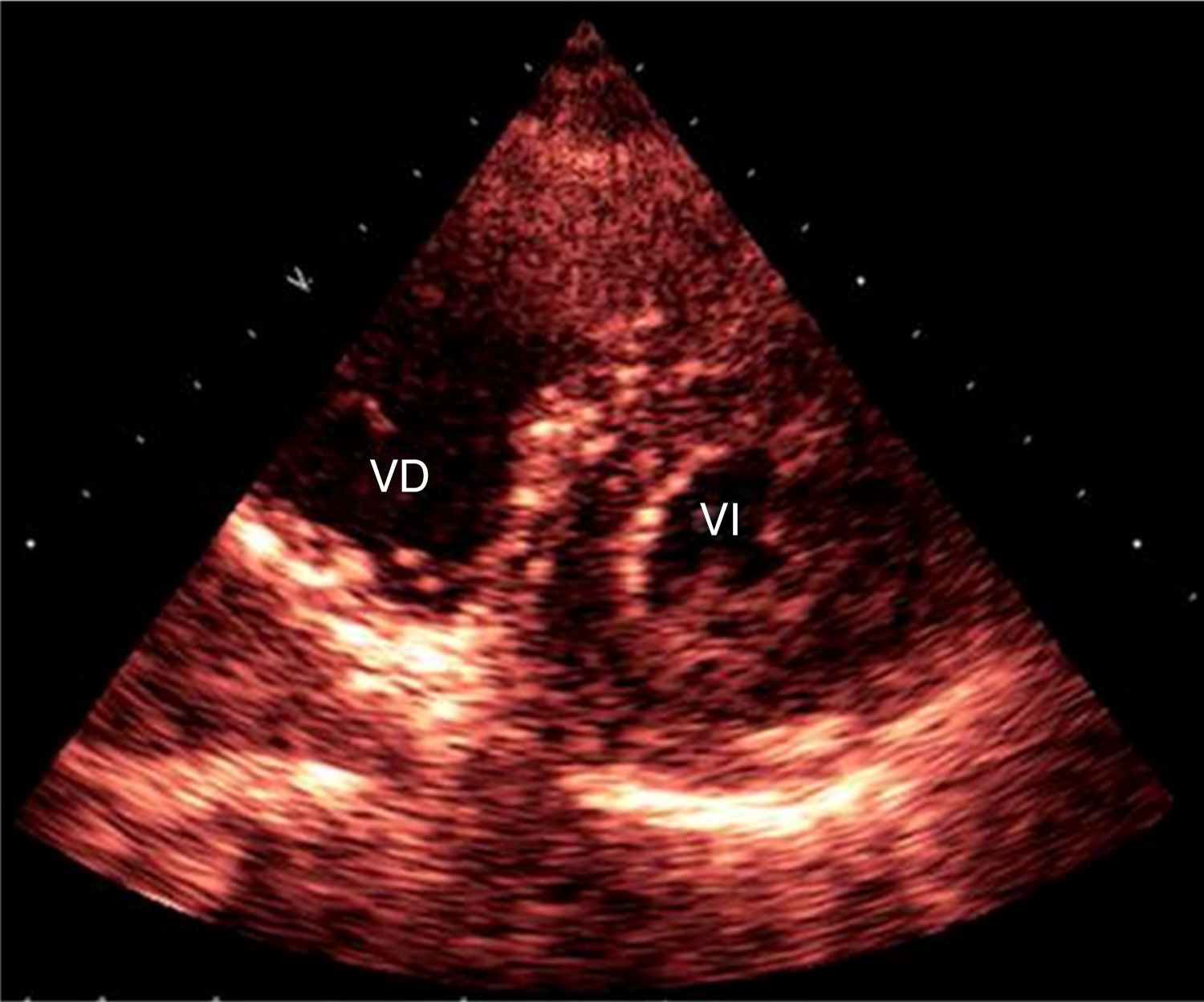
Para el enfoque diagnóstico no se presentaron problemas de tipo económico, culturales o lingüísticos. Se realizó un ecocardiograma transtorácico que evidenció un ventrículo derecho dilatado de forma moderada y con hipoquinesia de pared libre (TAPSE 9,2mm), una presión sistólica pulmonar de 55mmHg, arteria pulmonar dilatada de forma moderada y ventrículo izquierdo hiperdinámico (fig. 1).
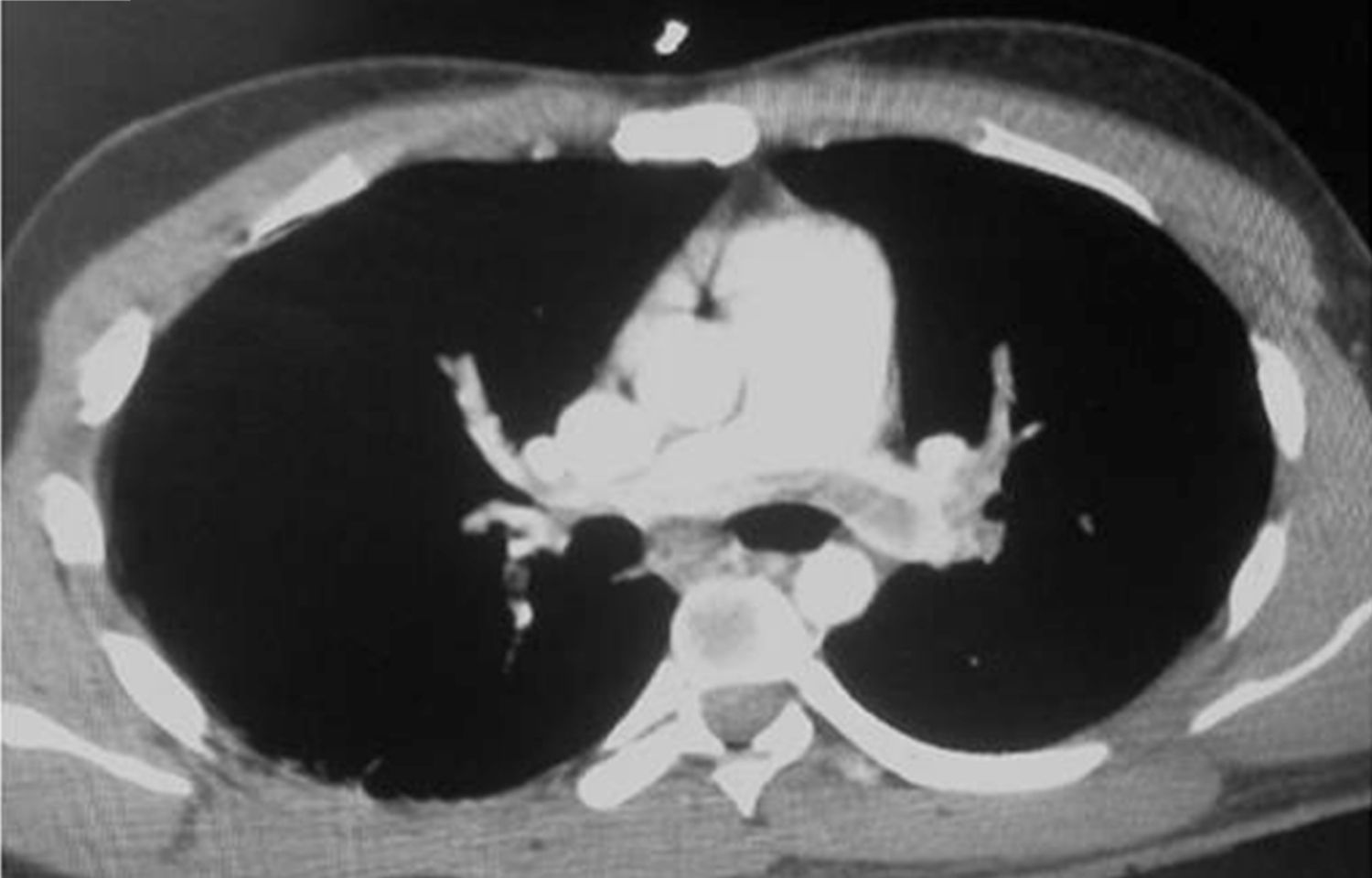
Es trasladado a cuidado intensivo, con soporte ventilatorio invasivo e infusión de noradrenalina a 0,1μg/kg/min y vasopresina a 0,01u/min. Se realiza angioTAC de tórax, el cual es positivo para TEP masivo, con compromiso de ambos lóbulos inferiores y del lóbulo superior izquierdo asociado a signos de hipertensión pulmonar severa (fig. 2).
En el contexto clínico de un paciente con TEP de alto riesgo, RCCP prolongada y elevado riesgo de complicaciones hemorrágicas con la administración de trombólisis sistémica, se propone en principio realizar TDC. Sin embargo, en el momento no se disponía del servicio de hemodinamia y el paciente no estaba en condiciones de ser trasladado. Se hace junta médica y, considerando el alto riesgo vital inmediato para el paciente, se decide aplicar trombólisis sistémica. Previo consentimiento informado se inicia trombólisis con 100mg de activador de plasminógeno tisular (alteplasa), lo cual es bien tolerado; sin evidencia de sangrado mayor, se descarta hemorragia cerebral con neuroimágenes y se inicia hipotermia protectora. En las siguientes 12h logra notoria mejoría hemodinámica y disminución de requerimiento de soporte vasopresor.
Mediante estudio doppler se confirma trombosis venosa profunda de las venas poplítea, tibial posterior y el lago venoso soleo del miembro inferior derecho. A las 48h se retira el soporte ventilatorio y vasopresor; 10días después se da el alta hospitalaria sin secuelas neurológicas y sin oxígeno suplementario. Egresa con anticoagulación oral y remitido a estudio por hematología para descartar trombofilia. La figura 3 muestra un resumen de los eventos principales sucedidos en el paciente.
DiscusiónEn pacientes con TEP de alto riesgo, quienes se encuentran en una condición demasiado crítica para la realización del angioTAC de tórax, el ecocardiograma realizado a la cabecera del paciente puede ayudar a identificar signos sugestivos de TEP19. Si se conoce o sospecha TEP como causa del paro cardiaco, la trombólisis puede incrementar el retorno a circulación espontánea y la sobrevida al alta20. Sin embargo, en el caso expuesto no se disponía de un ecógrafo para orientar el diagnóstico de forma rápida y, dado que la administración de trombolítico en pacientes en paro cardiaco de causa indiferenciada no está asociado con un beneficio significativo en la mortalidad21, se definió estabilizar la condición hemodinámica del paciente en tanto pudiesen realizarse estudios confirmatorios.
Pese a que la RCCP prolongada es una contraindicación relativa para administrar trombólisis sistémica, una vez establecido el diagnóstico de TEP en un paciente con riesgo vital, y ante la no disponibilidad de salas de hemodinamia para TDC, se optó por la administración de alteplasa, con notoria mejoría clínica y sin ninguna secuela al alta hospitalaria.
En conclusión, los agentes trombolíticos por vía sistémica no se consideran contraindicados en el contexto de TEP con riesgo vital. La ecografía a la cabecera del paciente puede ayudar a orientar el diagnóstico y el manejo rápido en estos casos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.