La prevalencia de sensibilización al látex es variable. Se describen diversos factores de riesgo para la sensibilización al látex, como riesgo genético, atopia y múltiples intervenciones quirúrgicas.
ObjetivoCaracterizar los pacientes con sospecha de alergia al látex, analizar sus características clínicas y factores de riesgo.
Pacientes y métodoEstudio retrospectivo, descriptivo, en niños derivados a la Unidad de Inmunología pediátrica por sospecha de alergia al látex y para confirmación diagnóstica. Se revisaron síntomas por contacto o exposición a materiales con látex. Se identificó factores de riesgo para la sensibilización al látex: patologías con múltiples intervenciones quirúrgicas (espina bífida, mielomeningocele, escoliosis y alteraciones nefrourológicas), atopia (rinitis o asma, dermatitis atópica), y se realizó prick test y/o IgE específica para látex. Se efectuó un modelo de regresión logística multivariado para asociar síntomas de exposición al látex con enfermedades de base y condiciones de riesgo.
ResultadosSe reclutaron 106 pacientes, de los cuales 50 fueron analizables. El 96% eran mayores de 5 años de edad al momento del diagnóstico. La mayoría de los factores de riesgo descritos en la literatura eran observables en estos pacientes (múltiples cirugías, malformaciones neurológicas y nefrourológicas, intervenciones quirúrgicas antes del año de edad y cateterismo vesical repetido). Luego de la exposición, las manifestaciones cutáneo-mucosas fueron las más frecuentes (52%), seguidas por las respiratorias (36%). El 100% de los pacientes estaban sensibilizados al látex.
ConclusiónLa sensibilización y alergia al látex es un problema relevante en niños con factores de riesgo. Los resultados mostrados plantean importantes desafíos en relación con medidas preventivas.
The prevalence of latex sensitisation varies according to the population studied. There are various risk factors that increase latex sensitisation, such as genetic risk, atopy, and multiple surgeries.
ObjectiveTo characterise patients referred to an Immunology Unit with suspected latex allergy, and to analyse their clinical features and risk factors.
Patients and methodA retrospective, descriptive study was conducted on children suspected of latex allergy. Their medical records were reviewed in order to assess symptoms with contact or exposure to latex materials. Known risk factors to latex sensitisation, such as pathologies requiring repeated surgery (spina bifida, myelomeningocele, scoliosis and nephro-urological alterations), atopy (rhinitis, asthma, atopic dermatitis) were investigated. A prick test and/or specific IgE to latex were also performed. A multivariate logistic regression model was performed to find associations between symptoms triggered by exposure to latex with underlying diseases and other risk conditions.
ResultsA total of 106 patients were enrolled in the study, of whom 50 were evaluable. At diagnosis 96% of patients were older than five years. Most of the risk factors described were observable in these patients, such as multiple surgeries, neurological and nephro-urological malformations, surgery before one year-old, and repeated bladder catheterisation. After latex exposure, mucous cutaneous manifestations were the most common (52%), followed by respiratory symptoms (36%). All patients were sensitised and allergic to latex.
ConclusionLatex allergy is a significant problem in children with risk factors. The results shown in this study raise important challenges for preventive measures and awareness.
El látex es un producto vegetal procesado que se obtiene de la savia del árbol Hevea brasiliensis, y que contiene principalmente goma natural y en menor medida proteínas, lípidos e hidratos de carbono1. Se han identificado y clonado alrededor de 15 proteínas de látex que se comportan como alérgenos, nominándose con el prefijo Hev b2.
La prevalencia de sensibilización al látex es variable de acuerdo a la población donde se estudie. En la población general, se ha descrito una prevalencia de 1%3,4. En grupos donde el contacto es mayor, como los trabajadores de la salud, los trabajadores de la industria del látex y los pacientes sometidos a múltiples cirugías, la prevalencia es mucho mayor, describiéndose un 17, 8 y 37%, respectivamente. Los pacientes con espina bífida o mielomeningocele representan la población de mayor prevalencia, con sensibilización de hasta un 67%5.
Se han descrito diversos factores de riesgo que aumentan la probabilidad de presentar sensibilización al látex. El primero de ellos es el factor genético, ya que existen genes que se han asociado, particularmente HLA de clase II6. Un segundo factor de riesgo es el número de intervenciones quirúrgicas a las que se ha sometido un paciente, siendo las cirugías urológicas, traumatológicas y algunas neurológicas, como la instalación de una válvula ventriculoperitoneal, las que se han descrito como las más asociadas a esta condición7. Un tercer factor de riesgo de presentar alergia al látex está dado por el antecedente de atopia4. Una de las explicaciones de este fenómeno radica en un concepto que se ha denominado «diseminación de la sensibilización», donde la sensibilización a un alérgeno promovería la de otro. También se ha descrito como factor de riesgo la presencia de alergia alimentaria a frutas y verduras de la familia látex, aunque podría catalogarse como un fenómeno paralelo8. El reconocimiento por IgE específicas de estructuras proteicas similares al látex, de probable relación filogenética, en alimentos tales como palta, plátano, kiwi, papaya y castaña, entre otros, ha permitido establecer una reactividad cruzada denominada síndrome látex-fruta, de manera que sujetos sensibilizados al látex presentan reacciones locales o sistémicas tras la ingesta de estos alimentos9.
Las manifestaciones clínicas de la alergia al látex pueden dividirse de acuerdo a su mecanismo fisiopatológico10. Existen mecanismos inmunológicos y no inmunológicos mediante los cuales el látex puede producir síntomas. Dentro de los inmunológicos, existen los mecanismos de hipersensibilidad inmediata y retardada. Las reacciones de hipersensibilidad inmediata o tipo I, se producen por reconocimiento mediante IgE específicas contra alérgenos proteicos del látex, los Hev-b, que han ingresado por vía hematógena, inhalatoria, transmucosa o cutánea, manifestándose clínicamente como anafilaxia, urticaria, angioedema, rinoconjuntivitis o asma11. Las reacciones de hipersensibilidad retardada o tipo IV son mediadas principalmente por linfocitos T sensibilizados a aditivos del látex y no a la proteína Hev-b propiamente como tal. Su manifestación clínica habitual es la dermatitis de contacto alérgica12. Otras veces los componentes del látex pueden producir una dermatitis de contacto irritativa aguda o crónica, que representa la manifestación clínica principal causada por mecanismos no inmunológicos7. Si bien no es una sensibilización, la pérdida de la indemnidad de piel y/o mucosas podría favorecer posteriormente la alergia en estos pacientes.
El objetivo de este estudio fue caracterizar a los pacientes derivados por sospecha de alergia al látex y para confirmación diagnóstica a la Unidad de Inmunología pediátrica, analizar sus características clínicas y factores de riesgo.
Pacientes y métodoEstudio retrospectivo, de tipo descriptivo, realizado en pacientes derivados a la Unidad de Inmunología del Hospital de Niños Dr. Exequiel González Cortés por sospecha de alergia al látex y para confirmación diagnóstica. Se recolectó la información desde las fichas clínicas, extrayéndose antecedentes demográficos y clínicos. Se evaluaron antecedentes perinatales, antecedentes mórbidos personales y síntomas presentados con el contacto o exposición a materiales con látex.
Se buscó en forma dirigida la presencia de factores de riesgo conocidos para presentar sensibilización al látex: patologías que requieran intervenciones quirúrgicas repetidas (espina bífida, mielomeningocele, escoliosis congénita y alteraciones nefrourológicas), número de hospitalizaciones, número de intervenciones quirúrgicas, síntomas con frutas de la familia látex, y manifestaciones de atopia como rinitis o asma alérgica y dermatitis atópica.
Todos los pacientes fueron evaluados con estudio de hipersensibilidad inmediata con prick test y/o IgE específica de acuerdo a recomendaciones y consensos13,14. Se realizó prick test con extracto comercial de látex (Leti, España). La lectura se realizó a los 15min, considerando como resultado positivo una pápula cuyo diámetro promedio fuese mayor a 3mm con control negativo (solución fisiológica) y control positivo de histamina 10mg/ml. Para determinar los niveles de IgE específica en plasma se usó RAST (Radioallergosorbent test, Pharmacia Diagnostics) y se consideró como resultado positivo un valor mayor de 0,35Ku/l.
Se excluyeron los pacientes con registros incompletos en la ficha clínica, usuarios de antihistamínicos o corticoterapia al momento de la realización de las pruebas diagnósticas y pacientes con pruebas diagnósticas realizadas parcialmente o no realizadas por factores técnicos (lesiones cutáneas en sitios de realización). Este trabajo contó con la aprobación del comité de ética local.
Análisis estadístico. Para los datos estadísticos descriptivos se utilizó promedios y desviaciones estándar en variables cuantitativas y frecuencia más porcentajes para variables cualitativas. Para la asociación de datos se realizó un modelo de regresión logística multivariado para buscar asociación entre manifestaciones clínicas desencadenadas por exposición al látex con enfermedades de base y otras condiciones de riesgo. Para todos los efectos se consideró significativa una p<0,05.
ResultadosEn el período de estudio fueron derivados 106 pacientes, de los cuales 50 fueron analizables y 56 pacientes fueron excluidos por falta de pruebas diagnósticas.
De los 50 pacientes analizados, 29 (58%) eran mujeres. Al momento de la inclusión, la edad promedio era 12,8 años (rango 5-19 años), y al momento del diagnóstico la edad promedio fue 9,7 años (rango 3-15 años), con solo 2 pacientes menores de 5 años. Entre los antecedentes destaca que 21 presentaban rinitis alérgica, 16 asma alérgica y 10 presentaban dermatitis atópica. Tres habían sido prematuros. En búsqueda dirigida de síndrome látex-fruta, se encontró que 13 pacientes presentaban síntomas con frutas de la familia látex: 5 pacientes presentaban síntomas tras la ingesta de plátano, 4 con kiwi, 3 con durazno y uno con papaya.
Entre las manifestaciones clínicas presentadas tras la exposición al látex, las cutáneo-mucosas fueron las más frecuentes (n=26, 52%): 15 pacientes presentaron urticaria, 7 presentaron eritema y prurito, y 4 angioedema. Las manifestaciones respiratorias siguieron en frecuencia (n=18, 36%): 9 pacientes presentaron coriza, 5 estridor, 3 dificultad respiratoria y uno sibilancias. Se observó anafilaxia definida de acuerdo a las guías de la World Allergy Organization (WAO)14 en 10 pacientes (20%). Quince (30%) habían presentado signos locales de urticaria y eritema perioral al contacto con globos (tabla 1). Ocho pacientes fueron derivados desde pabellón por haber presentado una reacción perioperatoria ante la exposición al látex. En este grupo, 4 eran varones, con edad promedio de 9,7 años (rango 3-15 años), 5 habían sido sometidos a más de 3 intervenciones quirúrgicas y 4 presentaron anafilaxia. No hubo diferencias significativas con el resto de enfermos estudiados por ser un grupo pequeño, aunque hubo una tendencia a concentrar asmáticos, reacción perioral con globos y altos niveles de IgE específica.
Antecedentes, enfermedades de base y manifestaciones clínicas
| n (%) | |
|---|---|
| Antecedente prematuridad | 3 (6) |
| Antecedente ventilación mecánica | 8 (16) |
| Hidrocefalia | 8 (16) |
| Mielomeningocele | 8 (16) |
| Vejiga neurogénica | 9 (18) |
| Malformación urogenital | 9 (18) |
| Cateterismo vesical repetido | 12 (24) |
| Enemas evacuantes repetidos | 5 (10) |
| Intervenciones quirúrgicas (3 o más) | 20 (40) |
| Intervención quirúrgica antes del año de edad | 18 (36) |
| Dermatitis atópica | 10 (20) |
| Rinitis | 21 (42) |
| Asma | 16 (32) |
| Síndrome látex-fruta | 13 (26) |
| Reacción perioral al contacto con globos | 15 (30) |
| Reacción perioperatoria | 8 (16) |
| Urticaria | 15 (30) |
| Prurito | 7 (14) |
| Angioedema | 4 (8) |
| Coriza | 9 (18) |
| Dificultad respiratoria | 3 (6) |
| Estridor | 5 (10) |
| Sibilancias | 1 (2) |
| Anafilaxia | 10 (20) |
En 45 (90%) pacientes el prick test resultó positivo; a 27 pacientes se les realizó IgE específica para látex, siendo positiva en 26 casos (tabla 2). Los 5 pacientes en que no se realizó test cutáneo por contraindicación del procedimiento tuvieron IgE específica positiva. El único paciente que tuvo IgE específica para látex negativa tuvo prick test positivo. Por lo tanto, todos los pacientes incluidos estaban sensibilizados y eran alérgicos al látex.
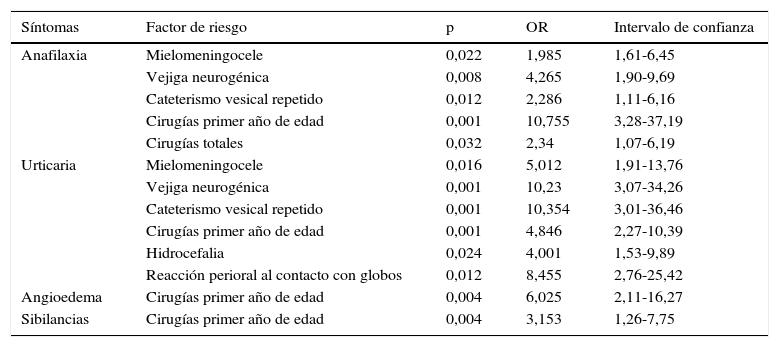
El cateterismo vesical como procedimiento repetido estuvo presente en un 24% de los pacientes, todos con malformaciones de la vía urinaria, además de vejiga neurogénica o defectos de tubo neural. Un 10% de los pacientes requerían enemas evacuantes en forma repetida, y correspondieron en su totalidad a pacientes que tenían mielomeningocele u otro defecto de tubo neural. Al evaluar los factores de riesgo, se observó que la exposición quirúrgica fue un factor frecuente presente en la muestra, con un promedio de 2,82 intervenciones, alcanzando un 60% del total de pacientes. Someterse a una primera cirugía antes del año de vida fue el factor de riesgo más trascendente de presentar alergia al látex con manifestación sistémica grave (OR 10,7; intervalo de confianza: 3,28-37,19).
En la tabla 3 se muestran los resultados de la regresión logística multivariada. Al evaluar los síntomas que presentaron los enfermos alérgicos al látex (anafilaxia, urticaria, angioedema, sibilancias y otros) mediante regresión logística multivariada, los factores de riesgo con asociación estadísticamente significativa para cada síntoma fueron: para anafilaxia, mielomeningocele, vegija neurogénica, cateterismo vesical repetido, intervención quirúrgica antes de cumplir el primer año de edad y cirugías totales; para presentar urticaria, las mismas condiciones menos cirugías totales, pero además hidrocefalia y reacción perioral al contacto con globos; para angioedema y sibilancias, intervenciones quirúrgicas antes del año de edad (tabla 3). Todas las otras enfermedades de base, o procedimientos, o condiciones analizadas, no fueron factores de riesgo ni protectores asociados de los síntomas observados (p>0,05; OR entre 0,21 y 0,68).
Asociación entre manifestaciones clínicas de alergia al látex y factores de riesgo
| Síntomas | Factor de riesgo | p | OR | Intervalo de confianza |
|---|---|---|---|---|
| Anafilaxia | Mielomeningocele | 0,022 | 1,985 | 1,61-6,45 |
| Vejiga neurogénica | 0,008 | 4,265 | 1,90-9,69 | |
| Cateterismo vesical repetido | 0,012 | 2,286 | 1,11-6,16 | |
| Cirugías primer año de edad | 0,001 | 10,755 | 3,28-37,19 | |
| Cirugías totales | 0,032 | 2,34 | 1,07-6,19 | |
| Urticaria | Mielomeningocele | 0,016 | 5,012 | 1,91-13,76 |
| Vejiga neurogénica | 0,001 | 10,23 | 3,07-34,26 | |
| Cateterismo vesical repetido | 0,001 | 10,354 | 3,01-36,46 | |
| Cirugías primer año de edad | 0,001 | 4,846 | 2,27-10,39 | |
| Hidrocefalia | 0,024 | 4,001 | 1,53-9,89 | |
| Reacción perioral al contacto con globos | 0,012 | 8,455 | 2,76-25,42 | |
| Angioedema | Cirugías primer año de edad | 0,004 | 6,025 | 2,11-16,27 |
| Sibilancias | Cirugías primer año de edad | 0,004 | 3,153 | 1,26-7,75 |
En este estudio, todos los pacientes estudiados estaban sensibilizados y eran alérgicos al látex. De acuerdo a lo descrito en la literatura, la sensibilización al látex en la población pediátrica varía entre el 34 y el 70%, o más en pacientes sometidos a múltiples cirugías15-17.
Todos los pacientes presentaron síntomas que podrían estar explicados por hipersensibilidad de tipo I. El 90% de los pacientes fueron sometidos a la realización de un prick test para evaluar la sensibilización de este tipo al látex, y un 54% de los pacientes fueron sometidos al estudio mediante IgE específica para látex, que evalúa el mismo tipo de hipersensibilidad. Esto muestra la tendencia general a la menor utilización de pruebas séricas, siendo estas útiles especialmente en el contexto de una reacción severa por ser más seguras, a pesar de tener una especificidad y valor predictivo negativo limitados.
Según diversos estudios, se han logrado identificar diferentes factores de riesgo de sensibilización al látex7,15,18, los cuales mostraron similar tendencia en este trabajo, existiendo la posibilidad de identificar y asociar estos factores de riesgo con manifestaciones clínicas. Un estudio que incluyó 55 niños con mielomeningocele evaluados con prick test e IgE específica para látex demostró mediante análisis multivariado que la historia de asma, la atopia y haber sido sometido a 4 o más intervenciones quirúrgicas eran factores de riesgo independientes para tener alergia al látex17. En el presente estudio se observó una directa relación entre cirugías repetidas, malformaciones urológicas, vejiga neurogénica, cateterismo vesical repetido, mielomeningocele e hidrocefalia con sensibilización al látex. Esto fue concordante con la edad de presentación de los síntomas, por cuanto el 96% de los pacientes tenía más de 5 años al momento del diagnóstico, existiendo mayor contacto con el látex y aumentando su riesgo de sensibilización.
A diferencia de lo que se ha publicado en la literatura, en este estudio la atopia no representó un factor de riesgo para la sensibilización al látex, aunque un porcentaje de enfermos tenía antecedentes de enfermedades atópicas7,13,16,18.
Con la realidad hospitalaria observada en este estudio, la Unidad de Inmunología de este hospital elaboró un protocolo para el manejo de la alergia al látex que contiene información general sobre los componentes alergénicos e irritantes de productos con látex, las vías de sensibilización, el cuadro clínico y las reacciones desencadenadas, los procedimientos de diagnóstico y las recomendaciones de prevención primaria en grupos de alto riesgo, así como la prevención secundaria en enfermos sensibilizados y alérgicos al látex a nivel ambulatorio, que incluye un brazalete de alerta en enfermos alérgicos, recomendaciones de evitación de contacto con productos con látex y consumo de frutas relacionadas con el síndrome látex-fruta, material libre de látex para toma de exámenes, procedimientos y otros, y portación de autoinyector de adrenalina para el tratamiento inicial de urgencias. Además, en el protocolo se detallan las medidas a nivel hospitalario para cirugía electiva y de urgencia, y el tratamiento de las reacciones especialmente graves como la anafilaxia19.
Caracterizar a estos pacientes es de mucha utilidad, ya que permite identificar eventuales factores de riesgo de presentar una reacción con el látex, tomar medidas de prevención como pabellones quirúrgicos libres de látex y utilización de materiales de toma de muestras y procedimientos sin látex, lo que permite disminuir la morbimortalidad asociada y optimizar recursos. En los enfermos estudiados se tomaron las medidas de prevención, educación y tratamiento establecidos en los protocolos correspondientes, ya que cuando se implementan protocolos libres de látex desde el primer contacto, se logra disminuir en forma significativa la sensibilización de los pacientes en riesgo, y en los sensibilizados se evitan complicaciones graves. Algunas sociedades científicas norteamericanas han entregado guías con listados de productos que contienen látex y productos de uso alternativo sin látex, protocolos para pesquisa de enfermos en riesgo de sensibilización, prevención pre e intraoperatoria y manejo de la anafilaxia7,14,15,20-22.
El Comité de Alergia al Látex de la Sociedad Española de Alergia e Inmunología Clínica ha publicado una guía que abarca todos los puntos necesarios sobre información general y las recomendaciones para el diagnóstico y tratamiento de los enfermos con esta condición, destacando que las frutas más frecuentemente involucradas en el síndrome látex-fruta son castaña, palta, plátano y kiwi, donde las 3 primeras tienen mayor relación con reacciones anafilácticas. Entre los factores de riesgo describe enfermos con espina bífida (mielomeningocele) y mayor número de operaciones, tal como observamos en este estudio. En la guía se ofrece un algoritmo para el diagnóstico similar al utilizado en este trabajo, y para el tratamiento preventivo destaca aspectos educativos, como un listado de objetos de uso corriente y en servicios de salud que debe ser entregado por escrito a pacientes en riesgo, sensibilizados o alérgicos, y al personal de salud para su evitación, señalando que todos los enfermos sospechosos deben ser referidos al alergólogo, que varios aspectos de la alergia al látex no se han clarificado y que se requieren más estudios15.
Entre las nuevas modalidades de tratamiento se han planteado el uso de inmunoterapia desensibilizante y terapias biológicas con anticuerpos monoclonales. Una revisión sobre inmunoterapia identificó 11 ensayos clínicos, de los cuales en 3 se empleó la forma subcutánea y en 8 la forma sublingual (SLIT), concluyendo que aunque las guías no consideran la alergia al látex como una indicación aceptada para la desensibilización, la SLIT podría realizarse en pacientes seleccionados cuando la evitación no sea factible o eficaz23.
En cuanto a terapias biológicas, un ensayo con omalizumab, anticuerpo monoclonal anti-IgE, que incluyó 18 trabajadores de la salud tratados durante 16 semanas concluyó que el tratamiento tenía efectividad clínica relevante tanto en síntomas oculares como en piel en trabajadores del área de la salud con dificultades para evitar la exposición, aunque se necesitan estudios de tiempo más prolongado24.
Como limitaciones del estudio podemos considerar que pudiese existir un sesgo de selección en la recolección de datos, ya que todos los pacientes evaluados fueron derivados a la Unidad de Inmunología por sospecha de alergia al látex y para confirmación del diagnóstico, lo que en ningún caso permitiría representar a la población general. Además, destaca el alto número de pacientes que quedó fuera del análisis por no cumplir criterios para su evaluación. Cabe destacar que el prick test para látex y la IgE específica al mismo material son exámenes que no están cubiertos en el sistema público. Así, muchos pacientes no contaron con los medios para su realización, disminuyendo el número de individuos a evaluar. Esto es particularmente cierto ante la solicitud de la IgE específica, que es francamente más cara y se realiza en pocos sitios, lo que permitiría explicar por qué solo se realizó en algunos pacientes.
ConclusionesLa sensibilización y alergia al látex se presenta en la población pediátrica, especialmente en los grupos de riesgo reconocidos. Los enfermos sometidos a intervenciones quirúrgicas a edades tempranas o a múltiples cirugías por malformaciones neurológicas o de vías urinarias, y que requieren procedimientos reiterados como cateterismo vesical, tienen riesgo alto de sensibilizarse y presentar reacciones graves por contacto con materiales con látex. Los resultados mostrados en este estudio plantean importantes desafíos en lo que respecta a medidas preventivas, por lo que nos parece fundamental conocer estos datos en los centros hospitalarios y, particularmente, los factores de riesgo prevenibles. Esto permitirá tomar decisiones importantes, desde el cambio de materiales a utilizar, hasta el inicio de protocolos de manejo que permitan evitar la manifestación clínica de una reacción eventualmente mortal.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.