La incidencia de trombos cardíacos en recién nacidos (RN) ha aumentado con el uso de catéteres venosos centrales. La trombólisis con activador del plasminógeno tisular recombinante (rTPA) se ha utilizado como alternativa a la heparina en trombos gigantes con riesgo vital y de embolización. Nuestro objetivo fue describir la respuesta y las complicaciones relacionadas con el uso del rTPA en el manejo de trombos cardíacos con riesgo vital en RN.
Pacientes y métodoEstudio retrospectivo de 8 RN, 7 prematuros, con trombos cardíacos en los cuales se utilizó rTPA. Se analizó la edad gestacional y al diagnóstico, peso, sexo, enfermedades asociadas, hemograma, niveles de fibrinógeno, dímero D, tiempo parcial de tromboplastina activada y de protrombina, antes y al término de la infusión de rTPA. El diagnóstico del trombo se realizó por ecocardiografía doppler. La indicación de rTPA fue trombo mayor de 10mm o que ocupara más del 50% de la cavidad donde se localizaba; aumento del tamaño a pesar del tratamiento con heparina, aspecto fragmentado y lobulado con riesgo embólico pulmonar o sistémico o que comprometiera la función valvular o cardíaca.
ResultadosCuatro hombres; peso promedio de 1.580g. La principal enfermedad fue la sepsis (7/8), se usó catéter venoso central en todos, la vena cava superior fue la localización más frecuente, con tiempo promedio de instalación previo al diagnóstico de 12 días. En 7/8 RN los trombos se ubicaron en la aurícula derecha, con un tamaño entre 7 a 20mm. Tres pacientes recibieron heparina de bajo peso molecular previo al uso de rTPA, se realizaron entre uno a 5 ciclos con rTPA. En 4 pacientes se logró resolución completa del trombo a los 3,5 días en promedio. No hubo embolia ni fallecidos. Cuatro pacientes presentaron hemorragia intracraneana grado i, sin secuelas en el seguimiento.
ConclusiónEste estudio constituye la primera serie de neonatos tratados con rTPA en Chile, lográndose la resolución completa del trombo en un 50% de los RN y parcial en el resto, permitiendo con ello disminuir el riesgo vital secundario a este proceso patológico.
The incidence of cardiac thrombi in newborns has increased with the use of central venous catheters. Thrombolysis with recombinant tissue plasminogen activator (rTPA) has been used as an alternative to heparin in life threatening giant thrombus and embolization. The aim of this study is to describe the response and complications related to the use of rTPA in the management of life- threatening cardiac thrombi in newborns.
Patients and methodThe medical records of 8 newborn were reviewed in a retrospective study, of whom 7 were preterm with cardiac thrombi, and rTPA was used in all of them.
ResultsThe patients included 4 males with a mean weight of 1580 gr. The principal pathology was sepsis (7/8), all of them used venous central catheter. The superior vena cava was the most frequent location, with a mean time of installation before the diagnosis of 12 days. RN 7/8 thrombi were located in the right atrium with a size between 7 to 20 mm. Three patients received low molecular weight heparin prior to using rTPA. They received between 1 to 5 cycles with rTPA. In 4 patients complete resolution of the thrombus was achieved in a mean of 3.5 days. Four patients had intracranial haemorrhage grade I, without sequelae at follow-up. There were no deaths or embolism.
ConclusionThis study is the first series of infants treated with rTPA in Chile, and where its use has quickly achieved complete resolution of the thrombus in 50% of cases, and partially in the others, thus reducing the secondary life-threatening risk of this disease.
La incidencia de trombosis en recién nacidos es de 5,1x100.00 nacidos vivos. La localización cardiaca es menos frecuente, pero provoca una mayor morbimortalidad1–3. El riesgo de trombosis es multifactorial, interactuando factores hereditarios, adquiridos y condiciones clínicas. Los RN tienen un elevado riesgo de trombosis por el frecuente uso de catéteres intravasculares y de soluciones hipertónicas, sepsis y shock2–5.
Los trombos cardiacos pueden comprometer la función ventricular o valvular y actuar como nidos potenciales de infección, como también ser causa de riesgo vital cuando embolizan a los pulmones o a la circulación sistémica2–6. Las opciones terapéuticas dependerán del escenario clínico, incluyendo anticoagulación, terapia trombolítica y/o cirugía. El manejo médico es el tratamiento de elección. La trombectomía es cada vez menos utilizada por su elevada morbimortalidad, sobre todo en los recién nacidos pretérmino (RNPT).
El uso de heparina de bajo peso molecular es eficaz y con bajo riesgo de complicaciones, pero requiere de tiempo para su acción, pudiendo ser de hasta 116 días3, lo que ha motivado el desarrollo de terapias de rápida respuesta, como la fibrinólisis. Entre los agentes fibrinolíticos existentes se dispone del plasminógeno tisular recombinante (rTPA), glucoproteína, que cataliza la conversión del plasminógeno a plasmina, la cual provoca la lisis del coágulo. El rTPA permanece inactivo, y una vez unido a la fibrina se activa e induce la conversión enzimática. Este fármaco ha mostrado ventajas para su uso en niños, sobre todo en el período neonatal, ya que tiene vida media corta (5min), baja antigenicidad y mayor afinidad por la fibrina, ocasionando una fibrinólisis local con una proteólisis sistémica muy baja. Su principal desventaja es el riesgo de sangrado7–10.
El objetivo de este estudio fue describir la experiencia con el uso de rTPA en el manejo de trombos cardíacos con riesgo vital y embólico en RN.
Pacientes y métodoDiseño del estudioEstudio de cohorte, retrospectivo entre los años 2006 y 2013, de 8 RN portadores de trombos cardiacos, hospitalizados en una unidad de intensivo neonatal, quienes recibieron tratamiento con rTPA.
Variables analizadasSe analizó la edad gestacional, el peso y la edad al momento del diagnóstico, el sexo, enfermedades asociadas y exámenes de laboratorio que incluyeron: hemograma con recuento de plaquetas, niveles de fibrinógeno, dímero D, tiempo parcial de tromboplastina activada (TTPA) y tiempo de protrombina (TP). El diagnóstico del trombo se realizó por ecocardiografía doppler color describiendo su tamaño, número, localización, extensión, compromiso valvular y hemodinámico secundario. Los datos de laboratorio se obtuvieron antes y al término de la infusión de rTPA. Además se registró el uso y tiempo de uso de heparina, previo al rTPA. Los resultados se analizaron usando promedios y mediana.
Uso del plasminógeno tisular recombinanteLa indicación del uso de rTPA fue: trombo mayor de 10mm o que ocupara más del 50% de la cavidad donde se localizaba, aumento del tamaño del trombo a pesar del tratamiento con heparina, aspecto fragmentado y lobulado del trombo con riesgo embólico pulmonar o sistémico o que comprometiera la función valvular o cardiaca.
Su administración se realizó por catéter venoso central ubicado lo más próximo al trombo, en dosis progresiva de 0,1 mg/kg/hora hasta llegar a 0,6 mg/kg/hora, en infusión continua por 6h. En casos de aparición de sangrado la indicación fue la suspensión del rTPA. En todos lo RN se realizó ecografía cerebral pre y postuso de rTPA para evaluar la presencia de hemorragia intracraneana (HIC), ya que de existir esta previamente impedía su uso. Previo a la administración del rTPA se midieron recuentos de plaquetas, y si estos eran menores a 100,000 xmm3 se indicó transfusión.
Entre los años 2006 y el primer semestre de 2011 se utilizó plasma fresco congelado (PFC), previo a la infusión del rTPA con la idea de mejorar los niveles de plasminógeno para lograr una mejor fibrinólisis. En los casos posteriores a dicha fecha no se administró, siguiendo la indicación de protocolos internacionales en los cuales se recomienda administrar PFC solo cuando el fibrinógeno es inferior a 100 mg%11. La eficacia de la terapia y la necesidad de repetir esquema de rTPA se consideró según los hallazgos y seguimientos ecocardiográficos, evaluando la disminución del tamaño del trombo, del compromiso hemodinámico y del riesgo embólico. Se consideró resolución total la desaparición del trombo. En aquellos pacientes en los cuales se evidenció persistencia de este, aún postuso de rTPA, pero sin los riesgos ya detallados, se suspendió la terapia y se continuó con heparina de bajo peso molecular hasta lograr la remisión completa del trombo, continuando posteriormente con terapia profiláctica.
Se analizaron también las complicaciones en relación con su uso, necesidad de hemoderivados, aparición de hemorragia y deterioro clínico.
Los datos fueron incluidos en una planilla Excel. El análisis estadístico se realizó con las pruebas Chi cuadradro y «t» de Student. Los datos fueron analizados con el programa estadístico SAS versión 9.3. Se catalogó como significativo un valor p<0,05.
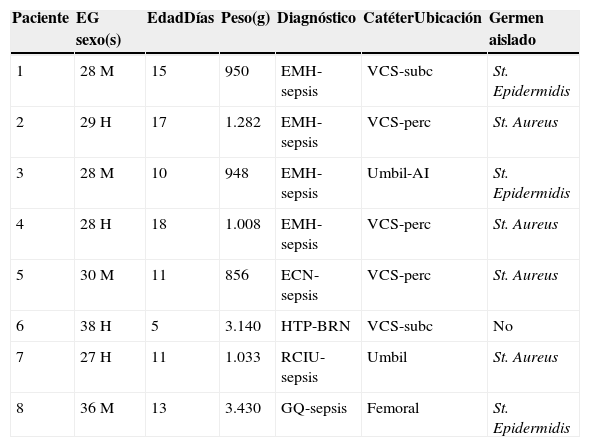
ResultadosOcho RN recibieron tratamiento con rTPA. Siete eran RNPT y 4 varones. El peso promedio al diagnóstico fue de 1.580g (tabla 1). La edad promedio al momento del diagnóstico fue de 12,5 días de vida. Las enfermedades asociadas fueron: sepsis7, enfermedad por membrana hialina4 y otras. El Staphilococus aureus fue el germen aislado con mayor frecuencia. Los esquemas antibióticos utilizados fueron vancomicina en 6 pacientes, cloxacilina+amikacina en uno, vancomicina+meropenem+fluconazol en uno. La duración del tratamiento antibiótico varió entre 14 días a 42 días, siendo el esquema de 6 semanas el más utilizado (6/8).
Características generales de los pacientes
| Paciente | EG sexo(s) | EdadDías | Peso(g) | Diagnóstico | CatéterUbicación | Germen aislado |
|---|---|---|---|---|---|---|
| 1 | 28M | 15 | 950 | EMH-sepsis | VCS-subc | St. Epidermidis |
| 2 | 29H | 17 | 1.282 | EMH-sepsis | VCS-perc | St. Aureus |
| 3 | 28M | 10 | 948 | EMH-sepsis | Umbil-AI | St. Epidermidis |
| 4 | 28H | 18 | 1.008 | EMH-sepsis | VCS-perc | St. Aureus |
| 5 | 30M | 11 | 856 | ECN-sepsis | VCS-perc | St. Aureus |
| 6 | 38H | 5 | 3.140 | HTP-BRN | VCS-subc | No |
| 7 | 27H | 11 | 1.033 | RCIU-sepsis | Umbil | St. Aureus |
| 8 | 36M | 13 | 3.430 | GQ-sepsis | Femoral | St. Epidermidis |
AI: aurícula izquierda; BRN: bronconeumonía; ECN: enterocolitis necrosante; EG: edad gestacional; EMH: enfermedad membrana hialina; g: gramos; GQ: gastrosquisis; H: hombre; HTP: hipertensión pulmonar; M: mujer; perc: percutáneo; RCIU: retardo crecimiento intrauterino; s: semanas; St.: Staphiloccocus; subc: subclavio; Umbil: umbilical; VCS: vena cava superior.
Todos los pacientes tenían acceso venoso central: 3 percutáneo, 2 subclavio, 2 umbilical y en uno femoral derecho. La ubicación más frecuente del catéter fue en la vena cava superior. El tiempo promedio de días con el catéter antes de diagnosticar la presencia de trombo fue de 12 días (5-18 días) (tabla 1).
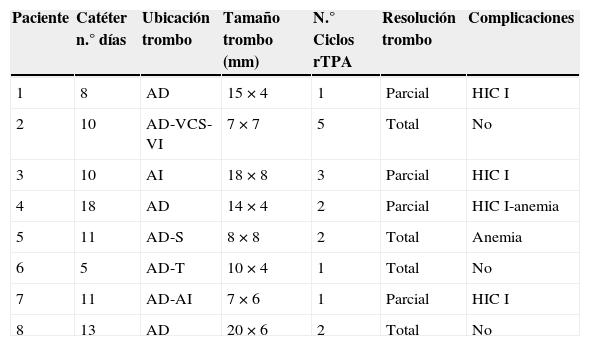
Todos los trombos se ubicaron en las aurículas, siendo la derecha la más frecuente (7/8). En el paciente número 3 el catéter atravesaba el foramen oval llegando a la aurícula izquierda, lo que podría explicar la presencia del trombo en dicha cavidad. En 3 pacientes se encontró más de un trombo. El trombo de mayor tamaño midió 20mm por 6mm, y el de menor fue de 7mm por 6mm.
Tres pacientes recibieron anticoagulación con heparina de bajo peso molecular, 2 días antes del uso de rTPA.
El número de ciclos utilizados fluctuó entre uno a 5 (tabla 2), suspendiéndose su uso cuando el trombo disminuía a un tamaño de 4×3mm y no constituía riesgo vital ni embólico. Todos los pacientes continuaron con terapia con heparina. Tres pacientes requirieron de un solo ciclo, 3 de 2 ciclos, uno requirió 3 y otro 5 ciclos. El paciente con mayor número de ciclos fue el paciente n.°2, quien cursaba sepsis de foco meníngeo y cardiaco y quien, además, presentaba trombos extensos que comprometían la vena innominada en su totalidad, la vena cava superior en todo su trayecto con estrechez de la luz y además en la aurícula derecha, con riesgo de síndrome de vena cava superior.
Días de instalado el catéter, características del trombo, respuesta a tratamiento y complicaciones
| Paciente | Catéter n.° días | Ubicación trombo | Tamaño trombo (mm) | N.° Ciclos rTPA | Resolución trombo | Complicaciones |
|---|---|---|---|---|---|---|
| 1 | 8 | AD | 15×4 | 1 | Parcial | HIC I |
| 2 | 10 | AD-VCS-VI | 7×7 | 5 | Total | No |
| 3 | 10 | AI | 18×8 | 3 | Parcial | HIC I |
| 4 | 18 | AD | 14×4 | 2 | Parcial | HIC I-anemia |
| 5 | 11 | AD-S | 8×8 | 2 | Total | Anemia |
| 6 | 5 | AD-T | 10×4 | 1 | Total | No |
| 7 | 11 | AD-AI | 7×6 | 1 | Parcial | HIC I |
| 8 | 13 | AD | 20×6 | 2 | Total | No |
AD: aurícula derecha; AI: aurícula izquierda; HIC I: hemorragia intracraneana grado i; N.°: número; RC: resolución completa; VCS: vena cava superior; VI: vena innominada; S: septum interauricular; T: tricúspide.
Con uso exclusivo de rTPA se logró la resolución completa del trombo en 4/8 RN a los 3,5 días en promedio (rango 2 a 6 días). En uno se resolvió con un solo ciclo, 2/4 requirieron de 2 ciclos y uno de 5 ciclos. En los restantes niños, la resolución fue parcial, obteniéndose una disminución significativa del tamaño del trombo a 4 por 3mm, considerados como pequeños y sin riesgo vital ni embólico. Estos pacientes continuaron con heparina de bajo peso molecular. La duración del tratamiento fue en promedio de 44,5 días (16 días-90 días) lográndose la resolución completa del trombo en promedio a los 11 días de iniciada la heparina (rango: 9 a 16 días).
El rTPA fue bien tolerado en todos los pacientes, no hubo deterioro clínico, como tampoco embolia ni muerte. Como eventos adversos se observó enla ecografía cerebral de control la aparición de hemorragia intracraneana grado ien 4 RN, todos prematuros (tabla 2), sin secuelas neurológicas en seguimiento por el especialista.
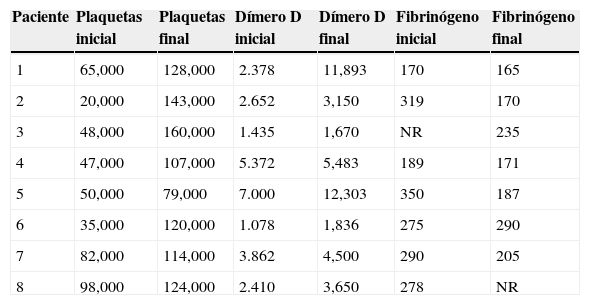
Con respecto a los exámenes de laboratorio basales se observó que los niveles de fibrinógeno plasmático, TTPA y TP fueron normales. Los 8 RN cursaron con trombocitopenia y dímero D elevado. Fue necesaria la administración previa de hemoderivados en 7/8 niños. Seis recibieron plasma fresco congelado (PFC). Siete recibieron plaquetas y 3 pacientes requirieron transfusión de glóbulos rojos.
En relación con los resultados de los exámenes posteriores a la trombólisis se produjo elevación esperable y en rango variable del dímero D (tabla 3).
Valores de laboratorio previo y posterior al uso del rTPA
| Paciente | Plaquetas inicial | Plaquetas final | Dímero D inicial | Dímero D final | Fibrinógeno inicial | Fibrinógeno final |
|---|---|---|---|---|---|---|
| 1 | 65,000 | 128,000 | 2.378 | 11,893 | 170 | 165 |
| 2 | 20,000 | 143,000 | 2.652 | 3,150 | 319 | 170 |
| 3 | 48,000 | 160,000 | 1.435 | 1,670 | NR | 235 |
| 4 | 47,000 | 107,000 | 5.372 | 5,483 | 189 | 171 |
| 5 | 50,000 | 79,000 | 7.000 | 12,303 | 350 | 187 |
| 6 | 35,000 | 120,000 | 1.078 | 1,836 | 275 | 290 |
| 7 | 82,000 | 114,000 | 3.862 | 4,500 | 290 | 205 |
| 8 | 98,000 | 124,000 | 2.410 | 3,650 | 278 | NR |
NR: no realizado.
Dímero D: 0 a 250ng/ml; fibrinógeno: 140 a 450 mg%; valores normales plaquetas: 150.000 a 400.000×mm3.
La trombólisis con rTPA ha surgido como una nueva terapia en pediatría. En nuestra serie se utilizó en RN graves portadores de trombos cardiacos, con riesgo vital y embólico que requerían de un tratamiento rápido y eficaz. La heparina, si bien era una terapia segura, su limitación era el tiempo de respuesta.
La cirugía con trombectomía se indica en RN críticos, en riesgo vital, con fracaso al tratamiento médico o contraindicación de uso de trombólisis. En prematuros se ha realizado en casos anecdóticos y con elevada mortalidad12–14. En nuestra serie tuvimos 7 RNPT y seis menores de 1.500g, lo que contraindicaba dicha terapia.
La forma de administración y monitorización del rTPA aparecen definidas en las guías de práctica clínica basadas en la evidencia de tratamiento antitrombótico en los RN y de los niños, dadas por el Colegio Americano de Médicos del Tórax15. La dosis utilizada en nuestra serie fue de 0,1 mg/kg/h hasta llegar a 0,6 mg/kg, en ciclos de 6h de duración. La tasa de disolución con trombolíticos descrita en la literatura es de 90% (70% para completa y 20% para parcial)3. En nuestra revisión obtuvimos la resolución completa del trombo con uso exclusivo de rTPA en 4/8 RN.
Se decidió repetir la dosis de rTPA en casos de resolución parcial del trombo con riesgo aún de embolia o de vida. Un paciente recibió 5 ciclos debido a la presencia de trombos en la aurícula derecha, la vena cava superior y la vena innominada, con riesgo elevado de embolia y de síndrome de vena cava superior por obstrucción secundaria. Este paciente no presentó complicaciones a pesar del número de ciclos administrados16–19.
El principal riesgo de la terapia trombolítica es el sangrado, con tasas de frecuencia entre 0% a 40%. Esta amplia cifra se explicaría por diferencias en el tipo de pacientes, selección del trombolítico, esquema de dosis y duración de la terapia10. En nuestra serie ningún paciente tuvo hemorragia clínica evidente que indicara la suspensión de la terapia. Cuatro RN, todos≤1.100g, presentaron HIC grado i, sin secuela. Del análisis de nuestros casos no es posible establecer si hay relación causal del uso de rTPA y desarrollo de HIC por ser una muestra pequeña; si bien la ecografía cerebral previa a la trombólisis era normal, nuestra serie de casos constituía un grupo de riesgo de HIC por su bajo peso y prematuridad20. En todo caso, el grado de hemorragia en este grupo fue de grado i y de buen pronóstico.
Anderson et al.21 plantearon el uso de PFC previo a la administración del rTPA para aumentar los niveles de plasminógeno y mejorar la acción de este agente fibrinolítico. Sin embargo, estudios posteriores no han encontrado beneficio de dicha práctica. Seis de nuestros pacientes recibieron PFC previo al uso del rTPA, y no se puede concluir diferencias en la respuesta clínica por el tamaño de la muestra.
Otro de los puntos a considerar cuando se presentan trombos cardiacos, y que tiene implicaciones en el manejo, es su relación con procesos infecciosos asociados en su mayoría al uso de CVC. Esto cobra especial relevancia en los RN que son un grupo más susceptible a las infecciones. En nuestro estudio, el trombo se presentó en el curso de un cuadro infeccioso en todos los pacientes, y en más del 90% de los casos se logró aislar un germen. La totalidad de los pacientes tenían CVC instalados 5 a 18 días previo a la detección del trombo, factor que a nuestro parecer favoreció su formación.
Las contraindicaciones del uso de trombólisis incluyen sangrado activo, cirugía en los primeros 10 días, antecedente de neurocirugía dentro de los 30 días previos, convulsiones dentro de las 48h, trombocitopenia (<75.000×mm3) y niveles bajos de fibrinógeno (<100 mg%) persistente a pesar de los hemoderivados22. Estas contraindicaciones deben ser evaluadas en cada situación clínica, y los riesgos de esta terapia deberán ser sopesados con los potenciales beneficios. Nuestra opinión es que un mayor grado de riesgo es aceptable si se quiere controlar eventos graves potencialmente tromboembólicos que coloquen en riesgo la vida del RN, siendo cuidadoso en la preparación previa del paciente.
En conclusión, el uso de rTPA es una terapia útil en neonatos graves con trombos intracardíacos con riesgo vital y de embolia, en los cuales se requiere de una trombólisis rápida y en donde la cirugía está contraindicada por su elevada morbimortalidad. Este estudio constituye la primera serie de neonatos tratado con rTPA en Chile. Si bien tiene las limitaciones de ser un estudio retrospectivo y con una muestra escasa, el uso de rTPA logró la resolución completa y rápida del trombo en un 50% de nuestros casos, y parcial en los restantes, permitiendo con ello disminuir el riesgo vital secundario a esta enfermedad. Sin embargo, se requiere un estudio clínico prospectivo con mayor número de casos para verificar la seguridad, rapidez y eficacia del uso de rTPA en neonatos.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiación, estudios animales y sobre la ausencia de conflicto de intereses según corresponda.