La fractura periprótesica de fémur en artroplastia total de rodilla supone uno de los mayores retos quirúrgicos. La tasa de complicaciones generales supera el 30% tanto con tratamiento conservador como con el quirúrgico.
Parece que la técnica de osteosíntesis con placas bloqueadas de manera mínimamente invasiva ofrece buenos resultados para el tratamiento de las fracturas en las que no existe movilización del componente femoral.
MétodosSe estudian retrospectivamente, desde enero de 2005 hasta diciembre del 2011, 32 pacientes, evaluando el tiempo de consolidación, el rango de movilidad, la deambulación y el alineamiento final mediante la realización de telemetrías en carga. El seguimiento medio fue de 56,5 meses (25-144).
ResultadosSe siguieron 32 pacientes (31 mujeres; un hombre) de los cuales el rango medio de edad fue de 77 años (70-89). Tres pacientes fallecieron (9%) y 4 pacientes (12%) se perdieron en la evolución final.
La tasa media de consolidación fue de 16,5 semanas (8-24); no se produjeron infecciones, presentaron 3 seudoartrosis y solo se produjo un alineamiento en excesivo valgo (15°). El balance articular fue similar al previo a la fractura. La deambulación final fue igual a la previa en 24 de los 25 casos.
ConclusionesEs una técnica adecuada para conseguir la consolidación en este tipo de fracturas y restablecer tanto la movilidad previa como un alineamiento correcto de la extremidad.
Nivel de evidencia IV.
Peri-prosthetic fracture of the distal femur above total knee arthroplasty presents a challenging surgical problem for orthopaedic surgeons, as complication rates for both surgical and non-surgical treatment have been reported to be as high as 30%.
The minimally invasive plate osteosynthesis (MIPO) technique seems to have better results than other techniques in this type of fracture when there is no loosening of the femoral implant.
MethodsA total of 32 patients with this fracture were treated from January 2005 to December 2011. A retrospective review was conducted on the weeks of consolidation, range of motion, final alignment, and the ability to walk. The mean follow up was 56.5 months (25-144).
ResultsA total of 32 (31 female, 1 male) patients, with a mean age 77 (70-89) years old were treated, of whom 3 (9%) died and 4 were lost to follow-up.
The mean time of consolidation was 16.5 weeks (8-24). There were no infections, although there were 3 non-unions and 1 malalignment (15° of valgus). We were able to restore the range of motion in every patient as it was before the fracture, as well as the ability to walk outdoors in 24 patients.
ConclusionThe MIPO technique is a great technique in order to achieve a good range of motion and alignment of these fractures.
Level of evidence IV.
La incidencia de las fracturas periprótesicas de fémur en pacientes con artroplastia total de rodilla oscila entre 0,3% y el 2,5%1,2. Aunque mayoritariamente se producen en pacientes ancianos por mecanismos de baja energía, un pequeño porcentaje de las mismas se debe a mecanismos de alta energía, como los accidentes de tráfico3,4.
Determinados factores de riesgo se asocian a este tipo de fracturas, como son el sexo femenino, la obesidad, la osteoporosis o el notching anterior; aunque este último continúa sin estar claramente asociado5,6.
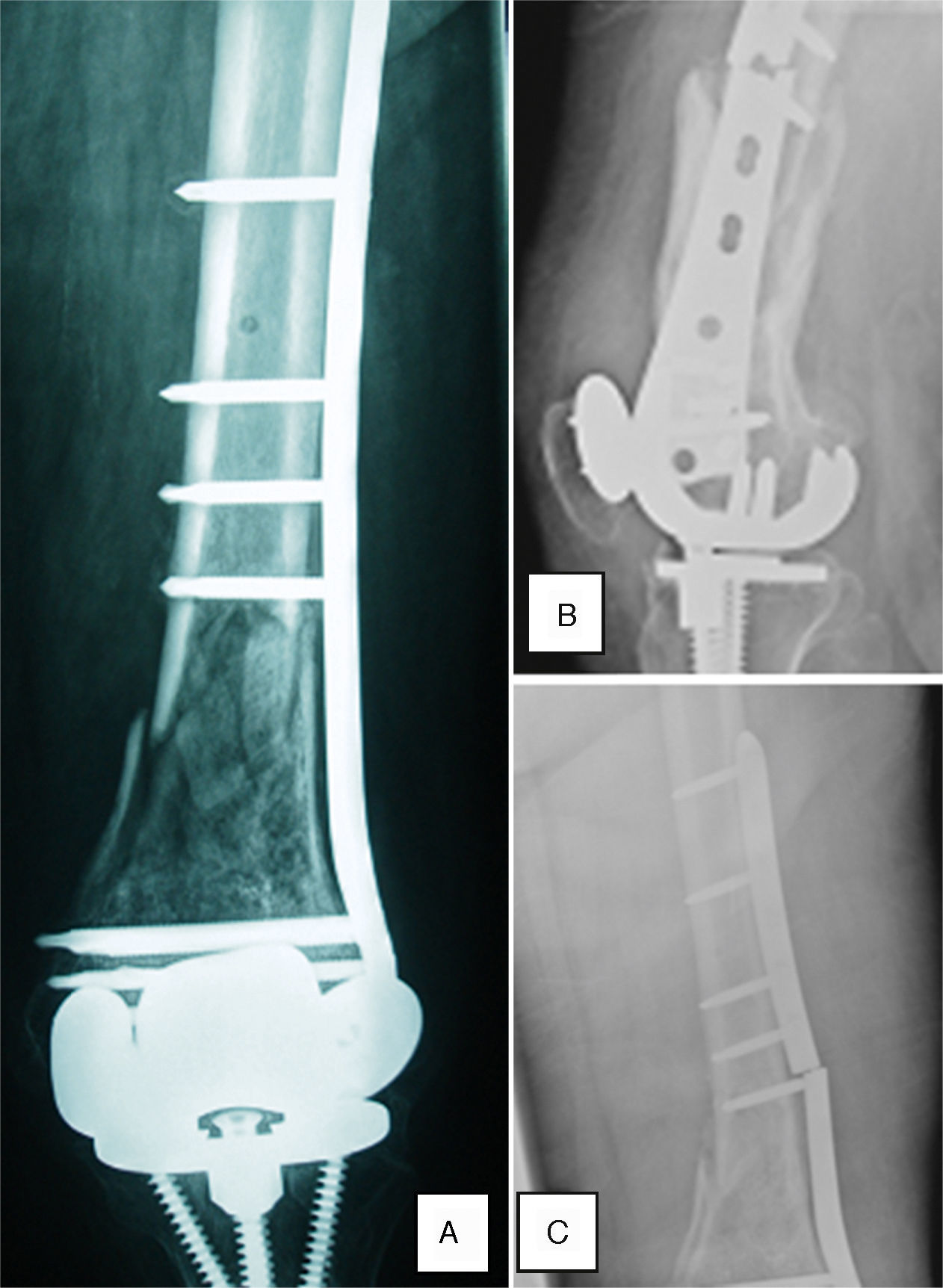
Existen muchas clasificaciones para este tipo de fracturas. La mayoría tienden únicamente al grado de desplazamiento fracturario y al aflojamiento del componente protésico. Autores como Kim et al. introducen además en su clasificación (tabla 1) el concepto de «stock óseo», lo que facilita la indicación terapéutica7–9. (figs. 1 y 2)
Clasificación de las fracturas periprotésicas de Kim
| Tipo I Correcto stock óseo Componente protésico fijo y bien posicionado | IA Reductibles o no desplazadas Tratamiento conservador |
| IB No reductibles o desplazadas Tratamiento quirúrgico (síntesis) | |
| Tipo II Correcto stock óseo Componente protésico aflojado o malposicionado | Cirugía de revisión protésica (vástagos protésicos) |
| Tipo III Stock óseo malo Componente aflojado o malposicionado | Cirugía de revisión protésica (prótesis de revisión) |
En el caso de aquellas fracturas en las que se considere la osteosíntesis como tratamiento, interesará emplear un sistema que mantenga el alineamiento, permita la movilización precoz, restrinja la pérdida sanguínea al mínimo y proporcione una fijación adecuada, aun cuando la calidad ósea no sea buena. En este sentido los implantes bloqueados, como el sistema Less Invasive Stabilitation System (LISS) (LISS; Synthes Corporation, Paoli, PA) cumplen todos estos requisitos, permitiendo realizar una osteosíntesis con placa de forma mínimamente invasiva (MIPO), evitando así posibles complicaciones1.
El propósito de nuestro estudio es evaluar los resultados a medio plazo de las fracturas periprotésicas de rodilla tratadas mediante osteosíntesis con técnica MIPO.
Material y métodosEste estudio es una revisión retrospectiva de una serie de casos operados de prótesis de rodilla que sufrieron una factura periprotésica posterior a la misma.
Se incluyó a todos los pacientes con radiografías AP y laterales de rodilla, donde se objetivó una fractura periprotésica de fémur sobre prótesis de rodilla desplazada, sin signos de aflojamiento del componente femoral (IB clasificación de Kim), intervenidas entre diciembre de 2005 y enero del 2011 con placas LISS por técnica MIPO. Se excluyó a aquellos pacientes con signos de aflojamiento protésico, estudio radiográfico incompleto o sometidos a síntesis abierta y fijación interna.
Del total de 32 casos que cumplían estos criterios 3 murieron antes de la cirugía y 4 de ellos realizaron el seguimiento postoperatorio en otro centro, por lo que no se incluyeron en el presente estudio.
Se obtuvieron un total de 25 casos, de los cuales 24 eran mujeres, con edad media de 77 años (70-89). En todos los casos, a excepción de uno, el mecanismo de producción fue una caída desde su propia altura.
Se obtuvo el índice de masa corporal (IMC) del estudio preoperatorio, el diagnóstico previo de osteoporosis, la existencia de notching de más de 3mm y el balance articular previo a la fractura, recogido en la historia clínica de cada paciente.
Se valoró la longitud del implante empleado, el tiempo de descarga, el balance articular postoperatorio, el tiempo de consolidación con seguimiento radiográfico periódico y la telemetría de los miembros inferiores al año, donde se evaluó el eje de la extremidad radiográficamente. Se recogieron las complicaciones tales como infecciones o fracasos de la consolidación; en este último caso, ante datos de retardo de consolidación en la radiografía del sexto mes, se realizó un control radiográfico adicional antes del año.
Catalogamos de seudoartrosis a toda aquella fractura que no consolidase en menos de 8 meses desde la fractura.
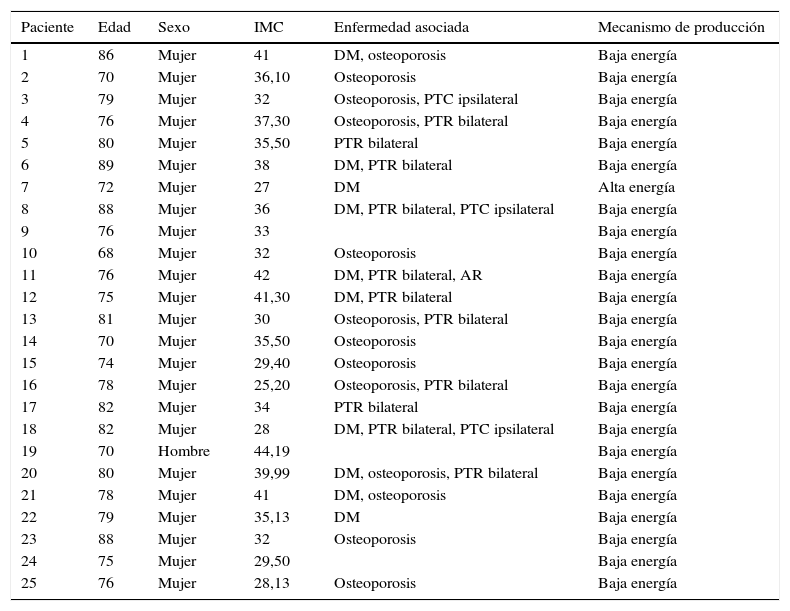
ResultadosCon relación a los datos preoperatorios obtuvimos un promedio de IMC de 34,4 (28-44,1), un 45,5% de diagnosticados previamente de osteoporosis, así como una ausencia de notching de más de 3mm (tabla 2).
Antecedentes personales y factores de riesgo
| Paciente | Edad | Sexo | IMC | Enfermedad asociada | Mecanismo de producción |
|---|---|---|---|---|---|
| 1 | 86 | Mujer | 41 | DM, osteoporosis | Baja energía |
| 2 | 70 | Mujer | 36,10 | Osteoporosis | Baja energía |
| 3 | 79 | Mujer | 32 | Osteoporosis, PTC ipsilateral | Baja energía |
| 4 | 76 | Mujer | 37,30 | Osteoporosis, PTR bilateral | Baja energía |
| 5 | 80 | Mujer | 35,50 | PTR bilateral | Baja energía |
| 6 | 89 | Mujer | 38 | DM, PTR bilateral | Baja energía |
| 7 | 72 | Mujer | 27 | DM | Alta energía |
| 8 | 88 | Mujer | 36 | DM, PTR bilateral, PTC ipsilateral | Baja energía |
| 9 | 76 | Mujer | 33 | Baja energía | |
| 10 | 68 | Mujer | 32 | Osteoporosis | Baja energía |
| 11 | 76 | Mujer | 42 | DM, PTR bilateral, AR | Baja energía |
| 12 | 75 | Mujer | 41,30 | DM, PTR bilateral | Baja energía |
| 13 | 81 | Mujer | 30 | Osteoporosis, PTR bilateral | Baja energía |
| 14 | 70 | Mujer | 35,50 | Osteoporosis | Baja energía |
| 15 | 74 | Mujer | 29,40 | Osteoporosis | Baja energía |
| 16 | 78 | Mujer | 25,20 | Osteoporosis, PTR bilateral | Baja energía |
| 17 | 82 | Mujer | 34 | PTR bilateral | Baja energía |
| 18 | 82 | Mujer | 28 | DM, PTR bilateral, PTC ipsilateral | Baja energía |
| 19 | 70 | Hombre | 44,19 | Baja energía | |
| 20 | 80 | Mujer | 39,99 | DM, osteoporosis, PTR bilateral | Baja energía |
| 21 | 78 | Mujer | 41 | DM, osteoporosis | Baja energía |
| 22 | 79 | Mujer | 35,13 | DM | Baja energía |
| 23 | 88 | Mujer | 32 | Osteoporosis | Baja energía |
| 24 | 75 | Mujer | 29,50 | Baja energía | |
| 25 | 76 | Mujer | 28,13 | Osteoporosis | Baja energía |
En 3 casos se utilizaron placas LISS cortas (5 orificios), mientras que en el resto se utilizaron placas con mayor longitud y número de orificios (9, 11 y 13 respectivamente). El tiempo medio de descarga fue de 8 semanas (5-15) y el de consolidación de 16,5 (8-24).
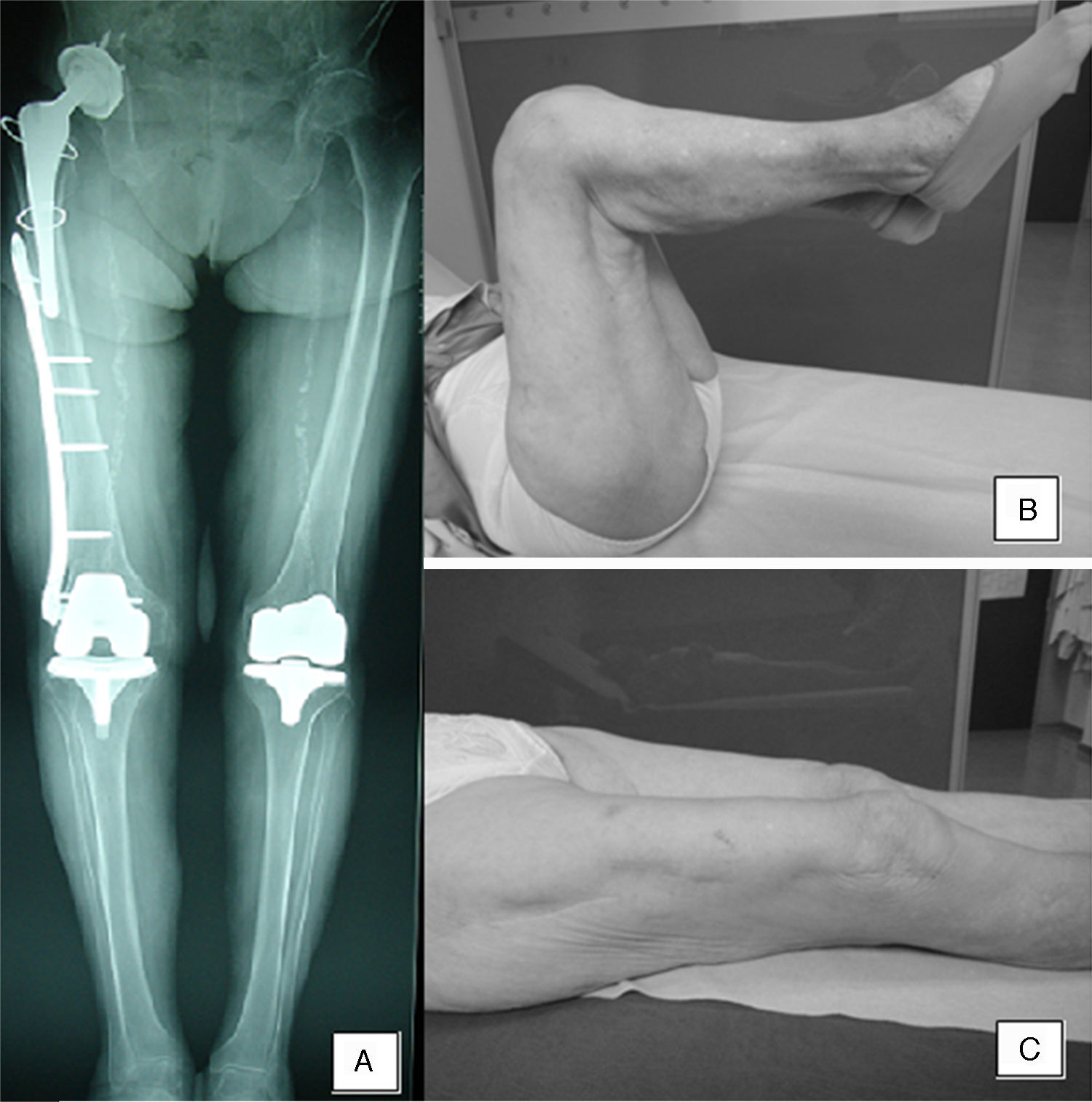
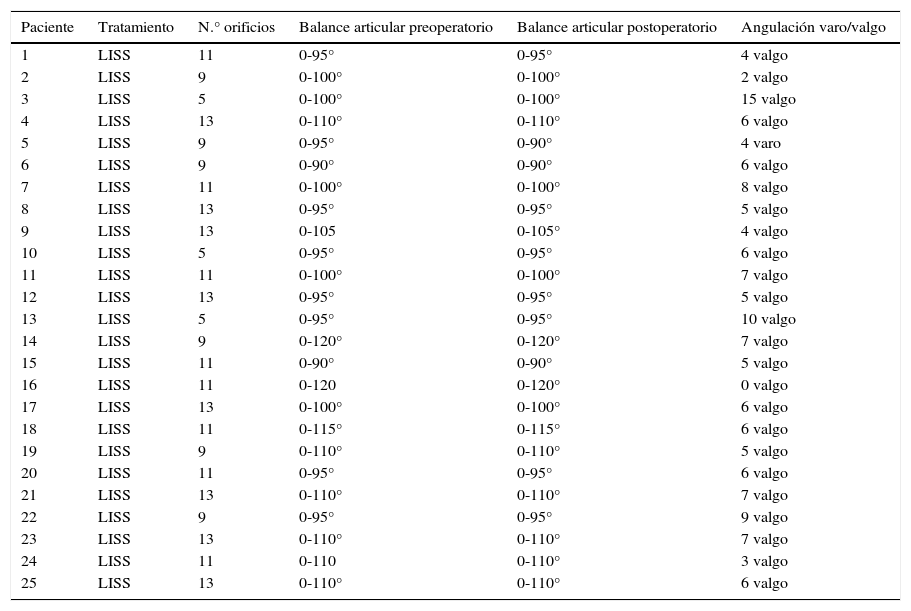
El rango de movilidad al final del seguimiento fue muy similar al presentado en las revisiones rutinarias de la prótesis de rodilla, que tuvieron lugar antes de la fractura (tabla 3).
Resultados propios
| Paciente | Tratamiento | N.° orificios | Balance articular preoperatorio | Balance articular postoperatorio | Angulación varo/valgo |
|---|---|---|---|---|---|
| 1 | LISS | 11 | 0-95° | 0-95° | 4 valgo |
| 2 | LISS | 9 | 0-100° | 0-100° | 2 valgo |
| 3 | LISS | 5 | 0-100° | 0-100° | 15 valgo |
| 4 | LISS | 13 | 0-110° | 0-110° | 6 valgo |
| 5 | LISS | 9 | 0-95° | 0-90° | 4 varo |
| 6 | LISS | 9 | 0-90° | 0-90° | 6 valgo |
| 7 | LISS | 11 | 0-100° | 0-100° | 8 valgo |
| 8 | LISS | 13 | 0-95° | 0-95° | 5 valgo |
| 9 | LISS | 13 | 0-105 | 0-105° | 4 valgo |
| 10 | LISS | 5 | 0-95° | 0-95° | 6 valgo |
| 11 | LISS | 11 | 0-100° | 0-100° | 7 valgo |
| 12 | LISS | 13 | 0-95° | 0-95° | 5 valgo |
| 13 | LISS | 5 | 0-95° | 0-95° | 10 valgo |
| 14 | LISS | 9 | 0-120° | 0-120° | 7 valgo |
| 15 | LISS | 11 | 0-90° | 0-90° | 5 valgo |
| 16 | LISS | 11 | 0-120 | 0-120° | 0 valgo |
| 17 | LISS | 13 | 0-100° | 0-100° | 6 valgo |
| 18 | LISS | 11 | 0-115° | 0-115° | 6 valgo |
| 19 | LISS | 9 | 0-110° | 0-110° | 5 valgo |
| 20 | LISS | 11 | 0-95° | 0-95° | 6 valgo |
| 21 | LISS | 13 | 0-110° | 0-110° | 7 valgo |
| 22 | LISS | 9 | 0-95° | 0-95° | 9 valgo |
| 23 | LISS | 13 | 0-110° | 0-110° | 7 valgo |
| 24 | LISS | 11 | 0-110 | 0-110° | 3 valgo |
| 25 | LISS | 13 | 0-110° | 0-110° | 6 valgo |
En la telemetría de miembros inferiores realizada en la evolución final encontramos un alineamiento correcto en el 84% de los casos (0-7 grados de valgo) (fig. 1). Dos de las pacientes intervenidas, en las que se implantaron placas LISS de 5 orificios, presentaron alineamientos de 4° de varo y 15° de valgo respectivamente; la tercera paciente con malalineamiento de 10° grados de valgo se intervino con placa de 11 orificios (IMC=39), y la cuarta paciente (9° valgo) declinó la reintervención por encontrarse asintomática (tabla 3).
Todos los casos, a excepción de uno, consiguieron realizar una buena deambulación extra-domiciliaria, aunque la mayoría ayudados de bastones. Si bien no se objetivaron episodios de infección, sí presentamos 3 casos con seudoartrosis (12%) en pacientes diabéticas, con osteoporosis, que presentaban un montaje más rígido. Las 3 fueron reintervenidas para realizar aporte de injerto autólogo de cresta ilíaca y reosteosíntesis con placas más largas. La consolidación posreintervención se produjo a las 14, 20 y 18 semanas respectivamente (tabla 3).
Aunque la complicación más frecuentemente presentada por los pacientes (12 de ellos) fue la molestia del material de osteosíntesis y la tendinitis de fascia lata, solamente 2 de ellos requirieron una extracción del material de osteosíntesis al año de la consolidación de la fractura (fig. 2).
El tiempo medio de seguimiento de estos pacientes fue de 56,5 meses (25-144) (tabla 4).
Tabla comparativa con las series existentes
| Autor | Número pacientes | Malalineamientos/acortamientos | Seguimiento | Consolidación | Complicaciones |
|---|---|---|---|---|---|
| Kolb et al.2 | MIPO | 1×7° varo×no rotacionales | 46 meses (26-67) | 14 semanas (7-20) | Infección: 1 (3,2%), 1 artrólisis por rigidez |
| Ricci et al.4 | 24 MIPO | 4×2-3-4° varo, 1×13° valgo, 1×1° varo | 15 meses | 12 semanas 9% seudoartrosis (3) | 2 osteomielitis |
| Norrish et al.19 | 16 MIPO | - | 8 meses | 15 semanas una seudoartrosis (6%) | Un desanclaje precoz de la placa 5 muertes |
| Zlowodzki et al.20 | 13 MIPO | - | - | 13 semanas no seudoartrosis | Un retardo consolidación con reintervención |
| Large et al.21 | 5 MIPO | 1 deformidad en excesiva flexión | 36 meses | Una seudoartrosis | Una seudoartrosis por infección, una fatiga del implante |
| Hou et al.11 | 34 MIPO | 3 maluniones | 29 meses | 16 semanas 3 seudoartrosis (8,8%) | 3 maluniones, 2 infecciones, 3 fatigas de placa |
| Fulkerson et al.13 | 19 MIPO | 1×varo | 6,2 meses | Una seudoartrosis | Una infección profunda, una revisión de una PTR |
| Muller et al.22 | 2 MIPO | 2×10° valgo | 20 meses | No seudoartrosis | - |
| Streubel et al.23 | 61 MIPO | - | 6 meses | 13% seudoartrosis | 11% retardo consolidación, 7% infección, 11% fatiga del implante |
| Nuestra serie | 25 MIPO | 1×valgo 15°, 1×valgo 10°, 1×varo 4° | 56,5 meses | 16,5 semanas 3 seudoartrosis | Una fatiga de placa |
El aumento de la esperanza de vida en países desarrollados, y el mayor número de artroplastias realizadas anualmente, hace previsible un aumento considerable de este tipo de fracturas en los próximos años. Estas representan todo un reto para el cirujano, que no solo se enfrenta a la síntesis de la fractura, sino a todos los factores de riesgo que aumentan con la edad del paciente y que ensombrecen su pronóstico9,10.
Existen determinados factores de riesgo bien conocidos como la diabetes mellitus, la osteoporosis, los desórdenes neurológicos o la revisión de artroplastia primaria; otros no tan claros como la obesidad y el notching anterior5,6.
En la revisión de los casos que presentamos se objetiva cómo la población muestral presenta muchos de estos factores de riesgo en rango muy elevado (tabla 2). Esto favorece no solo la aparición de estas fracturas, sino también los problemas que conllevan la misma para la síntesis, la consolidación y la restauración funcional de la rodilla.
En el presente trabajo evaluamos el balance articular, la alineación de la extremidad y las complicaciones empleando la técnica MIPO. Según esto vemos que la técnica MIPO ha permitido a nuestros pacientes un retorno a la actividad previa al 96% de los pacientes (24 pacientes deambulantes extradomiciliarios), una recuperación del balance articular correcto, así como una alineación fisiológica del eje de la extremidad en un 84% de los mismos.
Así mismo el tiempo medio de descarga fue de 8 semanas (5-15) y el de consolidación de 16,5 (8-24). Si evaluamos el tiempo de consolidación de las publicaciones referentes al empleo de técnica MIPO en este tipo de fracturas vemos que oscilan entre las 12 semanas de Ricci et al.4 y las 16 semanas de Hou et al.11.
A pesar de ser pacientes ancianos, con una media de edad de 77 años (70-89), diabéticos en un 40% de los casos, osteoporóticos en el 45,5% y con un IMC medio de 34 (28-44,1) no registramos episodios de infección.
Si bien es cierto que presentamos 2 colapsos angulares importantes en el plano coronal, de 4° de varo y 15° de valgo respectivamente. Estos se produjeron como consecuencia de la utilización de placas cortas (de 5 orificios) que no conseguían una síntesis estable y que, por tanto, produjeron el colapso de la fractura12.
La complicación más reseñable que hemos tenido ha sido la seudoartrosis de 3 pacientes (12%); es una tasa comparable a la de otros estudios realizados, como el de Ricci et al. (9%) o el de Fulkerson (13%), aunque es más elevada que en otras revisiones realizadas como la de Kregor et al., del 0%, o la de Kolb, del 0%1,2,4,13.
En nuestro caso atribuimos este fracaso consolidatorio a una tendencia a la rigidez de los montajes y mayores tiempos de descarga en el caso de IMC elevados, lo que pudo favorecer la ausencia de consolidación con posterior rotura de la placa por fatiga.
La síntesis con placa bloqueada mediante técnica MIPO es el procedimiento ideal para mantener la reducción, a pesar de la mala calidad del hueso, el cual no es tan fácilmente controlable con otras técnicas como el enclavado retrógrado7,14,15.
El sistema LISS y la técnica MIPO presentan numerosas ventajas, como la no apertura del foco de fractura, una menor desperiostización del hueso, así como mayor respeto de partes blandas. Esto supone una menor tasa de complicaciones en pacientes de alto riesgo quirúrgico, y una mejor tasa de consolidación. Permite un sistema de fijación más elástico estimulando la formación de callo óseo, evitando las pérdidas de reducción y la creación de un montaje estable, permitiendo la carga en pacientes osteoporóticos, ya que es capaz de soportar hasta 4 veces más carga axial que los sistemas no bloqueados convencionales3,16.
Como alternativa a la técnica MIPO se puede plantear el enclavado retrógrado a través de la prótesis, si el diseño de la prótesis lo permite. Herrera et al.17 indican una reducción de la tasa de seudoartrosis de hasta un 87% con el enclavado retrógrado y una mejor tasa de consolidación que la ofrecida por los sistemas de placas bloqueados (1,5% del enclavado frente al 5,3% de los sistemas de placas de bloqueo), sin embargo autores como Kregor o Kolb et al.1,2 reseñan una tasa de seudoartrosis del 0% en pacientes tratados mediante la técnica MIPO y placa LISS. Sin duda alguna, en ambos sistemas la pérdida sanguínea, las complicaciones de compromiso cutáneo y la tasa de infecciones se ven reducidas al mínimo.
Su et al.7 describen complicaciones derivadas del enclavado como la aparición de metalosis, provocando un fallo prematuro del implante protésico o una incapacidad para el correcto bloqueo distal de la fractura, en los casos en que el fragmento distal presenta una longitud desde la fractura hasta la interlínea articular menor de 8cm.
Además de objetivarse estas complicaciones, el uso del clavo ocasiona a veces problemas de acortamiento de la extremidad afecta y un menor rango de movilidad articular18. Complicaciones que no se presentan en los estudios realizados hasta el momento sobre pacientes tratados mediante técnica MIPO.
Es importante destacar el carácter retrospectivo del presente trabajo. La realización de estudios de mayor potencia estadística podrían aportar conclusiones con mayor evidencia.
ConclusionesNuestros resultados sugieren que el sistema de osteosíntesis con placa bloqueada mediante técnica mínimamente invasiva es un sistema adecuado para el tratamiento de las fracturas periprotésicas de rodilla, en las que el componente protésico no se encuentra aflojado y la fractura es irreductible o inestable (tipo IB de Kim). Con él se consigue un balance articular similar al previo a la fractura y una capacidad para la deambulación extradomiciliaria aceptable.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.