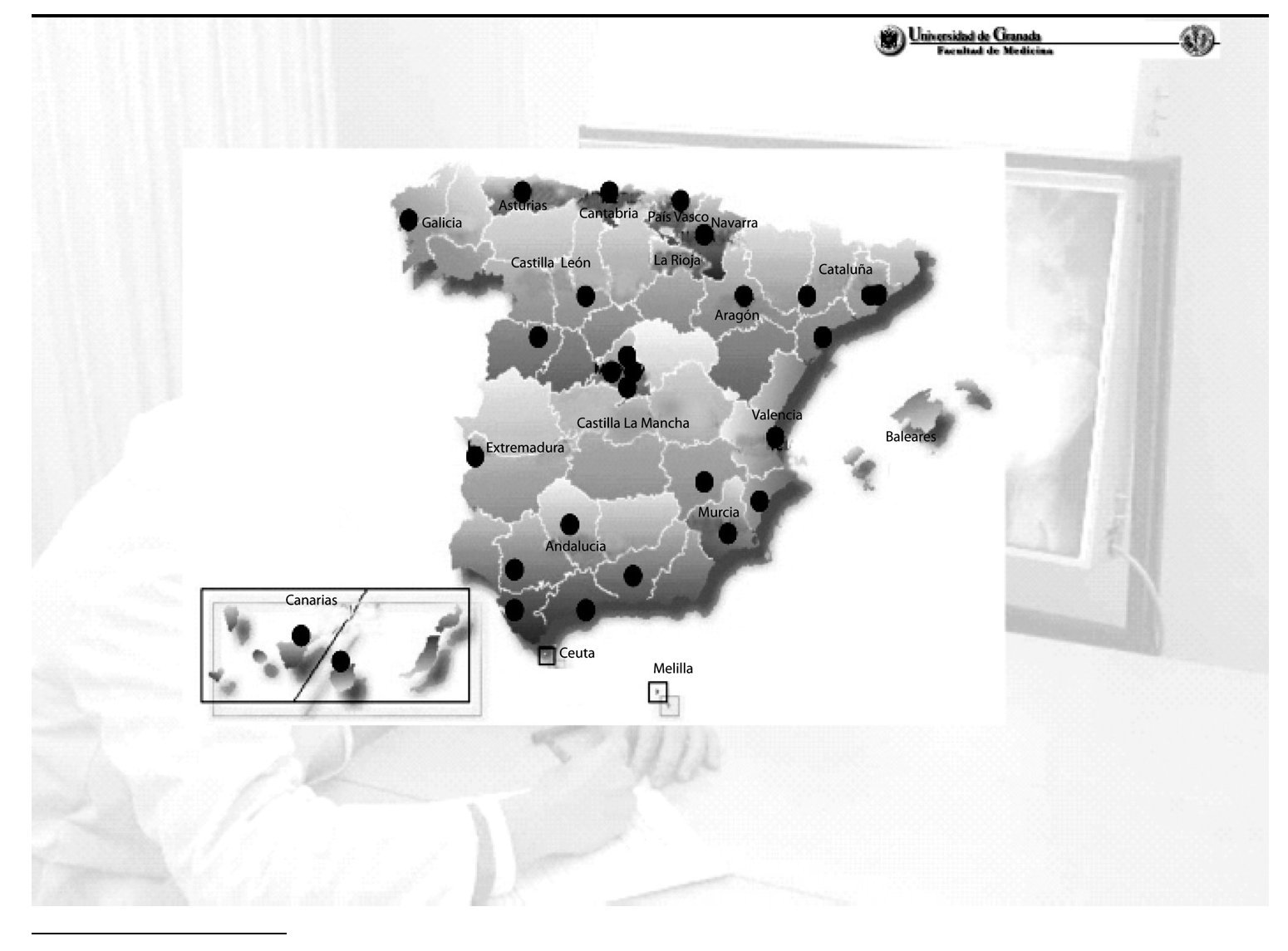
En la actualidad existen en España 28 Facultades de Medicina, de las cuales 26 son públicas y dos privadas, Navarra y San Pablo-CEU en Madrid. Dos Comunidades Autónomas carecen de estudios de Medicina: Baleares y La Rioja. Coexisten facultades que nacieron en la Edad Media, al tiempo que se originaba la Universidad española, con otras que fueron creadas hace aproximadamente 30 años, cuando se produjo la expansión del sistema universitario español. Recientemente se han creado dos Facultades de Medicina: La de Albacete en el año 2000 y la de San Pablo-CEU, creada en Madrid en el año 2003 (fig. 1).
Figura 1.Distribución geográfica de las Facultades de Medicina españolas. Abril de 2008.
Los estudios de Medicina, junto con otras profesiones sanitarias como Enfermería, Matrona, Odontología, Veterinaria o Farmacia, y también Arquitectura, poseen directiva europea1. En el caso de Medicina desde 1993, la directiva 93/16/CEE, regula la libre circulación de médicos y el reconocimiento de títulos. Esta directiva regulaba, entre otros aspectos de la formación universitaria de los médicos, la necesidad de realizar dos años de formación clínica para poder ejercer como médico general. La aplicación de esta directiva en nuestro país originó la separación de los médicos que habían obtenido el título de licenciado antes de 1995,pre-95, capacitados por su titulación universitaria para ejercer en el sistema público de salud, de los post-95,obligados a poseer el título de médico especialista para ejercer su profesión en el sector público. Se asumió que para ejercer como médico generalista —según la directiva europea— sería necesario obtener el título de especialista en Medicina Familiar y Comunitaria vía Médico Interno Residente (MIR), lo que en aquel momento necesitaba de tres años de especialización. Se generó así, dado el excesivo número de licenciados respecto a las plazas MIR ofertadas, el histórico movimiento de 6=0, junto con el problema de los MESTOS (médicos "especialistas" sin título oficial).
Desde una perspectiva universitaria las Facultades de Medicina experimentaron este proceso como una importante pérdida de su peso específico en la formación de los médicos. Después de la cesión de los hospitales clínicos al sistema sanitario y de perder las competencias en la formación de especialistas a mediados de los años ochenta, una década más tarde el título de licenciado en Medicina, a diferencia del resto de titulaciones universitarias, perdía una importante parte de sus efectos sobre la capacitación profesional. Aún hoy las facultades siguen acusando estas pérdidas.
La actual directiva europea sobre formación universitaria de los futuros médicos, de forma resumida, recoge los siguientes aspectos:
1. Establece la denominación del título universitario como "formación básica del médico".
2. Fija la duración del periodo formativo y la institución responsable: "al menos 6 años de estudios o 5.500 horas de enseñanza teórica y práctica impartidas en una universidad o bajo control de una universidad".
3. Determina las denominadas "condiciones mínimas de formación" (conocimientos y competencias): a) conocimiento de las Ciencias en las que se funda la Medicina y el método científico; b) conocimiento de la estructura, función y comportamiento de los seres humanos, sanos y enfermos. Relación con el entorno físico y social; c) enfermedades mentales y físicas, Medicina preventiva, diagnóstico y terapéutica. Reproducción humana; d) experiencia clínica adecuada bajo supervisión.
Los planes de estudio vigentes en las Facultades de Medicina españolas se enmarcan en la reforma universitaria realizada a finales de los años ochenta del siglo pasado. Cada titulación universitaria estaba regulada por las directrices propias de titulación, que definía las denominadas materias troncales, sus contenidos de una forma muy genérica y los posibles departamentos (áreas de conocimiento) responsables de su docencia. Esta directriz2, para el caso de la Medicina, contemplaba 12 materias troncales, 6 en el primer ciclo y 6 en el segundo. La carga lectiva total podía variar, según cada facultad, entre los 500 y los 540 créditos españoles (1) (tabla 1).
(1) Cada crédito se corresponde con 10 horas de docencia.
Las materias troncales, es decir las que necesariamente debían figurar en todos los planes de estudio y que se estructuraban en asignaturas, se completaban con las denominadas materias obligatorias de universidad —obligatorias para el alumno pero diferentes en cada universidad—, materias optativas de alumno —ofrecidas por cada universidad y elegidas por cada alumno— y materias de libre configuración, cajón de sastre donde caben casi todas las actividades realizadas por el alumno y reconocidas por la facultad, y en su caso la universidad.
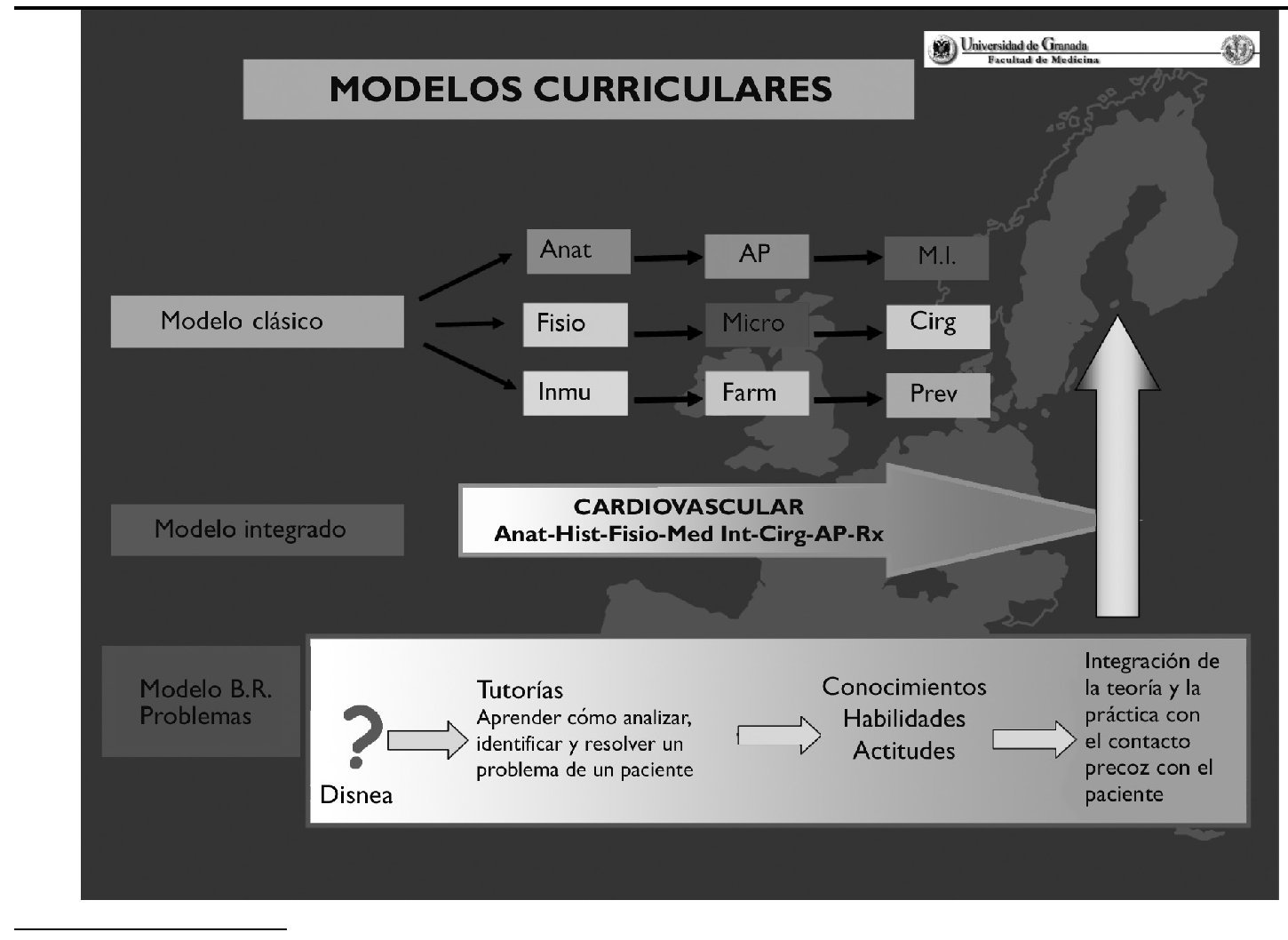
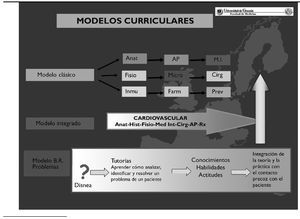
En la mayoría de las universidades la aplicación de las directrices antes mencionadas ha originado planes de estudio que, en general, siguen una metodología docente denominada clásica. Esencialmente la reforma iniciada a principios de los años noventa copió las metodologías de planes de estudio anteriores. Las asignaturas y sus programas se ofertan por cada uno de los departamentos universitarios, que las consideran de su exclusiva competencia docente. En general, los departamentos han ignorado la docencia realizada en otras asignaturas, basándose en su autonomía docente otorgada por la normativa universitaria. Ha sido el propio alumno el que ha integrado los conocimientos (fig. 2).
Figura 2.Posibles modelos curriculares en el diseño de planes de estudio en Medicina.
No obstante lo anterior, algunas facultades iniciaron un tímido esfuerzo integrador de contenidos, particularmente en aspectos médico-quirúrgicos. En ningún caso se adoptaron en nuestro país planes de estudio basados en la resolución de problemas, aunque dicha filosofía docente sí se ha utilizado, de forma desigual, en la docencia de materias concretas.
Respecto a la formación prácticoclínica, nuestro sistema ha asumido que la formación universitaria debía centrarse en aspectos teóricos y conceptuales, dejando aquella para la formación especializada. Dicha dicotomía se ha reforzado por la prueba de acceso a la formación especializada, conocida generalmente como examen MIR. Su carácter exclusivamente conceptual ha sido, en las Facultades de Medicina, una nueva fuente de frustración. Para los alumnos la escasa y poco estructurada formación clínica ha pasado de ser un deseo imprescindible en los primeros cursos a una losa casi innecesaria en los últimos, cuando ya su objetivo era prepararse para el examen MIR. Para los profesores la formación clínica puede oscilar entre lo absolutamente consustancial a la formación del médico, siguiendo la tradición histórica, pasando por lo complementario de la formación teórica, llegando a resultar accesorio en ocasiones, dado el carácter teórico de la prueba.
No ha sido infrecuente asumir en determinados ambientes sanitarios, refiriéndose a la universidad, frases como ésta:"dad vosotros los títulos que a los médicos ya los formaremos nosotros”. Esta filosofía, implícitamente aceptada por todas las partes, ha sido igualmente fuente de descontento con el papel formativo que debían desempeñar las universidades. En síntesis, la formación clínica —imprescindible para unos e innecesaria para otros— ha sido una permanente fuente de conflicto entre las universidades y el sistema sanitario, todavía no resuelto en nuestro país. En el contexto universitario, por otra parte, se ha visto a las Facultades de Medicina como centros elitistas, caros y con profesorado escasamente dedicado a la docencia por tener que simultanear su trabajo con una elevada demanda asistencial. Por el otro lado, el sistema sanitario, altamente jerarquizado, ha entendido la presencia de la universidad como un cuerpo extraño dentro de la organización asistencial, con alumnos moviéndose por los centros sin control, profesores "vinculados" con un estatus peculiar no sometido a las normas generales y resultados no siempre acordes con las expectativas de la organización. En el mejor de los casos, casi con carácter general, la universidad ha sido ignorada en los centros asistenciales, cuando no denostada por su carácter arcaizante.
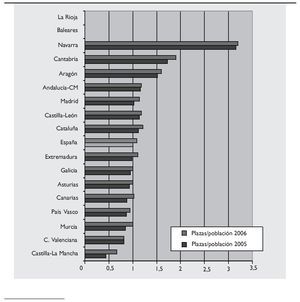
Durante la última década el número de alumnos de nuevo ingreso en las Facultades de Medicina españolas, el denominado numerus clausus, se ha mantenido aproximadamente en 4.350. Considerando el escaso "fracaso" en los estudios de Medicina, el número de repetidores que finalizan en años posteriores al correspondiente, más los traslados de expediente aceptados desde otros países, podemos afirmar que el número de licenciados en Medicina es aproximadamente de 4.500 anualmente. Durante los últimos años, aunque con variaciones entre Comunidades Autónomas, la demanda de los estudios de Medicina, así como la nota de corte en selectividad, se han situado entre las más altas de todas las titulaciones nacionales, con una nota media superior al 8,5 en muchas facultades. Hasta 2005 el número de alumnos en relación con la población española ha sido de 1 por cada 10.000 habitantes, coincidente con precisión con las recomendaciones de la Unión Europea. De entre los alumnos, el 73,55% son mujeres.
Hasta el año 2005 se consideraba que el número de médicos existentes en nuestro país era excesivo respecto de las necesidades del sistema sanitario. El paro y el subempleo médico se asumían de forma natural. Durante los primeros años del nuevo siglo XXI era todavía frecuente que universidades e instituciones profesionales colaborasen con estructuras asistenciales de otros países de la Unión Europea, a fin de facilitar tanto la formación especializada europea como la emigración de nuestros licenciados y especialistas. Es a partir del curso 2005/2006 cuando nuestras autoridades sanitarias comienzan a hablar de la necesidad de incrementar el número de alumnos de nuevo acceso a las Facultades de Medicina ante el "déficit de médicos", deficiencia descrita ampliamente en manifestaciones de prensa, pero escasamente documentada.
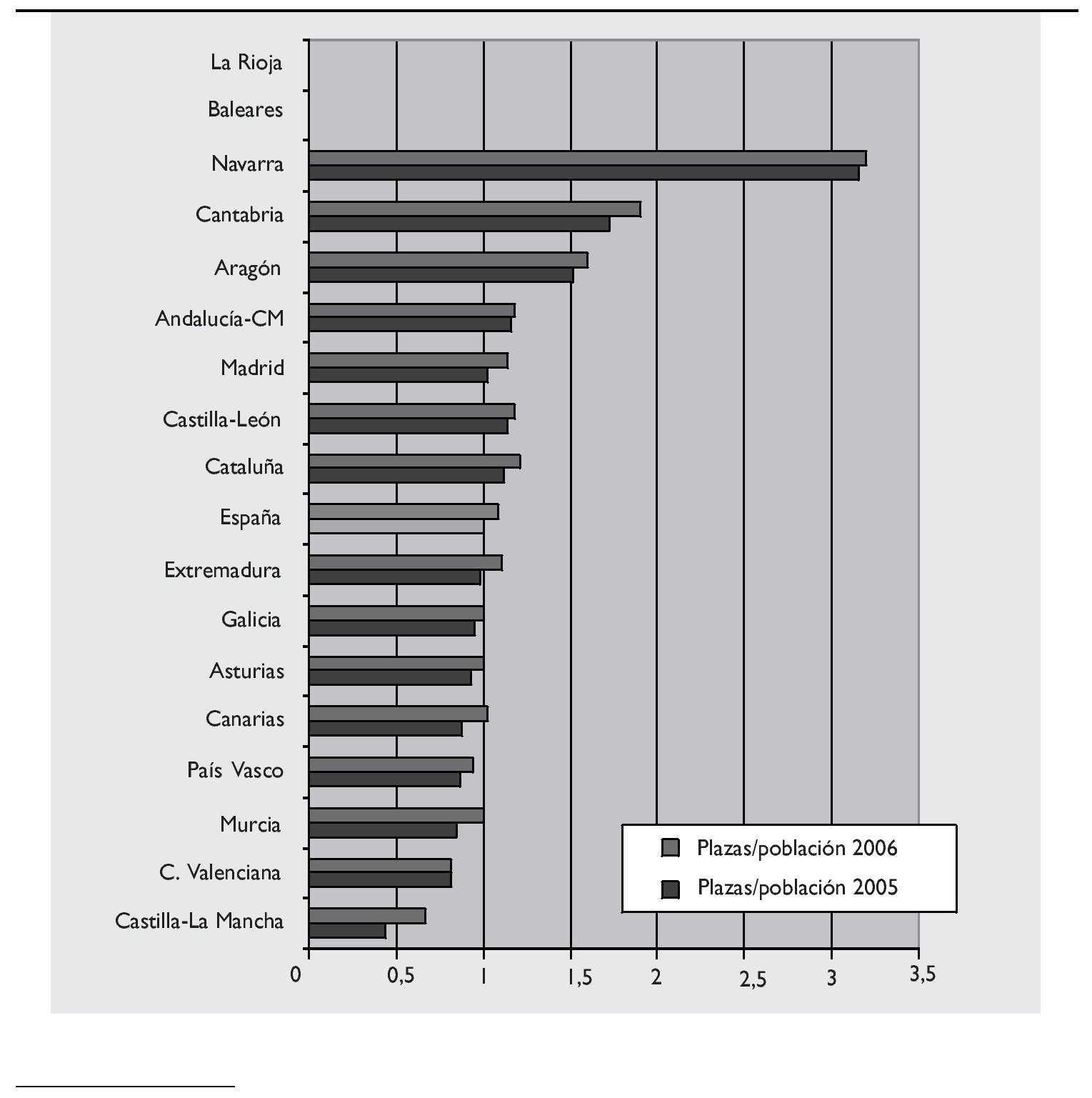
Para el curso 2006/2007 el Consejo de Coordinación Universitaria, a propuesta del Ministerio de Sanidad y Consumo, y con el apoyo de la Conferencia Nacional de Decanos, propone un incremento promedio y lineal para todas las Facultades de Medicina del país de un 5%. Dicho incremento, que finalmente osciló entre un 5 y un 50%, con un promedio del 9%, se realizó con el compromiso de realizar un estudio detallado de las necesidades de profesionales, así como de un registro de los mismos (2). Hasta la fecha dicho compromiso no se ha materializado (fig. 3).
Figura 3.Distribución de alumnos por Comunidades Autónomas y media nacional por cada 10.000 habitantes.
(2) El 13 de septiembre de 2006, Dña. Elena Salgado, Ministra de Sanidad, declara:"La adecuada planificación de los recursos humanos del Sistema Nacional de Salud es un elemento fundamental para garantizar una asistencia sanitaria de calidad. El grupo de trabajo que está abordando esta cuestión ha realizado notables avances, entre los que destacaría la necesidad de instrumentar un registro de profesionales sanitarios. Este registro nos permitirá a las Administraciones sanitarias dotarnos de un instrumento clave para la ordenación de recursos, que se complementará con el estudio de necesidades de especialistas que se está elaborando".
Antes de iniciar el curso 2007-2008 se produce, a propuesta del Ministerio de Educación y Consejerías de Educación, un nuevo incremento en el conjunto de las Facultades de Medicina españolas, con la perspectiva de alcanzar un 40% de incremento en 5 años. Esta cifra nos situaría en 7.055 alumnos, es decir, 1,5 alumnos por 10.000 habitantes (proyectada para la población española de 2013 de acuerdo con previsiones del Instituto Nacional de Estadística), un 50% por encima de las sugerencias europeas. Todos estos incrementos se están realizando de forma lineal, sin ningún tipo de control o garantía de la calidad y sin ningún tipo de acreditación que garantice la adecuación de las instalaciones y los recursos humanos a los objetivos establecidos.
En este contexto se inicia en nuestro país la propuesta de creación de nuevas facultades. El curso 2007-2008 la Universidad Católica de Valencia, San Vicente Mártir, comienza a impartir el primer año de la titulación de Medicina sin la oportuna autorización, aunque bien es cierto que bajo la fórmula legal de título propio. En diciembre de 2007 el Gobierno catalán anuncia la creación, para el curso 2008-2009, de tres nuevas Facultades de Medicina, dos públicas y una privada: Gerona, Pompeu Fabra e Internacional de Cataluña, con una propuesta de 220 alumnos de acceso. Apenas comenzado el año 2008 el Gobierno de Madrid propone la creación de 4 nuevas Facultades, tres privadas y una pública, y el Gobierno andaluz propone comenzar los estudios de Medicina en Jaén. También se proponen otras posibles nuevas Facultades en Toledo, Ciudad Real, Palma de Mallorca, Murcia, Cartagena y Pamplona, y se debate la posibilidad de crear nuevas Facultades en Galicia y La Rioja. Es preciso hacer notar que en el momento actual el número de Facultades de Medicina en España es de los más altos de Europa, y mucho más elevado que en EE.UU., superándonos por un escaso margen Grecia, Suecia y Francia. La creación de las Facultades de Medicina propuestas nos situaría a la cabeza del ranking mundial en número de centros de formación médica con relación a la población, acercándonos a Cuba, aunque aún nos superaría.
La puesta en marcha del Espacio Europeo de Educación Superior, mientras se mantenía el numerus clausus y se avanzaba en mejorar la ratio entre candidatos a la formación especializada y plazas ofertadas en el MIR, se entendió por el conjunto de las Facultades de Medicina como la gran oportunidad para mejorar la formación de los médicos. Pero la tendencia general parece que de nuevo va a quebrar estas perspectivas.
En el año 2005 la Conferencia Nacional de Decanos de Facultades de Medicina publicó el libro Blanco de la Titulación de Medicina3. En el mismo, y basado en los requisitos publicados por el Institute for International Medical Education4 y otros documentos internacionales, se definen las competencias del médico de base. Dichas competencias han sido asumidas y publicadas en el Boletín Oficial del Estado como las competencias que los estudiantes deben adquirir durante su periodo de formación universitaria5, imprescindibles para la verificación del título de médico en todas las Facultades de Medicina españolas (tabla 2).
Estas competencias se han estructurado, también siguiendo en gran medida las recomendaciones recogidas en el Libro Blanco, en los módulos (3) que se exponen en la tabla 3.
(3) Cada crédito europeo se corresponde con 25-30 horas de trabajo del estudiante. En el mismo se incluye la actividad denominada presencial, clases magistrales, prácticas de laboratorio o clínicas, seminarios, etc., así como la actividad no presencial, como estudio del alumno. Cada curso académico consta de 60 créditos.
En la actualidad de forma mayoritaria la docencia en la universidad española, y también en las Facultades de Medicina, se estructura en torno a la lección magistral. Junto a ella se sitúan otras actividades docentes como los laboratorios de disciplinas básicas y salas de disección, los seminarios de orientación clínica, las sesiones clínicas y las prácticas clínicas desarrolladas principalmente en los hospitales, y en menor medida en los centros de salud.
Igualmente nuestro sistema formativo contempla desde hace más de 30 años que la formación en las Facultades de Medicina debe ser principalmente conceptual, frente a la formación especializada que debería ser de carácter práctico (4).
(4) Esto ha sido comentado en páginas anteriores y se ha relacionado con el examen de acceso a la formación especializada.
El gran reto en el diseño de los nuevos planes de estudio es precisamente romper con la dicotomía formación de grado/especializada para pensar en ambas como en un continuum, al que también habría que añadir la formación a lo largo de la vida.
Respecto a la formación de grado, a mi juicio, hay que romper con el esquema clásico en el que todo el proceso gira en torno a la lección magistral. Sin despreciarla, bien al contrario, hay que considerarla un elemento más de un conjunto de metodologías que deben ganar relevancia. De hecho el aspecto fundamental se basaría en aproximar la relación entre alumnos y profesor, determinando previa y coordinadamente los objetivos, competencias a adquirir y metodología a emplear.
Si bien la lección magistral puede dirigirse a un número amplio de alumnos, entre 80 y 120 (para un número mayor de alumnos estaríamos hablando de una conferencia), deben ganar protagonismo los seminarios. En ellos, de 20 a 25 alumnos deben trabajar de forma tutorizada con un profesor. Aun cuando una parte del seminario pueda realizarse de forma no presencial —sin la presencia del profesor—,y el trabajo pueda ser individual o en grupo, creo un error grave la interpretación generalizada del seminario como un trabajo en el que el profesor sugiere un tema, el alumno busca (generalmente en Internet) los datos y los expone en presencia del profesor que le corrige. No hay objetivos previamente definidos, ni participación del alumno escuchante, que sigue recibiendo conocimientos con pasividad. Dicha interpretación no sólo carece de valor, sino que incluso es nociva al desmotivar al estudiante.
El material de trabajo debe ser suministrado por el profesor, con objetivos previamente definidos; todos los alumnos deben implicarse en su realización, y todos han de participar en su resolución, con el profesor convertido en director de un proceso participativo. Siempre la orientación de los seminarios debe ser clínica, con la excepción de aquellos que persigan una formación más investigadora. De forma progresiva el caso clínico debe ir pasando de la excusa, para tratar un tema morfofuncional, a constituirse en el eje del seminario, para concluir como sesiones clínicas tradicionales en las que los alumnos son los encargados de la exposición y resolución. El profesor, en este caso, debe actuar más como guía y corrector. La orientación metodológica debe ser por problemas y tratarse de forma integrada. No pueden ser los departamentos, de forma individualizada, los que determinen objetivos y metodologías, al contrario, debe ser la propia Facultad quien los establezca.
Igual orientación deben tener las prácticas de laboratorio, aunque en estos casos el aprendizaje y práctica de una determinada habilidad debe desempeñar el papel predominante. Los laboratorios básicos, de microscopía, realización de técnicas analíticas y diagnósticas, disección, simulación con ordenadores, etc. deben tener una orientación clínica. Por otra parte los laboratorios de habilidades clínicas con simuladores deben responder a situaciones clínicas concretas y estar integrados dentro del desarrollo conjunto de otras metodologías. Lo mismo debe aplicarse al trabajo con pacientes simulados.
Finalmente, el alumno debe aplicar las competencias aprendidas en un entorno real pero supervisado. La implantación del rotatorio debe constituir un avance en la integración entre el grado y la formación especializada. De hecho habría que considerar al estudiante como residente cero, con responsabilidades limitadas, pero establecidas. Hay que dar un gran protagonismo a la formación en centros de salud, así como en dispositivos de emergencias y en otros centros asistenciales, además de los hospitales universitarios. La formación en habilidades clínicas debe crecer a lo largo del grado. En los primeros cursos pueden aprenderse habilidades clínicas elementales, que no requieren de base conceptual, para avanzar en cursos superiores.
Un apartado final, pero no menos trascendente, es el de la evaluación. Como he repetido insistentemente "todo lo que no se evalúa se devalúa".En este sentido, la puesta en marcha del rotatorio clínico, junto a la nueva evaluación de las habilidades clínicas y de comunicación en el examen de acceso a la formación especializada (5) constituyen la base fundamental de una nueva formación clínica. Si el examen MIR sigue centrándose en la evaluación exclusiva de conocimientos, la orientación del grado se hará en tal sentido. Es preciso evaluar la competencia clínica mediante pruebas objetivas de forma previa a la finalización de los estudios que consideren conocimientos, habilidades —incluyendo las de comunicación—, actitudes y valores. No podemos olvidar en este apartado el denominado "trabajo fin de grado", contemplado en la nueva normativa, y que constituye una oportunidad excelente para la introducción de los alumnos en aspectos básicos de investigación.
(5) Ley de Ordenación de las Profesiones Sanitarias 44/ 2003. Artículo 22. Acceso a la formación especializada. 1. El acceso a la formación sanitaria especializada se efectuará a través de una convocatoria anual de carácter nacional. 2. El Ministerio de Sanidad y Consumo, previo informe del Ministerio de Educación, Cultura y Deporte y de la Comisión de Recursos Humanos del Sistema Nacional de Salud, establecerá las normas que regularán la convocatoria anual que, en todo caso, consistirá en una prueba o conjunto de pruebas que evaluará conocimientos teóricos y prácticos y las habilidades clínicas y comunicativas, así como en una valoración de los méritos académicos y, en su caso, profesionales, de los aspirantes. Las pruebas serán específicas para las distintas titulaciones académicas que puedan acceder a las diferentes especialidades. Asimismo, podrán establecerse pruebas específicas por especialidades troncales. Disposición transitoria primera. Aplicación progresiva del artículo 22.2 de esta ley. El nuevo modelo de prueba para el acceso a la formación sanitaria especializada previsto en el artículo 22.2 de esta ley se implantará de manera progresiva durante los 8 años posteriores a la entrada en vigor de esta norma.
No parece oportuno finalizar este trabajo sin hacer una referencia a uno de los aspectos más reiterados en esta nueva etapa y en todo el proceso de convergencia europea: la evaluación de la calidad y acreditación de centros, titulaciones y profesores. Al igual que hemos sido exigentes con la evaluación y acreditación para la formación especializada, las Facultades de Medicina sólo deberían impartir docencia si cumplen los requisitos previamente establecidos. Los planes de estudio deben cumplirse, en su fondo y en su forma. Los centros deben contar con las infraestructuras necesarias, así como con los recursos asistenciales imprescindibles en el desarrollo de la docencia. La acreditación periódica en función de evaluaciones externas debe convertirse en un elemento habitual de nuestro sistema universitario. Igualmente el profesorado debe ser suficiente, acreditado en función no sólo de la capacidad investigadora, sino también de su capacidad docente, y con actividad asistencial en un porcentaje considerable. Para todo ello creo que se hace imprescindible una nueva ordenación de las relaciones entre las universidades y el sistema sanitario, a la vez que la propia universidad se dota de capacidad real de gestión y resolución.
Las respuestas improvisadas, que se realizan sin análisis de fondo, movidas por la temperatura del ambiente, tienen escasísimas posibilidades de resultar adecuadas. Estamos ante un momento crucial y una oportunidad extraordinaria de realizar un detallado estado de la cuestión y de tomar resoluciones valientes, pero sensatas. La formación de nuestros futuros médicos y la calidad de nuestra atención sanitaria están en juego.