Introducción
El análisis de las implicaciones relativas a la interacción entre lo público y lo privado en relación con la salud es un ámbito extraordinariamente amplio. Este artículo se centrará únicamente en la comprensión de tres cuestiones: seguros de salud, provisión de servicios y salud pública.
Antes que nada conviene reseñar que hay una vertiente ideológica en todo lo que deseamos conseguir, y al mismo tiempo en la forma como entendemos la realidad. Las formas en las que preguntamos, los métodos analíticos y la evidencia que buscamos están influidas por un sesgo ideológico. El debate sobre lo público y lo privado en las políticas de salud es vulnerable a ello, y no hay teorías asépticas al respecto.
Siguiendo las sugerencias de Williams1, la forma convencional sobre cómo medimos la eficiencia no está ajena a la consideración de los valores. Él mismo señala que necesitamos confrontar nuestras posiciones ideológicas de forma abierta y honesta, y explicitar de esta manera los fundamentos de las políticas que se proponen. Considerar en general que la economía está al margen de los valores resulta inadecuado.
Las recomendaciones sobre donde está lo óptimo en el debate público-privado no pueden surgir directamente del análisis positivo, únicamente del análisis normativo. Además, la diferencia entre las circunstancias en las que se produce la evaluación de una política y el entorno real donde podría aplicarse tal recomendación puede ser muy grande.
Es por ello que mientras desde una posición liberal existiría una preocupación por la utilidad individual estricta (ya sea satisfacción del paciente o incluso satisfacción de los ciudadanos), desde una posición extra-welfarista interesa la salud (o el acceso a la asistencia sanitaria), según algún estándar determinado socialmente. El conflicto se presta, pues, entre una visión liberal y otra igualitaria. Pero lejos de pensar en términos excluyentes en el análisis y de implantación de políticas lo que interesa es comprender el trade-off, entender a qué renunciamos a cambio de obtener otra alternativa mejor. Es en este contexto donde el debate público-privado necesita situarse.
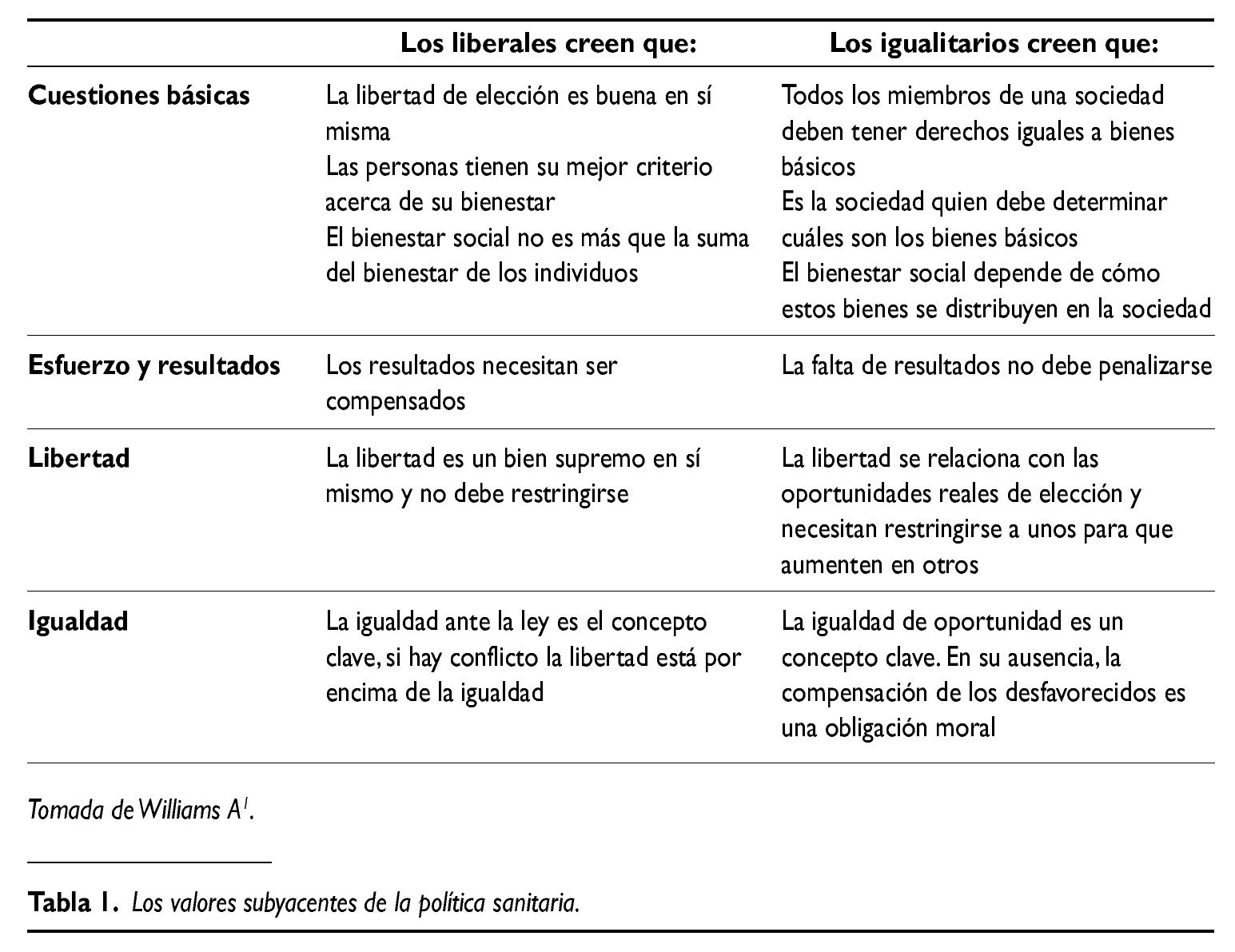
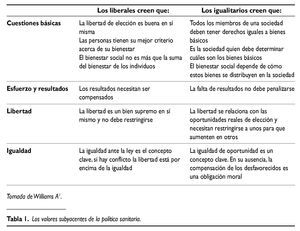
La consideración de dos puntos extremos de la política, una visión liberal y otra igualitarista, puede ayudar a comprender la cuestión. A pesar de que puede considerarse una simplificación extrema, es un primer punto de partida (tabla 1).
Al trasladar ambas perspectivas al ámbito de la política sanitaria aparecen las controversias usuales. Por ejemplo, cuando se habla de libertad de elección de médico, uno debe pensar que en términos prácticos las restricciones a tal libertad existen, los recursos son limitados. Ayuda mucho más comparar la libertad de elección en este caso con la planificación. La planificación y asignación de médico por parte de un burócrata olvida las preferencias individuales y anula la libertad individual; o también en relación con el esfuerzo, las particularidades del sector salud obligan a entender que esfuerzo y resultados se relacionan asimismo con los riesgos inherentes de los pacientes. Separar ambos efectos resulta complejo, y en cualquier caso requiere precaución.
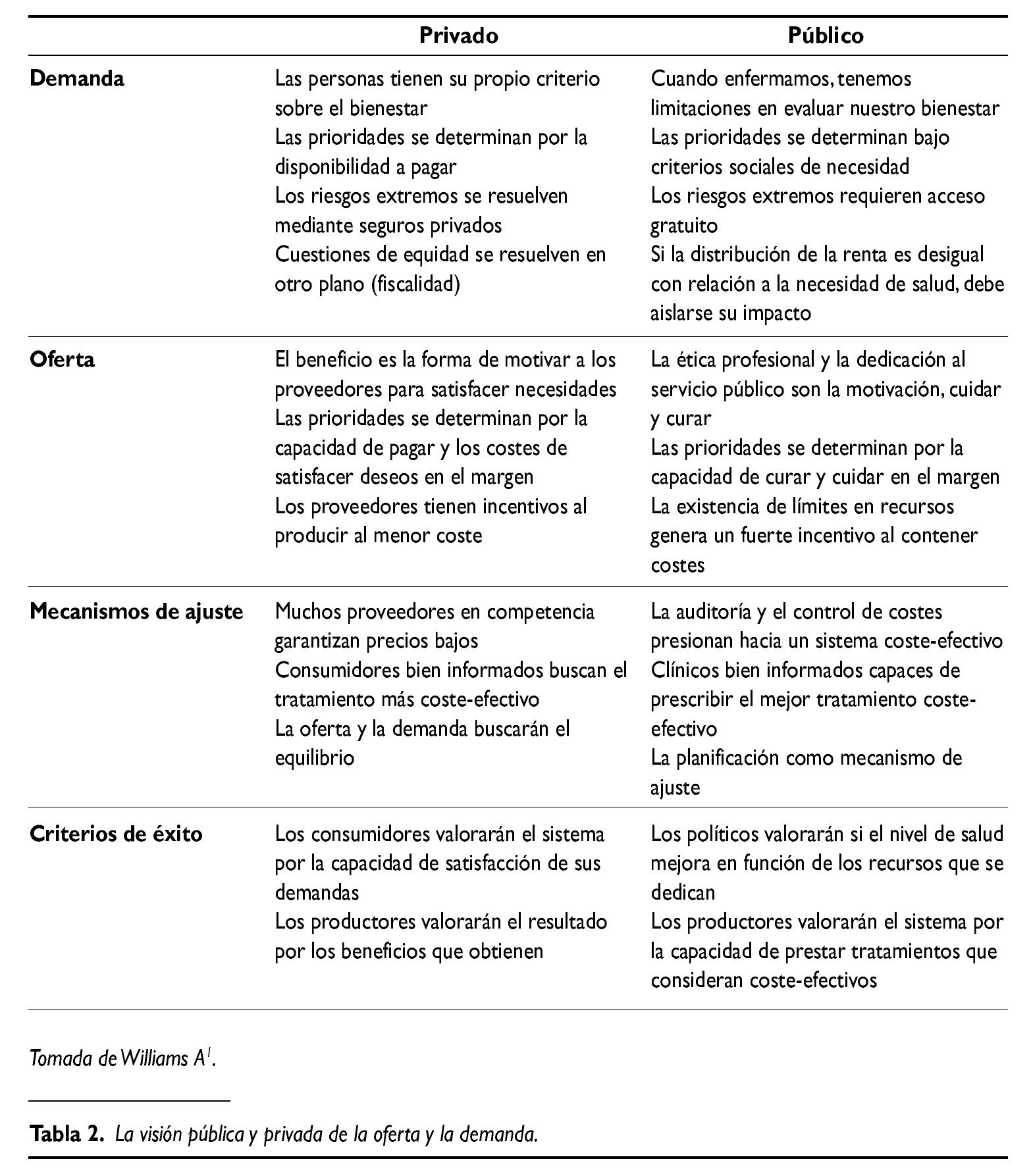
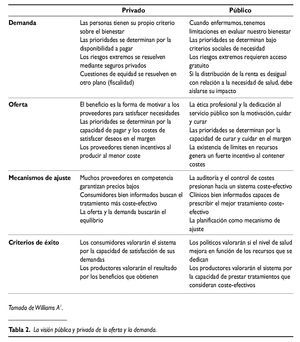
En la medida que al final los ciudadanos demandan seguro y provisión, la solución privada o pública ante tales demandas pasa por estructurar la oferta según los criterios y valores correspondientes. El resultado de considerar tales valores acaba estructurando la oferta y la demanda de modos diametralmente distintos (tabla 2).La asignación de determinadas decisiones y tareas individuales a lo público es fruto de una perspectiva ideológica, pero asimismo de factibilidad. Por ejemplo, cuando se señala la solución pública de los riesgos extremos, sabemos que desde un punto de vista teórico hay argumentos sólidos para argumentar tal solución2.
O por otro lado, el supuesto de que los proveedores en lo privado tienen incentivos a producir al menor coste, contrasta con el hecho de que tienen al mismo tiempo incentivos al maximizar el volumen de demanda. Si analizamos cada uno de los aspectos señalados por separado observaremos que entre el enunciado y su traducción a la práctica hay una distancia notable, que da lugar a paradojas y controversias considerables. En cualquier caso ayuda a evaluar que ante tales paradojas no estamos en situación de proclamar de forma contundente soluciones óptimas, sino que necesitamos contrastar las ventajas e inconvenientes que aportan.
De todos los aspectos de la tabla 2, requiere mención especial lo relativo a mecanismos de ajuste entre la oferta y la demanda. Es necesario precisar el alcance de la competencia y planificación como mecanismos extremos. Podemos tomar en consideración ambos mecanismos, ya sea en el ámbito del seguro o en el ámbito de la provisión, e incluso dentro de cada uno podemos establecer salvedades.
En el marco de la Unión Europea, y fruto del debate sobre la directiva sobre servicios, en el año 2006 se estableció una declaración sobre los principios y valores comunes en la asistencia sanitaria3.En el documento se exponen cómo los valores de universalidad, acceso, equidad y solidaridad son compartidos en las instituciones europeas y al mismo tiempo cada país da forma a tales principios. Si bien la declaración es previsiblemente genérica, introduce elementos clave que alejan a los países de la Unión de mecanismos de ajuste propios del mercado en el ámbito de los seguros de salud privados como respuesta de la política sanitaria.
La consideración del papel de la competencia en el ámbito de la provisión ha sido revisada recientemente por Gaynor4. La estimación de los estudios realizados al respecto (fundamentalmente norteamericanos) no le permite derivar una posición normativa al respecto, y le preocupa en especial el impacto de la competencia en la calidad. En esta cuestión, asimismo, no se muestra concluyente y aboga por continuar las investigaciones. Esta incertidumbre sobre los resultados de la competencia en la provisión lleva a considerar situaciones a medio camino de la planificación. Se trataría de la "competencia por comparación" o yardstick competition, cuestión sobre la que, a pesar de haber sido propuesta hace dos décadas, todavía resulta de interés5. Esta cuestión se desarrollará en la sección posterior en la medida que tiene tanto implicaciones para seguros como para provisión.
Público y privado en la cobertura del riesgo
En el ámbito de los seguros de salud sabemos que la necesidad de garantizar el acceso obliga a una cobertura universal. El análisis normativo nos diría que es la asimetría de información en el mercado lo que conlleva a la selección adversa y a la necesidad de intervención del Estado obligando a la cobertura. De ello no se deriva sin embargo que la financiación sea necesariamente pública. Los detalles de las implicaciones del análisis normativo se detallan con precisión por parte de Vera6. Más allá de la confirmación efectiva de la existencia de selección adversa en entornos privados y su remedio potencial, debemos tener presente que la existencia de seguros conlleva asimismo riesgo moral. Las personas adoptan comportamientos distintos en el caso que deban asumir los costes directamente. El riesgo moral es inherente al hecho asegurador, y las formas de corregirlo son complejas en la medida que las prestaciones y situaciones son diversas. Interesa garantizar cobertura y acceso adecuado evitando exceso e inadecuación; el límite resulta difícil establecerlo con precisión y no hay recetas unívocas.
En un entorno donde se ha atenuado la selección adversa y se mantiene el riesgo moral, como es el caso de un Sistema Nacional de Salud, podemos preguntarnos acerca de las opciones alternativas de gestión de la cobertura aseguradora. En un extremo encontraríamos la situación en la que el financiador último, el Estado, es asimismo el gestor de la cobertura. En el otro podríamos preguntarnos si tal gestión de cobertura admite que pueda existir diversidad de gestores privados y públicos y si los afiliados pueden elegir o no.
Los dos modelos podemos considerarlos como:
1. "Monopolio gestionado" cuando el Estado admite una concesión privada para la gestión de la cobertura del riesgo.
2. "Competencia gestionada" cuando el Estado admite que los afiliados escojan entre distintas organizaciones públicas y privadas para que gestionen la cobertura. En ambos modelos hay obligatoriedad de cobertura y financiación pública. El primero se justifica por la densidad demográfica. En situaciones de baja densidad demográfica resulta inapropiado desde el punto de vista de la eficiencia ofrecer una capacidad de elección cuyo coste (de administración) puede resultar excesivo. El segundo modelo incorpora la posibilidad de elección de gestor de la cobertura, lo que implica que las organizaciones compiten entre sí para atraer afiliados. En ambos casos, la compensación que se recibe es una prima ajustada por el riesgo de la población afiliada. La competencia que se establece en el segundo caso es en dimensiones distintas del precio.
Fácilmente podemos comprender que ambos modelos están presentes en el Sistema Nacional de Salud. Es el caso de las concesiones en Valencia ("monopolio gestionado") y el de MUFACE ("competencia gestionada"). En Valencia hay un proceso previo de "competencia por el mercado" hasta el momento de la adjudicación, mientras que en MUFACE hay una "competencia en el mercado" cuyo resultado es conocido, el 87% de los afiliados escoge gestores privados de cobertura. A pesar de todo, hasta la fecha no disponemos de un análisis detallado y una evaluación de los resultados de ambos modelos. Existen aproximaciones parciales, si bien sería fundamental conocer qué aportan en comparación con una opción monolítica sin capacidad de elección, de gestor público de cobertura.
En la medida que ambos modelos existen desde hace muchos años, 25 en MUFACE y una década en Valencia, hay motivos para preguntarnos cuáles han sido las restricciones, ya que ambos representan un coste inferior en un 35-40% respecto al gestor público de cobertura7. Antes incluso convendría analizar el alcance de la diferencia del coste ajustando por riesgo, dato que por el momento es desconocido. Una vez evaluados podríamos admitir que las restricciones a la extensión de ambos modelos se encontrarían en la preservación de los intereses existentes. Cabe señalar que hay imperfecciones obvias en los modelos, tanto en MUFACE como en Valencia, entre las que destaca la falta de ajuste por riesgo de la prima o determinadas mejoras regulatorias en el convenio o concesión. Y al mismo tiempo los esfuerzos por mejorar la regulación de los modelos se han dilatado en el tiempo.
Desde esta perspectiva y con los ejemplos, lo público y lo privado pueden coexistir en la gestión de la cobertura del riesgo, una vez garantizada la obligatoriedad de la cobertura.
El éxito de tales modelos está estrechamente relacionado con la capacidad de establecer unas reglas de juego adecuadas para conseguir los objetivos que se pretenden.
Público y privado en la provisión
En el ámbito de la provisión sabemos que existen diferencias sustanciales en el nivel de eficiencia y resultados en salud entre distintas organizaciones, ya sean públicas o privadas, e incluso dentro de cada una de ellas. Lo relevante es entender los incentivos a los que están sometidos las organizaciones. No podemos comparar resultados de organizaciones públicas y privadas sin más, y menos cuando hay permeabilidades entre ambas opciones8,9. Una organización pública no tiene los mismos incentivos que una privada, y por ello no podrá conseguir una asignación de recursos equivalente.
Los incentivos que aporta la propiedad privada se diluyen en el caso de las organizaciones públicas; y más allá de la propiedad surgen mútiples factores (legislación, gobierno de las instituciones, etc.) que facilitan la capacidad de adaptación al entorno en las organizaciones privadas. Una comparación adecuada obligaría a aislar estos factores, si bien por ahora es una tarea pendiente.
Desde un punto de vista normativo no encontraremos justificación alguna para que un sistema de salud financiado públicamente deba proveer los servicios públicamente. La combinación público-privado en la provisión añade valor en la medida que permite al sector público conocer el diferencial de coste al que está trabajando. Si tan sólo hay entidades de propiedad pública se desconocería tal diferencial. Este es el valor de lo que se llama second sourcing, o proveedor alternativo, que permite ofrecer información sobre otras formas de asignar recursos para la realización de las mismas prestaciones.
La exigencia de sistemas de asignación de recursos transparentes en la provisión de servicios sanitarios surge como requisito fundamental. Si disponemos de diversidad de proveedores necesitamos establecer fórmulas de asignación que permitan obtener el máximo de eficiencia. En este sentido, volvemos nuevamente al comentario de la sección anterior. El mecanismo regulatorio es fundamental para garantizar el éxito en la diversidad de proveedores. Sin un mecanismo adecuado, cualquier desajuste podría encontrar justificación equivocada.
Una de las opciones posibles reside en la asignación de recursos mediante competencia por comparación (yardstick competition).Mediante información pública es posible explicitar diferencias legítimas de coste, y que ello obligue a entender el trade-off, hasta qué punto vale la pena compensar el diferencial de coste.
La elección de proveedor por parte del paciente es una cuestión más compleja de abordar. El motivo es que en determinados entornos promover la competencia y elección entre proveedores puede resultar altamente costoso. Ello depende de los costes administrativos y de la inversión óptima en capacidad. Si la densidad demográfica es baja puede resultar óptimo limitar la capacidad de elección, porque hay indivisibilidades y capacidad productiva ociosa a evitar4,10.
Público y privado en la salud pública
En el ámbito de la salud pública nos interesará conocer la mayor evidencia disponible del coste-efectividad de las medidas11. Ante recursos escasos a aplicar a la salud pública y ante la evidencia de medidas coste-efectivas, el nivel de protección y promoción de la salud escogido tendrá que ver una vez más con los valores existentes en cada sociedad y en cada momento.
El conflicto entre responsabilidad individual en la salud frente a protección y regulación aparecerá en todo momento, y cada sociedad evaluará el nivel deseado de intervención pública. En cualquier caso la interacción público-privada en medidas de salud pública toma como eje principal al individuo.
Comentarios finales
El presente artículo ha pretendido esbozar distintos aspectos clave de la consideración de lo público y lo privado en el ámbito de la salud. Si en la gestión de la cobertura del riesgo se admite la participación privada, entonces los modelos que surgen son del tipo "monopolio gestionado" o "competencia gestionada".Si en la provisión se admite la participación privada, entonces la importancia de los mecanismos de asignación de recursos tipo yardstick competition resulta crucial. En cualquier caso, el éxito o fracaso en la obtención de unos resultados deseables de la interacción públicoprivada está estrechamente relacionado con una regulación adecuada. De otro modo, lo que podemos observar como fracaso de la interacción público-privada se debería a la regulación, más que a tal interacción en sí misma.