Introducción y complejidad del problema
Cualquier observador independiente puede afirmar sin temor a equivocarse: “todos morimos..., y por tanto, la mortalidad entre los seres vivos es del 100 %”. Se trata de un hecho incuestionable e inmutable, y no por ello debe ser entendido como un fracaso. Cada año en España fallecen más de 365.000 personas 1, y menos de un 12 % tiene acceso a alguna forma de atención que denominamos cuidados paliativos 2. Además, muchos pacientes experimentan síntomas severos y problemas psicosociales en los últimos meses de vida con repercusión en la familia y recibiendo, en muchas ocasiones, una atención sanitaria inadecuada a sus necesidades.
Desde el origen de nuestra profesión, los médicos hemos atendido el proceso del morir y no deja de ser irónico que, debido a la sofisticación y los avances de la medicina moderna, nunca haya sido tan difícil como ahora el desempeño de dicha labor. En parte, esto es debido a los avances científicos que han conseguido que pacientes que hasta hace pocos años tenían un pronóstico muy limitado, con los tratamientos actuales alcancen la curación o en su defecto consigan la “cronificación” de la enfermedad permitiendo un manejo satisfactorio del paciente incluso durante años; y por otra parte, la falta de preparación y formación pregrado con lagunas acusadas en el concepto del cuidar y una muy escasa o nula formación en la atención al morir por parte de los médicos de este país pueden favorecer esta situación.
Las personas mueren de diferentes enfermedades, en diferentes circunstancias y ámbitos culturales, con diferentes niveles de conciencia y con diferentes percepciones acerca de lo que constituye una buena muerte 3. Además, cada individuo presenta distintos objetivos y deseos acerca del morir, dentro de unos diferentes patrones y trayectorias evolutivos. Cuando clasificamos a los pacientes dentro de un término general como “enfermedad terminal o etapa al final de la vida”, existe una importante controversia y confusión en qué cuidados hay que aplicar a estos pacientes, siendo el debate aún mayor cuando nos referimos a situaciones concretas como, por ejemplo, puede ser la nutrición e hidratación artificial. Estas cuestiones se complican todavía más cuando utilizamos el término de paciente terminal sin hacer referencia a su situación, estadio de la enfermedad o la percepción individual de cada enfermo sobre la calidad de muerte.
Para entender y diferenciar estas situaciones, podemos establecer tres diferentes patrones evolutivos en función de unas características determinadas de la enfermedad 4:
1. El primer patrón englobaría a los pacientes oncológicos avanzados terminales, que habitualmente pueden continuar realizando las actividades de la vida diaria y mantener su capacidad de decisión hasta una fase muy avanzada de la enfermedad.
2. El segundo patrón corresponde a aquellos enfermos que fallecen fundamentalmente por un fallo orgánico crónico como corazón, pulmón, riñón o enfermedad hepática. Estos pacientes, habitualmente, están muy enfermos durante meses o años con exacerbaciones recurrentes. En estos pacientes el pronóstico de la muerte habitualmente permanece impredecible hasta una fase muy avanzada de su enfermedad.
3. Las personas con incapacidad cognitiva progresiva como accidente cerebrovascular agudo (ACVA), demencia o edad avanzada siguen un tercer patrón. Muchos no son competentes para tomar decisiones durante meses o años antes de la muerte.
Por todo lo enumerado, cuando el enfermo se encuentra “al final de la vida”, las decisiones y las percepciones de las necesidades de tratamiento por parte del paciente, familia y médico pueden verse enfrentados. Sobre todo, cuando hay que tomar la decisión de realizar tratamientos de soporte o cuando, ante la presencia de síntomas de alta severidad vividos por el paciente como insoportables, se debe valorar la sedación; pudiendo ser todas estas percepciones muy diferentes entre los tres patrones evolutivos de pacientes mencionados.
Otro dato importante a tener en cuenta está en relación con el lugar donde se encuentra y puede fallecer el paciente (hospital-domicilio), y con la existencia y facilidad para acceder a una atención adecuada. Por otra parte hay que considerar si el paciente puede vivir solo, si la familia se encuentra agotada, o si ésta no desea que la muerte se produzca en el domicilio. Se deben respetar todas esas premisas; asumiendo además, que estas decisiones pueden evolucionar y cambiar en el tiempo por la propia situación clínica, y sobre todo pueden verse modificadas en los últimos días de vida. Siempre deberemos tenerlo en cuenta e intentar respetarlo.
Por otro lado, el incremento de pacientes avanzados y/o terminales en los servicios de urgencia ha hecho que los clínicos estén predispuestos a identificar al grupo de pacientes que realmente se encuentran en fase agónica, para establecer los máximos cuidados de confort. Pese a un cambio de actitud tan positivo, muchos pacientes continúan falleciendo con fluidos intravenosos y pruebas diagnósticas innecesarias para su situación clínica.
Ante estas realidades se plantean los cuidados paliativos como la alternativa de atención, solicitando recursos específicos y, además, planteados como una demanda incuestionable de la sociedad. Pero inmediatamente deben surgir una serie de cuestiones trascendentes ¿a quién?, ¿cómo?, ¿dónde?, ¿por quién?, ¿a qué coste?...
Cuando se analizan mínimamente estas cuestiones, como primer hecho se observa que la atención con cuidados paliativos varía en función de los tres grupos evolutivos de pacientes avanzados. Los pacientes oncológicos (los denominados cuidados paliativos “agradecidos” para los británicos) reciben atención paliativa entre un 10 % y un 80 %, dependiendo de la Comunidad Autónoma en que vivan, implicación clínica personal de los profesionales que les atienden, presencia de cuidadores en su ámbito familiar y de la raza unida a un diferente nivel social; del segundo grupo menos de un 15 % recibe cuidados paliativos y del tercer grupo con una supervivencia media de 8 años menos del 5 % recibe una atención denominada paliativa 5,6, datos que deberían hacer reflexionar a todos los implicados, tanto gestores como profesionales sociosanitarios.
Actualmente la prevalencia del cáncer es de tres casos por mil habitantes en todo el mundo. En Europa, el 24 % de los fallecimientos son causados por esta enfermedad con más de 1.220.000 fallecimientos/año (año 2000) 7. En España, la enfermedad oncológica supone el 27,1 % de los fallecimientos totales, siendo la segunda causa de muerte en la población durante el año 2002 según los últimos datos publicados por el Instituto Nacional de Estadística 1. El número total de fallecidos por cáncer fue de 97.754 (hombres 61.106, mujeres 36.678), lo cual representa que el 28 % de los hombres y el 20 % de las mujeres mueren como consecuencia de esta enfermedad. Hay que destacar que el cáncer, en el hombre, constituye la primera causa de muerte por encima de los problemas cardiovasculares. En relación con la morbilidad hospitalaria, los pacientes oncológicos suponen en ese año el 8,3 % (3.861.824) del conjunto de todas las estancias y el 11,2 % (376.367) de las altas, con una estancia media de 11 días. Simultáneamente se ha producido un progresivo envejecimiento de la población (en España ha pasado del 11 % en 1981 al 16 % en 2001), con un incremento de las enfermedades crónicas y degenerativas. En nuestro país el 75 % de las personas viven más de 65 años y, por otra parte, el 75 % de los ancianos durante su último año de vida puede evolucionar entre los distintos “niveles” de enfermedad pasando de crónicos a incapacitados y, al final, a incurables 8.
Estos hechos, unidos a las condiciones de la vida moderna y los avances en los temas de salud, han dado lugar a un cambio en la forma de morir. No se suele fallecer en el domicilio rodeado de tus cosas y de tus seres queridos. Se han elegido los hospitales con su mistificación y deshumanización, para que la muerte pase desapercibida y se convierta en algo ajeno, aséptico, silencioso y solitario, que es lo que se conoce como el secuestro de la muerte 9, convirtiéndose el morir en una situación mediatizada. Además, durante la evolución de los procesos mencionados aparecen situaciones complejas y difíciles que se acrecientan durante la fase final. Esto cada vez más constituye un hecho común en la práctica clínica en la mayoría de hospitales de agudos y crónicos, así como en la atención domiciliaria y en las Unidades de Cuidados Paliativos.
Dicotomía entre tratamientos activos y tratamientos paliativos
Existe una especie de dicotomía entre el tratamiento activo frente a los cuidados paliativos, presentándose ambas medidas como un enfrentamiento entre “tratamientos que curan y/o prolongan la vida” frente a los cuidados paliativos “atención integral del paciente y familia en situación terminal” de forma que sólo se puede optar “entre uno u otro”. A consecuencia de ello, se interpreta que sólo pueden realizarse cuidados paliativos en aquellos pacientes en los que no existen tratamientos activos, que puedan potencialmente prolongar la vida del enfermo o que los mismos hubieran sido rechazados por el paciente. En nuestra cultura, donde la curación es lo que realmente tiene valor, los cuidados paliativos han sido y son vistos, todavía, como un tratamiento de segunda línea y como una salida “políticamente correcta” para aquellos pacientes en los que no existen opciones de tratamientos curativos y se encuentran en la fase final de su proceso clínico 10.
Pero la realidad es que si analizamos el concepto de cuidados paliativos redefinido por la Organización Mundial de la Salud (OMS) 11 en el año 2002 y que dice constituyen “un enfoque terapéutico, por el cual se intenta mejorar la calidad de vida de los pacientes y familia enfrentados a la enfermedad terminal, mediante la prevención y el alivio del sufrimiento por medio de la meticulosa valoración y tratamiento del dolor, y de otros problemas físicos, psicológicos y espirituales”. Por tanto, entre sus objetivos podemos destacar: la continuidad de cuidados, la importancia del control de síntomas, la comunicación fluida entre el equipo, enfermo y familia, con un apoyo psicológico a lo largo de todo el proceso de la enfermedad, aunque siguen insistiendo en la fase terminal.
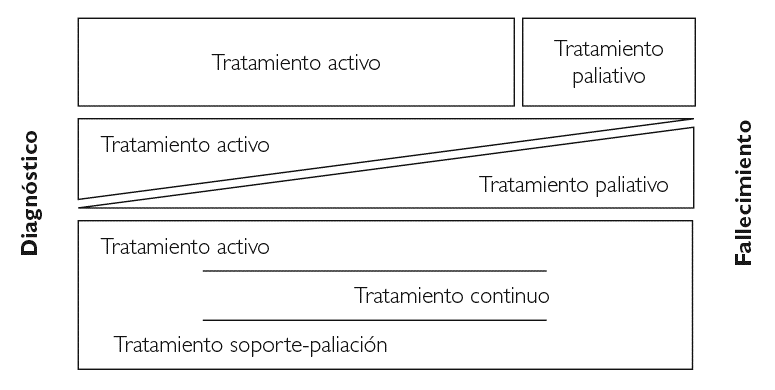
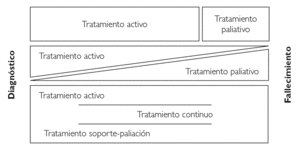
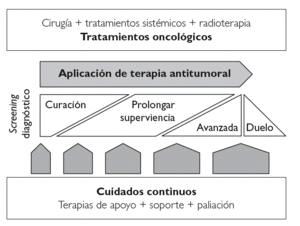
Así entendido, el concepto de cuidado paliativo puede quedar incluido en un concepto más amplio, como es el de cuidado continuo, donde todos estos objetivos se ofrecen al paciente desde el diagnóstico de la enfermedad, no de forma enfrentada sino de una forma combinada de ambos tratamientos y que a medida que la enfermedad progresa se va realizando una transición paulatina desde un tratamiento más activo con intención curativa a un tratamiento con mayor componente de control sintomático y en donde prevalece la atención en función de la intensidad del síntoma (fig. 1).
Figura 1. Evolución de conceptos.
Por tanto, los tratamientos curativos y paliativos no son mutuamente excluyentes, sino que constituyen una cuestión de énfasis. Así, aplicaremos gradualmente un mayor número y proporción de medidas paliativas cuando avanza la enfermedad y el paciente deja de responder al tratamiento específico. Una vez agotado éste y en presencia de enfermedad progresiva los objetivos terapéuticos deben dirigirse hacia la promoción del máximo bienestar posible del enfermo y su familia. Por tanto, el alivio de los síntomas debe ser un objetivo primordial de los cuidados continuos, enfatizando al máximo este control al realizar cuidados paliativos durante la fase avanzada. Este objetivo debe perseguirse aun asumiendo riesgos terapéuticos importantes (efectos secundarios). Roy 12 señala que “no deberían escatimarse esfuerzos clínicos ni científicos para liberar a los pacientes avanzados en situación terminal de intensos dolores que invaden, marchitan y dominan su conciencia, que los dejan sin espacio físico o mental para las cosas que quieren pensar, decir o hacer antes de morir”. La experiencia clínica 13 sugiere que en el paciente oncológico con cuidados continuos, realizando actuaciones terapéuticas de soporte y paliación básicas y adecuadas, se puede conseguir un control sintomático en la mayoría de los pacientes durante la mayor parte de la enfermedad.
En fases avanzadas, no todos los síntomas físicos y psicológicos pueden eliminarse, pero sí se puede conseguir un alivio suficiente que disminuya el sufrimiento del paciente y su familia. El objetivo final es mantener, en lo posible, la mejor calidad de vida, entendida como la situación de bienestar físico, mental y social, por tanto extremadamente subjetivos y caracterizados por su temporalidad y multidimensionalidad.
De esta forma, y a pesar de la aparente dicotomía entre los cuidados paliativos y los tratamientos activos, ambas actitudes se complementan entre sí permitiendo una atención integral del paciente dentro de los cuidados continuos.
Papel de la Oncología
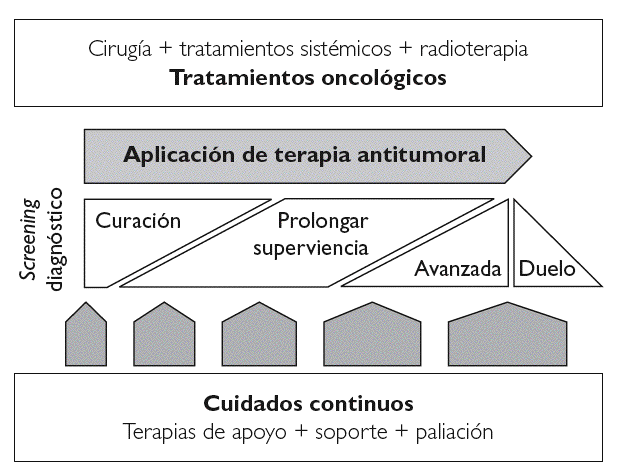
La Oncología está basada en los fundamentos de la Medicina Interna, en la que se integran numerosos aspectos y que requiere de una interacción continua con el resto de especialidades. Como hemos mencionado, la atención integral al paciente oncológico se inicia en el diagnóstico, continúa a lo largo del proceso evolutivo y tiene especial énfasis en las fases avanzadas y finales, siendo un componente esencial en el tratamiento del cáncer (fig. 2). El control de síntomas no sólo constituye una exigencia ética, sino que también supone un factor pronóstico de la enfermedad 14,15, pues ya ha sido demostrado que la mejor respuesta y tolerancia a los tratamientos oncológicos, aun cuando sólo se consiga la estabilización del proceso neoplásico, se obtiene cuando los pacientes presentan un buen control de síntomas y una adecuada nutrición, hechos que producen una mejora en la calidad de vida. Si además, la calidad de vida constituye el objetivo prioritario a conseguir, se procurará individualizar al máximo la actitud a tomar considerando: el estado general, patologías acompañantes, tratamientos previos, intervalos, edad biológica, etc., intentando producir la menor toxicidad aguda posible y también, hecho que sería muy favorable, involucrar al paciente y familia en la toma de decisiones, debiendo primar siempre el beneficio clínico que se espera obtener sobre la toxicidad del tratamiento a aplicar.
Figura 2. Atención integral al paciente oncológico.
En un estudio de Silvestre et al 16 realizado en pacientes diagnosticados de cáncer de pulmón en estadios avanzados, únicamente un 22 % elegía la quimioterapia para obtener una mejora en la supervivencia de 3 meses, mientras que el 78 % restante prefería el tratamiento paliativo buscando la mejor calidad de vida. Sin embargo, la situación actual es muy diferente, mejores fármacos y esquemas terapéuticos, así como los avances en las nuevas técnicas de tratamiento con radioterapia como la planificación tridimensional y la intensidad modulada, consiguen optimizar las dosis en los órganos de riesgo y por tanto obtienen un mejor control de los efectos secundarios. Esta mejora se ha demostrado en diferentes estudios 17,18 obteniendo un beneficio del tratamiento activo en pacientes con enfermedad avanzada respecto al mejor tratamiento de soporte (MTS). En ellos existe beneficio clínico, en relación con una mejora sintomática, del grupo tratado con quimioterapia en las neoplasias de pulmón, transicional de vejiga, colorrectal, próstata, mama, páncreas 19, etc. En la misma línea varios metaanálisis 20,21 concluyen que existe un mayor control sintomático asociado con una mejora en la supervivencia de los pacientes tratados con quimioterapia frente al MTS, en pacientes con tumores avanzados de pulmón y mama, con una mejoría de síntomas como tos, disnea, dolor, anorexia y hemoptisis hasta en un 60 % de los casos 22 mejorando los resultados del MTS de forma significativa.
Por otra parte, y cada vez con una mayor trascendencia clínica, está desarrollándose la terapia molecular con los nuevos agentes selectivos sobre dianas específicas (EGFR [epidermal growth factor]), (VEGF [vascular endotelial growth factor]) y pequeñas moléculas de nuevo diseño como ZD1839 (IRESA“). Estos fármacos bloquean la cascada de señales intracelulares con una actuación selectiva sobre las células tumorales y con una mínima acción sobre las células normales, lo que les confiere una toxicidad casi irrelevante. Por todo ello están cambiando rápidamente los conceptos de terapia con intención curativa y/o terapia con intención paliativa haciendo que estos conceptos se aproximen 23, al poder utilizar fármacos que consiguen mejoras en la supervivencia cuando simultáneamente las obtienen en el control plurisintomático de los pacientes afectos de cáncer 24.
Pero no hay que olvidar nunca que dentro de la Oncología tenemos pacientes cuya enfermedad, a pesar de nuestros esfuerzos, progresa. Y aunque los avances en el tratamiento del cáncer, sobre todo en la última década, han sido muy importantes, aproximadamente el 50 % de los enfermos oncológicos fallece como consecuencia de la enfermedad o por complicaciones relacionadas con la misma. Por tanto, el cuidado y atención de los pacientes que fallecen constituye una parte integral y esencial de nuestra práctica clínica diaria.
Necesidades del paciente oncológico
Como ya se ha presentado en otros trabajos 25, si queremos establecer unos cuidados continuos de calidad debemos conocer cuáles son las demandas de los pacientes oncológicos. En varios estudios 26-28 se han evidenciado tres cuestiones sobre las que pivotan todas sus demandas y que deberían constituir los principios de actuación:
1. Buenos cuidados profesionales, es decir, que el tratamiento administrado sea de calidad.
2. Cuidado centrado en la persona. El tratamiento debe estar organizado en función de las necesidades y deseos del paciente, más que basado en la conveniencia del hospital o del personal sanitario.
3. Cuidado holístico, entendido más allá del aspecto clínico del tratamiento, para dirigirse de forma más amplia a las necesidades y deseos del paciente.
De estas premisas, se puede concluir que el cuidado centrado en la persona está relacionado directamente con la organización del servicio de Oncología, mientras que un cuidado competente y una atención integral holística tiene más que ver con la gestión del mismo.
En el área de gestión van a ser muy importantes:
1. Necesidad de enfocar y afrontar las necesidades del paciente.
2. Implicación del paciente en las decisiones del tratamiento.
3. Capacidad de planificación por parte de los integrantes del servicio.
4. Información al paciente y sus familiares.
5. Controles de calidad y auditorías.
6. Cursos de formación específicos dirigidos a los profesionales.
7. Comunicación y coordinación entre niveles asistenciales garantizando la continuidad del cuidado.
Estas demandas de los pacientes oncológicos deben ser trasladadas como objetivos y principios a las guías de actuación de los servicios. Por ello, en la actuación y gestión de un servicio de Oncología estas cuestiones y principios deberán tener un impacto importante, debiéndose implicar las gerencias de cada centro para conseguir una asignación presupuestaria específica.
Todos debemos hacer un esfuerzo para acomodar nuestras estructuras asistenciales a las necesidades de los pacientes, y no al revés. El paciente es el actor principal de su enfermedad y la misma transcurre en diferentes escenarios, de forma que las necesidades inherentes a su estado se van modificando. Por ello, en cada momento debería haber una estructura sanitaria que soportará una mayor responsabilidad de sus cuidados, pero sin que en ningún momento el oncólogo pueda desvincularse de la asistencia del enfermo. Por otra parte, la propia definición de la Oncología como especialidad, que expresa su formación básica en Medicina Interna y está especializada en la atención del enfermo como un “todo”, nos obliga.
Esta asunción de responsabilidades puede ser beneficiosa para el clínico, ya que logra eliminar la presión excesiva por la “curación” que conduce al burnout y recuperar así uno de los elementos más enriquecedores de la práctica médica, como es la satisfacción personal de la consecución de una buena relación interpersonal médico-paciente y de un trabajo bien hecho.
Una nueva concepción en la asistencia: los cuidados continuos
Partiendo de todo lo expuesto, los cuidados continuos constituyen la atención integral de la persona enferma en su realidad total: biológica, psicológica, familiar, laboral y social, cubriendo “el todo holístico” de la persona 29. Por tanto, para realizar un tratamiento global e integral, se deben atender todas las fases de la enfermedad oncológica cubriendo desde la prevención y el diagnóstico, abarcando el tratamiento de soporte, control sintomático, llegando a los cuidados paliativos del enfermo en fase avanzada y el manejo de la crisis al final de la vida.
La importancia de los cuidados continuos en la Oncología Médica es lo que ha llevado a la Sociedad Española de Oncología Médica a crear la Sección de Cuidados Continuos, en consonancia con las directrices de las sociedades europeas (ESMO) y americana (ASCO) y de la OMS. Desde estas organizaciones se propugna que debe ser el oncólogo clínico el que coordine los cuidados del paciente neoplásico, participando y coordinando los tratamientos específicos en las fases iniciales de la enfermedad, aplicando los tratamientos de soporte y los cuidados paliativos cuando se precisen, por tanto, exigiendo experiencia en el manejo de los síntomas físicos y psicológicos que presentan los pacientes. Se realiza un especial énfasis en que desde los servicios oncológicos deberán ofrecerse los cuidados de soporte y paliativos como una parte más de su actividad asistencial. Para llegar a esta atención integral, se requiere una concurrencia multidisciplinar de las distintas áreas de la medicina al servicio del paciente y el oncólogo, deberá estar y/o coordinar el cuidado en todas las fases.
Queremos destacar que en 1999 se creó en el seno de la European Society of Medical Oncology (ESMO), el Palliative Care Working Group dirigido por el doctor Catane, con el objeto de establecer unas directrices para mejorar la calidad de los cuidados de soporte y paliativos que se ofrecen en y desde la Oncología Médica, promoviendo una estrecha coordinación entre los diferentes profesionales que trabajan para mejorar la calidad de vida de los pacientes con cáncer 30. Este grupo ha confeccionado una política de soporte y cuidados paliativos integral, cuyo objetivo es la atención continua del paciente y su entorno, para ello desde la ESMO se ha confeccionado un plan de calidad y acreditación de centros que reúnan unos puntos concretos, considerados básicos para ofrecer de esta forma una asistencia, docencia e investigación de excelencia 31,32.
Organización de los recursos asistenciales
El objetivo del sistema integrado de intervención en cuidados continuos es conseguir mejorar la calidad de vida, sin prolongar inútilmente la supervivencia, de forma que se tengan en cuenta las necesidades biopsicosociales de la unidad familiar. La coordinación y optimización de todos los recursos sanitarios y sociales es, en consecuencia, su premisa básica, con un modelo de atención orientado a introducir los cambios necesarios que favorezcan la integración de niveles asistenciales y la coordinación sociosanitarias 25.
Por tanto, la puesta en marcha de un programa de cuidados continuos (soporte-paliación) 10 al paciente oncológico en fase avanzada deberá basarse en:
1. Integral. Cubriendo todas las necesidades del paciente, incluyendo los aspectos psicológicos, sociales y espirituales.
2. Integrado en la red asistencial del sistema sanitario.
3. Sectorizado por áreas sanitarias.
4. Coordinado entre los niveles de Atención Especializada (Hospitales de Agudos y Hospitales de Apoyo) y Atención Primaria (Equipos-Consultorios de Atención Primaria y Unidades de Apoyo Domiciliario).
5. Abierto a la coordinación con los recursos sociales (servicios sociales, voluntariado y ONG).
6. Formado por equipos interdisciplinares y multiprofesionales.
La organización de un sistema de atención basado en modelos asistenciales coordinados debe originar un modelo de atención compartida y en donde cada nivel no cede completamente la responsabilidad del cuidado. Al contrario, la comparten mediante la planificación consensuada de los objetivos y la realización de actividades complementarias. Los pacientes oncológicos, en relación con la complejidad de sus problemas, serán atendidos por un nivel de salud u otro, existiendo una “ida y venida” fluida y coordinada en función de la situación clínica del enfermo. La intervención de cada nivel se realiza bajo un marco de complementariedad de actividades para la consecución de un objetivo común 9.
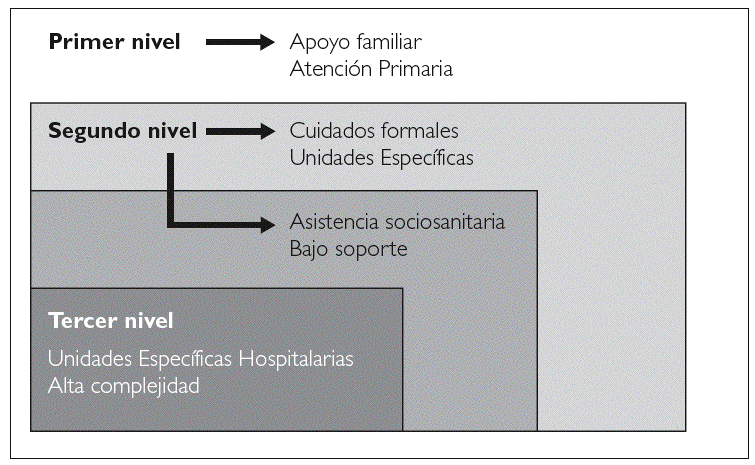
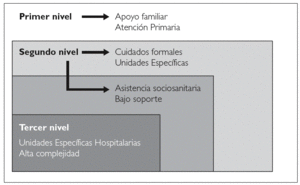
Dentro de la organización de los recursos asistenciales se podrían plantear tres niveles de atención y actuación, atendiendo a la complejidad de patologías que concurren en el paciente y a los recursos requeridos en cada momento 33.
El primer nivel de atención a los pacientes es la comunidad donde estaría incluida la atención domiciliaria. El segundo nivel de atención se trataría de aquellos pacientes con un nivel de complejidad más alto y que van a precisar apoyo por unidades específicas además de la Atención Primaria y del resto de recursos generales para la resolución de problemas específicos. El tercer nivel incluiría aquellos pacientes que bien por complicaciones médicas asociadas, síntomas de difícil control, claudicación familiar o deseo expreso,oacute;n de complejidad.A.E.: atención especializada.
Partiendo de estos principios, la organización de la asistencia sanitaria se realizaría en función de estos niveles y sería:
1. Un primer nivel de asistencia constituida por la Atención Primaria de Salud. Ésta es responsable del cuidado de los pacientes que por su situación de sufrimiento controlado pueden estar y morir en el domicilio. Para esta actividad, Atención Primaria recibe el asesoramiento del segundo y tercer nivel de cuidados continuos si lo precisa.
2. Un segundo nivel de asistencia sanitaria, que estaría constituido por unidades de soporte y medicina paliativa, cuya actividad es ofertar apoyo a todos los recursos generales e intervenir en la resolución de problemas más complejos. En este segundo nivel tendríamos la asistencia sociosanitaria para aquellas personas que por sus condiciones sociofamiliares no pueden ser cuidados en el domicilio. Este nivel está representado por las instituciones de larga estancia y en el mismo estarán ubicadas todas aquellas personas que carecen de un adecuado apoyo familiar y que no presentan un grado de sufrimiento físico complejo, y que no requieren ingreso en las Unidades de Cuidados Continuos Específicas.
3. El tercer nivel asistencial está constituido por las Unidades Especializadas Hospitalarias, preparadas para la resolución de síntomas especialmente complejos y que actúan de apoyo a las Unidades de Soporte Domiciliario. Una vez resuelto el problema, si el paciente es susceptible de estar en el domicilio, será nuevamente controlado por los equipos de Atención Primaria, con menor o mayor asesoramiento de las Unidades de Soporte Domiciliario (cuidados de soporte-paliación) (fig. 4).
Figura 4. Modelo de atención compartido.
Las Unidades de Oncología deben tener unos objetivos claros que contemplen las diferentes fases de la enfermedad, basados en el concepto de “cuidados continuos”, sin desconexión entre los tipos de tratamientos, ni de los equipos que los aplican. El tratamiento debe contemplar la atención integral del paciente teniendo en cuenta los aspectos físicos, emocionales, sociales y espirituales de forma individualizada y el propio paciente debe “consentir” y decidir sobre todas las actuaciones que se vayan a realizar.
Queremos insistir en que los cuidados continuos deben ser aplicados desde el diagnóstico y no como un concepto cerrado de “cuidado paliativo” al enfermo oncológico terminal, realidad que está generando situaciones, cuando menos, discriminatorias. Desde la Oncología debemos asegurar al enfermo que, tanto si su enfermedad progresa como si no, le administraremos en todo momento el mejor tratamiento posible. El término “no abandonar” implica, por tanto, que además de la administración de la terapia antitumoral más efectiva podemos y debemos emplear nuestros conocimientos y experiencia en el control de síntomas, junto con el apoyo psicosocial y la comunicación e información ajustada a la necesidad evolutiva del paciente a lo largo de todo el proceso clínico, recurriendo y trabajando dentro del equipo multidisciplinar 10.
Por tanto, hace falta la existencia del equipo multidisciplinar e interdisciplinar con formación adecuada y acreditada; pero asumiendo de manera sistematizada que es necesaria una supervisión de su funcionamiento interno y de su propia tarea en orden a conseguir los fines establecidos. Dentro de la organización es prioritario definir el papel de cada miembro del equipo multidisciplinar, teniendo el oncólogo una posición de responsabilidad como consecuencia de su formación especializada.
Finalmente, dentro de un programa de atención integral es posible, necesario y casi imprescindible coordinar las estructuras asistenciales, eliminando las diferencias y barreras existentes, puesto que nuestro eje asistencial es el hombre enfermo y a él debemos adecuar las estructuras sanitarias y sociales.
Resultados y situación actual en España
Hemos intentado resumir, de manera muy esquemática, los diversos modelos organizativos que existen en el estado español 9, evitando identificar cada Unidad o Programa.
1. Desarrollo de Unidades de Cuidados Paliativos ubicadas en hospitales de segundo o tercer nivel, que ejercen los cuidados fundamentalmente en régimen de hospitalización, y en menor grado en actividades de atención domiciliaria llevadas a cabo mediante Unidades Volantes de Atención (constituidas por médico y enfermera) dependientes del servicio hospitalario.
2. La incorporación de los cuidados paliativos al ejercicio de los Equipos de Atención Primaria (EAP) coordinados o no con los servicios de Cuidados Paliativos.
3. Unidades de Cuidados Paliativos ubicadas en hospitales que trabajan en un modelo de hospitalización sin atención domiciliaria.
4. Unidades de Atención Domiciliaria con funcionamiento independiente, conectadas con algún servicio que permita la hospitalización, subvencionadas por entidades no pertenecientes al Sistema Sanitario Público.
5. Programas Coordinados de Atención constituidos por Equipos de Soporte o Unidades de Apoyo, ubicados en AP, con un sistema de comunicación rápido y eficaz con la Atención Especializada (AE), en el que se realiza atención domiciliaria, con un hospital con camas específicas para cuidados paliativos cuando el ingreso es necesario, todos ellos pertenecientes al Sistema Sanitario Público.
En el último anuario o directorio de la Sociedad Española de Cuidados Paliativos (SECPAL 2000) 2 existían 203 programas recogidos, cifra no desdeñable. Se observa un incremento de Unidades Hospitalarias y el aumento de Unidades Móviles financiadas por la AECC tras la firma de un acuerdo con el INSALUD, para la atención domiciliaria de los pacientes oncológicos terminales. Sin embargo, esta política selectiva puede propiciar desigualdades con enfermos avanzados-terminales de otras patologías. Pese a todo, existe un “mapa paliativo español” con zonas desérticas y con recursos empleados poco homogéneos para la prevalencia prevista, con extraordinarias inequidades en la provisión de servicios. En dicho anuario, aparecen más de 1.700 profesionales dedicados a la atención de este tipo de pacientes incluyendo especialistas, generalistas, enfermeras, psicólogos, trabajadores sociales, fisioterapeutas y encargados de la atención pastoral. En ese mismo directorio se cifran en menos de 30.000 los pacientes oncológicos atendidos. Si se considera que anualmente fallecen unas 98.000 personas de cáncer en España, los cuidados paliativos tal como están así concebidos, parece que llegarían a atender aproximadamente a un 25 % de los pacientes oncológicos en su fase avanzada. Pero, ¿qué sucede con el otro 75 %? ¿quién los atiende...?
Para conocer esta realidad, desde la Sociedad Española de Oncología Médica (SEOM) en su faceta de cuidado continuo se realizó una encuesta, en el mes de abril de 2004, a todos los servicios, secciones, Unidades de Oncología, tanto públicas como privadas que figuran en el directorio SEOM de ese mismo año. Se recogieron los resultados de 58 centros, y Para conocer esta realidad, desde la Sociedad Española de Oncología Médica (SEOM) en su faceta de cuidado continuo se realizó una encuesta, en el mes de abril de 2004, a todos los servicios, secciones, Unidades de Oncología, tanto públicas como privadas que figuran en el directorio SEOM de ese mismo año. Se recogieron los resultados de 58 centros, y que constituyen una muestra más que representativa del panorama español.
La encuesta planteaba 12 ítem básicos sobre la actividad realizada en el año 2003, y destacamos de forma breve:
1. El número total de pacientes nuevos recogidos es de 49.022 (rango 50-2.200 por centro, con una media de 860) con un volumen de consultas generadas de 433.267 (rango 1.300-40.524 y media de 15.473). La estancia media es de 8,64 días (3-13 días).
2. El 95 % de las Unidades que responden no atienden Oncología Pediátrica directamente y un 44 % tampoco la Oncohematología, variando el resto de las localizaciones tumorales no cubiertas de forma mínima (melanoma, sistema nervioso central, urológicos, etc.).
3. Un 62 % de los centros no tienen oncólogo médico de guardia. Dicha atención es cubierta por el Equipo de Medicina Interna. Un 14 % (8 Unidades) tienen cubierta la atención urgente por el propio servicio hasta las 22 horas y 14 centros (24 %) tienen oncólogo médico de presencia física las 24 horas. Esta situación suele estar cubierta con residente avanzado (R.3-R.4) en el hospital y con personal facultativo especialista localizado.
4. A la pregunta del número de pacientes fallecidos y lugar del mismo: a) en el hospital responden 42 centros con un total acumulado de 8.069 fallecidos en los servicios de Oncología Médica (OM), y b) en domicilio responden 11 centros con un total de 1.891 pacientes.
5. Sobre la cuestión de tener los cuidados paliativos hospitalarios constituidos de forma diferenciada en cada centro los resultados fueron: a) no los tienen 32 centros (55 %); b) sí tienen cuidados paliativos dependientes de OM un 19 % (11 centros), y c) sí tienen cuidados paliativos no dependientes de OM un 26 % (15 centros).
Sin embargo, hay que destacar que todas las Unidades asumen los cuidados continuos como una práctica habitual de la Oncología Clínica diaria, con un seguimiento hasta la fase final en el 94 % de los casos (54 Unidades); realizando los ingresos en las camas asignadas a Oncología de los pacientes en situación muy avanzada y siempre que la situación lo requiera.
6. En relación a la conexión Oncología Médica con Atención Primaria: un 29 % (17) la mantienen mediante informes y el resto (41 Unidades) mantienen una comunicación más fluida utilizando el teléfono, fax, e-mail y desarrollando sesiones, cursos, etc.
7. Programas de Atención en Domicilio al paciente avanzado: a) no tienen 11 Unidades (19 %), y b) sí lo tienen el 81 % de los centros, siendo la provisión de este servicio muy variada.
A destacar un dato significativo e impensable hasta hace poco tiempo, como es que 16 de las 58 Unidades Oncológicas que responden tienen personal clínico específico asignado para la realización de los cuidados continuos.
De todo lo presentado se puede concluir que existe una constante y creciente atención de las demandas asistenciales, procurando una atención integral del paciente oncológico por parte de la propia Oncología, con un peso estructural y asistencial tan importante como las Unidades recogidas por la SECPAL y que aparentemente no están conexionadas con los servicios de Oncología Médica. Existen y se constatan diferencias importantes en cuanto a recursos estructurales y humanos aplicados a la Oncología y que debemos intentar homogeneizar.
Finalmente, y como dato muy positivo, hay que destacar una relación cada vez mayor con Atención Primaria, lo que puede generar un desarrollo profundo de los cuidados continuos entendidos como una atención continua y coordinada a lo largo de todo el proceso evolutivo tumoral, que se inicia con la prevención primaria y secundaria, y termina con la atención en la fase final de la vida y el seguimiento del duelo; entendida siempre esta atención con un enfoque multidisciplinar y uniendo los dos niveles asistenciales en un objetivo común.
Resumen
1. Existe una alta demanda asistencial por parte de la sociedad.
2. La mejora de la atención de enfermos con cáncer en fase avanzada y terminal es uno de los retos que tiene planteados la Sanidad Española.
3. La atención de enfermos avanzados forma parte de la práctica cotidiana de las Unidades de Oncología Médica, pero existe un exceso de presión asistencial, un evidente déficit de recursos estructurales (camas específicas) y de recursos humanos.
4. La atención es con frecuencia inadecuada (por descoordinación y falta de recursos humanos) y con inequidades de acceso. El fallecimiento en el domicilio sigue siendo sólo una hipótesis de trabajo para la mayoría de la población.
5. Derivado de estas insuficiencias el enfermo padece un sufrimiento innecesario.
6. El alivio de este sufrimiento es un derecho de los enfermos y debe estar garantizado por el Sistema Nacional de Salud.
7. Existe un gran respeto por todas las experiencias, reconociendo el esfuerzo realizado por todos y constatando la voluntad explícita de desarrollar experiencias de adaptación y mejora, implementación, formación e investigación, con un especial énfasis en la vinculación y el compromiso de los servicios de Oncología.
8. El oncólogo médico y el médico de cabecera son los corresponsables de la asistencia.