A microscopia eletrônica de espermatozoides é uma ferramenta complementar da análise seminal que pode contribuir na interpretação clínica da astenozoospermia grave e da teratozoospermia e na investigação de infertilidade idiopática. Reportamos um caso de paciente com varicocele, submetido à varicocelectomia, com análise seminal ultraestrutural por microscopia eletrônica.
Electron microscopy of sperm is a complementary tool to semen analysis that can contribute to the clinical interpretation of severe astenozoospermia, teratozoospermia and idiopathic infertility investigation. We report a patient with varicocele, submitted to varicocelectomy, with seminal ultrastructural analysis by electron microscopy.
A análise seminal é uma importante ferramenta para determinar o potencial fértil masculino. Dentre os parâmetros seminais, morfologia e motilidade espermática refletem a qualidade da espermatogênese e da espermiogênese. Entretanto, somente a microscopia eletrônica (ME) é capaz de analisar anormalidades não detectáveis pela microscopia óptica, como defeitos da compactação da cromatina, morfologia do acrossoma e da teca perinuclear, estruturas mitocondriais e dos axonemas, frequentemente associadas com teratozoospermia, astenozoospermia e infertilidade idiopática.
Portanto, este relato de caso descreve a aplicação da avaliação ultraestrutural de espermatozoides por ME em paciente submetido à varicocelectomia.
Relato de casoPaciente de 35 anos, procurou os serviços da clínica de andrologia com queixa de infertilidade primária e relato de seis intracytoplasmatic sperm injections (ICSIs) prévias sem sucesso e sem investigação masculina. Primeiramente, foi realizada a avaliação física e clínica do paciente, que apresentou índice de massa corpórea (IMC) de 34 kg/m2 e volume testicular bilateral de 12ml. Por causa do alto IMC e da deposição de gordura suprapúbica, foi diagnosticada varicocele subclínica bilateral apenas por utrassonografia. Testes laboratoriais incluíram perfil hormonal (LH=3,3 mUI/ml, FSH=3,3 mUI/ml, prolactina=6,54 ng/ml, testosterona total=250 ng/dl, SHBG=18,9 nmol/l, estradiol=21pg/ml), composição plasmática de metais (intoxicação por metais pesados: chumbo, cádmio e mercúrio), análise seminal de acordo com os critérios estabelecidos pela Organização Mundial de Saúde (OMS, 2010),1 por Kruger2 (66 milhões/ml, 68 milhões de espermatozoides móveis, 20% de motilidade progressiva e morfologia normal de 6% OMS e 0% Kruger) e pela análise ultraestrutural por microscopia eletrônica. Testes de função espermática demonstraram fragmentação de DNA em 42% dos espermatozoides e 33% de peças intermediárias com mitocôndrias ativas.
Frente a esses dados, a conduta médica adotada foi reparo de varicocele, por microcirurgia com exérese e microdissecção de lipoma, detoxificação dos metais pesados, inibição da aromatase e hCG 1.000 UI 3x/semana.
Após seis meses de tratamento clínico e cirúrgico, o paciente apresentou concentração espermática de 63 milhões de espermatozoides/ml, 188,7 milhões de espermatozoides móveis, 50% de motilidade progressiva e melhoria da morfologia normal para 14% OMS e 2% Kruger.
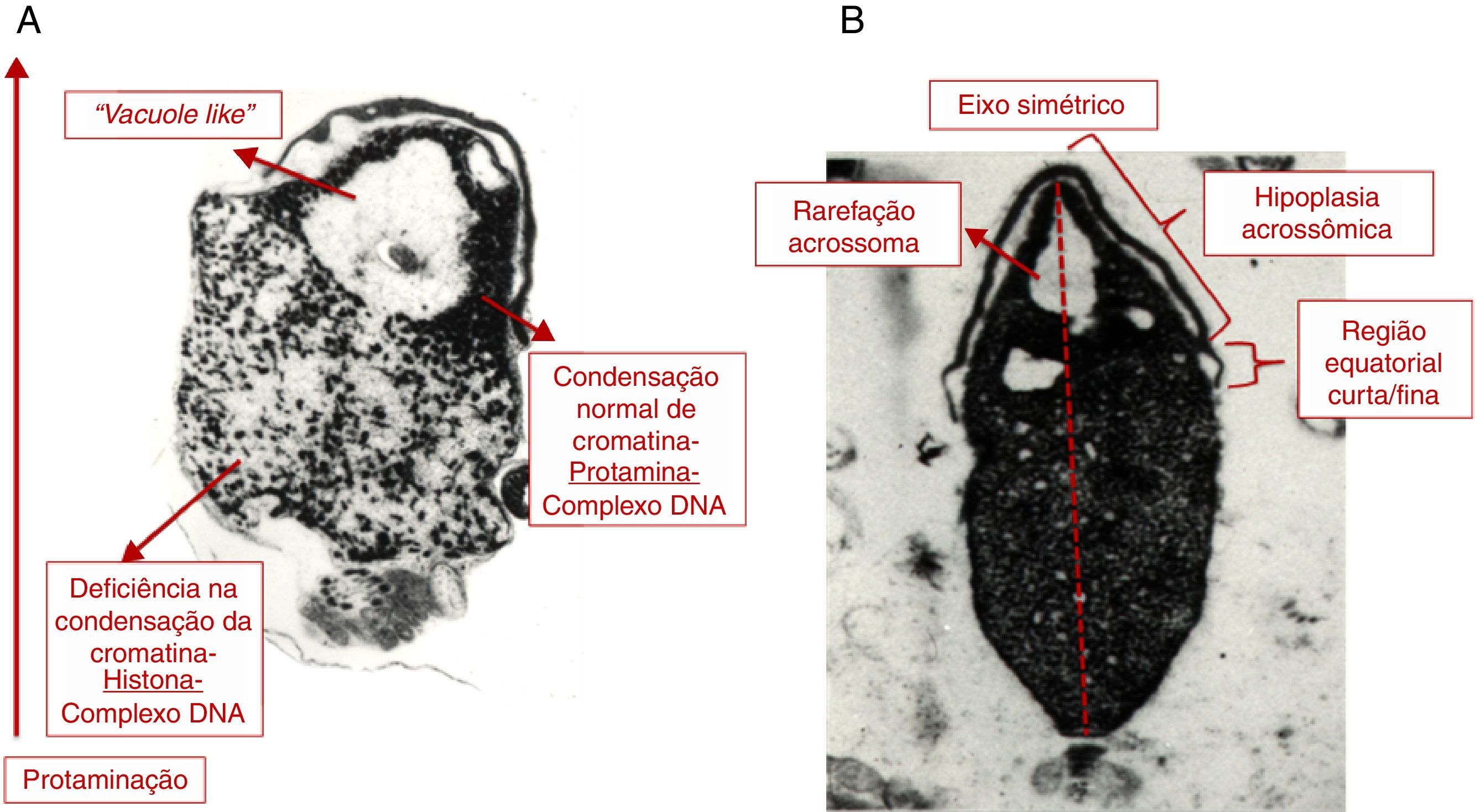
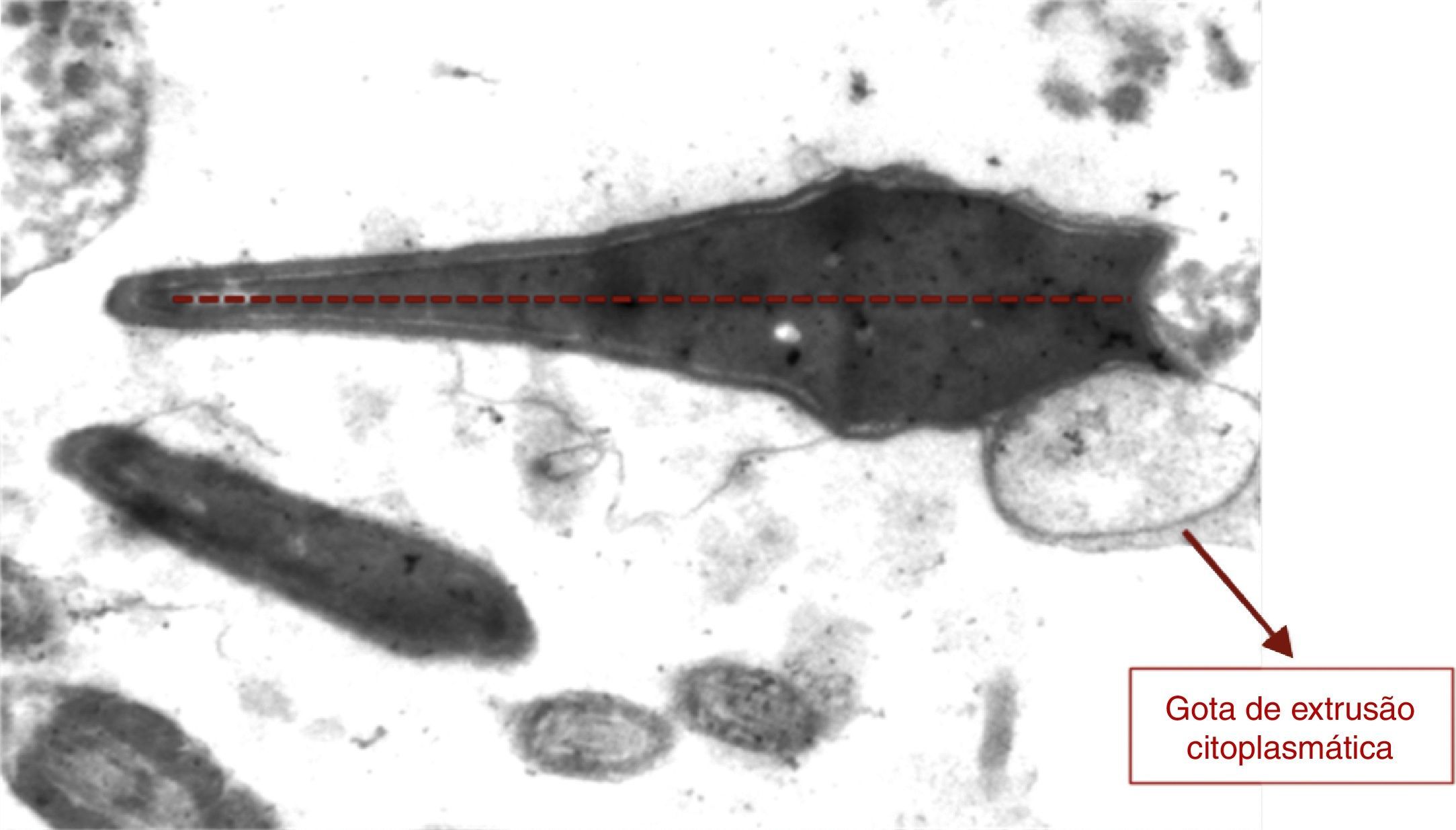
Em relação à análise ultraestrutural por microscopia eletrônica, antes do tratamento, alterações na cabeça foram observadas em 60% dos espermatozoides, com modificações na maturação da cromatina e compactação, representadas por rarefações nucleares e vacúolos (fig. 1). O restante dos espermatozoides apresentou organização e compactação da cromatina normais. Os acrossomas apresentaram‐se pequenos ou soltos da superfície nuclear em 15% dos espermatozoides. Depois da varicocelectomia e do tratamento clínico, 63% apresentaram organização e compactação da cromatina normais e apenas 37% tinham defeitos na cromatina (fig. 2).
Morfologia ultraestrutural de espermatozoides por microscopia eletrônica antes do tratamento clínico e da varicocelectomia.
Na avaliação ultraestrutural inicial, foram observados 60% dos espermatozoides com modificações na maturação da cromatina e da compactação, representadas pelas rarefações nucleares e pelos vacúolos. O restante dos espermatozoides apresentou organização e compactação da cromatina normais. Os acrossomas apresentaram‐se pequenos ou soltos da superfície nuclear em 15% dos espermatozoides. A, alteração na condensação da cromatina e presença de vacúolos; B, presença de rarefações do acrossoma, hipoplasia acrossômica e região equatorial curta/fina.
O diagnóstico da varicocele é comum nas clínicas de andrologia e observado em aproximadamente 15% da população masculina geral, em 40% dos homens com infertilidade primária e em 80% dos homens com infertilidade secundária.3
Por definição, a varicocele é a dilatação anormal do plexo pampiniforme, com refluxo reverso de produtos ou subprodutos das glândulas suprarrenais e dos rins, da qual resulta estase venosa testicular, hipóxia, disfunção hormonal hipertensão das veias espermáticas e hipertermia testicular.4–6 Como consequência, a varicocele atua negativamente na espermatogênese, com efeitos na fisiologia e no potencial fértil dos espermatozoides.7 Alterações seminais descritas na literatura, como astenozoospermia e teratozoospermia, foram observadas no paciente, além de fragmentação do DNA espermático relativamente alta e de defeito no metabolismo energético.
Apesar da análise seminal estabelecida pela OMS ser uma metodologia simples e eficaz, ela apresenta limitações, principalmente na análise morfológica, na qual não é possível observar defeitos em estruturas como a cromatina, o acrossoma, a teca perinuclear, a mitocôndria e o axonema. A análise ultraestrutural de espermatozoides por microscopia eletrônica é descritiva, detalhada e rigorosa, com imagens tridimensionais, em que se aplica aos casos clínicos de astenozoospermia grave associada à teratozoospermia e pode ser uma ferramenta para a compreensão de casos de infertilidade idiopática.8 De fato, apesar de a morfologia espermática antes do tratamento estar dentro da normalidade sugerida pela OMS em 2010, observamos alterações ultraestruturais em 60% dos espermatozoides analisados que podem justificar o fracasso das ICSIs realizadas anteriormente. A correção cirúrgica da varicocele, associada ao tratamento clínico, melhorou a qualidade seminal tanto pela análise laboratorial de rotina quanto pela análise de organelas ultraestruturais.
Frente a esse caso, podemos sugerir que a varicocele apresenta efeitos negativos na espermatogênese que afetam parâmetros seminais, como morfologia e motilidade. A correção cirúrgica da varicocele, associada à detoxificação, ao balanço e à indução hormonal, demonstrou ser eficaz na melhoria da avaliação morfológica pelos critérios da OMS/Kruger e pela análise por microscopia eletrônica.
Por fim, esse caso demonstra uma aplicação clínica da avaliação ultraestrutural de espermatozoides, método adicional que pode ser inserido na investigação de infertilidade masculina.
FinanciamentoAndroscience, Instituto de Andrologia e Medicina Reprodutiva, São Paulo, SP, Brasil.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.