La vertebroplastia percutánea (VP) es una técnica poco invasiva que se emplea para reforzar los cuerpos vertebrales patológicos. Está indicada en los hemangiomas sintomáticos, fracturas vertebrales por osteoporosis y afectación vertebral por metástasis o mieloma múltiple con destrucción ósea y riesgo de compromiso medular y/o radicular1-3.
La eficacia de la VP se basa en su efecto antiálgico además de prevenir fracturas vertebrales4,5 y, en caso de que ya existiera una fractura vertebral, la VP evita su progresión.
La técnica consiste en la inyección del cemento metil-metacrilato (M-M) dentro de la vértebra patológica, en estado semilíquido o pastoso para que en un tiempo muy corto se polimerice a un estado sólido, dando un buen soporte al cuerpo vertebral6,7. Al endurecerse dentro del hueso esponjoso de la vértebra patológica, el cemento M-M aumenta la resistencia del cuerpo vertebral, lo que previene la progresión de la fractura del mismo y produce un efecto analgésico2,8. Además del efecto mecánico que produce el cemento3,5, también realiza otras dos acciones: la primera es el efecto térmico9, debido al proceso de polimerización que libera gran cantidad de calor, destruyendo las células tumorales en caso de infiltración neoplásica. La segunda acción es el efecto citotóxico del M-M sobre las células en contacto directo con el cemento, descrito en investigaciones precedentes10.
El cemento se empleó por primera vez en 1960 en cirugía de cadera11,12, mientras que en 1984 Galibert por vez primera describió la vertebroplastia por inyección directa. En 1985 Galibert y Deramond describieron la VP y desde entonces el empleo del cemento M-M en medicina ha ido aumentado y las indicaciones de VP se han ampliado2,5.
Inicialmente se utilizó la VP para el tratamiento de los hemangiomas vertebrales agresivos con dolor, expansión y destrucción ósea13-15. En la actualidad se ha extendido su aplicación a la patología tumoral tipo metástasis y mieloma múltiple como tratamiento paliativo y coadyuvante con radioterapia16, quimioterapia y cirugía2,3,17. Otra indicación principal de la técnica es la fractura por osteoporosis que no responde al tratamiento conservador habitual2,18.
BIOMECANICA DE LA COLUMNA
Los elementos básicos que constituyen la columna son: huesos, articulaciones, músculos y ligamentos. Estos elementos son biomateriales vivos en constante remodelación.
En general, se distinguen tres regímenes de trabajo19 bajo los cuales actúan los tejidos cuando se somete a un esfuerzo extremo: a) régimen normal o fisiológico, b) régimen de sobrecarga, y c) régimen de fractura.
En el régimen fisiológico se producen deformaciones perfectamente recuperables, bien instantáneamente o tras un corto período de tiempo. Estas deformaciones están toleradas por las características elásticas y viscoelásticas de los tejidos biológicos. Normalmente, el régimen fisiológico llega a un tercio de la resistencia final o máxima que un tejido puede soportar antes de romperse19.
El régimen de sobrecarga incluye cargas que producen cierta cantidad de deformaciones plásticas o permanentes, que dependiendo del material biológico pueden corresponder a microgrietas en el caso del tejido óseo o rotura microfibrilar en caso del tejido muscular.
Cuando existen sobrecargas repetidas sobre el tejido óseo, las microfracturas pueden conducir a fracturas macroscópicas.
PATOLOGIA
OSTEOPOROSIS
La incapacidad funcional de los pacientes con osteoporosis es debida a las fracturas vertebrales y de cadera. Los pacientes con fractura de una vértebra pueden estar asintomáticos, pero en caso de múltiples fracturas vertebrales o fracturas de cadera, su capacidad funcional puede estar gravemente disminuida20. Algunos autores han comparado pacientes del sexo femenino mayores con osteoporosis, y con dos o más fracturas vertebrales con pérdida de altura de más del 25%, con mujeres en similares condiciones sin fracturas. Las pacientes con fracturas presentaban habilidades funcionales muy por debajo del grupo de control. Las limitaciones funcionales por fracturas vertebrales afectaban todos los aspectos de la vida cotidiana, como trabajos de casa, dar paseos, practicar deporte o conducir un coche. Estas limitaciones parece que aumentaban a medida que aumentaba el número de las fracturas.
El dolor en pacientes con osteoporosis puede ser agudo y suele ser debido a fractura reciente, aunque existen fracturas vertebrales sin dolor agudo. La clínica dolorosa de las fracturas vertebrales suele desaparecer a las 4-6 semanas si no existe compromiso medular o radicular. El tratamiento habitual del dolor agudo por fractura vertebral consiste en reposo en cama, analgesia local con frío-calor, masaje, bloqueo de las raíces nerviosas y fisioterapia, además de analgésicos no esteroideos, miorrelajantes. El reposo prolongado en cama puede agravar además la osteoporosis.
La dorsalgia y lumbalgia crónicas en pacientes con osteoporosis suelen ser de origen muscular por las contracturas debidas a deformidades esqueléticas. Este dolor debe de tratarse con ejercicios físicos para fortalecer la musculatura lumbar y en caso de reagudización con reposo, frío-calor, analgésicos, miorrelajantes y fisioterapia.
METASTASIS VERTEBRAL
Aproximadamente el 35% de las metástasis óseas se localizan en la columna. La vía más frecuente es la hematógena, aunque puede haber afectación directa o vía linfática. Debido a que predomina la vía hematógena, la afectación suele iniciarse en los cuerpos vertebrales, donde existe buen aporte vascular, seguido por los pedículos.
Cualquier tumor puede metastatizar a la columna vertebral siendo el primario más frecuente el pulmón, la mama y la próstata.
El 50% de los pacientes con carcinoma de pulmón presentan metástasis vertebral, así como el 40% de los pacientes con carcinoma de mama y el 30% de pacientes con carcinoma de próstata. El carcinoma de tiroides tiene una afinidad especial con la columna, aunque las metástasis se ven raramente dada su baja incidencia. El neuroblastoma es la lesión metastásica más frecuente en la columna en niños menores de 1 año.
La compresión medular y radicular es una complicación frecuente de las metástasis vertebrales provocando dolor y alteraciones motoras21.
El rastreo óseo con radioisótopos constituye una exploración idónea para la detección de metástasis en los pacientes oncológicos, aunque es de baja especificidad, por lo cual hay que completar el estudio con tomografía computarizada (TC) o resonancia magnética (RM) que presentan mejor especificidad; además, tiene capacidad para valorar la destrucción ósea y la extensión paravertebral e intrarraquídea22.
En la TC las lesiones osteolíticas presentan un área de menor densidad, mientras que las lesiones osteoblásticas demuestran aumento de densidad.
En la RM las lesiones osteolíticas presentan una señal baja en T1 y alta en eco de gradiente, supresión grasa y T2. Las lesiones osteoblásticas suelen presentar una señal baja en todas las secuencias. En caso de infiltración total de la médula ósea por metástasis, la secuencia más sensible es T1 donde los cuerpos vertebrales aparecen más oscuros que los discos intervertebrales debido a la desaparición de la grasa en las vértebras. En caso de dudas sobre la etiología de la lesión se debe realizar una biopsia vertebral23,24.
Existe amplia variación en el tratamiento de las metástasis vertebrales según el tumor primario y la extensión de las metástasis. El tratamiento suele ser combinado25, con radioterapia26,27, además de la quimioterapia, embolizaciones de las lesiones hipervasculares28 y fijaciones vertebrales con instrumentalización29.
MIELOMA MULTIPLE
El mieloma múltiple es el tumor primario más frecuente de la columna vertebral. Es una neoplasia de las células plasmáticas con afectación de pacientes mayores. Las manifestaciones esqueléticas son debidas a las citocinas que estimulan los osteoclastos. Estas citocinas se producen por las células plasmáticas anómalas. Entre estas citocinas se encuentran interleucina-1, interleucina-6, el factor de necrosis tumoral y la linfotoxina. Los biomarcadores de resorción ósea están elevados mientras que la fosfatasa alcalina sérica, un marcador de formación ósea, no se eleva. La osteomorfometría confirma una actividad osteoblástica disminuida. La interleucina-1-beta puede ser responsable de esta inhibición. La pérdida ósea es debida a la disminución de la formación ósea frente a la resorción. El mieloma múltiple afecta a la médula ósea frente a la resorción. El mieloma múltiple afecta a la médula ósea, por lo que se localiza principalmente en los cuerpos vertebrales y la extensión a los arcos posteriores es menos frecuente y más tardía. Los pacientes con mieloma múltiple presentan dolor, astenia, anemia y pérdida de peso. La afectación vertebral puede ocasionar fracturas con compromiso medular o radicular.
En una lesión vertebral, la TC revela una lesión hipodensa, osteolítica que afecta fundamentalmente al cuerpo vertebral respetando los pedículos. En muchas ocasiones se puede observar gran extensión hacia el espacio paravertebral y epidural. La TC descarta la existencia de calcificaciones intratumorales.
La RM demuestra la lesión en los tres planos del espacio, con una intensidad baja en secuencias potenciadas en T1 y aumentadas en T2. La RM demuestra mejor la afectación intrarraquídea que la TC, pero es menos sensible para la detección de calcificaciones.
HEMANGIOMAS VERTEBRALES
Los hemangiomas vertebrales son tumores vasculares de lento crecimiento que suelen ser solitarios y asintomáticos. Se ha descrito la existencia de hemangiomas en el 10% de las autopsias, aunque solamente un pequeño porcentaje de aquéllos se identifica en la radiología simple. La afectación vertebral más frecuente es la dorsal seguida por la lumbar, mientras que la cervical es la menos frecuente. La edad media de los pacientes con hemangioma vertebral es de 40 años con una relación mujer: hombre de 3:2.
Los hemangiomas suelen afectar al cuerpo vertebral, aunque en ocasiones pueden extenderse al arco posterior o localizarse exclusivamente en él. Pocas veces los hemangiomas presentan un carácter agresivo con expansión ósea, expansión extravertebral y fracturas vertebrales ocasionando dolor, alteración de la estática de la columna y compresión medular y radicular.
En la radiografía el hemangioma presenta características estriaciones óseas groseras y verticales en el cuerpo vertebral separadas por zonas radiolúcidas. En TC las estriaciones groseras se presentan en forma de imágenes puntiformes hiperdensas dentro de un área de rarefacción ósea. En RM el hemangioma se presenta como una lesión hiperintensa en las secuencias potenciadas en T1 y T2. El aumento de señal en T1 es debido al componente graso de la lesión, mientras que la hiperintensidad en T2 es debida al componente vascular.
Los hemangiomas vertebrales sintomáticos pueden requerir descompresión quirúrgica. Existe un riesgo significativo de hemorragia intraoperatoria que puede disminuir considerablemente mediante una embolización preoperatoria. La radioterapia puede ser útil en los casos en los que la cirugía no sea posible30.
VERTEBROPLASTIA PERCUTANEA
Además de las técnicas quirúrgicas invasivas, para la reparación y estabilización de la vértebra lesionada, con el consiguiente riesgo anestésico y quirúrgico y el elevado costo del procedimiento, se ha introducido una nueva técnica por vía percutánea mucho menos invasiva, menos costosa y con resultados muy positivos.
EL CEMENTO
El cemento que utilizamos en la vertebroplastia percutánea es el MM. Existen varias marcas con el mismo producto y algunos contienen antibióticos. El cemento tiene los siguientes constituyentes: a) componentes en polvo: sulfato de gentamicina, metacrilato polimetílico, peróxido de benzoilo, sulfato de bario; b) componentes líquidos: metacrilato metílico, N,N-dimetil-p-toluidina, hidroquinona.
Los cementos óseos no tienen propiedades adhesivas11. Se endurecen de forma rápida dentro del hueso y al distribuirse en el hueso esponjoso permiten reforzarlo y distribuir el peso y otras tensiones de forma regular11.
TÉCNICA DE VERTEBROPLASTIA PERCUTANEA
La técnica utilizada en VP es la siguiente5:
1) Colocación del paciente: En las lesiones cervicales se coloca el paciente en decúbito supino, en lesiones dorsales en decúbito prono, mientras que en las lesiones lumbares se coloca en decúbito prono o lateral.
2) Analgesia: La más utilizada en la neuroleptoanalgesia, más anestesia local. Algunos autores utilizan la anestesia general.
3) Abordaje: a) a nivel cervical el acceso es anterolateral; b) a nivel dorsal es transpedicular; c) a nivel lumbar es transpedicular o posterolateral.
4) El acceso suele ser bilateral18, aunque en algunos procedimientos es suficiente una punción unilateral.
5) Control de la inyección: con fluoroscopia31.
6) Contraste usado: tungsteno o tántalo en cantidad que corresponde a 0,5-1 g por cada cuerpo vertebral. Algunos autores utilizan el bario18.
VERTEBROPLASTIA CON ABORDAJE TRANSPEDICULAR
Se coloca el paciente en decúbito prono cuando la lesión es dorsal o lumbar. Se coge una vía periférica y se monitoriza el paciente. Se procede a la neuroleptoanalgesia. Se localiza el área de la punción con la ayuda de la fluoroscopia y se limpia con betadine. Se cubre el paciente con paños estériles dejando el área de punción abierta. Se procede a la anestesia local con novocaína. Se hace un pequeño corte en la piel con una hoja de bisturí para facilitar la introducción de la aguja de VP.
Bajo un control fluoroscópico en proyección anteroposterior se localiza el pedículo de la vértebra afectada donde se introduce la aguja. Después se pone la fluoroscopia en proyección lateral para avanzar la aguja hasta llegar al tercio anterior del cuerpo vertebral. Se realiza una vertebrografía para valorar el relleno de la vértebra y las posibles vías de fuga del cemento. Se procede a la preparación del cemento. Se mezcla primero el M-M en forma de polvo con el contraste (tungsteno o tántalo) y después se echa el metil-metacrilato en forma de líquido para conseguir una mezcla pastosa. Rápidamente se procede a inyectar el cemento dentro del cuerpo vertebral antes de que se solidifique31.
Algunos autores utilizan una combinación de TC con fluoroscopia para realizar la intervención. La TC se utiliza para colocar la aguja dentro del cuerpo vertebral y la fluoroscopia para controlar la inyección del cemento31.
VERTEBROPLASTIA CON ABORDAJE POSTERO-LATERAL
En las lesiones lumbares algunos autores utilizan el abordaje postero-lateral para realizar la VP. Se localiza el nivel de la vértebra afectada y se procede a la punción con la aguja unos ocho-diez centímetros lateral a la misma media. Con un control fluoroscópico se intenta pasar la aguja por debajo de la apófisis transversal hasta llegar al cuerpo vertebral. Se verifica la localización de la aguja en proyección antero-posterior y se vuelve a la proyección lateral para colocar la punta de la aguja en el tercio anterior del cuerpo vertebral. En el acceso postero-lateral la aguja suele traspasar la línea media del cuerpo vertebral para alojarse en la mitad contralateral a la punción.
VERTEBROPLASTIA CON ABORDAJE ANTERO-LATERAL
En las lesiones cervicales se utiliza el abordaje antero-lateral para colocar la aguja en el cuerpo vertebral. Esto es debido al pequeño tamaño de los pedículos y a que las apófisis transversales son demasiado grandes para utilizar un abordaje postero-lateral. El acceso antero-lateral se consigue bien con la utilización de la tomografía computarizada para colocar la aguja o mediante la fluoroscopia y pasando la aguja entre la arteria carótida y la tráquea5.
Los controles radiológicos de la vertebroplastia se realizan con radiología simple (fig. 1) y con TC (figs. 2A y 2B).
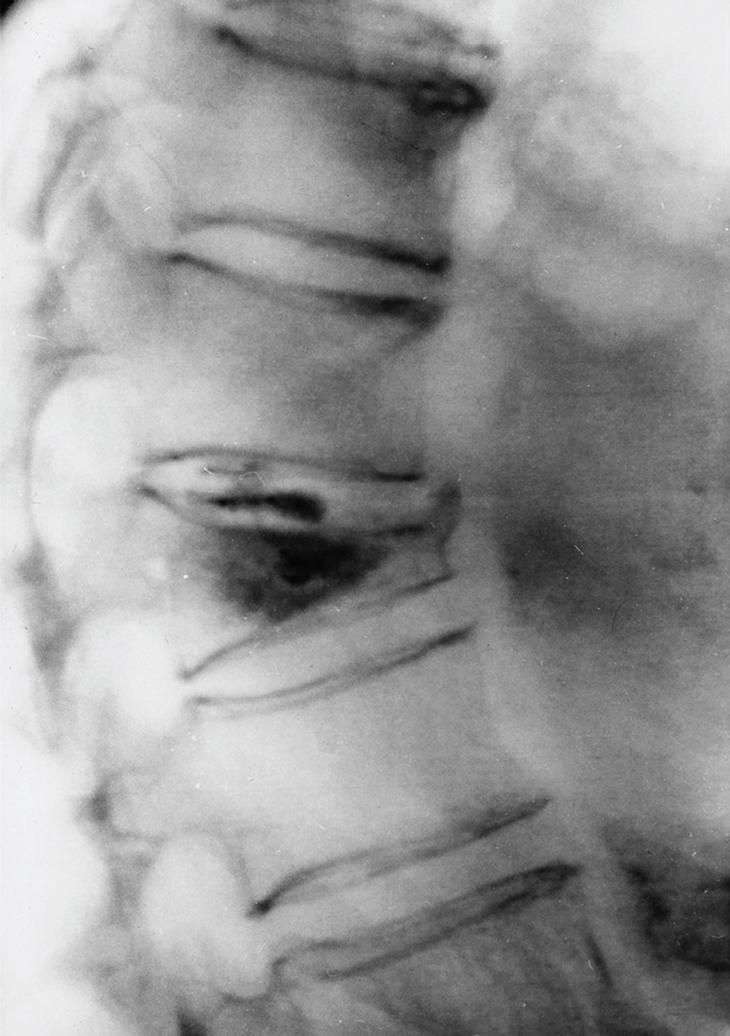
Figura 1. Radiografía lateral de columna dorso-lumbar. Fractura por osteoporosis tratada con vertebroplastia. Se observa el cemento hiperdenso dentro del cuerpo vertebral. Existe una fuga asintomática del cemento al espacio intervertebral.
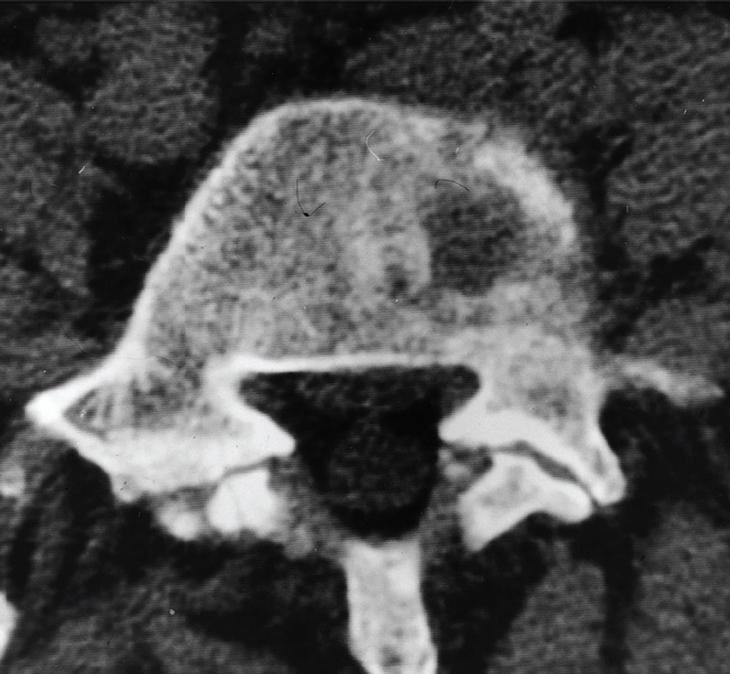
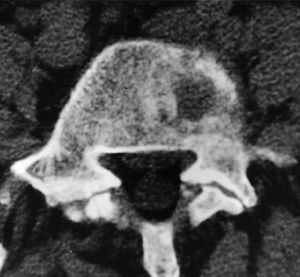
Figura 2A. Tomografía computarizada (TC) a nivel L5. Lesión osteolítica de carácter metastásico en el cuerpo vertebral.
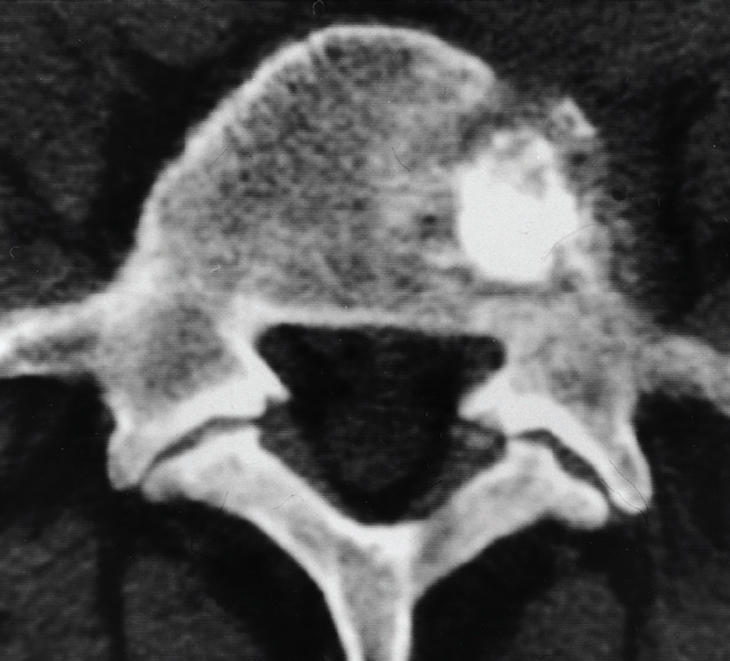
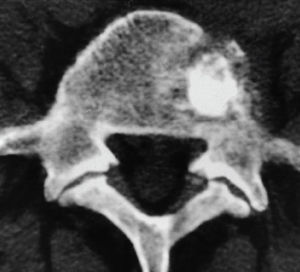
Figura 2B. Tomografía computarizada (TC) de control después de la vertebroplastia. El cemento ocupa la lesión metastásica.
CONTRAINDICACIONES DE USO
La utilización del cemento está contraindicada en pacientes con alergia a alguno de sus componentes. Los cementos con gentamicina no deben usarse en presencia de miastenia gravis o de hipersensibilidad a la gentamicina.
LIMITACIONES DE LA VERTEBROPLASTIA
La vertebroplastia está contraindicada en infecciones generalizadas y locales donde tiene que realizarse el procedimiento, en alteraciones graves de las coagulaciones y patología cardio-respiratoria.