Entre los síntomas más frecuentes de las disfunciones craneomandibulares (DCM) destacan las contracturas y el dolor de los músculos masticatorios, de la musculatura facial y del cuello, dolor y ruidos en la articulación temporomandibular y disminución de la movilidad mandibular. En el presente trabajo se exponen las posibles causas, los tratamientos y las alternativas para prevenir la disfunción craneomandibular.
IntroducciónEl término «disfunciones craneomandibulares» (DCM) es un concepto genérico para una serie de cuadros clínicos y síntomas de la región de la cabeza y del cuello. La musculatura masticatoria y las articulaciones temporomandibulares son las estructuras más afectadas. Los síntomas más frecuentes de las disfunciones craneomandibulares incluyen contracturas y dolor de los músculos masticatorios y de los músculos del cuello, dolor y ruidos articulares así como una disminución de la movilidad mandibular. Las disfunciones craneomandibulares se acompañan a menudo de cefaleas, dolor de tipo migrañoso y tinnitus. Desde el punto de vista clínico, estos síntomas se pueden atribuir sobre todo a dos tipos de procesos: miopatías y artropatías. En las miopatías, el dolor miofascial con zonas dolorosas («puntos gatillo») en musculatura, tendones y fascias es el síntoma más habitual13. Las artropatías incluyen patologías como desplazamientos discales, luxaciones condíleas y enfermedades inflamatorias de las articulaciones temporomandibulares. Estas patologías pueden tener una etiología muy diversa y su etiopatogenia sigue siendo aún hoy en día objeto de controversia2,11,16.
Causas de las disfunciones craneomandibularesHay factores a los que se relacionan con trastornos funcionales del sistema temporomandibular que pueden predisponer a, iniciar o perpetuar una disfunción craneomandibular. Determinados factores predisponentes aumentan el riesgo de desarrollar una disfunción craneomandibular. En el sentido más amplio se trata de estados metabólicos, estructurales y psicológicos que influyen negativamente en el sistema masticatorio10.
En las fases iniciales de la investigación de las disfunciones craneomandibulares se atribuyeron estas disfunciones principalmente a un desplazamiento mecánico de los cóndilos secundario a una pérdida dentaria o a interferencias oclusales3. Actualmente existe un consenso prácticamente unánime sobre el papel trascendental que desempeñan los trastornos funcionales y la hiperactividad de la musculatura masticatoria en la aparición de dolores miofasciales. Desde el punto de vista clínico se pueden presentar como un cuadro aislado, pero también asociados a artropatías16. El uso del electromiograma permite detectar potenciales de acción elevados en pacientes con dolor miofascial4. Desde el punto de vista etiológico, la oclusión se puede considerar el factor causal principal, un cofactor significativo o un factor que desempeña un papel insignificante en el desarrollo del trastorno funcional8.
Mediante el uso de modelos de regresión multivariables sólo se pudieron establecer relaciones significativas con las disfunciones craneomandibulares alteraciones extremas de la oclusión, como la mordida abierta anterior, resaltes superiores a 6–7 mm, una discrepancia superior a 2mm entre la intercuspidación máxima y la relación céntrica, la ausencia de cinco molares o más así como una mordida cruzada posterior unilateral9. Se consideran factores iniciadores aquellos que influyen de forma directa y brusca sobre el sistema masticatorio. De este tipo de factores forman parte los efectos traumáticos provocados por lesiones en la región de la cabeza y del cuello, y acontecimientos agudos ocurridos al comer, bostezar o abrir mucho la boca, por ejemplo, durante un tratamiento odontológico. En el caso de estos últimos acontecimientos se habla de traumatismos indirectos. Las tensiones musculares patológicas repetidas secundarias a malas posturas o hábitos orales y parafuncionales dan lugar a microtraumatismos. Como consecuencia de ello aparecen contracturas musculares con síntomas como dolor miofascial y cefaleas10,13.
Algunos factores perpetuadores como parafunciones, influencias hormonales o componentes psicosociales pueden asociarse a factores iniciadores y factores predisponentes y complicar considerablemente el tratamiento de las disfunciones craneomandibulares10. Los estados de estrés crónico provocan hipertonía e hiperactividad de la musculatura masticatoria que, junto con el bruxismo, pueden dar lugar a miopatías y artropatías. Hasta un 10% de las enfermedades psíquicas se asocian a disfunciones craneomandibulares5.
En los últimos años, la búsqueda de las causas de la disfunción craneomandibular se ha centrado también en posibles factores genéticos. En diversos estudios se han identificado ya más de 15 genes distintos que pueden desempeñar un papel en la modulación individual del dolor debido a formas de expresión variables. Los polimorfismos genéticos son responsables de diferencias en la síntesis de determinados enzimas y péptidos, los cuales influyen en la transmisión del dolor. Las investigaciones se han centrado sobre todo en la catecolamina-o-metiltransferasa (COMT) cuya actividad ha sido relacionada con una sensibilidad disminuida a los estímulos nociceptivos. Por ejemplo, la presencia de un solo haplotipo con gran actividad de la COMT disminuye 2,3 veces el riesgo de desarrollar una disfunción craneomandibular. Las diferencias sustanciales en la incidencia de las disfunciones craneomandibulares en función del sexo se atribuyen a los polimorfismos de genes que codifican ciertas enzimas que intervienen en el metabolismo de los estrógenos12.
Enfoques de la prevenciónEn el complejo de patologías que conforman las disfunciones craneomandibulares el abordaje de la prevención a través de un programa estructurado como el utilizado en la prevención de la caries no es factible debido a la variedad de factores etiológicos y a los numerosos aspectos desconocidos de la etiología. Lo realmente importante es establecer un diagnóstico correcto e instaurar un tratamiento específico en un paciente con síntomas. Las estructuras musculoesqueléticas afectadas deben ser tratadas con métodos conservadores y reversibles lo más sencillos posible.
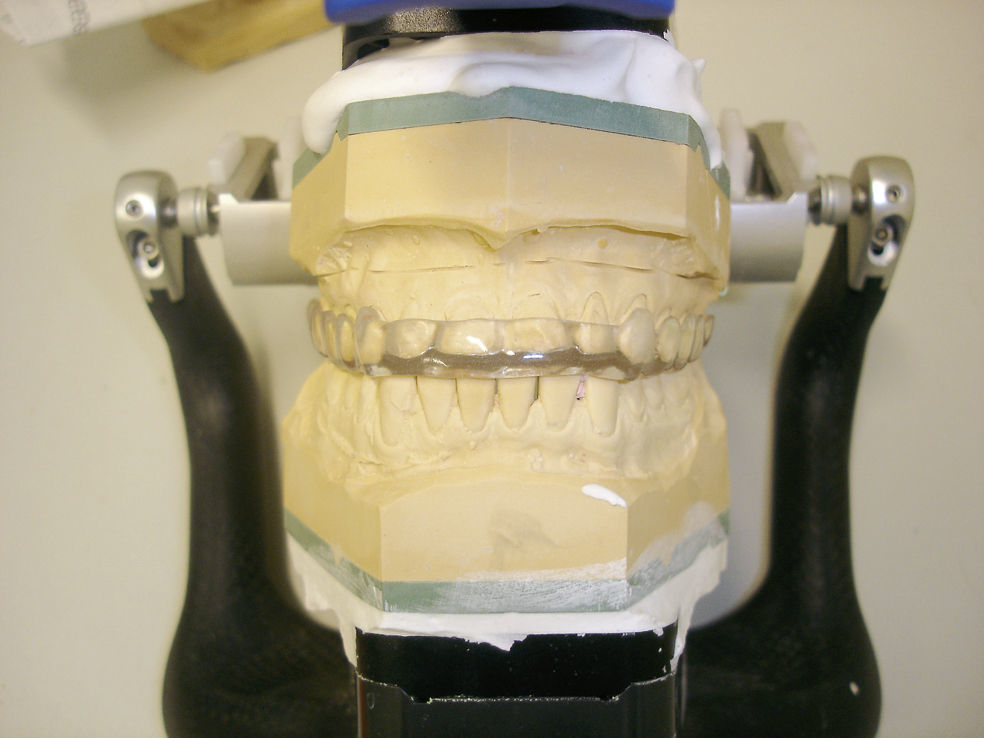
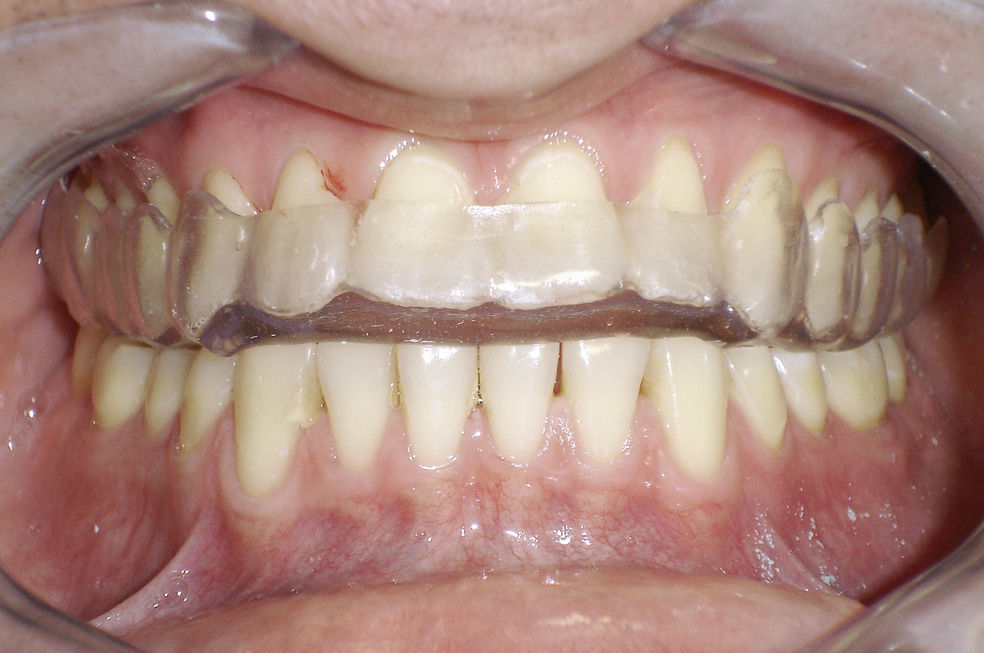
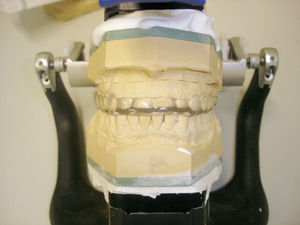
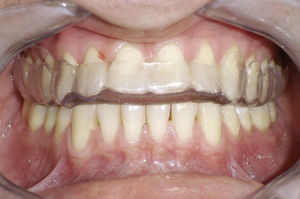
Para el odontólogo, el tratamiento de elección sigue siendo la férula de mordida (figs. 1 y 2). La validación empírica de su uso a lo largo de varias décadas y numerosos estudios clínicos certifican los buenos resultados terapéuticos obtenidos con este dispositivo. La férula de mordida, que se debería confeccionar con los cóndilos posicionados en relación céntrica, conduce a través de un circuito reflejo a la relajación de la musculatura masticatoria, compensa las interferencias oclusales y ejerce un efecto de descarga sobre las articulaciones temporomandibulares. Sin embargo, se ha demostrado la existencia de un efecto placebo importante en relación con este dispositivo14. Por lo tanto, es imprescindible proporcionar a los pacientes una información exhaustiva sobre la prevención y la supresión de posibles parafunciones y hábitos. En el tratamiento de las disfunciones craneomandibulares se emplean complementariamente distintas técnicas de fisioterapia junto con la terapia manual propiamente dicha en la región de los maxilares y en la región facial. Se debe enseñar a los pacientes un programa de ejercicios para practicar en casa1.
Las maloclusiones y las interferencias oclusales, que constituirían indicaciones para una profilaxis primaria, han pasado a un segundo plano como factores causales de las DCM. No se ha conseguido demostrar en estudios epidemiológicos el carácter preventivo de las medidas ortodóncicas para evitar los trastornos funcionales. Tampoco se puede demostrar una correlación entre el tratamiento ortodóncico y el desarrollo de disfunciones craneomandibulares6. El ajuste oclusal por sí solo (es decir, el tallado selectivo) no está indicado, según los conocimientos actuales, para prevenir las disfunciones craneomandibulares en niños y jóvenes no tratados previamente2.
Durante muchos años se consideró que las prematuridades y las disarmonías oclusales, compensables por medio de parafunciones, eran la causa principal del bruxismo. Estas hipótesis obsoletas han quedado refutadas mediante estudios de experimentación en animales y estudios clínicos. En la actualidad se cree que el bruxismo es una respuesta a situaciones de estrés, es decir, una forma de manejo del estrés. El órgano masticatorio humano que en tiempos pretéritos desempeñaba funciones de herramienta, arma y gesto de agresión y que ha evolucionado durante un período de tiempo largo sigue siendo también hoy en día una estructura con la que se expresan emociones. El bruxismo nocturno es un mecanismo mediante el que se rebaja el estrés y la agresividad. Esto permite regular a la baja el sistema límbico, el sistema inmunitario y el sistema nervioso autónomo después de la exposición a una situación de estrés. Por lo tanto, el mantenimiento de una buena salud del órgano masticatorio y del organismo humano en general está estrechamente vinculado a una oclusión correcta que sea capaz de asumir el importante papel de gestor del estrés17. Por lo tanto, las intervenciones yatrogénicas sobre un sistema tan complejo como el craneomandibular han de ser planificadas minuciosamente y ejecutadas con gran habilidad médica, puesto que las consecuencias de la misma pueden manifestarse al cabo de años y es posible incluso que el odontólogo haya perdido al paciente para el seguimiento.
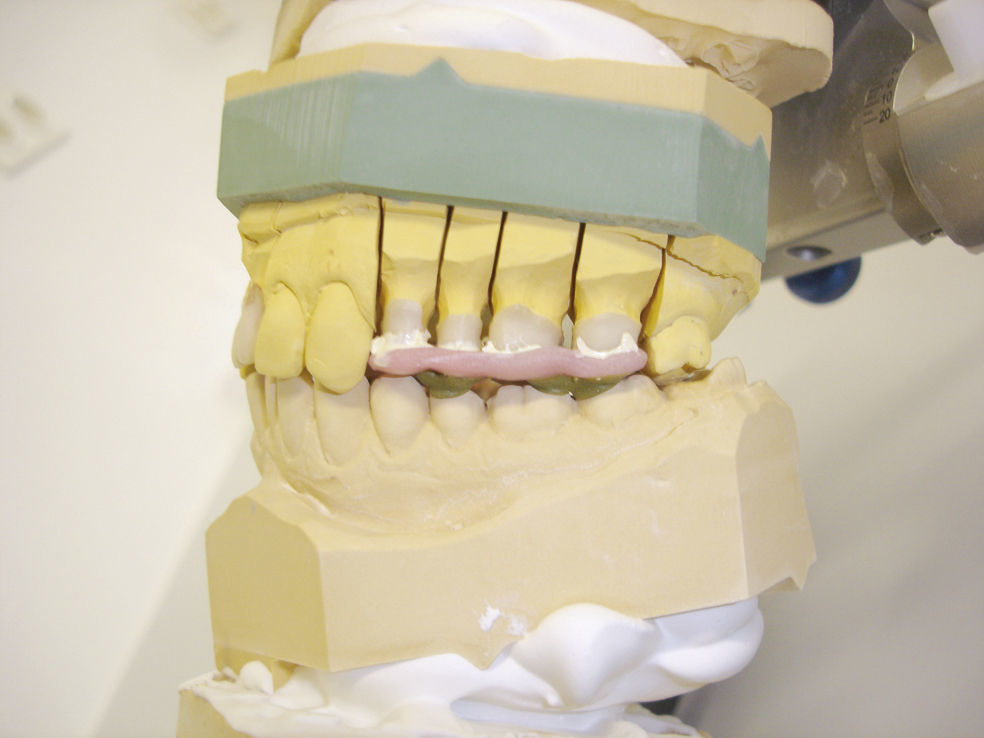
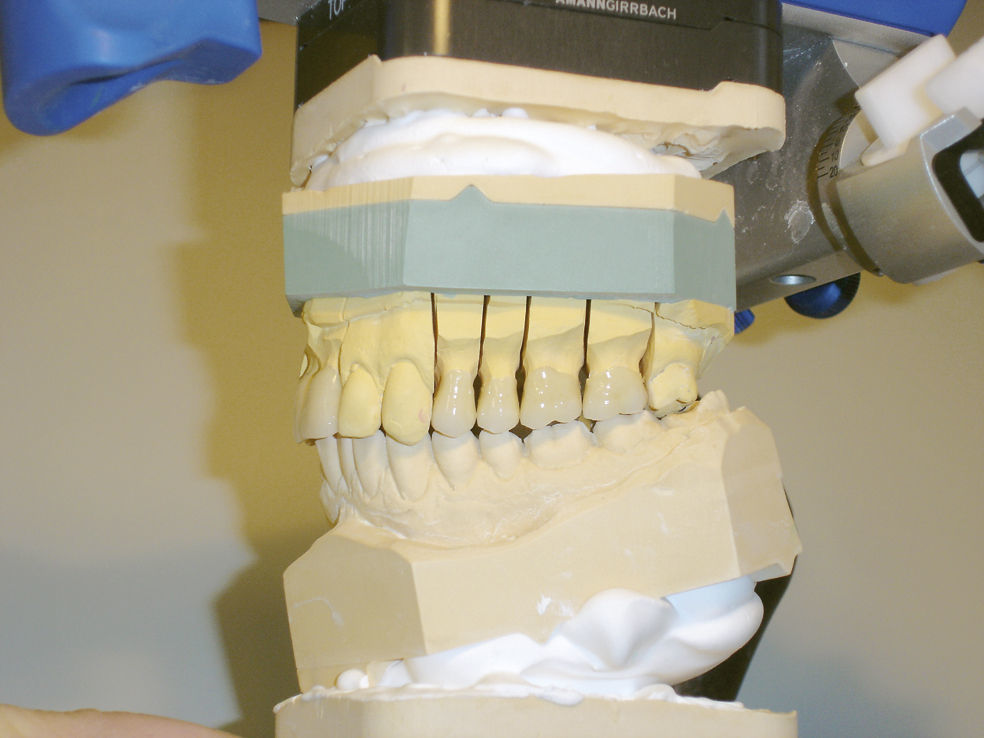
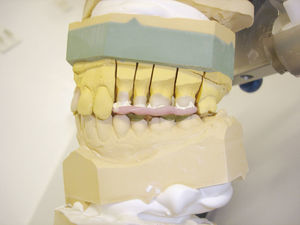
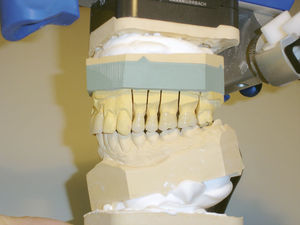
En caso de llevar a cabo una rehabilitación protésica como consecuencia de una pérdida dentaria o por motivos funcionales, estéticos o de otro tipo se recomienda tener en cuenta los principios siguientes para asegurar la eficacia del tratamiento y para prevenir disfunciones craneomandibulares15 (figs. 3 a 5):
- •
Las rehabilitaciones protésicas de gran envergadura se deben llevar a cabo en un articulador teniendo en cuenta las relaciones anatómicas articulares.
- •
Para poder llevar a cabo la rehabilitación en intercuspidación máxima, esta debe ser estable y reproducible.
- •
No se pueden realizar rehabilitaciones protésicas definitivas en caso de existir o sospecharse la existencia de una disfunción craneomandibular. En esta situación está indicada la realización de otras pruebas diagnósticas para estimar el grado de gravedad de la disfunción. Antes del tratamiento definitivo es conveniente instaurar un tratamiento funcional previo con férulas de mordida y provisionales de larga duración.
La prevención pasiva de disfunciones craneomandibulares requiere el restablecimiento de la forma y la función de los dientes por medio de intervenciones odontológicas. Una etiología poco clara de la disfunción craneomandibular no ha de servir de excusa para introducir factores de riesgo adicionales por no tener en cuenta las relaciones funcionales existentes7.
Las intervenciones que se practiquen en el órgano masticatorio humano deben llevarse a cabo con técnicas mínimamente invasivas. Las medidas diagnósticas no deben ir encaminadas únicamente a evaluar el órgano masticatorio, sino que también deben tener en cuenta la personalidad y los patrones de conducta del paciente. Es imprescindible establecer una colaboración interdisciplinaria estrecha con psicólogos y ortodoncistas. Por otro lado, con la conservación de una oclusión funcionalmente correcta a través de la prevención eficaz de la caries y de enfermedades periodontales se pueden prevenir también los trastornos funcionales del órgano masticatorio.