La supresión del dolor
La supresión óptima del dolor, total o casi total, durante el tratamiento odontológico es una medida esencial en la práctica clínica diaria que fomenta la confianza del paciente.
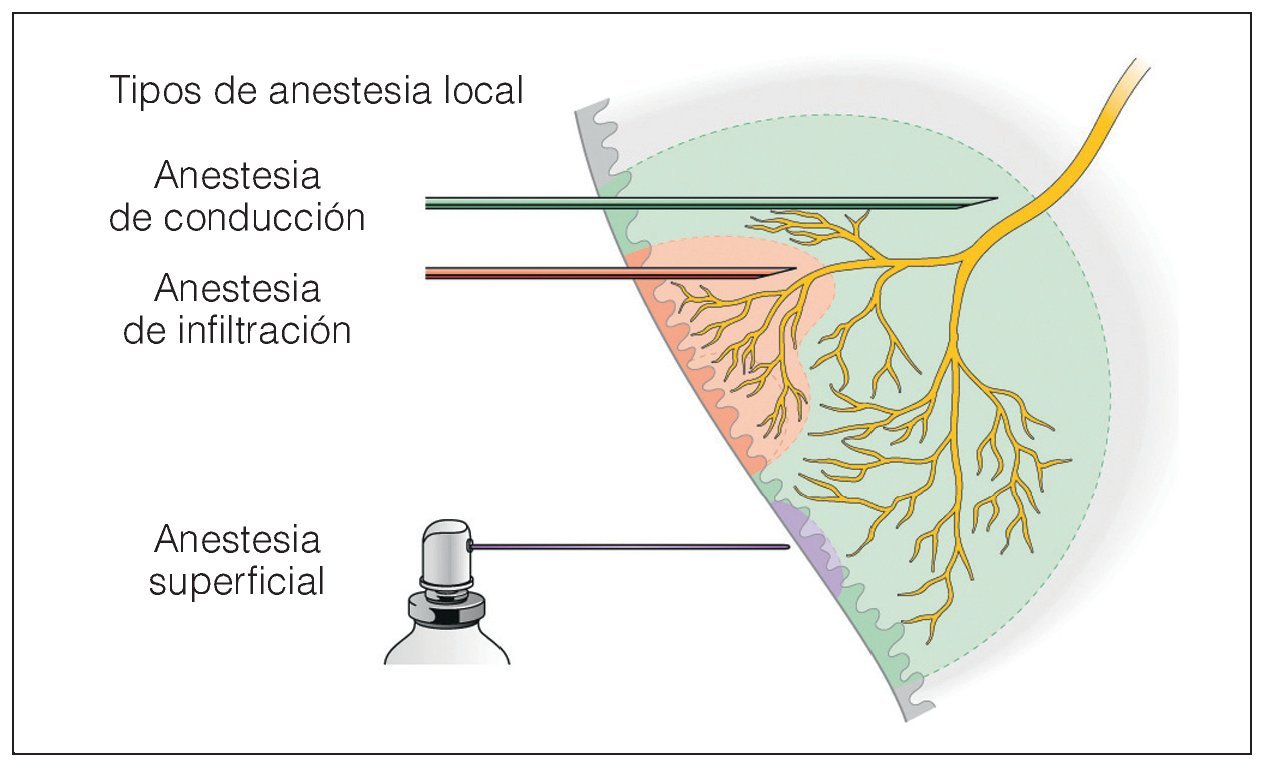
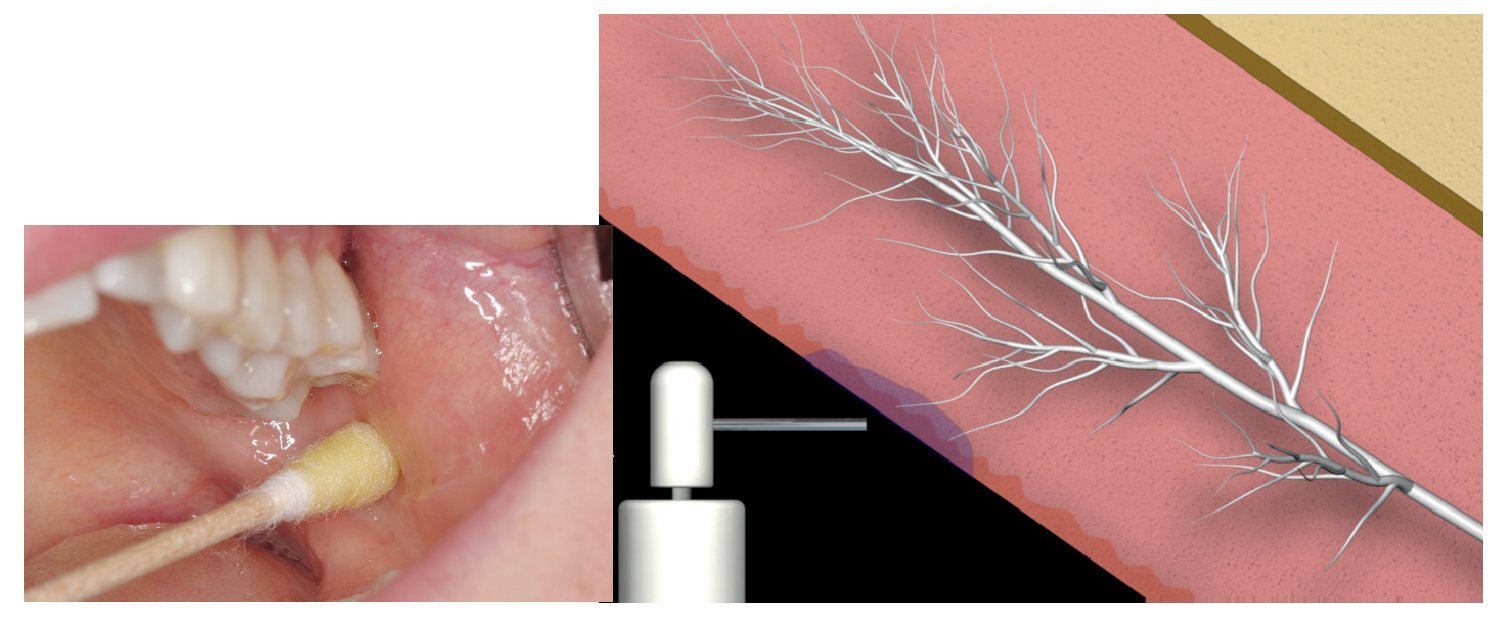
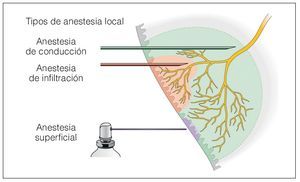
Para ello, el odontólogo dispone de distintos tipos de anestesia local (fig. 1):
Figura 1. Los tres mecanismos para la supresión del dolor.
Anestesia de infiltración
Anestesia de conducción
Anestesia intraligamentosa
Anestesia de infiltración
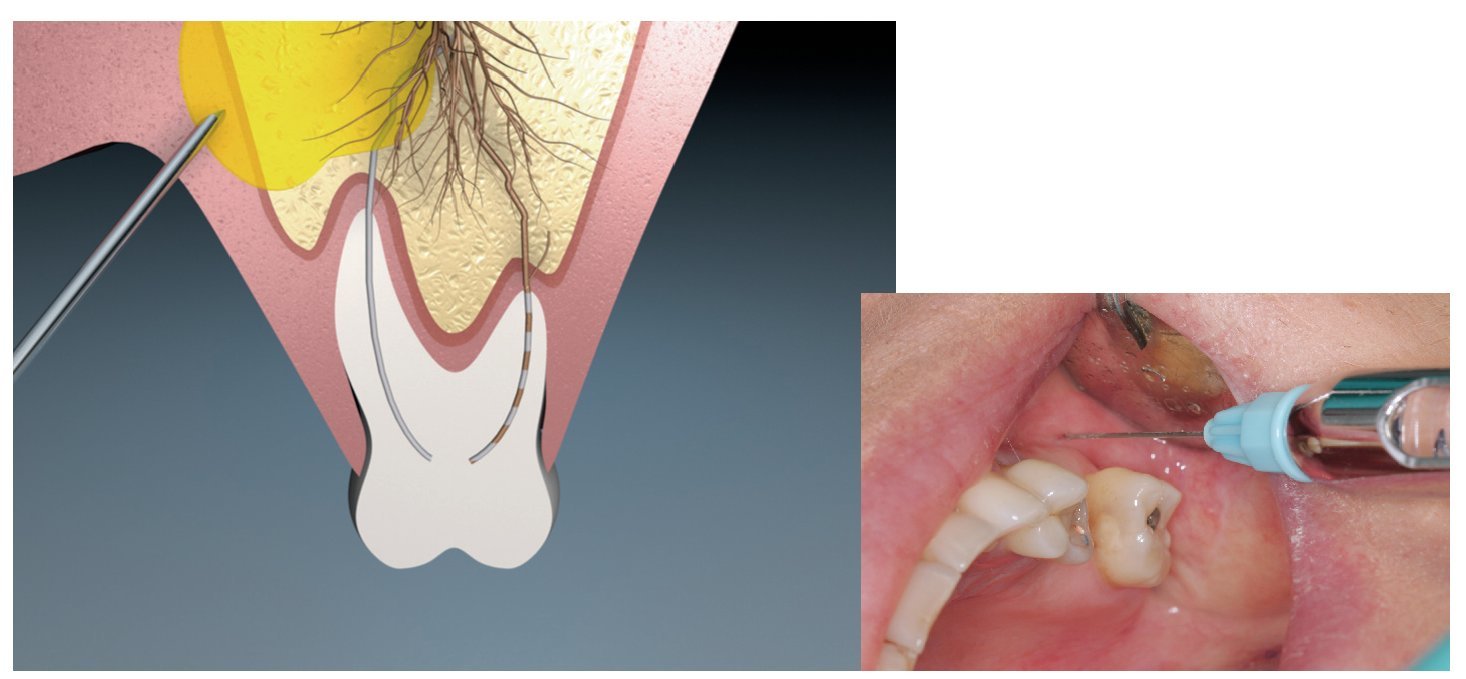
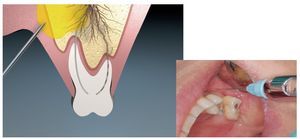
Este tipo de anestesia se utiliza habitualmente en el maxilar y en la mandíbula en la región de los dientes 34-44. Esta técnica consiste en inyectar el anestésico en el tejido del área de trabajo mediante diversas punciones. Después de la inyección, el anestésico se difunde hacia las terminaciones nerviosas (fig. 2).
Figura 2. Anestesia de infiltración, esquema e imagen clínica (abajo).
Anestesia de conducción
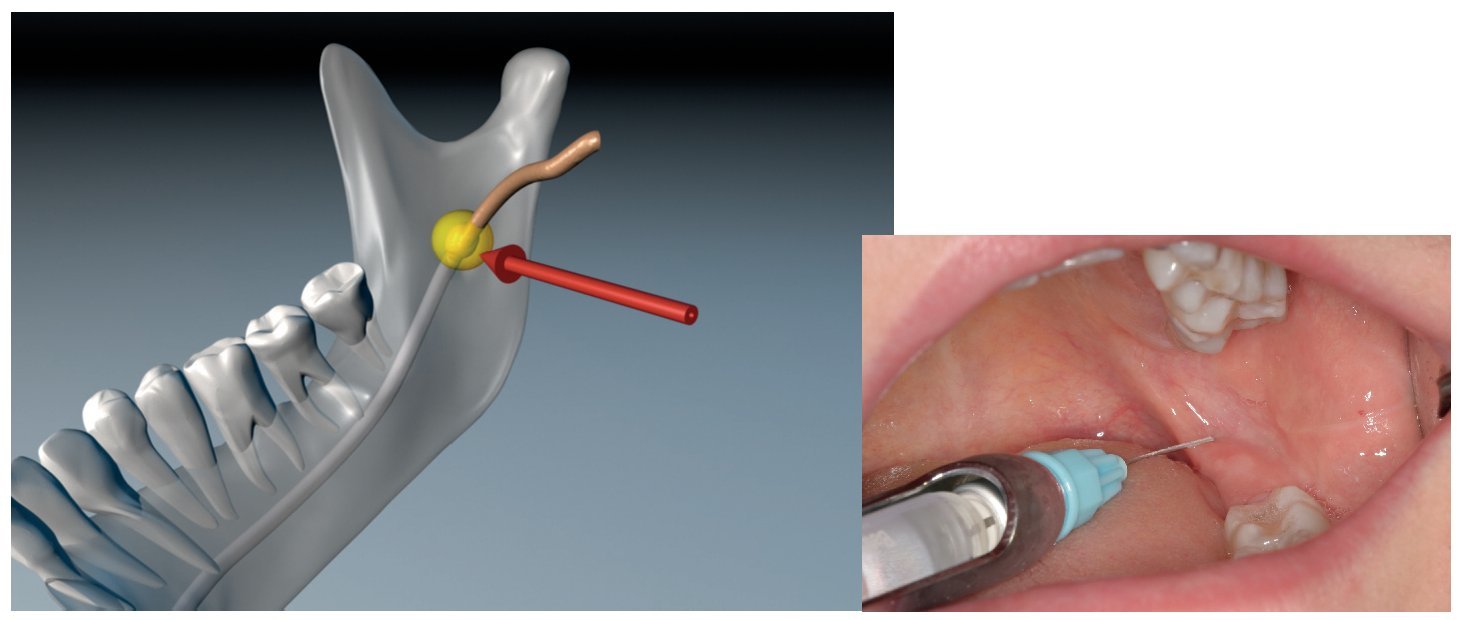
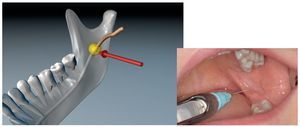
En general, la anestesia de conducción se utiliza para la supresión del dolor en la región de los dientes 48-45 y 38-35. En este caso se produce un bloqueo de la conducción del estímulo nervioso en el nervio sensitivo que inerva el área de trabajo (fig. 3). La anestesia de conducción se aplica también en los territorios inervados por el nervio infraorbitario, el nervio palatino mayor, el nervio nasopalatino, el nervio mentoniano y el nervio bucal.
Figura 3. Anestesia de conducción del nervio dentario inferior.
Anestesia intraligamentosa
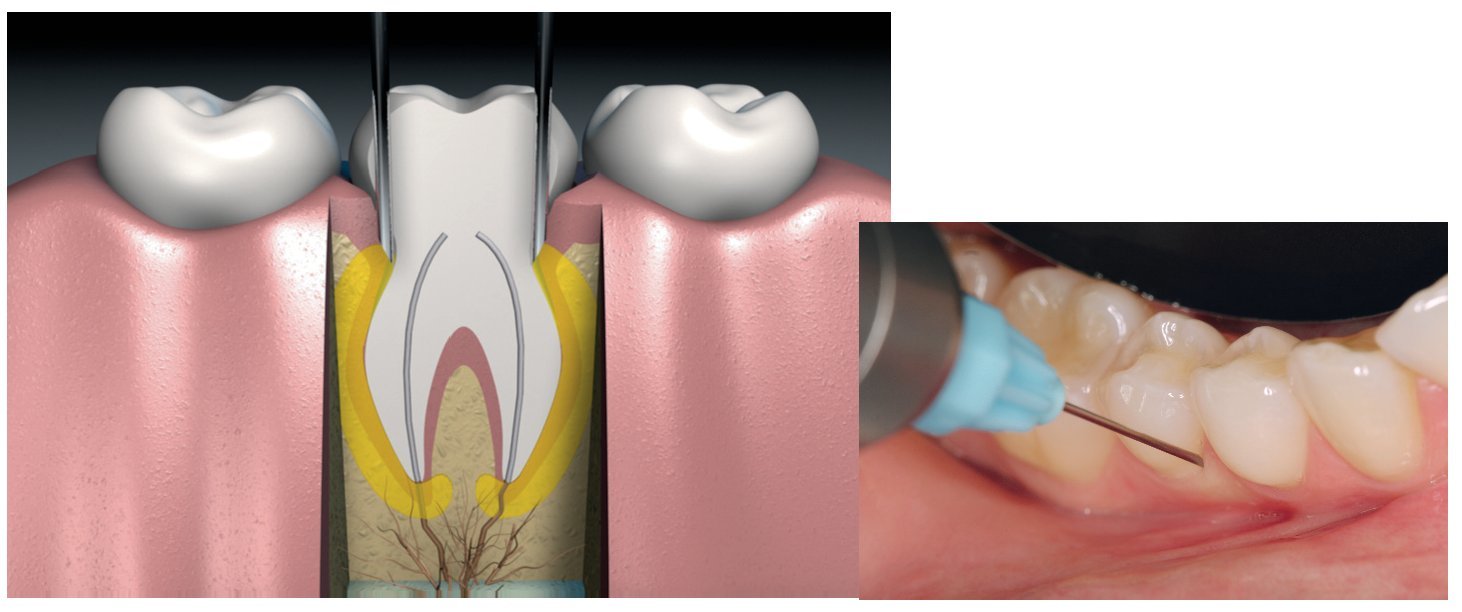
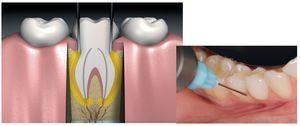
Esta técnica se puede aplicar en todas las piezas dentarias. Sin embargo, la técnica de punción no es adecuada como inyección única en el tratamiento de ápices radiculares o para exodoncias quirúrgicas. La inyección se aplica directamente en el espacio periodontal mesial y distal de los dientes anteriores y en los premolares. En el caso de los molares hacen falta varias punciones (fig. 4).
Figura 4. Anestesia intraligamentosa.
Medicamentos utilizados
Retrospectiva histórica
Los médicos anhelaban hace ya 150 años poder hacer más soportable el dolor durante los tratamientos odontológicos. Así fue como A. Niemann, un químico de Göttingen, descubrió que la cocaína aplicada en la mucosa oral ejercía un efecto anestésico local. En 1884 se llevó a cabo la primera anestesia de conducción del nervio dentario inferior con una solución de cocaína. Sin embargo, dado que la cocaína es fuertemente adictiva, a principios del siglo pasado se desarrolló la procaína, una sustancia que no provoca adicción. La procaína fue durante décadas el anestésico por excelencia en todo tipo de intervenciones odontológicas, pero tenía el inconveniente de presentar un período de latencia demasiado largo (= inicio de acción retardado) y un potencial alergénico considerable. Por ello se ha abandonado su uso en la odontología.
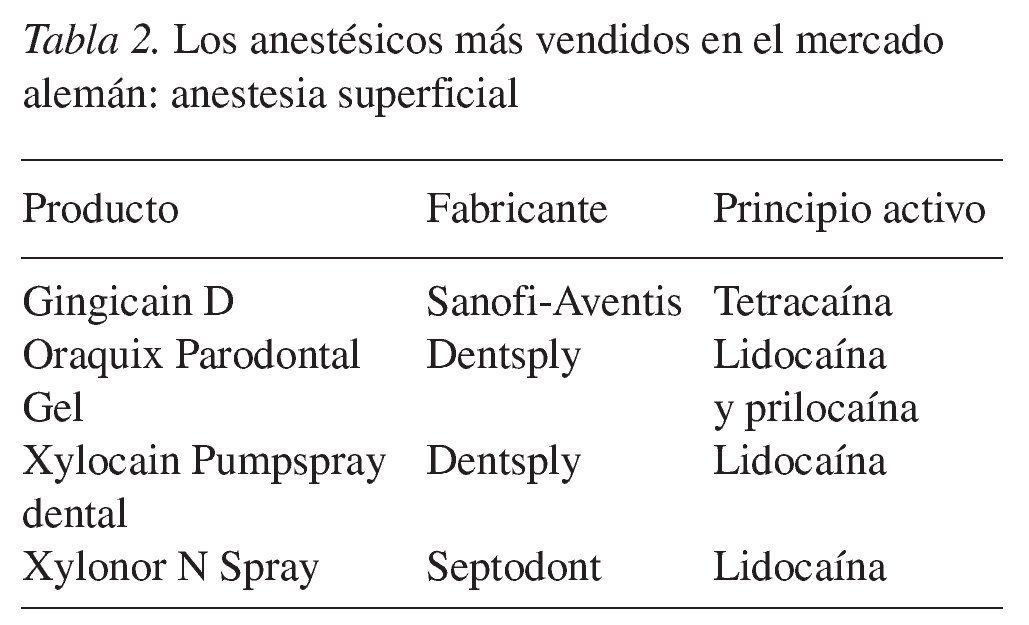
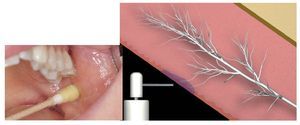
A mediados del siglo pasado se introdujeron en el mercado toda una serie de anestésicos nuevos. Actualmente la tetracaína y la benzocaína sólo se utilizan en la anestesia superficial. Están disponibles en forma de spray o en gel (fig. 5).
Figura 5. Anestesia superficial.
La lidocaína se sigue utilizando hoy en día como anestésico local y también en la anestesia superficial.
Los anestésicos mencionados provocan una vasodilatación y con ello una mayor perfusión del tejido, lo que favorece el paso más rápido del anestésico al tejido circundante.
La mepivacaína tiene la ventaja de que genera una vasodilatación mínima y proporciona, por lo tanto, una duración de acción adecuada.
La prolicaína se empezó a comercializar en 1960. No se debe utilizar ni en embarazadas ni en niños, o sólo bajo indicación estricta, debido a una serie de interacciones. En 1969 se desarrolló el principio activo articaína, que hoy sigue siendo el anestésico local más vendido en el mercado alemán. A este éxito ha contribuido sobre todo su buena tolerabilidad y su reducida tasa de efectos adversos. Para contrarrestar el efecto vasodilatador antes descrito y conseguir una duración de acción más larga, se añade a la mayoría de los anestésicos locales un vasoconstrictor, normalmente en forma de adrenalina. A través de la adición de dosis distintas del vasoconstrictor se consigue controlar la duración de la anestesia, como en el caso de la articaína.
Presentaciones
Los anestésicos locales se comercializan actualmente en ampollas cilíndricas, ampollas de fácil ruptura y viales multidosis (fig. 6). En el caso de los viales multidosis se añade metilparabén como conservante, lo que incrementa considerablemente el potencial alergénico, por lo que se ha dejado de recomendar el uso de dichos viales.
Figura 6. Existe una amplia gama de anestésicos que se comercializan en diversas presentaciones.
Complicaciones
Se han descrito casos de reacciones alérgicas sobre todo a la procaína y la lidocaína, siendo mucho menos frecuentes a la articaína (en ampollas de fácil ruptura y ampollas cilíndricas). Sin embargo, no se pueden descartar del todo, por lo que se debe disponer siempre de una anamnesis completa del paciente. El sulfito, añadido a todos los anestésicos locales con adrenalina como agente estabilizante, puede desencadenar crisis asmáticas en pacientes con antecedentes de asma. En caso de sobredosificación o de una técnica de inyección defectuosa pueden darse otras complicaciones. Para evitar la inyección accidental en un vaso sanguíneo (inyección intravascular), se efectuará una aspiración previa adecuada, sobre todo en el caso de la anestesia de conducción.
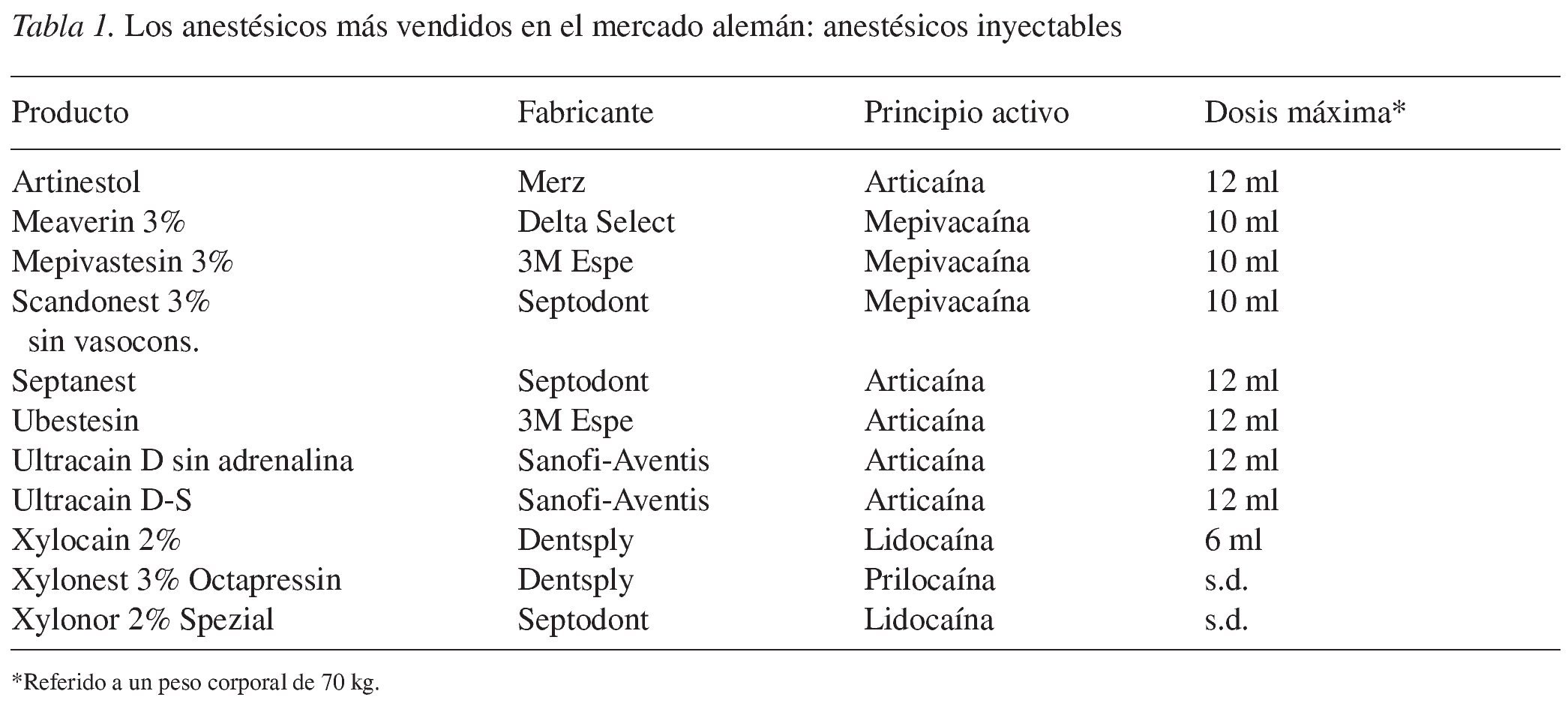
Dosis máxima
En la tabla 1 se muestran las dosis máximas que se pueden administrar de los distintos anestésicos locales. Debe advertirse que la dosis máxima puede ser menor en pacientes con enfermedades cardiocirculatorias, debido a una dosis máxima más baja del vasoconstrictor. Otras enfermedades de base también pueden exigir una reducción de la dosis máxima.
El personal de la consulta dental deberá estar en condiciones de detectar precozmente un empeoramiento del estado general del paciente con síntomas como mareo, palidez, inquietud, estados de ansiedad, disnea, alteraciones circulatorias, pérdida del conocimiento o incluso un paro respiratorio o cardiocirculatorio.
Por lo tanto, es imprescindible que todo el equipo asista periódicamente a sesiones de formación continuada en maniobras de reanimación. Los primeros síntomas de una reacción grave pueden aparecer sólo algunos segundos después de una inyección intravascular.
Fracaso de la anestesia
En tejidos alterados por procesos inflamatorios, el pH está disminuido, lo que modifica la penetrabilidad en la membrana nerviosa y disminuye el efecto anestésico. Por ello no es raro que fracase la anestesia en el tratamiento de piezas afectadas por procesos inflamatorios agudos.
Anestesia local durante el embarazo
En el embarazo se recomienda el uso de articaína y bupivacaína para la anestesia local, dado que su elevada unión a proteínas impide el paso rápido de estos principios activos al feto. No se dispone de evidencias de efectos teratogénicos de la anestesia de conducción en pacientes embarazadas. Sin embargo, el uso de mepivacaína en el último trimestre del embarazo puede tener un efecto inductor de contracciones, por lo que está contraindicado.
Estímulo, conducción del estímulo, anestesia local
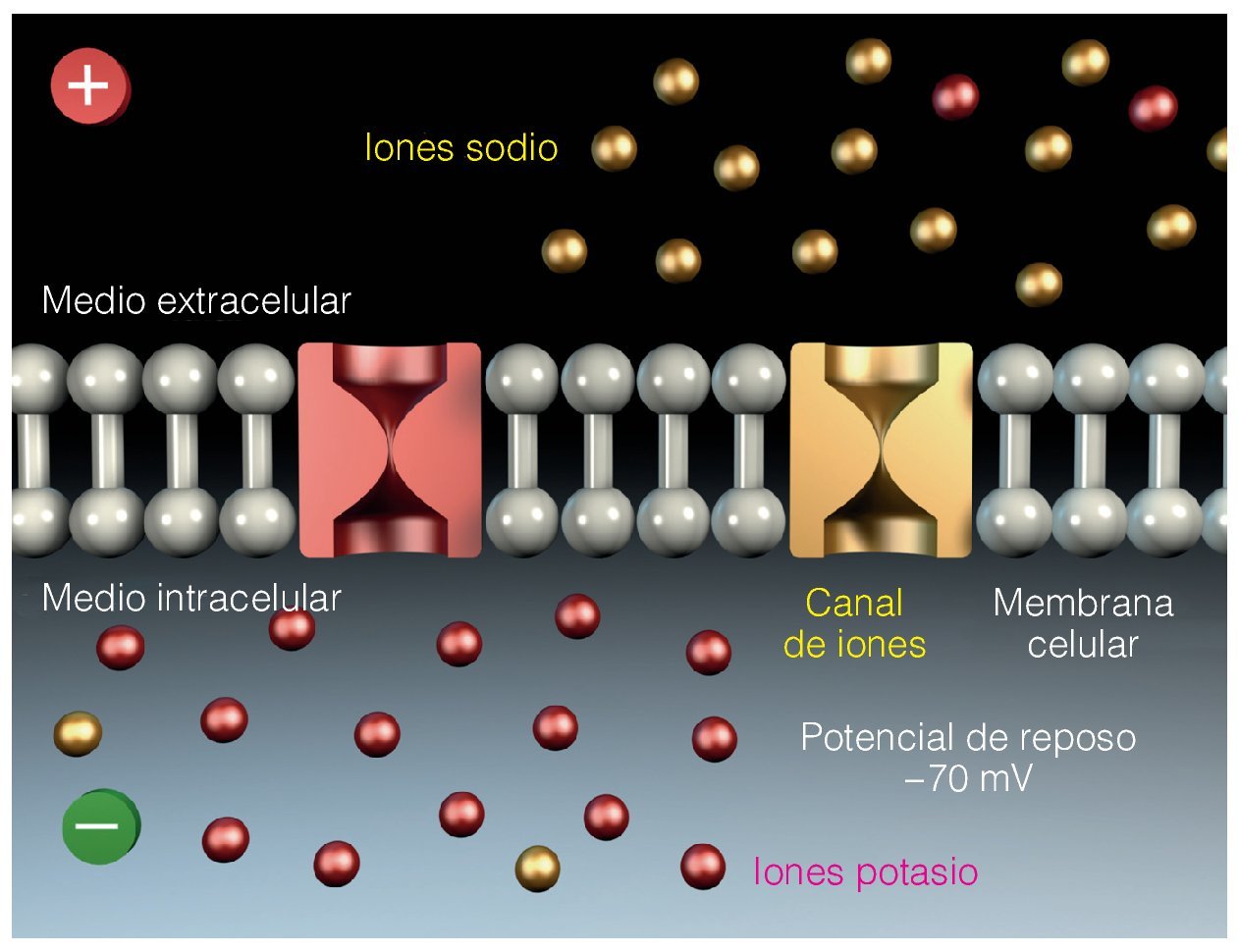
Potencial de reposo de la membrana nerviosa
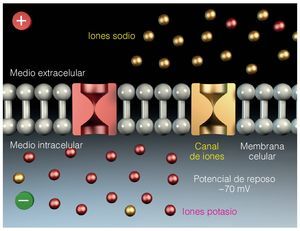
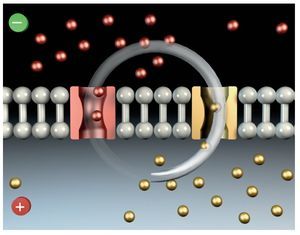
El potencial de reposo de la membrana nerviosa se sitúa entre 50-70 mV, lo que se debe a la distribución desigual de los iones (en la neurona existen concentraciones elevadas de iones potasio, mientras que en el medio extra-celular existen concentraciones elevadas de iones sodio). En estado de reposo, la membrana celular es prácticamente impermeable al paso de iones (fig. 7).
Figura 7. Distribución de los iones y potencial de reposo de la membrana nerviosa.
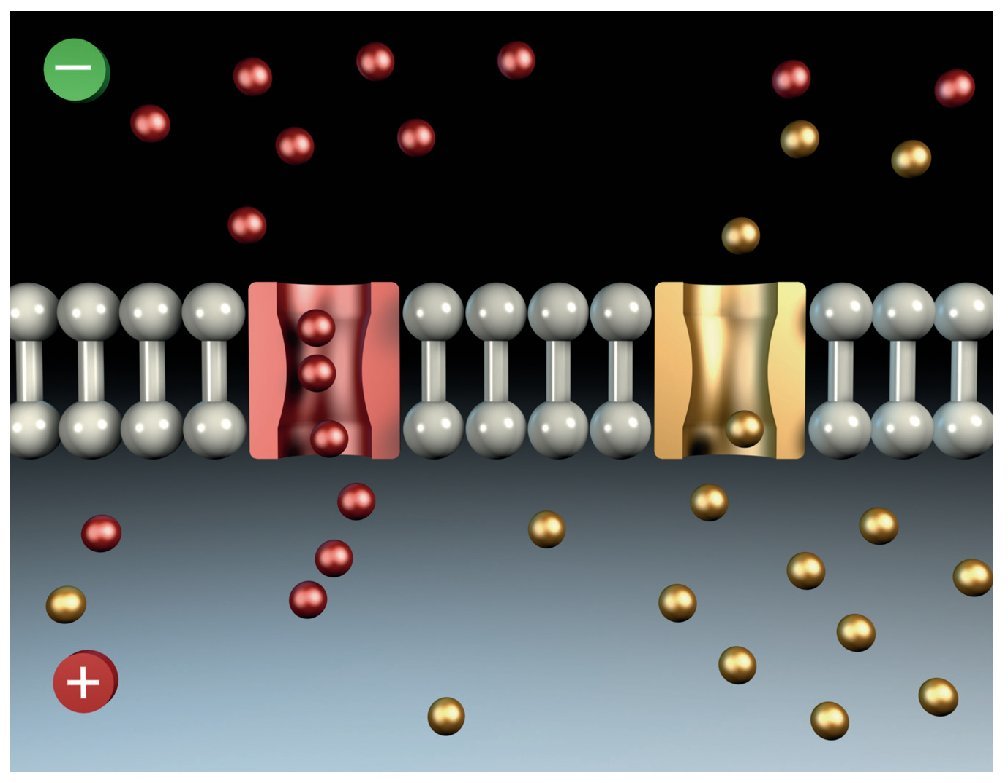
Excitación de la membrana nerviosa
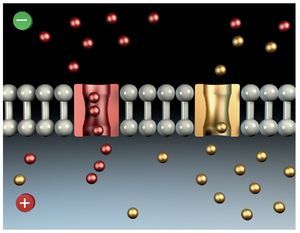
Durante la excitación de la membrana nerviosa se produce en primer lugar una despolarización y más adelante una repolarización. La excitación se acompaña de una mayor permeabilidad de la membrana al paso de iones Na. Con la entrada rápida de iones Na se invierte el potencial de membrana de un valor negativo (potencial de reposo = -50 a -70 mV) a un valor positivo de +40 mV denominado potencial de acción (fig. 8).
Figura 8. Despolarización.
Al final de la despolarización se produce la repolarización de la neurona, lo que consiste en el restablecimiento del mismo potencial negativo inicial a través del bombeo activo de iones Na hacia el medio extracelular (fig. 9).
Figura 9. Repolarización.
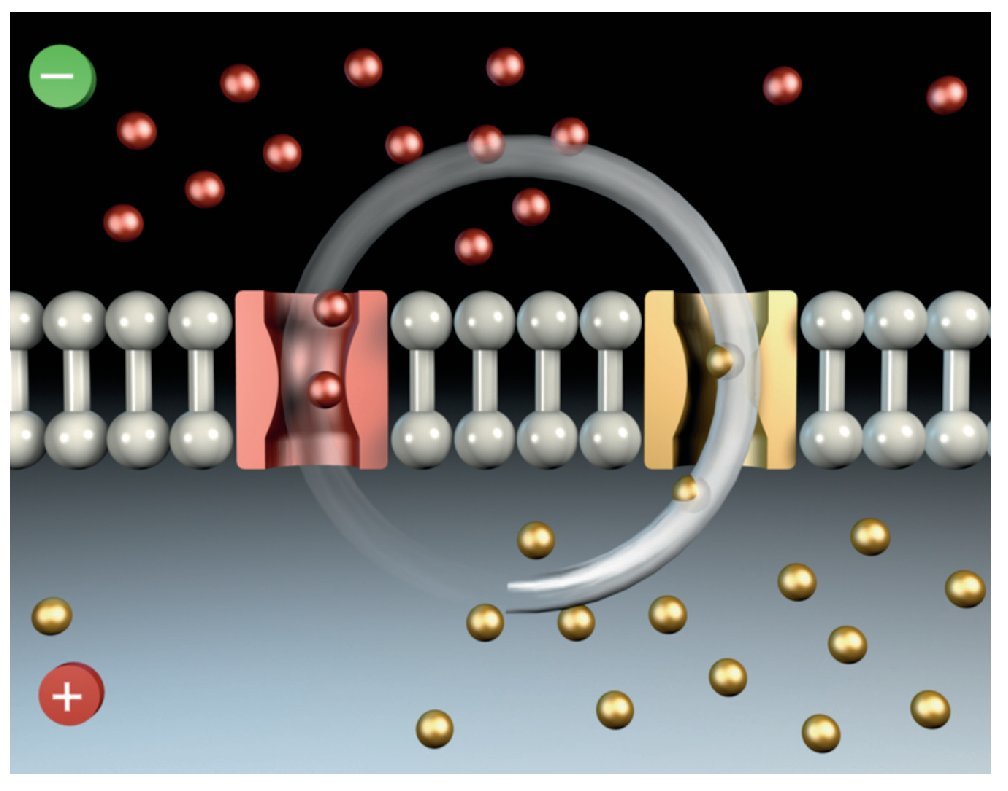
Mecanismo de acción de la anestesia local
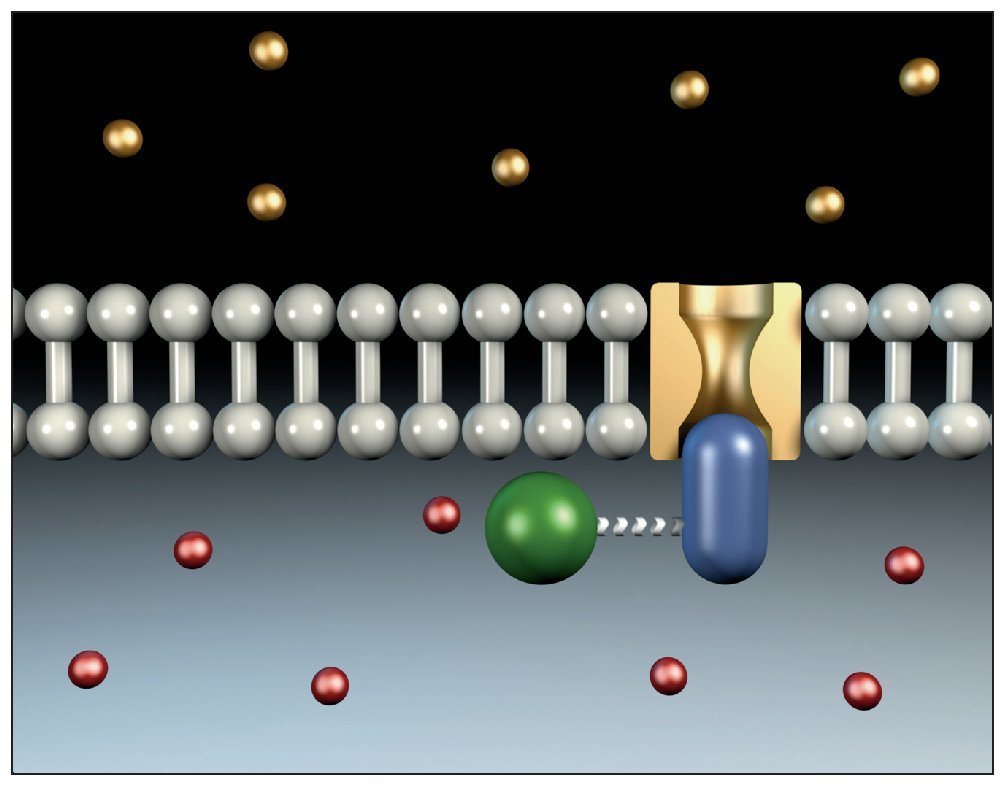
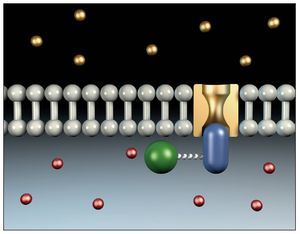
Las anestesias locales provocan un bloqueo reversible de la generación y de la propagación de los potenciales de acción en el nervio. El efecto se limita a un área determinada. Por su unión reversible a receptores especiales de los canales de sodio, el anestésico local impide la entrada rápida de iones sodio en la fase de despolarización. Esto disminuye el potencial de acción o lo llega incluso a inhibir a dosis altas del anestésico local y reduce también la velocidad de conducción (fig. 10). En una primera fase, se inhibe la percepción del dolor y posteriormente la sensibilidad térmica, la sensibilidad táctil y la barocepción. Con la desaparición del efecto anestésico se recuperan los distintos tipos de sensibilidad en orden inverso.
Figura 10. Mecanismo de acción de los principios activos anestésicos.
Higiene y seguridad en el trabajo
La Organización Mundial de la Salud (OMS) estableció en un dictamen de 1999 que el riesgo de infección en la anestesia local es alto. Por lo tanto, hoy en día es normal trabajar en condiciones higiénicas impecables utilizando jeringas e instrumentos estériles. Sin embargo, hay que tener presente que estos requisitos no se cumplen en todos los países. Asimismo hay que recordar la necesidad de proteger al personal asistencial garantizando la eliminación segura de las jeringas y las agujas utilizadas. Las lesiones por punción siguen constituyendo un riesgo alto para el personal de la consulta dental. En consecuencia, la Comisión Europea ha declarado la prevención de lesiones por instrumentos incisopunzantes uno de los objetivos prioritarios de la estrategia de la CE para la salud y la seguridad en el puesto de trabajo para el período 2007-2013.
Origen de las figuras
Figs. 1 y 6: Sanofi-Aventis; figs. 2-5 y 7-10: 3M ESPE.
Correspondencia: Zahnarzt Florian Gierl. Wisbacher Str. 1. 83435 Bad Reichenhall, Alemania.