INTRODUCCION. EL PROBLEMA DE LA VEJIGA HIPERACTIVA EN LA MUJER
Definición de «vejiga hiperactiva»
El síndrome de «vejiga hiperactiva» (VH), según el último informe del comité de terminología la International Continent Society (ICS), se define como la «urgencia miccional, con o sin incontinencia de urgencia, a menudo asociada a un aumento de la frecuencia y/o nicturia». También se denomina «síndrome de urgencia» o «síndrome de urgencia-frecuencia». Esta combinación de síntomas es sugestiva de hiperactividad del músculo detrusor (HD), demostrable por urodinámica, pero puede deberse a otras formas de disfunción uretrovesical. El término vejiga hiperactiva» sólo puede utilizarse si no hay infección urinaria probada u otra afección vesical demostrable1.
Algunos datos epidemiológicos
Los síntomas de VH presentan una alta prevalencia en la población general. En el estudio epidemiológico más extenso publicado hasta el momento, realizado en una muestra aleatorizada de la población general de 6 países (Canadá, Alemania, Italia, Suecia y Reino Unido2) y que tenía como objetivo evaluar la prevalencia de los síntomas de VH según la nueva definición de la ICS1, se encontró que, en una muestra total de 19.165 personas de más de 18 años, la prevalencia media de VH en mujeres fue del 12,2% y en el grupo de las mujeres mayores de 40 años alcanzaba el 14,6%. En más de la mitad de los casos identificados en este estudio, las personas que padecían este problema manifestaron estar preocupadas por él, pero sólo un 50% de ellas había buscado ayuda médica. En España, en un estudio poblacional, en el que también se utilizaba la última definición de VH de la ICS1, el 25,6% de 1.669 mujeres mayores de 40 años tenía síntomas de VH3.
Detección y diagnóstico
La identificación de las mujeres que presentan este problema y les preocupa, pero que aún no han consultado al médico, se basará en la detección, mediante una pregunta directa de la historia clínica, acerca de si tiene síntomas urinarios que le molesten, o utilizando cuestionarios simples autocontestados4 que pueden entregarse a las mujeres que acuden a consultas médicas por otras razones. Es importante señalar que, para este tipo de afecciones que no suponen una amenaza para la vida de la paciente, es fundamental conocer el grado de molestia que le supone a la persona que lo presenta antes de iniciar un proceso de diagnóstico y de tratamiento.
Una vez identificada la mujer que presenta el problema y le preocupa, el diagnóstico de la VH se realiza mediante la valoración de los síntomas (diario miccional, exploración física dirigida y análisis de orina) y de la función miccional descartando el residuo posmiccional. Esta evaluación con elementos básicos permite, en muchos casos, realizar el diagnóstico e indicar un tratamiento inicial en un entorno de atención no especializada. El diario miccional es un instrumento muy útil para confirmar la sospecha diagnóstica del síndrome de VH. El estudio urodinámico se reserva para las pacientes complejas, en las que hacer un diagnóstico clínico resulta imposible, o en los casos con afección asociada y que, de acuerdo con las recomendaciones de las guías de práctica clínica, requieren una evaluación en una unidad especializada5.
Orientación terapéutica
En los casos en que la valoración de los síntomas permita establecer un diagnóstico clínico de VH, se puede indicar un tratamiento inicial, que se basa en la administración de fármacos y terapias de modificación de la conducta. Cuando el tratamiento permite mejorar los síntomas, debe valorarse la continuidad de éste de una forma individualizada, basándose en la gravedad de los síntomas, la tolerancia al fármaco y la motivación para seguir con el tratamiento.
Si no hay una respuesta al tratamiento inicial, debe reevaluarse a la paciente en un entorno especializado. La mayoría de las guías de práctica clínica y los protocolos actuales para el tratamiento de la VH y la observación urodinámica de la HD concuerdan en la enorme dificultad que supone el tratamiento de las pacientes que no responden al tratamiento inicial. Las únicas alternativas terapéuticas para estas pacientes y sólo en casos muy seleccionados, y previo estudio en unidades especializadas, pueden ser la inyección intravesical de toxina botulínica o la neuromodulación. El tratamiento quirúrgico de la VH/HD con cistoplastia de aumento estaría sólo reservado a casos muy graves en que la HD pueda suponer un grave compromiso para la vida del paciente5.
El objetivo de este artículo es hacer una revisión de los fármacos disponibles en nuestro entorno, en el momento actual, para poder tratar a las mujeres con síntomas de VH y presentar las posibles vías de desarrollo de nuevas formas de tratamiento farmacológico.
BASES DEL TRATAMIENTO FARMACOLOGICO DE LA VEJIGA HIPERACTIVA
Los antagonistas de los receptores muscarínicos (antimuscarínicos) son el elemento fundamental para el tratamiento farmacológico de la VH. En la clínica se considera que el resultado es eficaz cuando se traduce en un mayor control del síntoma de urgencia, una disminución de los episodios de incontinencia y una menor frecuencia miccional.
Función y disfunciones del aparato urinario inferior en la mujer
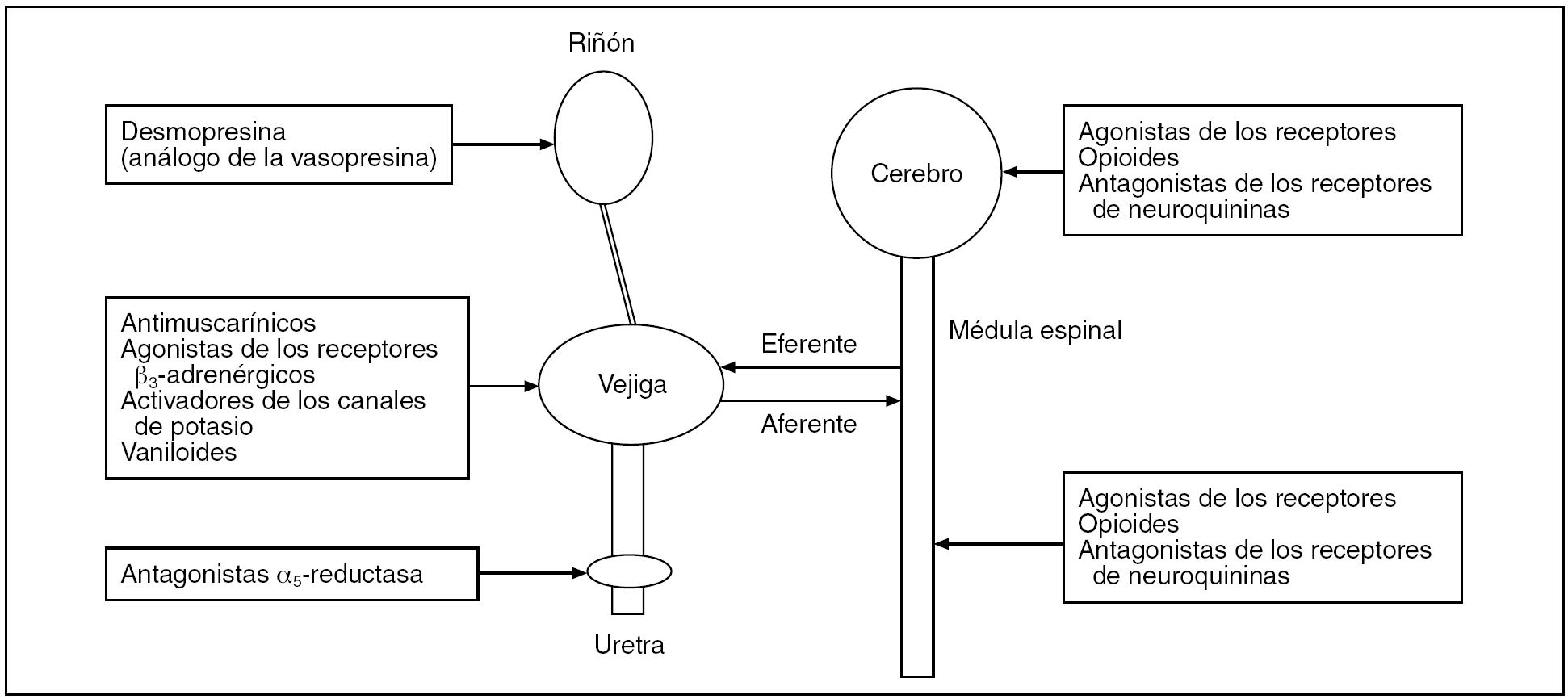
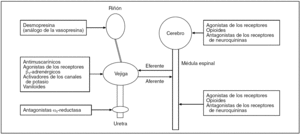
El aparato urinario inferior constituye una unidad funcional controlada por un complejo sistema de interacción entre el sistema nervioso central (SNC) y periférico y los factores reguladores locales. La micción voluntaria en la persona adulta, sin obstrucción anatómica, requiere una contracción vesical (del músculo detrusor), de magnitud y duración suficientes, en perfecta coordinación con la disminución simultánea de la resistencia uretral (relajación del esfínter liso y estriado). En esta regulación nerviosa están implicados el sistema nervioso simpático, el parasimpático y el somático. Los neurotransmisores que participan como mediadores en este control neural son la acetilcolina, la noradrenalina, el adenosintrifosfato y los neuropéptidos. La acción sobre los mecanismos de acción de estos neurotransmisores, y algunos del SNC que participan en la modulación de la micción (noradrenalina, GABA, dopamina), puede también utilizarse con finalidad terapéutica (fig. 1).
Figura 1.Posibles lugares de acción de los fármacos para tratar la incontinencia de urgencia y la vejiga hiperactiva.
Las disfunciones en la micción se agrupan en alteraciones de la función del llenado vesical (fase de almacenamiento) y anomalías en el vaciado (fase de micción). La fisiopatología de estas disfunciones no se conoce con exactitud; por este motivo, los tratamientos farmacológicos son muy escasos. Los fallos en la función de almacenamiento producirán incontinencia urinaria, que puede ser secundaria a la disminución de la resistencia uretral y se evidencia durante los esfuerzos físicos que suponen un aumento de la presión abdominal y que se denomina incontinencia urinaria de esfuerzo (IUE), o secundaria a una HD, que se produce precedida de una sensación de urgencia miccional y que denominamos incontinencia urinaria de urgencia (IUU).
Fisiopatología de la vejiga hiperactiva-hiperactividad del detrusor
La fisiopatología de la VH, con o sin IUU, no es bien conocida y se supone que se produce debido a alteraciones en los diferentes mecanismos de tipo neurológico y miogénico que participan en la micción. Hasta el momento, el tratamiento farmacológico de la VH se ha basado en el concepto de que, al inhibir las contracciones involuntarias del músculo detrusor de la vejiga, los síntomas de urgencia y frecuencia mejoran. Dado que la contracción vesical ocurre como consecuencia de la activación de los receptores muscarínicos y es mediada por la acetilcolina, el tratamiento se ha basado en bloquear estos receptores, situados en el músculo detrusor, con fármacos antimuscarínicos.
Receptores muscarínicos en el aparato urinario inferior
Los receptores muscarínicos actúan como mediadores de la contracción vesical normal y también se ha considerado clásicamente que median en las contracciones involuntarias que se producen en la VH. Los antimuscarínicos han sido, hasta ahora, los únicos fármacos que han demostrado sus propiedades terapéuticas para los pacientes con síntomas de VH; estos fármacos, a las dosis autorizadas, alteran la sensación vesical durante el llenado, lo que explica la mejoría en los síntomas (urgencia, frecuencia, nicturia e incontinencia), pero no inhiben la fase de vaciado normal del ciclo miccional6.
Existen varios tipos de receptores muscarínicos en el cuerpo humano (M1-M5), por consiguiente, la acción de un fármaco con efecto antimuscarínico ocurre en todos los órganos donde estos receptores están presentes. La vejiga posee receptores muscarínicos M2 y M3. La combinación de estudios farmacológicos y génicos ha permitido avanzar en el entendimiento del papel funcional de receptores muscarínicos en la vejiga. Parece que los receptores M2, que predominan en número (80%), desempeñan un papel en la relajación del detrusor durante el llenado vesical: facilitan la contracción mediada por los M3. Los M2 también pueden producir contracciones de la vejiga indirectamente, revirtiendo la relajación que depende de los receptores betaadrenérgicos, aunque el papel fisiológico de estos receptores beta en la relajación del detrusor es muy discutido. Los receptores M3 producen la contracción del músculo liso directamente por un mecanismo que se basa en la entrada de calcio extracelular por los canales de tipo l y la activación de un sistema enzimático. Se considera que lo ideal sería que los efectos deseados para la función vesical (aumento de la capacidad vesical, disminución de la urgencia) estuvieran relacionados con un menor efecto sistémico (p. ej., boca seca y estreñimiento). Así, si un fármaco tiene una alta incidencia de sequedad de boca, relacionada con sus efectos sobre la vejiga, no tiene una uroselectividad favorable7.
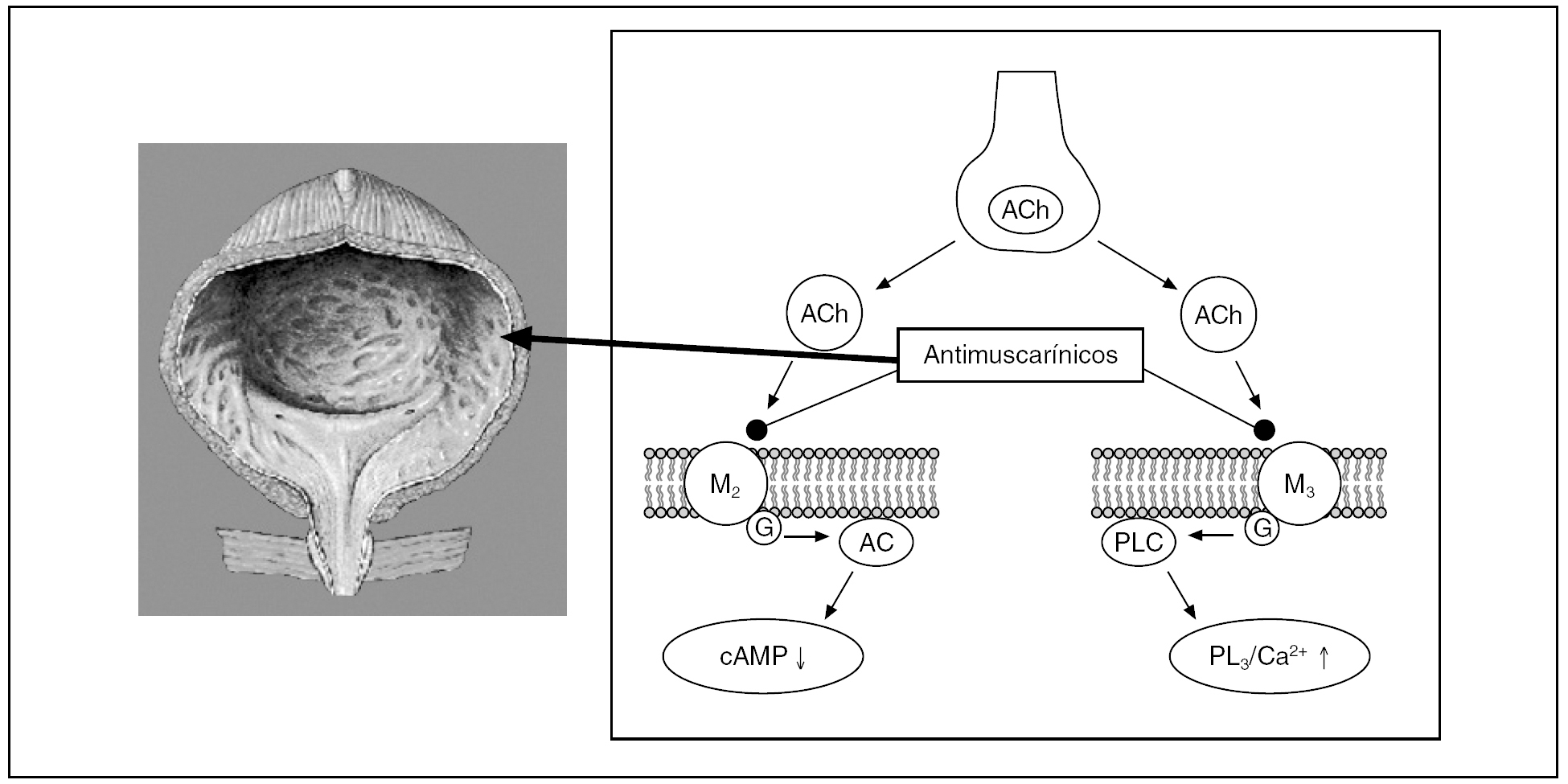
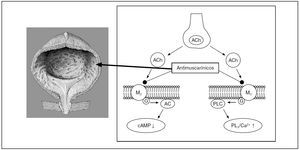
Hay que señalar que, aunque se ha creído tradicionalmente que los fármacos anticolinérgicos actúan principalmente antagonizando los receptores de estimulación postsináptica M2/M3 en el músculo detrusor, una hipótesis más reciente considera que los antimuscarínicos actúan mediante otros mecanismos, relacionados con el sistema aferente, en vez del eferente, y sugiere que los receptores muscarínicos localizados en el urotelio y el suburotelio pueden modular la liberación de ciertos factores, que a su vez pueden afectar a la función de vejiga, tanto en el sistema eferente como aferente8 (fig. 2).
Figura 2.Efecto de los antimuscarínicos en la vejiga. El bloqueo de los receptores muscarínicos en el detrusor y en el urotelio y suburotelio puede prevenir los síntomas de vejiga hiperactiva y la hiperactividad del detrusor sin afectar la contracción vesical durante la micción.
Fármacos disponibles para el tratamiento de la hiperactividad del detrusor
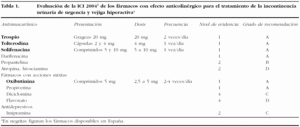
Existe una larga lista de fármacos con efectos anticolinérgicos que han sido evaluados por un comité de expertos en la Tercera Consulta Internacional sobre Incontinencia (tabla 1). Todos estos fármacos se han evaluado de forma detallada y se han hecho las recomendaciones para su utilización sobre la base de la evidencia científica existente9. Dentro del grupo de los anticolinérgicos, la oxibutinina, el cloruro de trospio, la tolterodina y la solifenacina son los fármacos disponibles actualmente en nuestro país, por orden de introducción (más antiguo a más reciente), y los que se revisan en este artículo.
En general, los antimuscarínicos se dividen en aminas terciarias y cuaternarias, y difieren en aspectos como la lipofilicidad, la carga molecular e incluso el tamaño molecular. Las aminas terciarias tienen más alta lipofilicidad y carga molecular que las cuaternarias. La oxibutinina, la tolterodina y la solifenacina son aminas terciarias, se absorben bien a través del tracto gastrointestinal y, en teoría, pueden pasar al SNC, dependiendo de sus características fisicoquímicas. Los componentes amonio cuaternarios, como el cloruro de trospio, no se absorben bien por el tracto gastrointestinal y su capacidad de pasar la barrera hematoencefálica es muy limitada, por lo cual tienen una tasa baja de efectos secundarios en el SNC.
Estudios de farmacocinética que utilizan concentraciones totales en plasma indican que, a dosis terapéuticas, los efectos de las moléculas no selectivas, como la tolterodina y el trospio, pueden, en teoría, implicar a múltiples receptores, incluidos los M2 y M3, mientras que la eficacia clínica de la solifenacina puede basarse, fundamentalmente, en la ocupación de los receptores M3. Aunque los fármacos antimuscarínicos más recientemente introducidos no se han traducido en un aumento de eficacia, presentan una mejora significativa respecto a los más antiguos, sobre todo respecto a su mayor tolerabilidad10.
La solifenacina es el fármaco de más reciente introducción en nuestro país; es también una amina terciaria con una mayor afinidad para los receptores M3 que los demás anticolinérgicos hasta ahora comercializados, con una vida media de unas 50 h. Está entre los anticolinérgicos que se deben considerar para el manejo de la hiperactividad vesical, tanto por su efectividad clínica como por su perfil de buena tolerancia. La solifenacina se ha evaluado mediante 2 amplios ensayos en fase II y 4 ensayos en fase III (estudios con placebo a dosis de 5 y 10 mg y un estudio comparativo con tolterodina), de 12 semanas de duración, en un total de 3.500 pacientes con VH. Los resultados de estos estudios11-13 demuestran su eficacia en el tratamiento de la VH y la HD, con un perfil de tolerancia muy bueno y la posibilidad de ajustar la dosis a 5 o 10 mg14.
La oxibutinina es una amina terciaria, con metabolitos activos y con un cierto grado de selectividad para los receptores M3 y M1. Tiene también efectos anestésicos locales y efectos miorrelajantes. La acción antimuscarínica produce efectos clínicamente demostrables mediante la reducción del número de episodios de IU y en el número de micciones15,16. El efecto secundario principal de la oxibutinina de liberación inmediata, igual que el de los demás anticolinérgicos, es la sequedad de boca. Aunque su incidencia parece disminuir en la forma de liberación lenta, en el momento actual no disponemos de esta forma en nuestro país. Es eficaz desde un punto de vista fisiológico y farmacológico, y se ha estudiado su eficacia en la forma de liberación prolongada, por vía transdérmica y rectal, con resultados similares a los de liberación inmediata, pero con menos efectos secundarios. La oxibutinina transdérmica, a dosis de 3,9 mg/día en parches, ha demostrado una eficacia similar a la de la oxibutinina de liberación inmediata, pero con la misma tasa de efectos adversos que el placebo. El efecto adverso más común en esta forma transdérmica son el prurito y el eritema en la zona de parche17; esta forma de administración tampoco está disponible en nuestro país en la actualidad.
El trospio es un derivado del amonio cuaternario, con una alta solubilidad en agua, pero su biodisponibilidad es reducida cuando se administra por vía oral; penetra muy poco el SNC, por esto los efectos adversos en él son mínimos. No tiene metabolitos activos ni selectividad de subtipo. Se han realizado varios ensayos clínicos, tanto en pacientes con HD de origen neurogénico como no neurogénico, en los que se ha demostrado su eficacia, medida tanto en la mejora de los síntomas (disminución de la frecuencia miccional, episodios de urgencia y de IUU) y en parámetros urodinámicos (aumento de la capacidad cistométrica y del volumen a la primera contracción)18-21.
La tolterodina es una amina terciaria, con metabolito activo, que contribuye a la eficacia del fármaco de igual forma que la sustancia principal. No presenta selectividad de subtipo pero sí selectividad funcional para la vejiga. La eficacia y la seguridad de la tolterodina en su forma de liberación inmediata se han evaluado ampliamente en un gran número de ensayos clínicos con placebo y con oxibutinina. Su selectividad funcional para la vejiga hace que, con una eficacia igual, los efectos secundarios, fundamentalmente la sequedad de boca, sean menores que los de la oxibutinina oral de liberación inmediata22-24. Está disponible en forma de comprimidos de 4 mg de liberación prolongada; esta forma ha demostrado tener una menor incidencia de sequedad de boca25-28. En una revisión sistemática sobre la eficacia y la seguridad de los anticolinérgicos, en la que se incluían ensayos clínicos realizados hasta agosto de 2004, la tolterodina demostró una incidencia de sequedad de boca inferior al grupo placebo28.
En resumen, existe evidencia de nivel 1 que demuestra que el tratamiento de las mujeres con síntomas de VH con fármacos anticolinérgicos es eficaz y seguro10, y consigue una tasa de curación o mejoría de los síntomas del 50-60% de los casos. Es aconsejable iniciar el tratamiento a la dosis terapéutica más baja posible que haya demostrado ser eficaz, adaptar la dosis a la respuesta de la paciente y controlar a las pacientes muy de cerca para detectar los posibles efectos secundarios y motivarlas para seguir el tratamiento, si éste resulta eficaz en el control de los síntomas.
POSIBLES EFECTOS DEL TRATAMIENTO HORMONAL EN EL SINDROME DE VEJIGA HIPERACTIVA
El modo de acción del tratamiento hormonal no está claro. Puede ser mediante cambios en el colágeno, el lecho vascular y el epitelio.
Efectos en la incontinencia
El tratamiento de la IU con estrógenos es un tema controvertido. Existen datos de algunos estudios observacionales, no aleatorizados, de pequeño tamaño y en grupos de mujeres con síntomas mal definidos. Aunque se han estudiado distintos estrógenos (estradiol, estriol), administrados de forma local o sistémica, en ninguno de ellos se ha evidenciado una mejoría objetiva en la incontinencia; sí se observó algún grado de beneficio subjetivo en los síntomas de urgencia y frecuencia30. El Heart and Estrogen/Progestin Replacement Study, destinado a evaluar el efecto cardiovascular del tratamiento hormonal sustitutivo (THS) en mujeres menopáusicas, ha demostrado que el tratamiento hormonal combinado empeora los síntomas de IU31. Datos procedentes del Nurses Health Study, analizados por Grodstein et al32, encuentran que el THS parece aumentar el riesgo de IU y que éste no varía según la vía de administración (oral o dérmica), la dosis y el tipo de hormonas utilizadas. Hendrix et al33, en un análisis de los datos del estudio WHI en relación con el efecto en los síntomas de IU después de un año de tratamiento con estrógenos conjugados equinos, concluyeron que la toma de este tipo de estrógenos, solos o en combinación con medroxiprogesterona, aumenta el riesgo de IU (tanto de esfuerzo como de urgencia) en mujeres inicialmente continentes y los síntomas empeoran en las mujeres que ya los tenían cuando fueron incluidas en el estudio.
Efectos en la urgencia
Aunque queda claro que los estrógenos no han demostrado su eficacia en el tratamiento de la IU, o que incluso pueden empeorarla, hay que considerar que la atrofia urogenital afecta a todas las mujeres en la menopausia y que los síntomas pueden confundir la sintomatología urinaria, fundamentalmente la urgencia miccional; por tanto, sigue siendo válida la recomendación de asociar, en el tratamiento de la IU en la mujer menopáusica, el tratamiento de la atrofia urogenital. Éste puede hacerse con estrógenos vaginales, dado su perfil de bajo riesgo y la evidencia de que sus efectos beneficiosos para el tratamiento de las mujeres posmenopáusicas con síntomas de VH y atrofia urogenital son superiores al no tratamiento34.
NUEVAS ESTRATEGIAS DE TRATAMIENTO FARMACOLOGICO DE LA VEJIGA HIPERACTIVA/HIPERACTIVIDAD DEL DETRUSOR
Aunque en la última década ha crecido de forma exponencial la investigación de nuevas sustancias para el tratamiento de esta afección, que afecta a la calidad de vida de millones de personas en todo el mundo, lo cierto es que las opciones terapéuticas siguen siendo muy limitadas. Los antimuscarínicos continúan siendo los fármacos que ocupan el lugar central, pero se están investigando nuevos componentes con otros mecanismos de acción.
Novedades en investigación clínica en el tratamiento de la vejiga hiperactiva
Agonistas alfaadrenérgicos
En el varón con hiperplasia benigna de próstata, los síntomas de VH (urgencia, frecuencia y nicturia) están asociados a síntomas de obstrucción (dificultad para el inicio de la micción, sensación de vaciado incompleto, chorro miccional débil). No obstante, a la hora de indicar un tratamiento farmacológico, en la mayoría de los casos se prescribe un fármaco con potencial acción sobre el problema obstructivo. Los fármacos más utilizados para estos pacientes son los agonistas α1-adrenérgicos y los inhibidores de la 5 alfareductasa. En la mujer neurológicamente normal, los síntomas de VH no se relacionan con la obstrucción; esto sólo puede observarse en algunos casos de obstrucción posquirúrgica o en pacientes con micción no coordinada.
Recientemente se han presentado los resultados del primer ensayo clínico que investiga el efecto terapéutico de un agonista α1-adrenérgico (tamsulosina) en mujeres con síntomas de VH neurológicamente normales. El estudio de Robinson et al35 demuestra que este fármaco no tiene ningún efecto terapéutico y, por tanto, no debe contemplarse como tratamiento de los síntomas de VH de origen idiopático en la mujer.
Antidiuréticos (desmopresina)
La indicación de desmopresina en personas con problemas de control de su función miccional se ha utilizado fundamentalmente en niños con enuresis. No obstante, también se ha investigado su efecto terapéutico en adultos con síntomas urinarios relacionados con disfunciones de la fase de almacenamiento vesical. La desmopresina ha demostrado ser efectiva, en mujeres y varones, para el tratamiento de los síntomas de nicturia36 debida a una poliuria nocturna (entendemos por poliuria nocturna el aumento de la diuresis en este período del día)37. También se ha investigado el efecto terapéutico en las mujeres con IU, y se demostró la reducción del número de episodios de IU, con un mínimo de efectos adversos y sin los efectos de sequedad de boca de los antimuscarínicos38.
Recientemente se ha presentado un estudio de «prueba de concepto» (ensayo clínico en fase IIb) que investiga el papel de este fármaco en pacientes (varones y mujeres) con síntomas de VH. El estudio ha demostrado que es eficaz, tanto en la reducción del número de micciones como en los episodios de urgencia y de IU. No obstante, es importante señalar que este fármaco debe utilizarse con extrema precaución en pacientes de más de 65 años por el riesgo de hiponatremia39.
Nuevas líneas de investigación farmacológica básica
Aun aceptando que la relajación del detrusor continúa siendo el mecanismo terapéutico principal para la VH, cada vez se está poniendo más interés en las sustancias capaces de actuar a otros niveles.
El papel del urotelio en la inhibición de la contracción del detrusor es un tema de gran interés en la investigación farmacológica básica; este efecto del urotelio se atribuye a la secreción de un factor «difusible» que deriva del propio urotelio y que tiene propiedades inhibitorias (factor difusible de inhibición de la contracción [UDIF]). El UDIF aún no es muy conocido, pero el interés que puede tener su identificación es enorme, dado que ello permitiría tener nuevos objetivos en el tratamiento farmacológico de la HD40,41. Una línea de investigación que parte del hecho conocido de que la estimulación, relacionada con la anterior, parte del hecho de que la estimulación de los receptores muscarínicos en el urotelio vesical provoca la secreción de óxido nítrico y de un UDIF. Además, se acepta que la estimulación de los receptores betaadrenérgicos de la vejiga la relajan y, por tanto, serían potencialmente una alternativa terapéutica para la HD42-44. Los datos de ensayos clínicos con estas nuevas sustancias se esperan con interés.
Correspondencia:
Dra. M. Espuña Pons.
Institut Clínic de Ginecologia, Obstetricia i Neonatologia. Hospital Clínic.
Villarroel, 170. 08036 Barcelona. España.
Correo electrónico: mespuna@clinic.ub.es
Fecha de recepción: 22/5/2006.
Aceptado para su publicación: 18/3/2007.