INTRODUCCION
Los teratomas quísticos maduros suponen globalmente el 10-20% de las tumoraciones ováricas, cifra que se eleva al 50% si nos centramos en los grupos de edad correspondientes a niñas y adolescentes. Son tumores benignos derivados de una línea germinal multipotencial, caracterizados por la presencia de tejidos procedentes de las tres hojas embrionarias. El término quiste dermoide se refiere a los teratomas más frecuentes, en los que sólo están presentes los tejidos derivados del ectodermo.
En el 1-2% de los casos se transforman en tumores malignos, generalmente en carcinomas epidermoides1, proceso que ocurre más frecuentemente a partir de la cuarta década de la vida, y se caracteriza por un crecimiento rápido de la tumoración con invasión local; son infrecuentes las metástasis a ganglios linfáticos. No obstante, los teratomas malignos primarios pueden aparecer en cualquier momento de la vida2; por tanto, la edad joven no excluye la posibilidad de que una tumoración anexial sugestiva de quiste dermoide sea de naturaleza maligna. La bilateralidad está descrita en el 10-15% de los casos2,3, y la recidiva en caso de tratamiento conservador es del 0-4%.
La laparoscopia es la vía utilizada con más frecuencia para el tratamiento de los teratomas ováricos, por las ventajas que aporta tanto a la paciente como al sistema sanitario2,4,5.
SUJETOS Y MÉTODOS
Estudio retrospectivo analítico de 91 tumoraciones ováricas con diagnóstico histológico de quiste dermoide operados en el Hospital Severo Ochoa de Madrid entre enero de 2001 y diciembre de 2004. La selección de casos se realizó a partir de los datos del archivo de diagnósticos del servicio de anatomía patológica, y los datos se obtuvieron de la revisión sistemática de las historias clínicas de las pacientes.
Se diseñó una hoja de captación de datos, que incluyó características generales de las pacientes, la sintomatología relacionada con la enfermedad, el tamaño del tumor y la información relacionada con la cirugía: vía de acceso, tipo de cirugía realizada, duración de la intervención, complicaciones, rotura del quiste, diagnóstico de peritonitis química, estancia hospitalaria y recidiva.
Las variables fueron capturadas en una base de datos Excel y analizadas con el programa de cómputo estadístico EpiInfo versión 6.0. Las variables cualitativas se expresan en forma de porcentajes, y las cuantitativas en forma de medias ± desviación estándar. Las diferencias entre variables cualitativas se estimaron, según el número de casos, mediante la prueba de la χ2 o la probabilidad exacta de Fisher, y las diferencias entre variables cuantitativas, mediante la t de Student.
La indicación de laparotomía o laparoscopia se basó fundamentalmente en el tamaño anexial, la presunción de malignidad/benignidad y los antecedentes de la paciente. La realización de quistectomía u ooforectomía/anexectomía se decidió en función de la presencia de tejido ovárico residual normal, la edad de la paciente y el tamaño de la tumoración. Se intentó evitar en la mayor medida posible el vertido intraperitoneal del contenido del quiste, utilizando un compartimento estanco para la extracción de la pieza quirúrgica en la mayoría de las ocasiones. En los casos en que la rotura fue inevitable se lavó cuidadosamente la cavidad con abundante suero fisiológico y se tomaron medidas para prevenir el paso del contenido del quiste al abdomen medio y superior.
RESULTADOS
Durante los 4 años revisados se realizaron en el Hospital Severo Ochoa 91 intervenciones quirúrgicas por quiste dermoide ovárico. Para este estudio se tuvo en cuenta las siguientes variables: vía de acceso (laparoscopia, laparotomía), tipo de cirugía realizada (quistectomía, ooforectomía, anexectomía), tamaño de la tumoración, complicaciones quirúrgicas y posquirúrgicas (disminución de la hemoglobina, complicaciones infecciosas, necesidad de reintervención por hemoperitoneo, rotura intraoperatoria del quiste y peritonitis química), estancia hospitalaria media, duración de la intervención y recidiva.
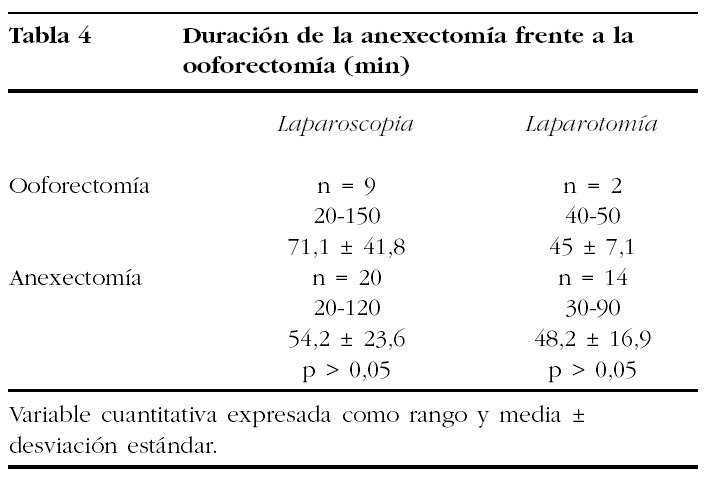
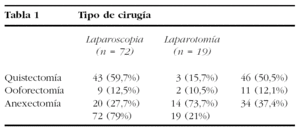
Los datos referentes al acceso quirúrgico y el tipo de cirugía realizada quedan reflejados en la tabla 1.
El tamaño de las tumoraciones osciló entre 1 y 20 cm, las operadas por laparoscopia entre 2 y 12 cm (5,5 ± 2,3 cm), y las operadas por laparotomía entre 1 y 20 (11,3 ± 6,2 cm). Los casos operados por laparotomía de tamaño entre 1 y 5 cm (n = 4) fueron hallazgos incidentales en el curso de cirugías indicadas por otro motivo (cesárea o histerectomía por útero miomatoso), y los casos entre 6 y 10 cm (n = 7) por diagnóstico de la tumoración en el segundo trimestre del embarazo, por abdomen agudo secundario a una torsión ovárica o por sospecha de malignidad. A partir de 10 cm de tamaño el protocolo quirúrgico de nuestro servicio indica el acceso por laparotomía, y sólo se operó por laparoscopia un caso que alcanzó los 12 cm.
Los resultados de la comparación de las complicaciones quirúrgicas y posquirúrgicas se resumen en la tabla 2. Se valoraron los siguientes datos: disminución de los gramos de hemoglobina, necesidad de reintervención (en todos los casos por hemoperitoneo), fiebre postoperatoria y rotura intraoperatoria del quiste. Asimismo, y como dato relacionado con lo anterior, también se incluyen los resultados de la estancia media posquirúrgica. Respecto a las complicaciones, sólo hubo diferencias estadísticamente significativas en las cifras de rotura intraoperatoria del quiste: el 44,4% en la cirugía laparoscópica frente al 10,5% en la cirugía por laparotomía (p < 0,05). La comparación directa de estos resultados no es valorable, puesto que a la mayoría de las pacientes (el 59,7%) intervenidas por laparoscopia se les realizó quistectomía, frente al 15,7% de las intervenidas por laparotomía, y es reconocido por todos los autores que la frecuencia de rotura del quiste es mayor cuando se accede por laparoscopia. Por este motivo, desglosamos los resultados según el tipo de cirugía realizada y la vía utilizada, observando que no hay tal diferencia (tabla 3). En el 62,7% de las quistectomías realizadas por laparoscopia se rompió el quiste, cifra similar al 66,6% de las realizadas por laparotomía (asumiendo que el escaso número de casos de este último grupo limita las comparaciones). La única diferencia significativa aparece entre las ooforectomías realizadas por laparotomías, en las que en ningún caso se rompió la tumoración. Cabe destacar que a ninguna de las pacientes se le diagnosticó una peritonitis química, y que los 2 casos de fiebre posquirúrgica fueron de etiogenia infecciosa.
La estancia media fue significativamente menor en las pacientes operadas por laparoscopia (3,2 frente a 4,6 días).
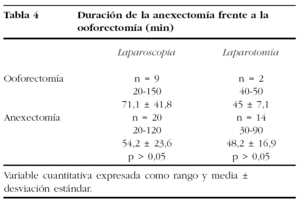
Para realizar la valoración de la duración de las intervenciones hemos procedido a agrupar las ooforectomías y las anexectomías, y las hemos comparado con las quistectomías, basándonos en que la realización de ambas técnicas consume un tiempo quirúrgico similar, como se observa en la tabla 4, y con objeto de aumentar el número de casos y poder obtener alguna conclusión desde el punto de vista estadístico. Los datos finales quedan reflejados en la tabla 5, y muestran diferencias estadísticamente significativas en el consumo de tiempo entre la realización de ooforectomía/anexectomía por laparoscopia frente a laparotomía a favor de la segunda (p < 0,05), dato que no se observa en la realización de las quistectomías.
Respecto a la posibilidad de recidiva homolateral o contralateral, durante los 22 meses de seguimiento medio de esta revisión no se evidenció ningún caso de una u otra eventualidad.
DISCUSION
El tratamiento de los quistes dermoides, cuando está indicado, es quirúrgico. Actualmente hay una práctica unanimidad en que el abordaje laparoscópico es de elección en la mayoría de las ocasiones2,4,5. Por laparoscopia, al igual que por laparotomía, se puede realizar quistectomía, ooforectomía o anexectomía. Teniendo en cuenta que el diagnóstico se hace frecuentemente en mujeres jóvenes, parece razonable afirmar que la quistectomía laparoscópica es la técnica quirúrgica más recomendada, reservando la realización de la anexectomía u ooforectomía para los casos en que no sea técnicamente posible, se produzca una hemorragia incontrolable del lecho quirúrgico, no sea prioritario conservar el ovario o se tenga una sospecha fundada de malignidad.
La rotura intraoperatoria del quiste es motivo de preocupación entre los cirujanos debido a la posibilidad de que el diagnóstico de presunción no sea cierto, y nos encontremos ante un teratoma inmaduro o un carcinoma de ovario, o que la paciente desarrolle una peritonitis química postoperatoria como consecuencia del vertido a la cavidad abdominal del contenido quístico. En este sentido, la experiencia del laparoscopista y la realización de ooforectomía/anexectomía han demostrado disminuir significativamente el riesgo de rotura.
Aunque las consecuencias del vertido intraabdominal del contenido de los quistes dermoides no está claramente definidas, la tendencia es evitar que éste ocurra6,7. Las cifras de rotura intraoperatoria del quiste aportadas por la bibliografía médica oscilan entre el 18 y el 90% de las quistectomías tratadas por laparoscopia, el 40-90% de las operadas por laparotomía, el 0-14% de las ooforectomías/anexectomías realizadas por laparoscopia y el 0-37% de las realizadas por laparotomía8,10. En nuestra experiencia, el vertido se produjo en el 44,4% de las pacientes operadas por laparoscopia frente al 10,5% de las operadas por laparotomía, y por subgrupos en el 62,7% de las quistectomías por laparoscopia, en el 17,2% de las ooforectomías/anexectomías por laparoscopia, en el 66,6% de las quistectomías por laparotomía y en el 0% de las ooforectomías/anexectomías por laparotomía. Es decir, sólo se obtienen diferencias estadísticamente significativas (p < 0,05) en el grupo de anexectomías/ooforectomías realizadas por laparotomía en las que en ningún caso se rompió la tumoración; por tanto, en las pacientes en que esté indicada la realización de quistectomía, esta eventualidad no debería justificar la laparotomía frente a la laparoscopia.
Respecto al riesgo de complicaciones derivadas del vertido intraabdominal del contenido de los quistes dermoides, es posible que se tienda a exagerar, especialmente en lo referente al desarrollo de una peritonits química y adherencias posquirúrgicas. En realidad, el número de casos de peritonitis química reflejados en la bibliografía es muy bajo, entre el 0 y el 1%11,12, y en esta serie no observamos ningún caso. Respecto al desarrollo de adherencias posquirúrgicas esta revisión no aporta ningún dato, pues hasta la fecha ninguna de nuestras pacientes ha precisado una reintervención. Los trabajos que incluyen reintervenciones señalan como hallazgo más frecuente (el 10% de los casos) la presencia de adherencias laxas5,12.
El riesgo de recurrencia tras una quistectomía o de desarrollo de otro quiste dermoide en el ovario contralateral al operado es bajo, entre el 0 y el 4%, y se opera por laparoscopia o laparotomía13. En esta revisión no se ha encontrado ningún caso de uno u otro evento, quizá justificado por el corto seguimiento medio.
CONCLUSIONES
La comparación entre los accesos laparoscópico y laparotómico para el tratamiento de los quistes dermoides de ovario muestra que la primera opción es factible y segura, aportando beneficios tanto para la paciente como para el sistema sanitario, sin aumentar el riesgo de complicaciones.
Dadas las características del tumor y su presentación generalmente a edades tempranas, en la mayoría de las ocasiones está indicada la realización de una quistectomía. El riesgo de rotura del quiste durante su realización es igual por laparoscopia que por laparotomía; por tanto, esta eventualidad no debe favorecer el acceso laparotómico.
Correspondencia:
Dra. E. Álvarez Castaño.
Pl. Lledoners, 1, 3.º. 17004 Girona. España.
Correo electrónico: mhelenaalvarez@terra.es
Fecha de recepción: 26/10/05.
Aceptado para su publicación: 25/5/06.