Determinar la efectividad de la ecografía del primer trimestre en el diagnóstico de mola hidatiforme completa o parcial.
Pacientes y métodosSe evaluaron todos los casos de sospecha ecográfica de mola hidatiforme y/o diagnóstico histológico confirmado de nuestro centro desde enero 1998 hasta diciembre 2010. Se calcula la sensibilidad y el valor predictivo positivo de la ecografía en la detección de la gestación molar.
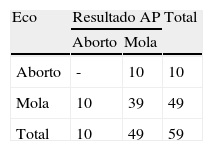
ResultadosEl grupo de estudio incluyó 59 pacientes. En 49 se sospechó ecográficamente mola hidatiforme, 39 de los cuales fueron confirmados histológicamente (27 parciales y 12 completas). En los 10 casos restantes el diagnóstico histológico fue de aborto. Durante el mismo período, la histopatología demostró una gestación molar en otras 10 pacientes (9 parciales y 1 completa) previamente diagnosticadas de aborto por ecografía. Por tanto, el estudio incluyó un total de 49 casos de diagnóstico final de mola hidatiforme (36 parciales y 13 completas). La sensibilidad y valor predictivo positivo de la ecografía en el diagnóstico de mola hidatiforme fue de 79.6% (39/49) y 79.6% (39/49) respectivamente, y 10/49 (20.4%) gestaciones molares no fueron correctamente identificadas. Aunque la tasa de detección ecográfica para la mola hidatiforme completa (12/13, 92.3%) fue discretamente superior a la de mola parcial (27/36, 75%), la diferencia no fue significativa (p=0.18).
ConclusiónLa efectividad de la ecografía del primer trimestre para diagnosticar mola hidatiforme es elevada. No hallamos diferencias significativas entre el diagnóstico de mola hidatiforme parcial y completa. Ante la existencia de un número no despreciable de molas no detectables por ecografía, recomendamos realizar estudio histológico en todos los casos de aborto.
To assess the accuracy of first trimester ultrasound to diagnose complete or partial hydatidiform moles.
Patients and methodsAll cases of sonographically suspected and/or histologically proven complete or partial hydatidiform mole diagnosed in our center from January 1998 to December 2010 were analyzed. The sensitivity and positive predictive value of ultrasound in the detection of molar pregnancies were calculated.
ResultsThe study group included 59 patients. Of these, 49 were suspected of having hydatidiform mole by ultrasound, 39 of which were histologically confirmed (27 partial and 12 complete). In the remaining 10 cases, the histological diagnosis was pregnancy loss. During the same period, histopathology demonstrated molar pregnancy in a further 10 patients (nine partial and one complete) previously diagnosed as pregnancy loss by ultrasound. Therefore, the study included a total of 49 cases with a final diagnosis of hydatidiform mole (36 partial, 13 complete). The sensitivity and positive predictive value of ultrasound in first-trimester hydatidiform mole was 79.6% (39/49) and 79.6% (39/49) respectively. Of the 49 molar pregnancies, 10 (20.4%) were not identified correctly. The detection rate for complete mole (12/13, 92.3%) was slightly better than that for partial mole (27/36, 75%) but this difference was not significant (p=0.18).
ConclusionThe accuracy of first-trimester ultrasound in the diagnosis of hydatidiform mole is high. No significant differences were found between the diagnosis of partial and complete hydatidiform mole. In view of the significant number of molar pregnancies not diagnosed by ultrasound, we recommend histopathological evaluation of all cases of pregnancy loss.
Las molas hidatiformes completa (MHC) y parcial (MHP) constituyen los subtipos más frecuentes de la denominada enfermedad trofoblástica gestacional (ETG), con una incidencia aproximada de 1/1500-1/2000 y 1/700 gestaciones respectivamente1.
Histológicamente, la mola hidatiforme (MH) se caracteriza por la existencia de grados variables de proliferación del trofoblasto y edema del estroma de las vellosidades, resultado de una concepción genéticamente anormal derivada de un exceso de material genético de origen paterno. En el caso de la MHC estos cambios son difusos y hay ausencia de embrión o feto identificable, mientras que en la MHP la degeneración hidrópica y la hiperplasia de vellosidades es focal, y existe presencia de embrión o estructuras fetales identificables2.
Tradicionalmente, el diagnóstico de la MH se realizaba en el segundo trimestre de la gestación por la presencia de una altura uterina superior a la amenorrea, metrorragia y más raramente por la expulsión de material vesicular y/o manifestaciones sistémicas, como hipertensión y vómitos3.
Tras la introducción de la ecografía transvaginal (ETV) en el seguimiento precoz de la gestación y en el manejo de sus complicaciones, especialmente la metrorragia del primer trimestre, la mayoría de las gestaciones molares tanto completas como parciales se presentan actualmente como una gestación interrumpida, con o sin metrorragia4. La imagen ecográfica clásica se describe como la de una masa ecogénica con imágenes lacunares en su interior que ocupa la cavidad uterina, en la que no se identifican estructuras embrionarias, con un aspecto denominado en tormenta de nieve. Sin embargo, dicha imagen es más propia de las MHC; el diagnóstico de las MHP es más difícil, si bien se han propuesto una serie de criterios ecográficos de sospecha: cambios quísticos, irregularidad o aumento de ecogenicidad del corion y presencia de un saco gestacional elongado5. Además, estos criterios ecográficos son más patentes conforme avanza la edad gestacional, y no siempre están presentes en el primer trimestre precoz. Sin embargo, estos hallazgos son poco específicos y pueden confundirse con los cambios ecográficos que puede presentar un aborto retenido de largo tiempo de evolución, o con los cambios hidrópicos locales hallados ocasionalmente en las aneuploidías5,6.
El objetivo de este estudio se centra en determinar la capacidad de detección de la ETV en pacientes con diagnóstico histológico comprobado de mola hidatiforme parcial o completa en el primer trimestre de la gestación.
Pacientes y métodoEstudio retrospectivo efectuado en todos los casos de MH de primer trimestre con diagnóstico histológico confirmado, con o sin sospecha ecográfica previa, desde el 1 de enero de 1998 hasta el 31 de diciembre 2010 en el Departamento de Obstetricia y Ginecología de nuestro Hospital.
El grupo de estudio incluye: 1) las pacientes atendidas en el Servicio de Urgencias de nuestro centro que tras consultar por complicaciones del embarazo tales como metrorragia o dolor abdominal son diagnosticadas mediante ETV de sospecha de MH; 2) las pacientes procedentes de Atención Primaria con sospecha ecográfica de MH tras realizar una ecografía de control rutinario de la gestación; 3) todas las pacientes de nuestro Hospital que durante el mismo período, tuvieron un diagnóstico histológico final de MH habiendo sido el diagnóstico ecográfico previo a la evacuación uterina de aborto.
En los casos de sospecha ecográfica de MH la paciente fue remitida a la Unidad de Ecografías de nuestro centro para su valoración. En todos los casos dicho diagnóstico de sospecha se realizó sin tener conocimiento previo de los niveles de beta gonadotrofina coriónica (ß-HCG). Una vez realizado el diagnóstico ecográfico de MH, las pacientes fueron ingresadas para realizar la evacuación uterina, realizándose entonces la determinación de ß-HCG en sangre de forma previa a la intervención. En todos los casos se remitió el material procedente del legrado evacuador al Servicio de Anatomía Patológica de nuestro Hospital para su estudio.
Se calcula la sensibilidad (S) y el valor predictivo positivo (VPP) de la ETV en la detección de MHC y MHP.
ResultadosEl grupo de estudio final incluye 59 pacientes, 49 de ellas con diagnóstico final de MH y las otras 10 con diagnóstico final de aborto. Basándose en la exploración ecográfica, se realizó el diagnóstico de sospecha de MH en 49 casos, 39 de los cuales fueron confirmados histológicamente (27 MHP y 12 MHC), mientras que en los 10 casos restantes, el patólogo informó de restos ovulares sin cambios hidatiformes. Durante el mismo período, se detectaron histológicamente 10 casos más (20.4%) de MH (9 MHP y 1 MHC) que habían sido erróneamente orientadas como abortos de primer trimestre en la exploración ecográfica. Por tanto, el estudio incluyó un total de 49 casos de diagnóstico final de MH, de los cuales 36 (73%) fueron MHP y 13 (27%) fueron MHC (tabla 1).
El principal motivo de consulta de las pacientes con MH fue la metrorragia de primer trimestre (18 casos, 36%), siendo remitidas en segundo lugar tras realizar una ecografía de control rutinario de la gestación, con diagnóstico ecográfico de sospecha de MH en 17 pacientes (34.6%) ó de sospecha de aborto diferido en 11 casos (22.4%). De ellas, 18 pacientes eran nulíparas (36.7%) y las otras 31 (63.2%) multíparas.
La distribución racial fue: 27 pacientes de raza blanca (55.1%), 13 de raza árabe (26.5%), 6 latinoamericanas (12.2%) y 3 pacientes de raza negra (6.1%).
La edad media (EM) de las pacientes diagnosticadas de gestación molar fue de 31 años (rango 18-52; SD 8.6), con una edad gestacional media (EGm) al diagnóstico de 10.5 semanas (rango 7-14; SD 2.4). La EM de las pacientes con aborto fue de 30 años (rango 23-38; SD 4.5), con una EGm al diagnóstico de 9.3 semanas (rango 6-14; SD 2.8). No hallamos diferencias significativas entre la EM de las pacientes con MH y aquellas con diagnóstico final de aborto (p=0.481). Asimismo, no encontramos tampoco diferencias entre la EGm de ambos grupos (p=0.148).
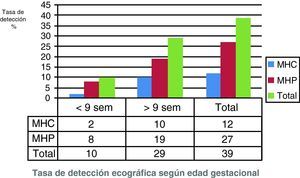
Respecto a los casos en que había una sospecha de MH, la sensibilidad (S) y el valor predictivo positivo (VPP) de la ecografía vaginal en el diagnóstico de MH fue de 79.6% (39/49) y 79.6% (39/49) respectivamente. La tasa de detección para la MHC (12/13, 92.3%) fue algo superior que la de MHP (27/36, 75%), pero sin alcanzar la significación estadística (p=0.18). Asimismo, el 74% (29/39) de las MH fueron diagnosticadas más allá de las 9 semanas, correspondiendo al 83% (10/12) de las MHC y al 70% (19/27) de las MHP, diferencias que tampoco fueron significativas (p=0.49) (fig. 1).
Únicamente en una paciente pudimos demostrar por ecografía la presencia de quistes tecaluteínicos (2%), la cual presentó posteriormente una persistencia de la enfermedad.
En el control evolutivo de la enfermedad dos pacientes desarrollaron una mola invasora: una de ellas había sido correctamente identificada como MHP por ecografía, pero la segunda tuvo lugar después de un diagnóstico ecográfico erróneo de aborto diferido en la que afortunadamente no se dejó de realizar el estudio histológico.
DiscusiónEl principal hallazgo de nuestro trabajo es confirmar la elevada sensibilidad de la ecografía transvaginal del primer trimestre para el diagnóstico de MH, sin diferencias entre las variedades parcial y completa, pero destacar también que existen casos que no serán sospechados por la ecografía, por lo que el estudio histológico de todos los abortos es muy recomendable.
El diagnóstico histopatológico de rutina de los abortos espontáneos de primer trimestre ha generado controversia por su ineficacia en identificar la causa, que mayoritariamente puede ser consecuencia de una alteración cromosómica del embrión. Actualmente existe una creciente tendencia a ofrecer la alternativa de la conducta expectante y expulsión espontánea frente al legrado evacuador sistemático a las pacientes diagnosticadas de gestación no evolutiva de pocas semanas. Con esta actitud, la mayoría de estos casos no se siguen de un estudio histológico. Sin embargo, la correcta detección de la MH es de gran importancia clínica, ya que dichas gestaciones predisponen al desarrollo de la enfermedad trofoblástica persistente (ETP), ya sea en forma de mola invasiva, coriocarcinoma o del tumor trofoblástico del lecho placentario. Dicha complicación ocurre aproximadamente en el 15% de las MHC y en el 0.5% de las MHP7, si bien en estas últimas la incidencia está probablemente infradiagnosticada. Por ello, el estudio histológico de los productos de la concepción sigue siendo considerado como el gold standard para el diagnóstico de dichas complicaciones. Este hecho queda refrendado por los resultados de un estudio realizado sobre 1606 pacientes sometidas a legrado uterino sin diagnóstico previo de sospecha de gestación molar, en el que la incidencia final de mola hidatiforme fue del 2.5%8. En nuestra serie, 10 casos no fueron correctamente identificados mediante ETV (20.4%).
De igual modo, debe considerarse la posibilidad de error en el diagnóstico histológico, ya sea por la ausencia de criterios morfológicos estrictos para el primer trimestre de la gestación9, por no haber recibido el patólogo la totalidad del material ovular o por no analizar histológicamente una muestra suficiente.
La introducción de la ETV en el diagnóstico y seguimiento rutinarios de la gestación de primer trimestre ha conseguido aumentar la detección de dicha complicación en etapas precoces de la gestación, incluso antes de la aparición de sintomatología, con el consiguiente cambio en el curso natural de la enfermedad. Los signos y síntomas clásicos, tales como una altura uterina excesiva, hiperemesis, preeclampsia o hipertiroidismo son infrecuentes en la actualidad. En nuestra serie 1/3 de las pacientes con MH fueron identificadas por una ecografía rutinaria de screening estando completamente asintomáticas.
Una vez existe un grado de sospecha, los hallazgos de este estudio muestran que la valoración ecográfica especializada previa a la evacuación uterina es capaz de detectar cambios que sugieren la existencia de una gestación molar, ya sea completa o parcial. Nuestra tasa de detección ecográfica global fue de alrededor del 80%, discretamente superior a la publicada en estudios previos, que oscila entre el 34 y 56%10–12. Especialmente interesante fue que no encontramos diferencias significativas en la capacidad de detección de la ETV para el diagnóstico de MHC frente al de MHP, si bien este dato podría ser explicado por el reducido número de casos. Ciertamente, esto contradice las series publicadas, que refieren mayor tasa de detección ecográfica de las MHC respecto a las MHP10–13. Destacamos pues la mayor capacidad diagnóstica para MHP de este estudio, claramente superior a las series publicadas (que oscila entre el 18-49%)10–12. Este resultado podría explicarse por una mayor especialización de los ginecólogos dedicados a la ecografía del primer trimestre en nuestro centro.
A su vez, y de acuerdo con estudios previos13, encontramos una mejoría en la tasa de detección de la MH conforme avanza la edad gestacional, ya que la gran mayoría de las MH (83% de las MHC y el 70% de las MHP) se detectaron por encima de las 9 semanas (fig. 1). Probablemente esto sea debido a que en edades gestacionales precoces los cambios hidatiformes no están aún presentes o bien son tan sutiles que no son todavía identificables por ecografía.
El valor predictivo positivo de la ETV para el diagnóstico de MH en esta serie es elevado (79.6%), en un punto intermedio entre el 88% obtenido por el estudio de Fowler12 y el 48% obtenido por Kirk13.
Se ha descrito que los falsos positivos pueden ocurrir entre un 10-56% de los casos11–13, y en nuestra serie fueron 10 (16.9%) las pacientes incorrectamente orientadas como MH. Estos diagnósticos erróneos suelen estar representados por abortos diferidos de largo tiempo de evolución, pero su manejo, al ser confundidos con una MH, será habitualmente mediante evacuación uterina y estudio anatomopatológico. El problema importante radica en la existencia de una cifra no despreciable de molas no detectables por ecografía (falsos negativos; 20.4% en este estudio) que de no realizarse el estudio histológico pasarían desapercibidas, pudiendo empeorar el pronóstico de la paciente. Así, existe evidencia de que aquellas pacientes que debutan con una ETP tienen mayor morbilidad y requerimiento de cirugía radical y/o quimioterapia que aquellas que fueron correctamente identificadas e incluidas en protocolos de seguimiento mediante ß-HCG inmediatamente después del legrado evacuador14. En nuestra casuística, dos pacientes desarrollaron una mola invasora: una de ellas a partir de una MHP correctamente identificada mediante ETV, pero la segunda después de un diagnóstico ecográfico erróneo de aborto diferido.
Para mejorar la detección de esta patología se ha propuesto la determinación de los niveles ß-HCG en suero materno de forma previa a la evacuación uterina, especialmente en los casos de diagnóstico no concluyente11. Sin embargo, para ello deberían utilizarse curvas de normalidad que expresen los niveles de ß-HCG en MoMs ajustados por edad gestacional. Así, se ha descrito que las MHC se asocian a niveles de ß-HCG de 10-200 MoM, mientras que las MHP presentan niveles entre 10-60 MoM15. De todos modos, la degeneración del trofoblasto producida por una retención prolongada de los productos de la concepción podría explicar los bajos niveles de ß-HCG detectados en algunas gestaciones molares11.
También se ha propuesto la utilidad del Doppler color como herramienta adicional a la exploración ecográfica en escala de grises, demostrando un marcado aumento de la vascularización como resultado de la neoangiogénesis tumoral, si bien su utilidad es mayor en el seguimiento y diagnóstico de la ETP12. De igual modo, se ha sugerido que el hallazgo de otros signos ecográficos tales como la presencia de quistes tecaluteínicos podría aumentar la tasa de detección de MH, que en algunas series podría alcanzar hasta el 50% de los casos6,9. Sin embargo, en nuestra casuística tan sólo pudimos demostrar la presencia de dichos quistes en una paciente, por lo que no los podemos considerar como un marcador útil en el diagnóstico ecográfico de la MH.
Finalmente, la principal limitación de nuestro estudio es que desconocemos el número total de abortos de nuestra población durante el mismo período, por lo que no es posible calcular la especificidad de la ecografía en el diagnóstico de MH, y por tanto la tasa real de falsos positivos. Por el mismo motivo, no es posible determinar el valor predictivo negativo, limitación que de forma similar refieren otras publicaciones11–13. Éste constituye un problema que no es posible solventar, al no poderse registrar la totalidad de los abortos que ocurren en una población concreta, ya que algunos de ellos pasan desapercibidos mientras que otros muchos son manejados de forma conservadora y sin análisis histológico definitivo.
ConclusionLa detección ecográfica de la MH es posible en etapas precoces de la gestación, incluso de forma previa a la aparición de sintomatología. En esta serie, la tasa de detección para MHP es elevada y no difiere significativamente de la tasa de detección para MHC. La sensibilidad de la técnica depende básicamente de la edad gestacional, siendo mayor conforme ésta avanza. El diagnóstico histológico continúa siendo hoy en día el pilar básico para la identificación correcta de esta patología, por lo que el manejo expectante de las gestaciones no evolutivas debe individualizarse a casos muy seleccionados y, en cualquier caso probablemente debería proponerse el estudio histológico de todos ellos. La adición de la determinación de ß-HCG en sangre, corregida en MoM según edad gestacional, o la demostración de marcadas anomalías en la vascularización mediante el estudio Doppler podrían ayudar a seleccionar a aquellas pacientes que presentan mayor riesgo de presentar una MH no identificable por ETV y en las que por tanto conviene realizar una evacuación uterina y análisis histológico de los restos ovulares.