Revisar las indicaciones y resultados de 1.000 cirugías laparoscópicas consecutivas.
Material y métodosEstudio observacional, retrospectivo, mediante los registros de las historias clínicas de los 1.000 primeros casos de patología ginecológica tratados mediante cirugía laparoscópica. Los parámetros fundamentalmente evaluados fueron la tasa de complicaciones quirúrgicas y la tasa de conversión.
ResultadosEn el periodo comprendido entre enero de 2005 y noviembre de 2011 hemos realizado 1.000 cirugías laparoscópicas: 452 casos (45,2%) por cirugía sobre los anejos, 200 (20%) por histerectomía por causa benigna, 105 (10,5%) por neoplasia ginecológica, 88 (8,8%) por esterilización tubárica, 75 fueron (7,5%) laparoscopias diagnósticas, 56 (5,6%) por miomectomía, 19 (1,9%) por colposacropexia y en 5 casos (0,5%) se realizó una apendicetomía. En estas 1.000 cirugías hemos tenido 22 complicaciones mayores (2,2%) y 32 conversiones a cirugía laparotómica (3,2%).
ConclusiónEl abordaje laparoscópico de la patología ginecológica es seguro y efectivo.
To review the indications and outcomes of 1,000 consecutive laparoscopic surgeries.
Material and methodsWe carried out an observational, retrospective study of the first 1,000 gynecological laparoscopic procedures performed in our hospital. Data on complications and conversions were recorded.
ResultsBetween January 2005 and November 2011, we performed 1000 laparoscopic surgeries: 452 (45.2%) ovarian procedures, 200 (20%) hysterectomies for benign causes, 105 (10.5%) gynecological neoplasms, 88 (8.8%) tubal ligations, 75 (7.5%) diagnostic laparoscopies, 56 (5.6%) myomectomies, 19 (1.9%) sacropexies and 5 (0.5%) appendectomies. There were 22 major complications (2.2%) and 32 conversions to open surgery (3.2%).
ConclusionThe laparoscopic approach to gynecological surgery is safe and effective.
Desde que en el año 1981 Tarasconi1 publicó la primera serie conocida de salpingectomías realizadas mediante acceso laparoscópico, el auge y el desarrollo de la cirugía laparoscópica ha sido continuo. Desde el advenimiento de las técnicas de abordaje laparoscópico para el tratamiento quirúrgico de patologías ginecológicas, han sido muchos los argumentos utilizados para defender el abordaje laparoscópico frente a la laparotomía: menor dolor postoperatorio2, menor pérdida sanguínea3, menor estancia hospitalaria y más rápida recuperación postoperatoria4. En el año 1989 se reporta la realización de la primera histerectomía laparoscópica, que fue una histerectomía vaginal asistida por laparoscopia5 y con posterioridad el abordaje laparoscópico de las patologías ginecológicas ha experimentado un crecimiento constante. A pesar de ello, todavía parecen existir déficits en la implantación de esta vía de acceso a la cavidad abdominal, de manera que algunos autores señalan la importancia y necesidad de impulsar la cirugía laparoscópica en los programas de formación de los residentes6. Un reciente estudio, en el que se incluyó a 208.314 pacientes sometidos a alguno de los 6 procedimientos quirúrgicos más frecuentes, concluyó que la cirugía laparoscópica es segura, efectiva y eficiente comparada con la cirugía abierta, recomendando su uso más extensivo7. En nuestro servicio introdujimos, de forma sistemática, el abordaje laparoscópico en el año 2005. Desde entonces hemos intentado realizar todas las intervenciones quirúrgicas posibles utilizando esta vía de acceso y nos hemos planteado realizar una revisión de nuestros resultados en las 1.000 primeras intervenciones.
Material y métodosEstudio retrospectivo, utilizando la historia clínica como fuente de información, de las primeras 1.000 cirugías laparoscópicas realizadas en un servicio de ginecología de un hospital mediano (340 camas).
En las cirugías laparoscópicas, salvo que se trate de una esterilización tubárica o de algunas laparoscopias diagnósticas sencillas, siempre utilizamos 4 puertos de entrada: un puerto umbilical para la óptica, 2 puertos accesorios de 5mm en ambas fosas ilíacas y un puerto suprapúbico de 10mm. El procedimiento de la cirugía laparoscópica ha variado mínimamente en nuestro servicio en los últimos años. La principal modificación introducida en el año 2007 fue la de la utilización del trocar de visión directa para la entrada. Hasta entonces utilizábamos la entrada mediante aguja de Veress, pero un accidente vascular grave ocurrido a nuestros compañeros de cirugía general nos hizo adoptar, en el año 2006, la entrada abierta de Hasson. En 2007 adoptamos la entrada con visión directa, por requerir, en general, menos tiempo en la realización de la maniobra.
Para un mejor manejo estadístico de las intervenciones realizadas, las agrupamos en 8 grupos diferentes: cirugías por causa de proceso neoplásico, cirugías por patología uterina benigna, cirugías realizadas sobre los anejos por causa benigna (anexectomía, quistectomía, salpingectomía), esterilizaciones tubáricas, laparoscopias diagnósticas, miomectomías, colposacropexias y apendicectomías. Además del tipo de intervención realizada, recogimos información sobre las conversiones efectuadas y las complicaciones mayores habidas. Las complicaciones las clasificamos en: complicaciones relacionadas con la entrada, complicaciones intraoperatorias y complicaciones postoperatorias. Los datos de las intervenciones realizadas fueron recogidos en una hoja Excel y se presentan en forma de números absolutos y porcentajes.
ResultadosEn el periodo comprendido entre enero de 2005 y noviembre de 2011 hemos realizado 1.000 cirugías laparoscópicas. Estas laparoscopias lo fueron en 452 casos (45,2%) por cirugía sobre los anejos, en 200 (20%) por histerectomía por causa benigna, en 105 (10,5%) por neoplasia ginecológica, en 88 (8,8%) por esterilización tubárica, 75 fueron (7,5%) laparoscopias diagnósticas, en 56 (5,6%) por miomectomía, en 19 (1,9%) por colposacropexia y en 5 casos (0,5%) se realizó una apendicetomía. En la tabla 1 se presentan las características de las cirugías realizadas sobre los anejos, en la tabla 2 las de las histerectomías realizadas y en la tabla 3 las de las cirugías por causa neoplásica. En estas 1.000 cirugías hemos tenido 22 complicaciones mayores (2,2%) (tabla 4) y 32 conversiones a cirugía laparotómica (3,2%). La tasa de complicaciones durante la entrada laparoscópica fue del 0,5%, la tasa de complicaciones intraoperatorias del 0,8% y todas ellas se produjeron durante la realización de una histerectomía y la de complicaciones postoperatorias, del 0,9%. Los 2 casos de hemoperitoneo habidos corresponden uno a una histerectomía por carcinoma microinvasor de cerviz (MICA) y el otro a una histerectomía con linfadenectomía pélvica por un adenocarcinoma de endometrio. Las razones para convertir la vía a laparotomía fueron: en 8 casos de histerectomía, por útero muy aumentado de tamaño o de gran peso; en 6 miomectomías, por dificultad para la enucleación o sangrado profuso; en las 5 lesiones de entrada, para reparar las lesiones intestinales o vesical; en 3 lesiones vesicales intraoperatorias, para suturar la vejiga; en una lesión de cava, durante una linfadenectomía paraaórtica, para suturar el vaso; en una lesión ureteral, para reimplantar el uréter, y en los 8 casos restantes la conversión fue debida, bien a la obesidad de la paciente, bien a problemas de ventilación durante la anestesia, bien a incremento de la presión sanguínea de CO2.
Características de las intervenciones realizadas sobre los anejos
| Cirugías programadas (n=345) | Cirugías urgentes (n=107) |
| Quistectomía (212) | Embarazo ectópico (22) |
| Anexectomía (133) | Folículo o cuerpo lúteo hemorrágico (20) |
| Torsión o rotura de quiste de ovario (33) | |
| Absceso tuboovárico (23) | |
| Otras (9) |
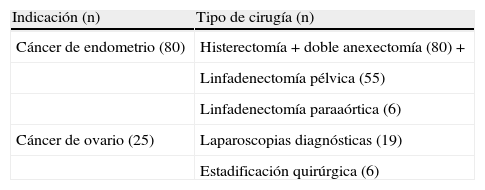
Tipo de cirugías laparoscópicas realizadas en caso de neoplasia ginecológica (n=105)
| Indicación (n) | Tipo de cirugía (n) |
| Cáncer de endometrio (80) | Histerectomía+doble anexectomía (80) + |
| Linfadenectomía pélvica (55) | |
| Linfadenectomía paraaórtica (6) | |
| Cáncer de ovario (25) | Laparoscopias diagnósticas (19) |
| Estadificación quirúrgica (6) |
Complicaciones mayores (n=22)
| Durante la entrada | Durante la intervención | Durante el postoperatorio |
| Perforación intestinalb (4) | Rotura vesical (6)b | Hematoma de pareda (2) |
| Perforación vesicalb (1) | Lesión ureterala (1) | Hematoma pélvico (3) |
| Lesión de vena cavab (1) | Hemoperitoneoa (2) | |
| ACV (1) | ||
| Herniaa (1) |
ACV: accidente cerebral vascular
Nuestra serie de cirugías laparoscópicas se ha realizado recientemente, entre los años 2005 y 2011, lo que explica las importantes diferencias de procedimientos realizados cuando se compara con otras series publicadas. Así, en un trabajo realizado en Holanda en 1992, de un total de 33.676 laparoscopias realizadas, un 36% fueron laparoscopias diagnósticas, un 33% fueron esterilizaciones tubáricas y solo un 12% se realizó con intención terapéutica8. Los hechos confirman que el abordaje laparoscópico de los procesos quirúrgicos ginecológicos se realiza, cada día, con mayor frecuencia. Incluso en el área de la oncología ginecológica, son cada vez más numerosos los grupos que abordan el tratamiento quirúrgico mediante esta vía de acceso. En una reciente encuesta nacional realizada en Francia, el 51,1% de los ginecólogos que respondieron a la misma afirmaron que las cirugías ginecológicas por causa oncológica que efectuaron fueron realizadas mediante abordaje laparoscópico9. Este elevado porcentaje de abordaje laparoscópico de los procesos neoplásicos debe de ser analizado contemplando la posibilidad de la existencia de sesgos en la muestra que contestó a la encuesta, admitiendo la posibilidad de que fuesen más las contestaciones provenientes de grupos que tienen sistematizado el abordaje laparoscópico. Nosotros hemos realizado una aproximación laparoscópica en 105 casos de cáncer de endometrio o de ovario (10,5% de las cirugías laparoscópicas).
En nuestra serie hemos tenido 22 complicaciones mayores, lo que supone un 2,2% de todos los procesos realizados, porcentaje que es comparable al informado por otros autores. Así, en una revisión de 2012 histerectomías vaginales asistidas por laparoscopia, realizadas en un periodo similar al que nosotros evaluamos, se produjeron 45 complicaciones mayores intraoperatorias (2,2%)10. En otra serie de 400 histerectomías laparoscópicas realizadas por causa benigna la tasa de complicaciones mayores osciló entre el 1,35 y el 1,59%, según el tipo de histerectomía realizada11.
De las 22 complicaciones que hemos tenido, 5 se relacionaron con el momento de la entrada en la cavidad abdominal. Todas ellas se produjeron utilizando el trocar de entrada de visión directa, fueron lesiones intestinales y no se produjo ninguna lesión vascular. Las complicaciones durante la entrada en la cavidad abdominal son habituales en la cirugía laparoscópica, pero no frecuentes. Esto significa que pueden sucederle a cualquier cirujano pero en contadas ocasiones. Así, en una encuesta realizada en el Reino Unido entre 345 ginecólogos que realizan laparoscopias, hasta un 57% de ellos contestó haber experimentado este tipo de complicación en alguna ocasión12. En este estudio, no hubo diferencias en las complicaciones de las diferentes técnicas de entrada: Veress, Hasson o visión directa. En una revisión de la evidencia sobre las diferentes técnicas de entrada, no se encontraron diferencias a favor de ninguna de las diferentes alternativas (nivel de evidencia del Canadian Task Force on the Periodic Health Examination: II-2C)13. En este trabajo, los autores concluían que en caso de historia previa de cirugía abdominal, el acceso por el punto de Palmer resultaba más seguro para las pacientes13. En nuestra serie, 3 de las 4 perforaciones intestinales habidas lo fueron en casos de mujeres sometidas a laparotomía previa y la cuarta fue una perforación gástrica en una paciente sin cirugía previa. De acuerdo con los resultados de una encuesta francesa sobre las técnicas de entrada, en pacientes con una laparotomía infraumbilical media previa el abordaje umbilical, incluso con técnicas de visión directa, no minimiza el riesgo de lesión intestinal14. Nuestra tasa de complicaciones de entrada ha sido del 0,5%, similar a la informada en una encuesta holandesa sobre 31.532 procedimientos laparoscópicos, en la que la tasa de lesión intestinal fue del 0,44%15, pero la revisión de nuestros resultados nos hace concluir que la utilización del punto de Palmer en pacientes con cirugía abdominal previa podría haber minimizado más este tipo de complicación. Se estima que hasta el 51,7% de las pacientes sometidas a una laparotomía media tendrán adherencias a nivel umbilical16. Desde hace 2 años utilizamos el abordaje a través del punto de Palmer en casos de sospecha de adherencias intestinales y no hemos tenido ninguna otra complicación de entrada.
Nuestra tasa global de conversiones, en estos 1.000 procedimientos, ha sido del 3,2%. En el caso de los procedimientos programados para realizar una histerectomía, la tasa de conversiones fue del 4% (8 conversiones en 200 histerectomías), porcentaje parecido al que presentan otros autores, como Song et al.10, quienes en una serie de 2.012 histerectomías convirtieron la vía de acceso en un 4,8% de las ocasiones, o Richardson, que informó de una tasa de conversión del 6,7% en sus primeros casos de histerectomía laparoscópica. No obstante, nuestra mayor tasa de conversión la encontramos en las miomectomías, en las que hemos convertido 6 casos de 56 (10,7%). Esta tasa es muy superior a la que se considera habitual, 1-3% en cirujanos entrenados17 y puede ser debida a que, inicialmente, siempre nos planteamos el abordaje laparoscópico en las miomectomías, independientemente del tamaño o características del mioma. Consideramos que el recurso de realizar una laparotomía siempre es factible por lo que, inicialmente, siempre realizamos una laparoscopia e intentamos la enucleación del mioma por esta vía.
Una complicación postoperatoria, frecuentemente informada, es la de la aparición de hernias en el lugar de emplazamiento de los trocares. En una reciente revisión sistemática, en la que se incluyeron 22 estudios y se obtuvo información de 31.666 intervenciones laparoscópicas, la incidencia general de hernias fue del 0,5-2% y el 96% de ellas se produjo en el lugar de un trocar de 10 mm18. Nosotros solo hemos tenido un caso de hernia que se produjo en el puerto de entrada del morcelador (15mm). Es evidente que para reducir esta complicación es necesario cerrar la fascia de los puertos de más 10 mm19.
Existe cada vez mayor consenso en abordar el tratamiento quirúrgico del adenocarcinoma de endometrio por vía laparoscópica y multitud de estudios han analizado la idoneidad de utilizar el abordaje laparoscópico, versus el abdominal, en este tipo de pacientes. Los resultados han sido, en general, favorables al abordaje laparoscópico20,21 y existe una tendencia cada vez más consolidada a realizar el tratamiento quirúrgico por vía laparoscópica22. De la misma manera, el uso de la laparoscopia en la exploración de la cavidad abdominal en casos de cáncer de ovario está cada día más extendido, especialmente en aquellos casos en los que, por el estadio de la enfermedad, se va a recurrir a quimioterapia neoadyuvante y cirugía de intervalo23.
La revisión de nuestra experiencia en 1.000 casos de cirugía ginecológica laparoscópica nos ha permitido confirmar que esta vía de acceso tiene una tasa baja de complicaciones y puede, tras el periodo de aprendizaje necesario, ser utilizada en la mayoría de las intervenciones abdominales ginecológicas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.