INTRODUCCIÓN
Muerte materna es «la muerte de una mujer en el curso de la gestación y durante el plazo de 42 días después de su terminación, con independencia de la duración y localización de la gestación, por cualquier causa relacionada o agravada por el embarazo o por su asistencia, pero no por causas accidentales ni incidentales»1.
La situación de la mujer en los países de renta baja continúa siendo difícil y en algunos de ellos es especialmente dramática2. Aparte de los numerosos déficits socioculturales que debe soportar (el 70% de los pobres y analfabetos del mundo son mujeres), sufre también multitud de agresiones: 500 millones son objeto anualmente de algún tipo de violencia3 y 4 millones de adolescentes son obligadas a prostituirse. Por otra parte, los problemas relacionados con la salud se ceban con ella: el virus de la inmunodeficiencia humana [VIH]/sida (18 millones de afectadas), mutilaciones genitales que condicionan su vida sexual y reproductiva (130 millones) y especialmente la morbimortalidad materna. La Organización Mundial de la Salud (OMS), en su informe del año 20004, elaborado con datos de 1990, estimaba que 527.000 mujeres morían anualmente en los países en desarrollo por complicaciones derivadas del embarazo, el parto y los abortos5-7, y estimaciones fiables aseguran que, sólo en África, hay entre 3 y 4 millones de mujeres portadoras de fístulas urinarias o rectales de origen obstétrico.
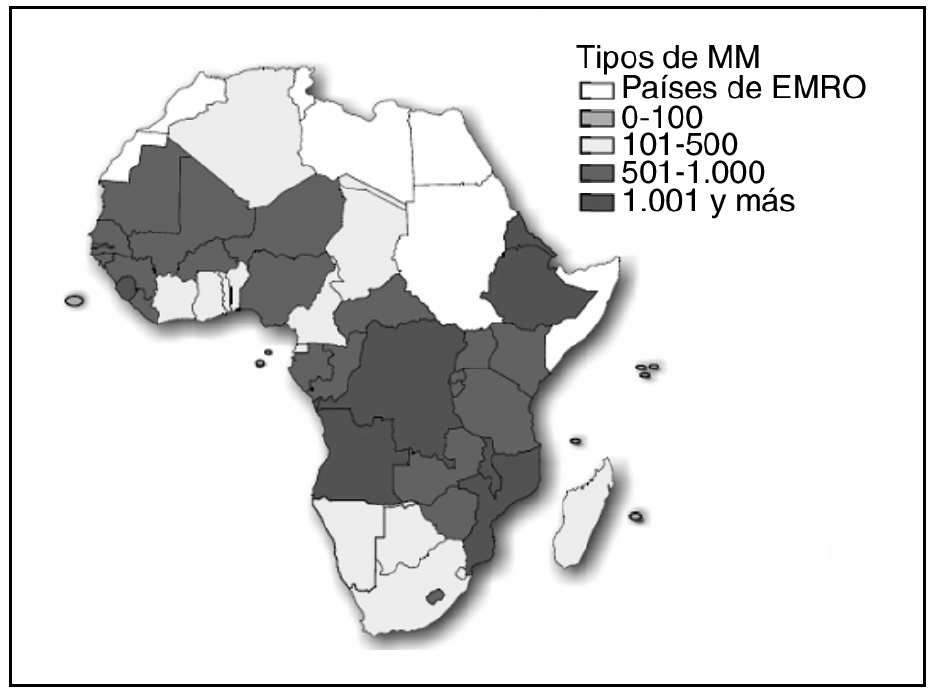
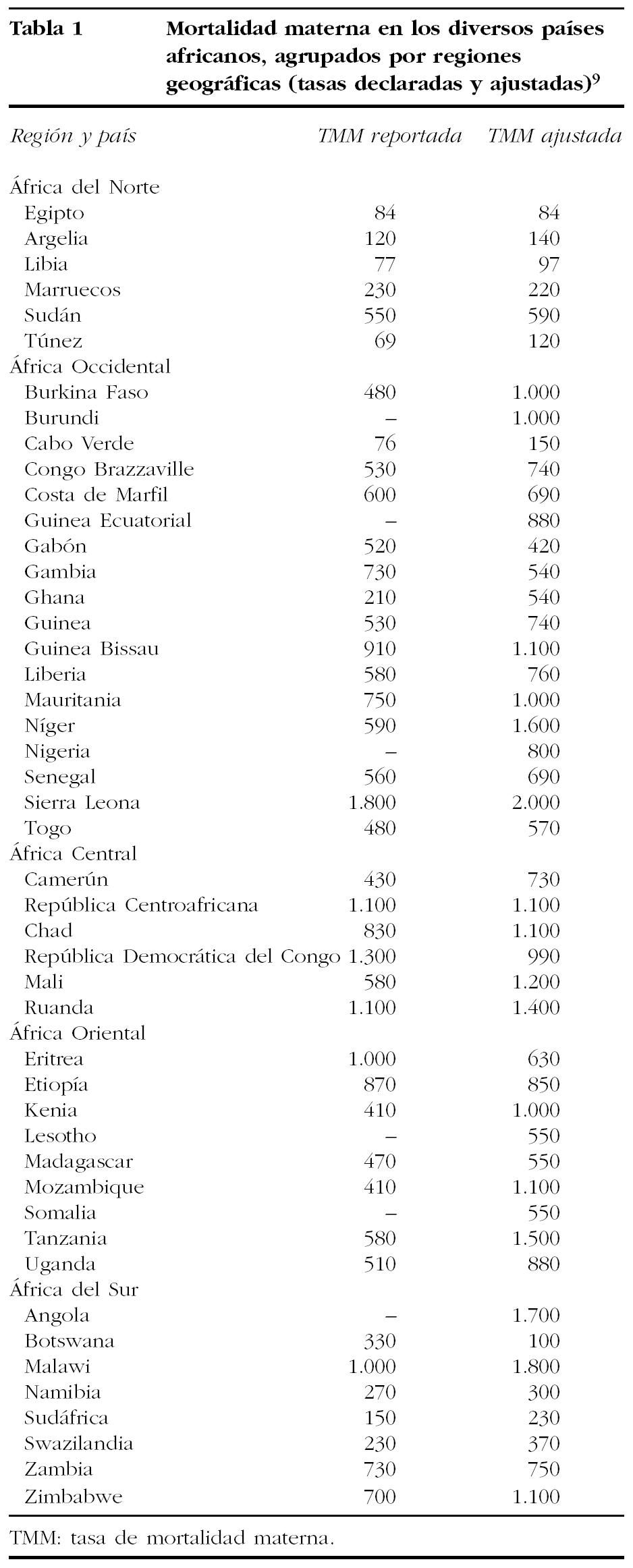
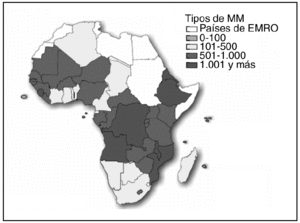
Mientras que en los países desarrollados la tasa de mortalidad materna (TMM) es de 20/100.000 nacidos vivos (de media), en los países en vías de desarrollo aquella tasa se eleva al 440/100.000 nacidos vivos (de media). De los países de África sólo unos pocos (Cabo Verde, Isla Mauricio y Seychelles) tienen tasas de mortalidad materna y perinatal semejantes a las de los países industrializados (fig. 1 y tabla 1)8-10.
Figura 1.Tasas de mortalidad materna (TMM) en África. Organización Mundial de la Salud, 2001.
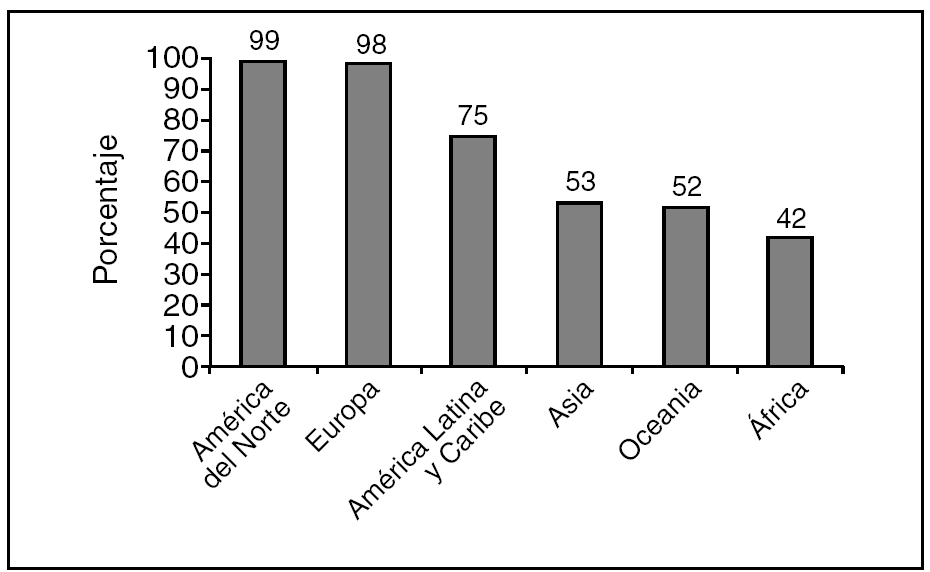
La situación es especialmente dramática en los países del África subsahariana, donde la TMM se sitúa alrededor del 1.000/100.000 nacidos vivos, es decir 200 la tasa registrada en varios países europeos como Suecia, Austria, Dinamarca o España. En el área subsahariana, además, el porcentaje de partos asistidos por «personal cualificado» es el más bajo del mundo (fig. 2)11. La situación de la salud materna también es muy mala en África Occidental. En esta región se estima la TMM entre 900 y 1.300 (Burkina Faso, Mauritania, Senegal, etc.)12.
Figura 2. Atención cualificada en el parto según regiones de la Organización Mundial de la Salud31.
Por otra parte, estas cifras probablemente son una subestimación ya que en la realidad son mucho más elevadas, debido a la dificultad en la recogida de datos fiables, la existencia de subregistros, problemas médico-legales (abortos provocados), confusión de indicadores y negligencia. Se considera que la mortalidad materna en algunos países está subestimada en un 20-80%12. De hecho en los últimos documentos de la OMS/Regional Office for Africa se habla de una tasa media de 1.000 muertes maternas por 100.000 nacidos vivos en el año 2000, cuando en 1990 se consideraba que la TMM era de 87013,14.
Esta alta mortalidad materna, junto con la alta fertilidad (5 a 6 hijos por mujer) y la escasa utilización de los procedimientos anticonceptivos (4-13%), incrementa el riesgo de muerte materna para toda la vida. En el área subsahariana es de 1/14 frente a 1/2.800 en los países desarrollados. Sin lugar a dudas, la mortalidad materna es uno de los grandes desafíos sanitarios del África actual y como dice Oluwole, Director de la División de Familia y Salud Reproductiva de OMS-África, «la muerte de una madre es algo más que una tragedia personal ya que su familia se ve privada repentinamente de su amor, de sus cuidados y de su productividad dentro y fuera de casa»14. Cada año quedan huérfanos 2,5 millones de niños y niñas como consecuencia de la muerte de su madre.
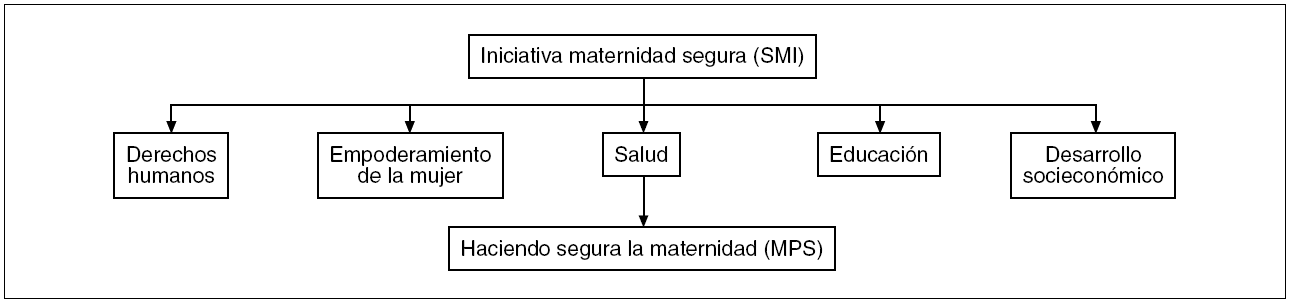
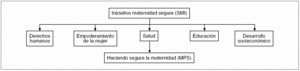
Sin duda África necesita un esfuerzo de todo el mundo para erradicar su pobreza, mejorar la salud de su población y situar a sus países en el camino de un crecimiento viable y sostenible15.16. Este esfuerzo tiene que ser global e involucrar a sectores como la educación, el bienestar social, el transporte, las infraestructuras y el desarrollo económico, así como la protección de las culturas autóctonas17,18. Las iniciativas de la OMS, como «Maternidad segura», de 1987, o «Haciendo más segura la gestación», de 2000 (fig. 3; tabla 2), y las sucesivas reuniones que propiciaron han convertido la mortalidad materna en una prioridad internacional que ha movilizado a Gobiernos, agencias de donantes, organizaciones no gubernamentales y diversos movimientos de solidaridad. Docenas de declaraciones dan soporte institucional y jurídico a este movimiento. A pesar de ello y de la notable importancia de los recursos económicos puestos en juego, los resultados han sido escasos y persisten en muchos lugares del planeta, especialmente en África; unas TMM absolutamente inaceptables.
Figura 3. Relaciones entre la iniciativa «Maternidad segura» (SMI) (1978) y «Haciendo segura la maternidad» (MPS). Organización Mundial de la Salud, 1999-2000.
CAUSAS DE MUERTE MATERNA EN ÁFRICA
Probablemente el número de muertes maternas en África supera ampliamente la cifra de 251.600 anuales que la OMS recoge en sus informes4. Un organismo oficial, la African Union Comission, ha reconocido un millón de muertes maternas y neonatales anuales13. La poca fiabilidad de las cifras estadísticas procedentes de África19-23, basadas casi siempre en estimaciones, es uno de los principales problemas con que nos enfrentamos al evaluar la salud maternoinfantil de este continente.
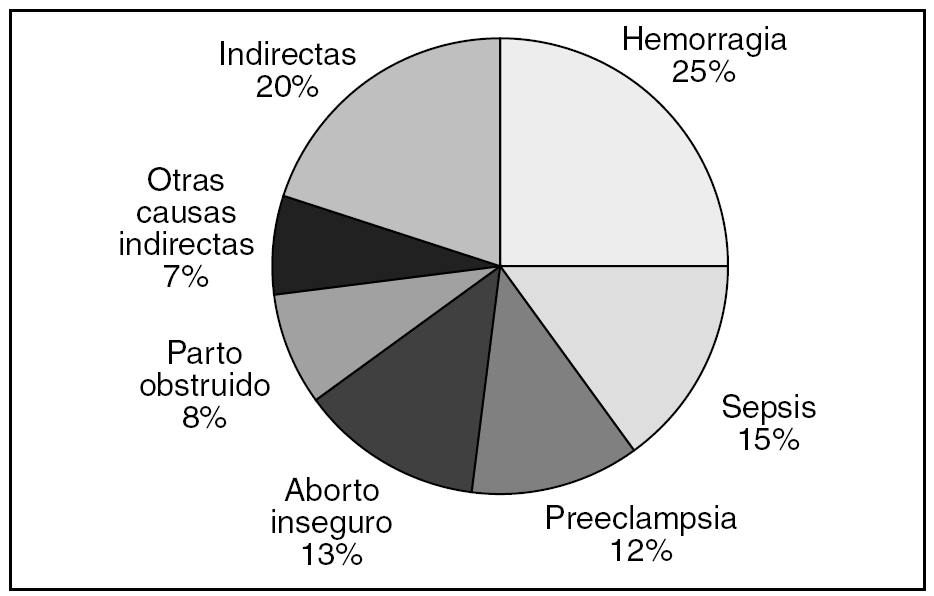
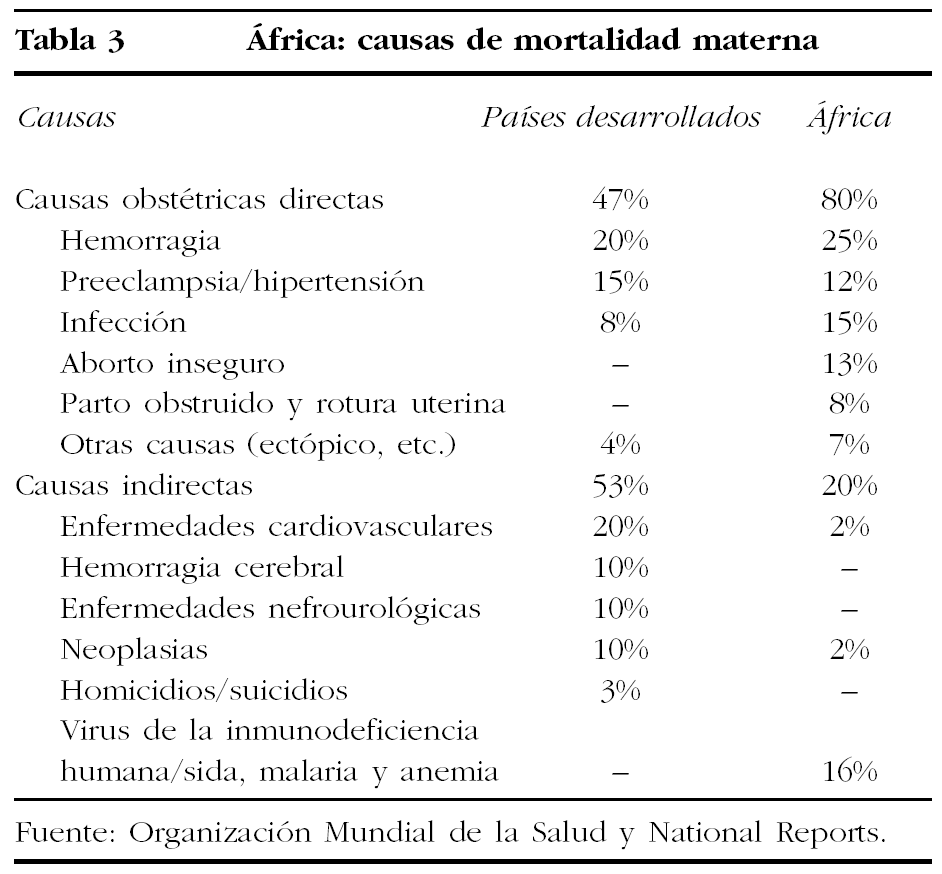
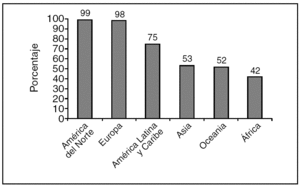
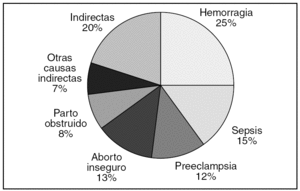
La confusión continúa cuando se intentan analizar las causas directas e indirectas de las muertes, cuyos porcentajes son naturalmente muy diferentes de los que registramos en los países desarrollados. Según la OMS, el 80% de las muertes en los países de renta baja se deben a causas obstétricas directas (fig. 4), y el 20% son ocasionadas por causas indirectas (VIH/sida, malaria, anemia, enfermedades medicoquirúrgicas, etc.). No puede desconocerse que la prevalencia del VIH entre mujeres embarazadas africanas ha aumentado 10 veces en los últimos años19,24.
Figura 4.Causas de mortalidad materna en África.
El análisis de estas cifras revela que mientras que en los países desarrollados el 53% de las muertes maternas se deben a causas indirectas (afección cardiovascular, neoplasias, hemorragia cerebral, enfermedad nefrourológica, suicidios, etc.), en los países en vías de desarrollo este grupo de causas no supera el 20% (tabla 3). Por el contrario, cuando se analizan las muertes por causa obstétrica directa (hemorragia, preeclampsia, infección, parto obstruido, aborto provocado, etc.) se da el fenómeno inverso: en los países en vías de desarrollo este grupo se eleva al 80%, mientras que en los países de renta alta sólo alcanza el 47%. Las diferencias son especialmente importantes en el apartado correspondiente a las infecciones. Destaca que el 90% de las mujeres que mueren en el parto no tienen aparentemente factores de riesgo obstétrico20-23,25.
Pero en el trasfondo de la gran mayoría de estas muertes existen, en todo el continente, factores socioeconómicos relevantes que son los auténticos protagonistas del problema: prejuicios culturales, escaso o nulo control sanitario durante el embarazo, difícil acceso de la población (un 90% del total) a los hospitales, etc. (tabla 4). Estimaciones fiables revelan que sólo el 40% de las parturientas africanas recibe asistencia por parte de personal cualificado, porcentaje que apenas se ha modificado en los últimos 10 años (fig. 2). Para muchas comunidades africanas la muerte forma parte de su vida cotidiana.
Por otra parte, no menos del 10% de las muertes maternas se deben a abortos provocados en condiciones de riesgo. El 95% de éstos tiene lugar en el tercer mundo, y singularmente en África. En algunos países de África Central las complicaciones por aborto provocado constituyen el 20% de las muertes maternas26.
Existen grupos de embarazadas especialmente vulnerables. Se estima que prácticamente la mitad de las mujeres africanas que dan a luz por primera vez son adolescentes. Comúnmente estas chicas son analfabetas, con escasos recursos económicos y no tienen acceso a los servicios de planificación familiar27. Se calcula que en África quedan embarazadas todos los años entre 12 y 14 millones de adolescentes, de las cuales 70.000 morirán en el parto víctimas de partos obstruidos como consecuencia de sus pelvis infantiles. Si sobreviven al parto, muchas de ellas quedarán con fístulas obstétricas que lastrarán su vida. Por otra parte, de los 18 millones de mujeres que en África se someten a un aborto ilegal practicado en condiciones de riesgo, aproximadamente la mitad son adolescentes, y su mortalidad es un 30% mayor que en las mujeres adultas (300-600/100.000)28. En el extremo opuesto, alrededor del 20% de los nacimientos corresponden en África a mujeres mayores de 35 años, prematuramente envejecidas y con tendencia a desarrollar preeclampsia y hemorragias29. Por otra parte, debe recordarse que en el tercer mundo el 61% de las muertes maternas tienen lugar durante el puerperio30.
Por cada muerte materna, aproximadamente otras 20 mujeres presentan complicaciones secundarias al parto: incontinencia urinaria, fístulas, enfermedad inflamatoria pélvica, dolor pélvico crónico, anemia crónica, depresión emocional prolongada, debilidad física e infertilidad.
Existe unanimidad en admitir que en África el 60-80% de las muertes maternas podría evitarse mejorando la situación económica de los diversos países5,31,32. Se calcula que las elevadas cifras de mortalidad materna producirán, en los próximos 10 años, una pérdida de 45 billones de dólares por la menor productividad33, teniendo en cuenta el papel fundamental de la mujer africana, ya no sólo en el cuidado de la familia sino en el sector laboral.
LOS TRES RETRASOS
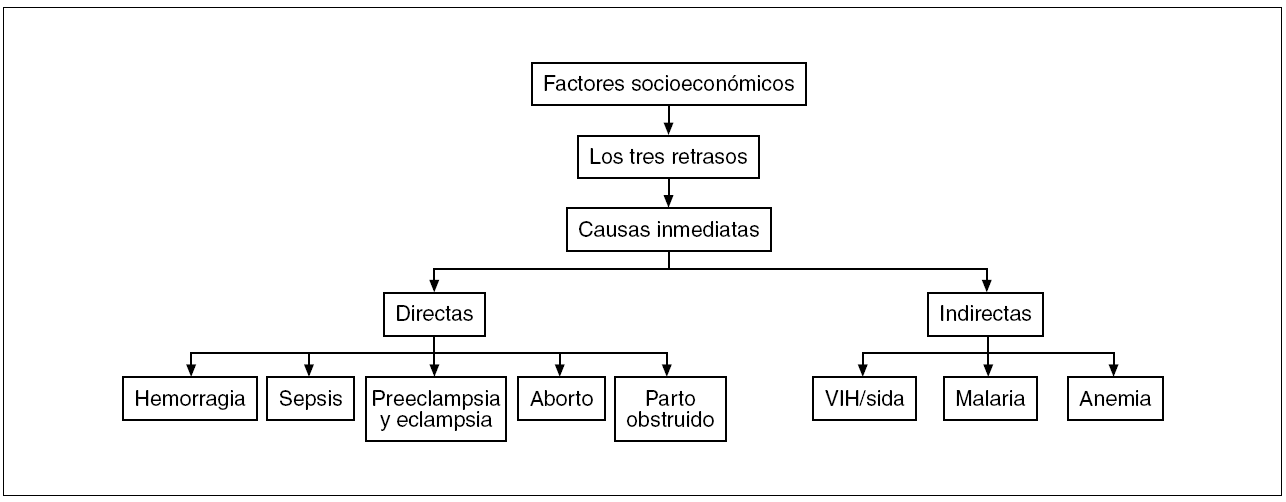
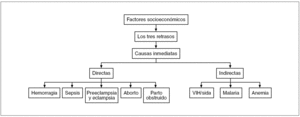
Los factores socioeconómicos comentados son las causas últimas de las altas TMM, a través de un modelo conocido como «de los tres retrasos» (fig. 5). Efectivamente, la experiencia ha demostrado ampliamente que la mayoría de las muertes maternas en África, y también en los países de renta baja de otros continentes, tiene por origen uno o varios de estos retrasos34:
Figura 5. Relación entre factores socioeconómicos, retrasos y causas de muerte materna. VIH: virus de la inmunodeficiencia humana.
1. Retraso en la decisión de buscar ayuda cualificada.
2. Retraso en llegar al centro asistencial.
3. Retraso en recibir atención médica apropiada al llegar al centro asistencial.
Retraso en la decisión de buscar ayuda cualificada
En las zonas rurales de África donde, como ya se ha dicho, se acumula el 80-90% de la población, existe un médico por cada 100.000 habitantes5 y el número de matronas con título oficial es aún más exiguo. Esto significa que en caso de graves complicaciones habitualmente no es posible una asistencia domiciliaria cualificada. Por tanto, se hace necesario el traslado de la paciente a un centro sanitario. Pero este traslado puede ser conflictivo, produciéndose un primer retraso por alguna o varias de las siguientes razones:
Incapacidad de la mujer y su familia para identificar el riesgo o la presencia de una complicación8. Debido a la falta de información y al estoicismo-fatalismo de la mujer africana, les es difícil evaluar el peligro de, por ejemplo, un parto prolongado o una hemorragia.
Los prejuicios culturales, que les inducen a desconfiar del parto institucional u hospitalario, prefiriendo el parto tradicional, con sus variantes regionales y la ausencia de camas y aparatos. Esta opinión es compartida por el 70-80% de las mujeres, tanto en el medio rural como en el urbano8. Sesenta millones de mujeres dan a luz todos los años sin asistencia sanitaria de ningún tipo7.
La matrona empírica (o tradicional), apegada a sus costumbres y arcaicos procedimientos, y muchas veces analfabeta, no desea que interfieran en su labor y rechaza una posible ayuda cualificada: teme perder poder e ingresos económicos35,36.
La falta de recursos económicos es un factor disuasorio de primer orden. En África no hay costumbre de prepararse económicamente para los gastos que comportará la llegada de un bebé. Ni siquiera se compra anticipadamente la ropa para él.
La mujer no tiene, habitualmente, capacidad decisoria autónoma. El traslado al hospital debe ser autorizado por el marido o, en su defecto, por los otros varones de la familia que, en general, no ven con buenos ojos que no se sigan las costumbres tradicionales. El varón considera que la subordinación y la falta de poder de la mujer forman parte del orden natural, e ignora el valor de la experiencia de las mujeres16.
Retraso en llegar al centro asistencial
Decidido el traslado, las mujeres africanas y sus familiares tropiezan con una doble inaccesibilidad asistencial: administrativa y física:
La inaccesibilidad administrativa es, en gran parte, consecuencia del desconocimiento de la mujer y de su familia de las características del sistema de salud de su propio país. Suelen perder mucho tiempo yendo de un puesto de salud (primer nivel asistencial) a otro, hasta que por fin llegan al establecimiento adecuado. En muchos de estos países la descoordinación entre los diferentes niveles asistenciales es, por otra parte, la regla.
La inaccesibilidad física es la causante de muchas demoras. El 80% de las mujeres campesinas de África viven a más de 5 km del hospital de primer nivel más cercano. Entre su casa y el centro asistencial suele haber frecuentes barreras geográficas (montañas, selvas, ríos, etc.), caminos y carreteras impracticables en ciertas épocas del año y en algunas áreas una notable inseguridad. Por otra parte, no suele haber transportes públicos cercanos ni vehículos privados en las aldeas. La única solución suele consistir en construir unas parihuelas o utilizar una bicicleta con remolque.
Retraso en recibir atención médica apropiada al llegar al centro asistencial
Los hospitales bien equipados y con personal sanitario cualificado se concentran en las grandes ciudades. Estos centros consumen la mayor parte del presupuesto sanitario del país, y en cambio sólo sirven a una mínima parte de la población5,6. Por el contrario, los centros de salud y los hospitales rurales o de distrito (primero y segundo niveles asistenciales) reciben escasos recursos, sufren una gran movilidad de sus profesionales (que emigran a la ciudad tan pronto como adquieren experiencia) y presentan notables ineficiencias.
Por tanto, las causas de una atención hospitalaria tardía y poco cualificada suelen depender de:
Falta de personal cualificado (médicos, matronas, enfermeras, etc.).
Organización y gestión inadecuada.
Falta de coordinación entre el primer y el segundo nivel asistencial.
Falta de equipamiento tecnológico adecuado.
INTERVENCIONES PARA DISMINUIR LAS TASAS DE MORTALIDAD MATERNA
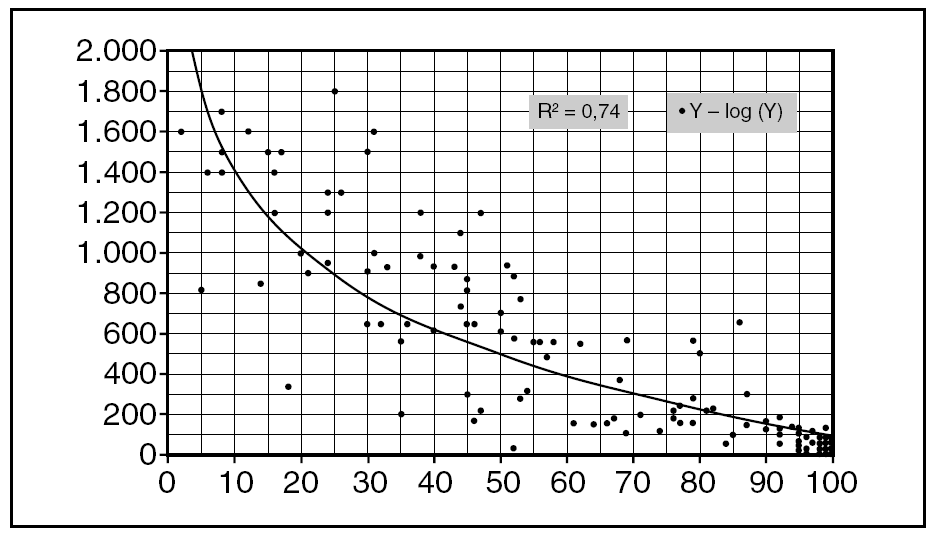
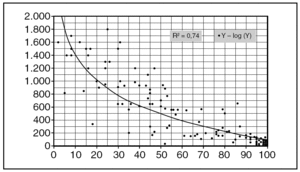
Todas las agencias de las Naciones Unidas relacionadas con la salud, las sociedades científicas internacionales (FIGO, WAPM, etc.) así como las organizaciones no gubernamentales de desarrollo especializadas en salud hacen hincapié en que la forma más eficaz para reducir las altas TMM en África consiste en lograr un aceptable control antenatal destinado a detectar precozmente las complicaciones y que un profesional mínimamente cualificado esté presente en cada parto. La relación entre atención cualificada y mortalidad materna esta bien probada (fig. 6). El porcentaje de partos atendidos por personal preparado constituye, además, un excelente indicador de salud maternoinfantil37. Existe controversia sobre lo que debe entenderse por «personal cualificado», a pesar de los intentos de la OMS y diversas sociedades científicas para acordar una definición consensuada38,39. Mientras que en algunos países se incluye con este calificativo únicamente al personal sanitario titulado, en algunas encuestas nacionales se considera cualificada a cualquier persona que haya recibido una preparación mínima para atender partos.
Figura 6. Relación entre atención cualificada en el parto y mortalidad materna.
Sin embargo, aunque el objetivo de todos los esfuerzos en esta área debe ser conseguir esta atención cualificada40, es inútil concentrarse en una sola causa inmediata de muerte, como la hemorragia o la infección, o pensar que con un simple envío de kits para «parto limpio» se solucionará el problema. Tampoco se trata de fijar como objetivo que todos los partos tengan lugar en un hospital de segundo o tercer nivel.
Cualquier plan o programa que intente abordar de una forma eficaz y eficiente el problema de la mortalidad materna debe basarse en intentar corregir de una manera global las disfunciones que originan los tres retrasos.
Retraso en la decisión de buscar ayuda cualificada
Este retraso debe abordarse realizando o creando:
1. Gestiones o acciones para ganarse la confianza de los líderes vecinales. La complicidad social con ellos es fundamental para que los programas de cooperación tengan éxito. El objetivo es que acepten y apoyen los cambios que desean implantarse y tengan un enfoque más positivo de los problemas de salud. En ocasiones es útil la creación de comités de salud locales.
2. Campañas de sensibilización sobre salud maternoinfantil para toda la comunidad. La promoción del papel del varón (pareja, padre, hermano, etc.) en la atención del embarazo y parto es esencial para el éxito de la intervención. Debe conseguirse su soporte y colaboración41,42.
3. Cursos para las mujeres en edad reproductiva (y sus parejas), para obviar los prejuicios culturales, corregir su desinformación sobre salud reproductiva (embarazo, parto, etc.) y proporcionarles información sobre anticoncepción, hábitos higiénicos y nutricionales adecuados, vacunaciones, prevención de VIH/sida, etc.
4. Cursos o charlas específicas para mujeres gestantes. El objetivo es que aprendan a reconocer los signos de las complicaciones que pueden amenazar su vida durante el embarazo o parto, informándoles sobre cuándo y a quién deben acudir si éstas se presentan. Debe recordarse que, si bien de acuerdo con la OMS, la mayor parte de las complicaciones obstétricas no pueden prevenirse ni evitarse, sí pueden tratarse con éxito si se detectan precozmente43-45. Esta formación específica también debería incidir sobre los planes familiares para recibir al bebé, basándose en sus propias costumbres ancestrales que prescriben atender muy bien a los invitados. Debe persuadírseles de que están esperando a un invitado (el bebé) que debe ser bien atendido (ropa, recursos, etc.).
5. «Equipos de salud rural» tomando como base a las matronas o enfermeras auxiliares y agentes de salud. Para una población de 4.000 personas (lo que equivale a 160 partos al año) este personal debería estar formado por una matrona auxiliar y un agente de salud. Este equipo se responsabilizaría, no sólo de la atención de los partos normales, sino que también debería encargarse de los cuidados prenatales básicos, la planificación familiar, la educación sanitaria y nutricional y, sobre todo, de la detección de las complicaciones del embarazo y el parto. Naturalmente, estos objetivos sólo podrán ser asumidos si:
Se realizan cursos de formación para reconvertir a las matronas empíricas o tradicionales (en ocasiones considerablemente hábiles) en auxiliares de matrona, dotadas de una buena preparación obstétrica. Esta tarea precisa de paciencia, persuasión y adaptación al medio, y sobre todo de un control estricto de su trabajo, ya que, por ejemplo, un uso inadecuado por parte de este personal de la oxitocina o la ergometrina durante el parto puede incrementar la incidencia de roturas uterinas (un 15% de las muertes maternas en 2003)46. En cambio es recomendable que utilicen ergóticos de forma preventiva en el posparto inmediato (especialmente misoprostol)47-49. Lamentablemente, diversos informes no han podido demostrar que la introducción de la asepsia en los partos atendidos por matronas empíricas reduzca sustancialmente las infecciones50. Naturalmente, estas matronas auxiliares deberían ser sustituidas progresivamente por matronas tituladas.
Se preparan adecuadamente «agentes de salud» (o centinelas de salud, como se denominan en Bolivia), cuyas tareas básicas son colaborar en la información sanitaria, la organización de los traslados a los centros sanitarios adecuados y la logística sanitaria del área: recepción y dispensación de ciertos medicamentos y recursos sanitarios básicos (anticonceptivos, antibióticos, analgésicos, antiinflamatorios, etc.). También pueden tener un papel decisivo en el Reproductive Age Mortality Survey (RAMOS), sistema que permite a través de la llamada «autopsia verbal» (entrevistas con los familiares y personas que atendieron el parto) fijar la posible causa de la muerte51.
Se reciben los suministros necesarios para realizar su labor: guantes y jeringas estériles, medicamentos básicos, material de difusión (pósters, folletos, libros, etc.). Por otra parte, un sistema de comunicación por radio puede facilitar las consultas entre este primer nivel de asistencia y el centro de referencia. Respecto a la recepción y distribución de anticonceptivos, debe recordarse que la reducción de la fecundidad es, sin duda, una de las maneras más eficaces para disminuir la mortalidad materna en una población determinada4245. Lamentablemente, su grado de utilización en la región subsahariana es mínimo. Algunas agencias de salud insisten especialmente en la necesidad de que las personas que atienden el parto dispongan del material necesario para efectuar la «triple limpieza»: manos (jabón), área del parto (sábana de plástico) y cordón umbilical (sistema de sección y ligadura). Sin embargo, actualmente se considera que el envío de los clean delivery kits de forma aislada no mejora sustancialmente los resultados52.53.
6. «Mutualidades» que permitan, con un mínimo dispendio económico (3-5 dólares al año), que la familia pueda recibir atención sanitaria, en el hospital de referencia (no incluye la alimentación). Se ha sugerido que una parte de esta cantidad debería llegar a las auxiliares de matrona o enfermeras locales, al efecto de que faciliten la transferencia al centro de referencia.
Retraso en llegar al centro sanitario
Las consecuencias de este retraso pueden obviarse tomando las siguientes medidas:
1. Creando pequeños centros asistenciales (puestos de salud o postas de socorro) dotados de una sala de partos muy básica, donde puedan asistirse los partos normales de las embarazadas controladas por el equipo de salud rural antes mencionado. Estos centros reciben diferentes denominaciones según el país. Taylor y Berelson54 los denominan rural centres of maternal and child health (MHH). Quizá el nombre más adecuado sería casa de partos. Este recurso evitaría tener que asistir partos en lugares (chozas) absolutamente inadecuados, sin agua, higiene y compartiendo el espacio con animales diversos. Según estimaciones previas, debería contarse con una casa de partos por cada 4.000 personas, de forma que para una población rural y desperdigada de 100.000 personas serían necesarios de 20 a 25 unidades de este tipo55. De esta forma, sólo tendrían que ser transferidas al siguiente nivel (hospital) el 15% de las parturientas.
Sin embargo, la Oficina Regional de la OMS para África propone 2 niveles de asistencia obstétrica: a) asistencia básica de emergencia (basic emergency obstetric care [BEOC]), que formaría parte de la asistencia primaria, y b) asistencia completa de emergencia (comprehensive emergency obstetric care [CEOC]), que constituiría el centro o nivel de referencia6,7,55.
Las funciones de cada uno de estos centros se exponen en la tabla 5. Para cada 500.000 habitantes serían necesarios al menos 4 BEOC (o 25 rural centres of MCH) y un CEOC. Establecer un modelo u otro depende de las características geográficas del área, de la concentración mayor o menor de la población en núcleos vecinales, de la calidad de las comunicaciones y de la situación de los cuidados maternoinfantiles preexistentes.
2. Redactar un «protocolo de traslado» para prever los pasos que hay que dar ante la necesidad de transferir a una gestante o parturienta al hospital de referencia. Este protocolo, especialmente importante en las colectividades muy alejadas, debería incluir un apartado común de recomendaciones para todas las comunidades, pero también un apartado específico para cada una de ellas: itinerarios, recursos necesarios (dinero, gasolina, medio de transporte, etc.) y personas implicadas.
3. Organizar un grupo de voluntarios jóvenes para ayudar al transporte de la paciente, bajo la dirección del agente de salud. Pueden aprovecharse asociaciones preexistentes (religiosas, cívicas, grupos musicales, coros, etc.). Esta política de utilización de recursos vecinales propios ha dado buenos resultados en algunas regiones, como por ejemplo Soroki (Uganda)56.
4. Dotar, si es posible y necesario, a los agentes de salud de un vehículo de transporte adecuado a sus necesidades específicas (motocicleta, camioneta reconvertible en ambulancia improvisada, etc.) y también de una radioemisora. Este último recurso puede ser fundamental si no se cuenta, como suele ser habitual, con un teléfono y otros sistemas de comunicación. El objetivo debería ser que la parturienta no tardase, en caso de una complicación grave, más de 45 min en llegar al centro sanitario56. Lamentablemente, este límite temporal suele sobrepasarse en determinadas regiones. El análisis de los tiempos estimados que transcurren entre el inicio de una complicación obstétrica mayor y la muerte es de 12 h de promedio. La excepción es, naturalmente, la hemorragia posparto que puede causar la muerte en menos de 1 h30. Es conveniente que mediante un sistema de radio los centros de referencia puedan ser informados de la llegada inminente de la paciente, y así poder preparar adecuadamente su recepción.
5. Construcción, equipamiento y organización de casas maternales (o casas de la esperanza). Se trata de construcciones adosadas, o situadas en las proximidades del hospital de referencia (generalmente el hospital de distrito), con capacidad para alojar a 10-15 embarazadas en los últimos días (o semanas) del embarazo. Se trata de gestantes con riesgo de complicaciones (presentación fetal anómala, mala pelvis, preeclampsia leve o moderada, malos antecedentes obstétricos, etc.) o que simplemente viven muy lejos del hospital. El objetivo básico de estas instalaciones es asegurar la accesibilidad inmediata al centro, pero también mejorar la nutrición de la madre y facilitarle información y formación sobre higiene, cuidados del recién nacido, etc.
La equidad y la accesibilidad universal del sistema de salud son principios fundamentales de la política «Salud para todos en el siglo xxi» en África.
Retraso en recibir atención médica apropiada al llegar al centro asistencial
Este retraso puede evitarse mediante las siguientes intervenciones:
1. Eliminando, en los casos urgentes, los procedimientos burocráticos y las barreras administrativas del hospital. Las medidas de ingreso deben ser ágiles. Existe unanimidad en considerar que los centros accesibles, preparados y con personal cualificado son los tres ingredientes críticos para asegurar el éxito de un programa de salud maternoinfantil36,57.
2. Coordinando la información entre las BEOC (o los agentes de salud locales) y el hospital, gracias a la comunicación por radio que permite alertar a éste sobre la próxima llegada de una parturienta con complicaciones56.
3. Mejorando la formación in situ del personal sanitario mediante cursos específicos para los diversos niveles: médicos generales, cirujanos, obstetras (cursos de cirugía obstétrico-ginecológica, cirugía de fístulas, ecografía general y obstétrica, etc.), matronas (cursos sobre partograma, método canguro, etc.) y enfermeras (cursos de enfermería obstétrica y neonatal, etc.). Con toda seguridad, ésta es la intervención de cooperación más importante. La buena preparación del personal médico y del resto del equipo profesional es más trascendente que la cantidad de tecnología disponible. Deben diseñarse estrategias para la permanencia y fidelización del personal sanitario (especialmente de los médicos) en el hospital.
4. Mejorando el equipamiento tecnológico del centro, proveyéndolo de equipos nuevos o amortizados (pero no obsoletos), procedentes de los países de renta alta. El centro debe contar con el soporte de un laboratorio y de un sistema para disponer de sangre (recogida, conservación y equipo de transfusión). Debe recordarse también que en ocasiones debe proveerse a estos centros de la infraestructura más básica, como pozos, placas solares, etc.
5. Facilitando la estancia periódica de un cierto número de cooperantes internacionales para reforzar los recursos humanos del hospital, al cual, al mismo tiempo, podrán aportar formación sobre temas específicos. Con este fin, Matres Mundi y la WAPM han diseñado y puesto en marcha un curso virtual para cooperantes voluntarios internacionales.
6. Protocolizando la labor asistencial de una forma correcta y adaptada a las necesidades y posibilidades de los países de renta baja. En este sentido Matres Mundi, la WAPM y la IAPM han editado y distribuido las Recommendations and Guidelines for Perinatal Medicine, que es la primera contribución editorial que se hace en este sentido.
7. Asegurando la organización y la gestión adecuadas de los recursos hospitalarios.
Naturalmente, independientemente de todas estas medidas, es necesario impulsar un adecuado sistema de salud en cada país, procurar que la calidad de los registros mejore, que se evalúen de forma imparcial y objetiva los resultados de estas intervenciones58 y contar con mejores indicadores de salud maternal. Lamentablemente, los actuales son insuficientes59.
LOS OBJETIVOS DE DESARROLLO DEL MILENIO
Durante los últimos 20 años se han sucedido multitud de declaraciones institucionales e iniciativas sobre la necesidad de universalizar la atención médico-sanitaria a las madres y sus hijos, entre ellas, la Declaración de Alma Ata (1978), la Conferencia Internacional sobre Cuidados en Atención Primaria Materno-Infantil (IPCH) (1978) o, como ya hemos mencionado, la iniciativa de la OMS sobre Maternidad Segura (1978)60. A partir de la conferencia sobre Maternidad Segura de Nairobi (1987), se creó un grupo de trabajo (Agency Group) formado por la OMS, UNFPA, Unicef, IPPF, FCI y, posteriormente FIGO, que sin duda ha dinamizado los proyectos para mejorar la salud maternoinfantil en los países en curso de desarrollo61,62.
La Asamblea General de las Naciones Unidas, en una solemne declaración firmada por 189 países, ha establecido en el año 2000 los denominados Millenium Development Goals (objetivos de desarrollo del milenio), que incluyen 8 objetivos y 18 metas63-66. El objetivo número 5 se refiere a la salud materna, y en su meta número 6 se anuncia textualmente: «Reducir en tres cuartas partes, entre 1990 y 2015, la tasa de mortalidad materna» (tabla 6).
Sin duda, se trata de un objetivo muy loable, pero lamentablemente ya han transcurrido 7 años desde aquella declaración y la salud materna en África no ha mejorado sustancialmente. Incluso en alguno países ha empeorado (Zambia, Tanzania, Senegal, etc.). Por tanto, es de prever, como ya ha ocurrido con otras declaraciones o iniciativas del mismo tipo, que aquellos objetivos no se alcanzarán. Recordemos, por ejemplo, la fallida campaña «Salud para todos en el año 2000» (1977). La Unión Africana ya ha reconocido públicamente este hecho, pidiendo el concurso de todas las instituciones públicas y privadas del mundo, para intentar mejorar la desesperada situación de la salud maternoinfantil en el continente. Concretamente, la Oficina Regional de la OMS para África reconoce que «en muchos países de la región los sistemas de salud son muy débiles y no pueden responder a las necesidades de la madre y el niño, debido a la inadecuada preparación de los profesionales, a la ausencia de equipos sanitarios y otros suministros, y a la inexistencia de centros de referencia»13.
Actualmente la Comisión de la Unión Africana ha diseñado un Mapa de Ruta para acelerar la reducción de la mortalidad materna y perinatal y un Plan de Acción (Maputo Plan o POA) para implementar mediante una política-marco el «Derecho a la salud sexual y reproductiva» entre 2007 y 2010 (Maputo, 2006). La Unión Africana desea que colaboren en este plan no sólo los gobiernos locales, sino también el sector privado, la sociedad civil y de modo especial las organizaciones no gubernamentales13. El documento «Health for all Policy for the 21st Century in the African Region: Agenda 2000» es ilustrativo de las dificultades con que se tropieza18.
Por esta razón, Matres Mundi, agencia solidaria del International Perinatal Medicine Group, formado por la World Association of Perinatal Medicine (WAPM), la International Academy of Perinatal Medicine (IAMP), la International Society The Fetus as a Patient y la Ian Donald Inter-University School of Ultrasounds in Obstetrics and Gynecology, ha diseñado, con el concurso de todas estas entidades, un Integral Plan for Reduction of Maternal Mortality in Central Africa, toda vez que es en esta área geográfica donde se alcanzan las TMM más elevadas. Casi la mitad de las muertes de África tiene lugar en el área subsahariana, una región donde únicamente reside el 17% de la población mundial, y que contribuye sólo con un 12% a los nacimientos mundiales.
PLAN INTEGRAL PARA LA REDUCCIÓN DE LA MORTALIDAD MATERNA EN ÁFRICA CENTRAL (PIMMAC)
Este plan intentará influir sobre los 3 retrasos mencionados, poniendo en juego todas las acciones e intervenciones descritas anteriormente y, por supuesto, adaptándose a las recomendaciones y requerimientos de la OMS/Unión Africana.
En los próximos meses (2008-2009), si se consigue la suficiente financiación, se implementará una experiencia piloto del mencionado PIMMAC en Ruanda, en el área de influencia de 2 hospitales de distrito, Ruli y Ruamagama, que cubren las necesidades de hospitalización de aproximadamente 400.000 personas.
El diseño del PIMMAC, su organización, puesta en marcha, desarrollo, control y evaluación, correrá a cargo de la organización no gubernamental Matres Mundi, y colaborarán con ella todas las entidades académicas que forman, como ya se ha mencionado, el Grupo Internacional de Medicina Perinatal.
La experiencia piloto incluye un Programa Integral de Cooperación Asistencial (construcción y dotación de casas de parto y casas maternales, equipamiento adecuado de los hospitales de referencia, etc.), un Programa Específico de Formación e Información (19 cursos para profesionales de la salud en sus diversos niveles) y un Programa Específico de Sensibilización Comunitaria con 14 acciones (campañas populares, jornadas de información para colectivos específicos, etc.). Se ha cuidado mucho, en la elaboración del plan, la viabilidad y sostenibilidad de todo el proyecto, tanto desde el punto de vista sociocultural como técnico, financiero, medioambiental y político. El proyecto incluye también la publicación de unas guías específicas para el tercer mundo (Recommendations and Guidelines for Perinatal Medicine), editadas por Matres Mundi en cooperación con la WAPM y la IAPM, y que serán presentadas en el Congreso Mundial de Medicina Perinatal de Florencia (septiembre de 2007).
El PIMMAC se prolongará durante 2 años (2008-2009) y costará unos 200.000 euros.
Correo electrónico: mat.mundi@arrakis.es