Casos clínicos
Melanoma primario de vagina
Primary melanoma of the vagina
M. L. Fernández
J. Lombardía
J. Porro
A. I. Sáez
M. V. Peral
A. Sánchez-Dehesa
Servicio de Ginecología y Obstetricia
Hospital Virgen de la Salud
Complejo Hospitalario de la Segurida Social
Toledo
Correspondencia:
María Luisa Fernández Pérez
Avda. Europa, 1, bloque-2, 2.º D
45005 Toledo
Fecha de recepción: 9/3/98
Aceptado para publicación: 21/12/98
INTRODUCCION
El melanoma primario de vagina fue descrito por primera vez en 1887 por Parona, pero no se aceptó su existencia hasta 1962 por Novak y Woodruff. Aunque Norris y Taylor en 1966 justifican la histogénesis del tumor en base a la existencia de una metaplasia de los melanoblastos emigrados de la cresta neural(1). Fueron Nijogosyan, et al., en 1964, quienes encontraron melanocitos en el 3% de una serie de necropsias vaginales(2).
Es un tumor de rara presentación, con unas 150 publicaciones(3,4,5,6) hasta el momento actual. Representa el 0,5-1% de los melanomas malignos(7-9) y menos del 3% de los tumores malignos vaginales(10,11), siendo los de peor pronóstico(3,6,10,12), debido al diagnóstico de la enfermedad en estadios avanzados. La supervivencia a los cinco años es del 5-20%(6).
DESCRIPCIÓN DE UN CASO
Paciente de sesenta y nueve años de edad, sin antecedentes familiares de interés, multípara (cuatro partos eutócicos), menopausia a los cincuenta y cuatro años, apendicectomizada y colecistectomizada. Consulta por sangrado genital de dos meses de evolución de aspecto rojo y, en ocasiones, como «agua de lavar carne».
La exploración ginecológica muestra múltiples manchas de color marrón oscuro en vulva de 0,3-0,5 mm de diámetro; en el tercio inferior de la pared posterior y tercio superior de la pared anterior de vagina se visualiza una masa excrecente, marrón oscura, el cérvix muestra lesiones excrecentes similares a las vaginales. Los genitales internos son atróficos.
Las múltiples biopsias realizadas sobre vulva, vagina, cérvix, endocérvix y endometrio, ofrecen el resultado histológico de melanoma primario maligno de vagina y cérvix, con melanófagos en dermis y un aumento de los melanocitos en epidermis vulvar.
El resto de las pruebas complementarias (incluyendo TAC craneal y tóraco-abdominal) son normales, descartando el origen primario de la lesión fuera del aparato genital.
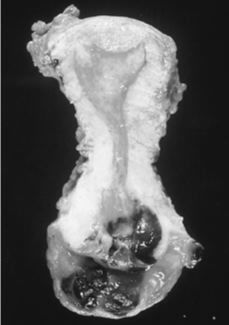
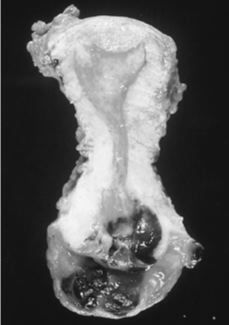
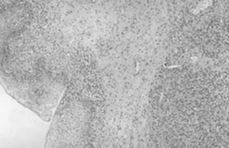
Con el diagnóstico anatomo-patológico de melanoma maligno de vagina y cérvix se realiza tratamiento quirúrgico radical: vulvectomía (incluyendo las lesiones del tercio inferior de la pared vaginal posterior, con márgenes macroscópicamente libres), histerectomía con doble anexectomía vía vaginal (incluyendo las lesiones del tercio superior de la pared vaginal anterior), linfadenectomía inguinal y pélvica bilateral (Fig. 1).
Figura 1.Corte longitudinal del útero. Melanoma invadiendo cérvix uterino.
El informe histopatológico definitivo de las piezas quirúrgicas fue el siguiente:
1. Melanoma maligno nodular de 1,2 centímetros de altura, que afecta preferentemente a vagina y se extiende a cérvix uterino y parte superior de la vulva, llegando a infiltrar hasta la parte más profunda del cérvix y la vagina, sin traspasar la serosa. La parte alta de la vulva está infiltrada muy superficialmente.
2. La neoformación presenta pigmento melánico y una marcada atipia nuclear, con actividad mitótica y permeación vascular.
3. Los marcadores S-100 y HMB 45 son positivos.
4. Bordes quirúrgicos libres.
5. Endometrio atrófico.
6. Vulva con léntigo simple.
7. Cadenas linfáticas libres de tumor con histiocitosis sinusal.
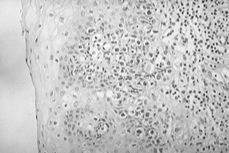
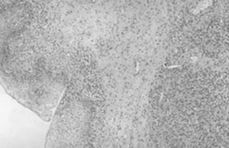
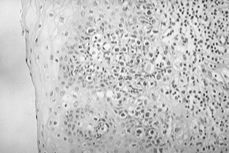
8. La presencia de componente juntural en continuidad con el tumor hace pensar en un origen vaginal de la lesión (Figs. 2 y 3).
Figuras 2 y 3.Componente juntural en continuidad con el tumor.
La paciente evolucionó de una forma tórpida, con una recidiva local de pequeño tamaño dos meses después (confirmada anatomo-patológicamente) que se resecó en su mayoría. Cuatro meses después, una gran masa ocupa toda la vagina y el estado general de la paciente empeora rápidamente. Se opta por un tratamiento paliativo, desestimando la cirugía reductora. Dos meses más tarde, precisa sondaje vesical permanente, con éxitus en fallo multiorgánico dos meses después.
DISCUSIÓN
El diagnóstico de un melanoma primario de vagina supone haber excluido su origen en cualquier otro órgano, aunque algunos autores consideran imposible probar este aspecto si no se realiza la necropsia(13). Por otra parte, existen tumores con un aspecto macroscópico similar y con los cuales se debe realizar el diagnóstico diferencial: carcinoma epidermoide, nevus benignos, linfomas, neoplasias indiferenciadas. Para ello, son útiles los marcadores S-100 y HMB-45, que son positivos para el melanoma(14).
Si el diagnóstico habitualmente es tardío y dificultoso, más controvertido es aún el tratamiento, pues no existe acuerdo común en relación a la terapia más eficaz; actualmente, la mayoría de los autores, se inclinan por la cirugía radical(4,6,15-19) con o sin radioterapia(20) y quimioterapia coadyuvantes(21). Beg, et al. aplican regionalmente la quimioterapia para disminuir el tamaño del tumor, mejorar su resecabilidad y disminuir las técnicas radicales.
Dada la rareza de esta enfermedad, su gran agresividad pronóstica y, a pesar de la poca experiencia sobre cuál es el tratamiento más eficaz, parece que existe consenso en que si algún tratamiento puede mejorar la supervivencia, es la cirugía radical, aunque también algunos autores la cuestionan por sus malos resultados(22,23).
La radioterapia produce un control sólo temporal de la enfermedad, existiendo un único caso publicado por Ariel(24) de remisión completa durante cinco años con un tratamiento de fosfato crómico radiactivo, radón y fósforo(32).
Se han investigado varios agentes quimioterápicos, con malos resultados, existiendo poca información al respecto. Chung, et al.(17) publicaron tres casos de pacientes con melanoma cutáneo y metástasis a distancia tratados con metilclorociclonitrosourea. Se consiguió una regresión importante de las metástasis cutáneas y pulmonares durante catorce meses. Li-Ying Liu, et al. utilizaron once sesiones de quimioterapia e inmunoterapia tras la cirugía de pacientes con lesiones avanzadas.
Reid, et al.(6) concluyen que la quimioterapia tiene un papel muy limitado, sin notables resultados, en el tratamiento del melanoma; sin embargo, la radioterapia como tratamiento primario o de las recurrencias, debe tomarse en consideración, a pesar de que los melanomas sean considerados tumores radiorresistentes. Aunque la dosificación y el método pueden variar, el más usado es la combinación de radioterapia externa y braquiterapia. Harrison, et al.(25) consiguen un buen control local en tres melanomas vaginales usando dosis fraccionadas.
Por todo ello, aunque confuso, parece ser que el tratamiento más ampliamente aceptado es la cirugía radical con o sin radioterapia coadyuvante.
El pronóstico del melanoma de vagina primario es mucho peor que el del melanoma cutáneo, posiblemente porque el diagnóstico del primero se efectúa en estadios más avanzados. Su supervivencia a cinco años es del 5-20%(6).
Los factores pronósticos más importantes son el tamaño del tumor (mejor pronóstico si mide menos de 3 cm de diámetro) y, sobre todo, la profundidad de la lesión (mejor pronóstico si es menor de 1-2 mm), siendo el dato pronóstico más importante.
Las recidivas más importantes ocurren localmente en vagina y distalmente en pulmón.
En resumen, el melanoma primario de vagina es un tumor muy infrecuente, de pronóstico sombrío, y cuyo único tratamiento, ampliamente reconocido, es la cirugía con o sin tratamiento complementario.
BIBLIOGRAFIA
01 Norris H, Taylor H. Melanoma of the vagina. Am J Clin Pathol 1996;46:420-6.
02 Nijogasyan G, De la Pava A, Picken J. Melanoblastic in the vaginal mucose. Cancer 1964;17:912-3.
03 Morrow CP, Disaia P. Malignant nelanoma of the female genitalia, a clinical analysis. Obstet Gynecol Surv 1976;31:233-71.
04 Levitan Z, Gordon AN, Kaplan AL, Kaufman RH. Primary malignant melanoma of the vagina: a report of four cases and review of the literature. Gynecol Oncol 1989;33:85-90.
05 Brand E, Fu YS, Lagasse LD, Berek JS. Vulvovaginal melanoma: a report of seven case and literature review. Gynecol Oncol 1989;33:54-60.
06 Reid GC, Schmidt RW, Roberts JA, Hopkins MP, Barret RJ, Morley GW. Primary melanoma of the vagina. A clinico pathologic analysis. Obstet Gynecol 1989;74:190-9.
07 Ariel JM. Malignant melanoma of the female genital system. A report of 48 patients and review of the literature. J Surg Oncol 1991;16:371-83.
08 Mino RA, Livingstone RG, Hynes JF. Primary melanoma of the vagina. Med Surg 1953;6:648-52.
09 Pack GT, Oropeza R. A comparative study of melanomas and epidermoid carcinomas of the vulva. Rev Surg 1967;24:305-24.
10 Sheet JL, Dockerty MB, Decker DG, Welch JS. Primary epithelial malignancy in the vagina. Am J Obstet Gynecol 1964;89:121-8.
11 Deutsch M, Fried AB, Parsons JA, Sartiano G. Primary malignant melanoma of the vagina. Oncology 1974;30:509-16.
12 Chung AF, Casey MJ, Flannery JT, Woodruff JM, Lewis Jr. Malignant melanoma of the vagina. Report of 19 cases. Obstet Gynecol 1980;55:720-7.
13 Katsuhiko Hasumi MD, Goi Sakamoto MD, Harno Sugano MD, Tsutomo Kasuga MD, Kazumasa Masobuchi MD. Primary malignant melanoma of the vagina. Cancer 1978;42:1275-85.
14 Kurman R, Norris H, Wilkinson E. Tumors of the cérvix, vagina and vulva in Atlas of tumor pathology; 1992. p. 166.
15 Ferrer J, Zapatero HA, Coto LP, Díaz L, Pérez CR. Vaginal melanoma. Report of two cases and review of the literature. Eur J Gynaecol Oncol 1995;16:190-4.
16 Van Nostrand KM, Lucci JA, Schell M, Berman ML, Manett A, Disaide PJ. Primary vaginal melanoma: improve survival with radical pelvic surgery. Gynecol Oncol 1994;52:234-7.
17 Chung AF, Casey MJ, Flannery JT, et al. Malignant melanoma of the vagina. Report of 19 cases. Obstet Gynecol 1980;55:720-7.
18 Liu L, Hou Y, Li I, et al. Primary malignant melanoma of the vagina: a report of seven cases. Obstet Gynecol 1987;70: 569-72.
19 Borazjani G, Prem KA, Okajaki T et al. Primary malignant melanoma of the vagina: a clinicopathological analysis of 10 cases. Gynecol Oncol 1990;37:264-7.
20 Leveque J, Meunier B, Poulain P, Burtin F, Lesimple T, Kerisit J, Girand JR. Malignant melanoma of the vagina. Two case reports. Review of the literature. J Gynecol Obstet Biol Reprod 1995;24:2268-72.
21 Beg MH, Muchmore JH, Carter RD, Krementz ET. Vaginal melanoma and role of regional chemotherapy. J Surg Oncol 1993;53:133-5.
22 Davidson T, Kissin M, Westbury G. Vulvovaginal melanoma should radical surgery be abandoned? Brit J Obstet Gynecol 1987;94:173-6.
23 Beller U, Demopoulos RI, Beckman EM. Vulvovaginal melanoma: a clinicopathologic study. J Reprod Med 1986;31:315-9.
24 Ariel IM. Five year cure of a primary malignant melanoma of the vagina by local radiactive isotope therapy. Am J Obstet Gynecol 1961;82:405-7.
25 Harrison LB, Fogel TD, Deschel RE. Primary vaginal cancer and vaginal melanoma: a review of therapy with external beam radiation and a simple intracavitary brachytherapy system. Enocurietherapy Hypertermia Oncol 1987;3:67-72.