El objetivo de este artículo es realizar un protocolo de manejo perinatal para aquellos fetos/neonatos nacidos en el límite de la viabilidad (por debajo de la semana de gestación 256/7). Para ello se han revisado las principales publicaciones que hacen referencia a su asistencia en los últimos años. Partiendo de los resultados de morbimortalidad en nuestro hospital y en consenso con los neonatólogos, hemos establecido un protocolo de manejo en nuestro centro. Proponemos un esquema en el que según la edad gestacional y, en su defecto, el peso al nacimiento, establecemos cuál debe ser el tipo de vigilancia fetal anteparto, necesidad de transporte neonatal, administración de corticoides prenatales, vía del parto y tipo de reanimación al nacimiento. Todo ello se realiza en estrecha colaboración con los neonatólogos y haciendo partícipes a los progenitores en la toma de decisiones.
This article aims to provide a clinical practice guideline on perinatal management in fetuses/neonates at the threshold of viability (below a gestational age of 256/7 weeks). We reviewed the main literature published in the last few years. On the basis of outcomes in morbidity and mortality in our hospital and consensus with neonatologists, we established a management protocol in our center. We propose a protocol in which, gestational age or, in its absence, birth weight are used to determine the kind of prenatal care provided, the need for neonatal transport, use of prenatal corticosteroids, mode of delivery and neonatal resuscitation. This protocol is applied in close collaboration with neonatologists and with parents’ participation in the decision to treat.
El parto y nacimiento pretérmino sigue siendo hoy en día una de las causas más importantes de morbimortalidad perinatal, así como de secuelas a largo plazo que lastran en ocasiones toda la vida de una persona y tienen en consecuencia una gran repercusión familiar, social y económica.
En los últimos años en los países desarrollados se ha conseguido con los avances científicos y tecnológicos mejorar las tasas de supervivencia de forma notable en los neonatos prematuros.
Como consecuencia de dichos avances, surgen 2 retos muy importantes. El primero corresponde a los llamados prematuros tardíos (340/7-366/7semanas), cuya morbimortalidad se ha infravalorado los últimos años con claro impacto negativo en la calidad de vida y en el coste sanitario.
El segundo reto es el que nos ocupa en este capítulo y corresponde al otro extremo de la prematuridad, es decir, a los fetos-neonatos en el límite de la viabilidad.
El concepto de límite de la viabilidad (LV) ha sido, es y será cambiante, en consonancia con los progresos médicos y tecnológicos de cada momento.
Actualmente, con los medios disponibles pareciera que hemos llegado a un punto en la edad gestacional en la que podemos hablar de límite de viabilidad, sobre todo dependiente de la inmadurez orgánica en general y en particular de la pulmonar.
La temática del LV es, para el obstetra y el neonatólogo, una situación muy comprometida. Es por ello que más que nunca se debe actuar con solvencia científica, profesional y ética para poder abordar de forma correcta esta situación límite que es la atención al feto-neonato en un nacimiento tan anticipado biológicamente.
Es fundamental en estos casos la valoración conjunta de los obstetras y neonatólogos, y la participación de los padres para la toma de decisiones dentro de un marco bioético no sencillo y en ocasiones muy complejo.
En estos casos, con frecuencia se presentan situaciones en las que hay que decidir tipo de vigilancia anteparto, el momento y la forma de finalización del parto, los traslados a otros centros o formas de reanimación, lo que obliga a individualizar más que en cualquier otra edad gestacional del embarazo la toma de decisiones.
En resumen, es sobre este tema que expondremos ideas particulares y generales para intentar ayudar a dar una respuesta a esta situación tan compleja y de tantas repercusiones para el futuro de ese individuo y de su familia.
¿Qué ocurre con los fetos en el límite de la viabilidad?El periodo de gestación entre las 23 y 25 semanas es el que representa mayor dilema para el obstetra y el neonatólogo. Aunque engloba el 1% de todos los nacimientos, raramente se encuentran capítulos específicos para tratar este tema1. Los especialistas que deben atender este grupo de neonatos a menudo toman decisiones relativas a cuestiones como el traslado intrauterino o neonatal a un centro de tercer nivel, el lugar de nacimiento y la vía del parto, la realización de maniobras de reanimación o no, inicio de terapia «agresiva» o de tratamiento paliativo y los problemas ético-legales de la retirada de cuidados e instauración de cuidados de confort. Desde el punto de vista del neonatólogo y del obstetra, tomar decisiones conjuntas y dar una información a los padres clara, objetiva, veraz y basada en los resultados actualizados del propio centro parece ser la opción más eficaz en el manejo de estos casos.
Si nos remitimos a la bibliografía, veremos multitud de trabajos acerca del parto pretérmino, pero ha sido en los últimos 20 años cuando han aumentado las publicaciones sobre los fetos y recién nacidos en el límite de la viabilidad. En estos artículos se comunica un descenso de aproximadamente una semana por década en el límite inferior de la viabilidad. La asistencia de este grupo de fetos y neonatos está relacionada con los avances que se han observado en este campo (optimización de las técnicas de reanimación neonatal, uso amplio de corticoides y surfactante, tratamiento antibiótico y traslado a un centro de tercer nivel antes del nacimiento)2.
A nivel internacional existe un acuerdo en el límite superior de la prematuridad establecido a las 37 semanas de gestación, pero es en el límite inferior de la prematuridad, en el límite entre feto viable y no viable, donde empieza a presentarse una gran variabilidad, no existiendo acuerdo entre diferentes países a la hora de establecerlo. Aquí cabría hacernos otra pregunta, ¿qué se considera un feto viable?
Viabilidad significa «la cualidad o estado de ser capaz de vivir, crecer y desarrollarse». Según la OMS, la definición sería «cualquier evidencia de vida al nacimiento, tales como movimientos voluntarios, latido cardiaco, etc., aunque sea por un breve espacio de tiempo». Obviamente, esta definición no es clínicamente aplicable, ya que el latido cardiaco o los movimientos se pueden apreciar en fetos nacidos por debajo de las 20 semanas, los cuales están muy lejos de tener madurez suficiente como para poder afrontar la vida extrauterina. En el ser humano la viabilidad parece estar en relación sobre todo con el desarrollo de los pulmones, que tiene lugar a partir de las 21 a 22 semanas de gestación y resulta improbable que pueda rebajarse esta fecha, al menos con los conocimientos y recursos tecnológicos actuales. Además, en la definición deben incluirse la capacidad de crecer y desarrollarse3.
El límite de la viabilidad es un concepto que debe describir el tiempo de vida de aquellos recién nacidos prematuros que nacen vivos en o antes de la semana 256/7 de gestación y que expresa la probabilidad de supervivencia de un recién nacido prematuro extremo1.
Aunque es la edad gestacional el factor más importante para definir la viabilidad, existen otros que deben ser considerados, tales como las circunstancias perinatales, socioeconómicas y étnicas, especialmente cuando se discute acerca de fetos viables en sociedades más desfavorecidas.
También para obtener una adecuada evaluación comparativa de las cifras de mortalidad perinatal y neonatal (la prematuridad sigue siendo la segunda causa de mortalidad infantil, por detrás de los defectos congénitos4) es esencial tener una definición de viabilidad. Algunos países utilizan peso al nacimiento <1.000 g o edad gestacional<28 semanas, mientras que otros usan peso<500g o<24 semanas de edad gestacional5. Por ejemplo, en Japón se consideran viables aquellos fetos que nacen a partir de las 22 semanas y son incluidos en las cifras de mortalidad, de ahí las diferencias en éstas entre diferentes países.
Otros de los puntos importantes a determinar sería la alta frecuencia de morbilidad neonatal y de secuelas a corto y largo plazo frente al aparente triunfo de la supervivencia. Principalmente, hay que tener en cuenta que alrededor del 50% de los fetos en el límite de la viabilidad que sobreviven padecerán secuelas neurológicas de moderadas a severas, incluyendo sordera, ceguera, parálisis cerebral, alteraciones del comportamiento y retraso escolar6,7.
Por otra parte, en muchas ocasiones, los recursos económicos que se utilizan en estos recién nacidos, el esfuerzo y el tiempo no se corresponden con resultados favorables y todo esto conlleva un impacto psicológico y emocional enorme en los progenitores y en el entorno social2.
EpidemiologíaEn todos los países la edad gestacional es considerada el mejor indicador de la maduración fetal y, en consecuencia, del pronóstico, aunque existen otros muchos factores perinatales que serán importantes y debemos tener presentes en la decisión final de la elección y forma de tratamiento. Entre estos factores figuran la etiología del parto pretérmino, el lugar de nacimiento, el transporte perinatal, la restricción del crecimiento intrauterino, las gestaciones múltiples y la administración prenatal de corticoides.
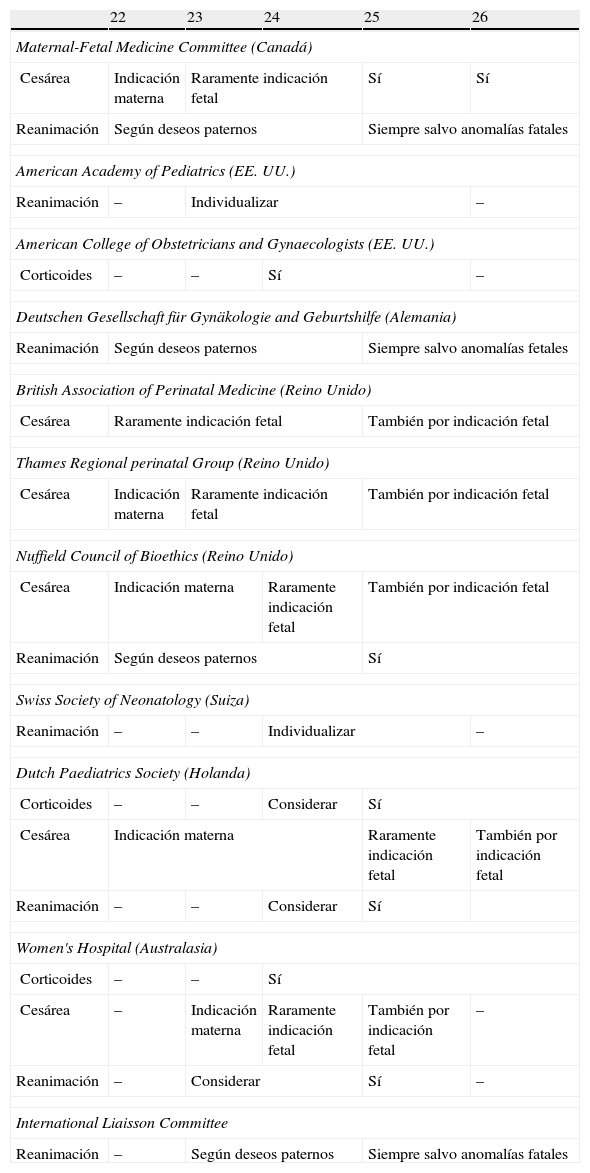
Con algunas diferencias entre distintas sociedades científicas, actualmente se considera recién nacido de extrema prematuridad a aquel nacido entre las 22 y las 25 semanas completas de gestación8 (tabla 1). La edad gestacional será definida en semanas y días tras la fecha de la última regla, como especifica la Clasificación Internacional de Enfermedades en su décima edición, debiendo esta ser confirmada por una ecografía preferiblemente en el primer trimestre y sustituyendo la data ecográfica a la referida por la mujer en caso de discordancia. Se debe evitar considerar el peso como criterio de prematuridad extrema, pues tiene una peor correlación con la madurez fetal y puede verse afectado de forma significativa por distintas patologías materno-fetales. Otra consideración a tener en cuenta es que entre el 18-20% de estos recién nacidos proceden de gestaciones conseguidas por técnicas de reproducción asistida.
Recomendaciones de distintas sociedades científicas en gestaciones en el límite de la viabilidad
| 22 | 23 | 24 | 25 | 26 | |
| Maternal-Fetal Medicine Committee (Canadá) | |||||
| Cesárea | Indicación materna | Raramente indicación fetal | Sí | Sí | |
| Reanimación | Según deseos paternos | Siempre salvo anomalías fatales | |||
| American Academy of Pediatrics (EE. UU.) | |||||
| Reanimación | – | Individualizar | – | ||
| American College of Obstetricians and Gynaecologists (EE. UU.) | |||||
| Corticoides | – | – | Sí | – | |
| Deutschen Gesellschaft für Gynäkologie and Geburtshilfe (Alemania) | |||||
| Reanimación | Según deseos paternos | Siempre salvo anomalías fetales | |||
| British Association of Perinatal Medicine (Reino Unido) | |||||
| Cesárea | Raramente indicación fetal | También por indicación fetal | |||
| Thames Regional perinatal Group (Reino Unido) | |||||
| Cesárea | Indicación materna | Raramente indicación fetal | También por indicación fetal | ||
| Nuffield Council of Bioethics (Reino Unido) | |||||
| Cesárea | Indicación materna | Raramente indicación fetal | También por indicación fetal | ||
| Reanimación | Según deseos paternos | Sí | |||
| Swiss Society of Neonatology (Suiza) | |||||
| Reanimación | – | – | Individualizar | – | |
| Dutch Paediatrics Society (Holanda) | |||||
| Corticoides | – | – | Considerar | Sí | |
| Cesárea | Indicación materna | Raramente indicación fetal | También por indicación fetal | ||
| Reanimación | – | – | Considerar | Sí | |
| Women's Hospital (Australasia) | |||||
| Corticoides | – | – | Sí | ||
| Cesárea | – | Indicación materna | Raramente indicación fetal | También por indicación fetal | – |
| Reanimación | – | Considerar | Sí | – | |
| International Liaisson Committee | |||||
| Reanimación | – | Según deseos paternos | Siempre salvo anomalías fatales | ||
Modificada de Pignotti et al.8.
Aún extremando el cuidado a la hora de definir a esta población los registros sobre la incidencia de nacimientos entre las 22 y 25 semanas, y sus resultados perinatales, son escasos. En España, según el grupo SEN1500 (base de datos de recién nacidos menores de 1.500 g), en el último informe anual publicado, con fecha 2008, basado en los datos de 53 unidades de cuidados intensivos neonatales (UCIN), nacieron 324 niños de extrema prematuridad. La mortalidad rondó en torno a un 88,9% para los menores de 24 semanas, un 70% para los de 24 semanas y un 45,9% para los de 25 semanas de gestación, siendo las causas más frecuentes la patología respiratoria, la sepsis y la patología neurológica, por ese orden. Entre los supervivientes, la morbilidad recogida es la siguiente: 80,6-82,4% de enfermedad de la membrana hialina, 29-60,9% de hemorragia intraventricular severa y 11,1-15,2% de enterocolitis necrotizante. La estancia media en UCIN osciló entre 88 y 136 días, produciendo un gasto sanitario elevadísimo9.
EtiologíaEn lo referente a las causas de parto de inicio espontáneo a esta edad gestacional, no parecen diferir sustancialmente de las que subyacen a otros partos prematuros, postulándose como más probables la infección intrauterina subclínica, un grado variable de insuficiencia cervical o el aumento de la distensión uterina (gestaciones múltiples, hidramnios); finalmente, en muchas ocasiones será catalogado como idiopático, sin que se pueda demostrar ni siquiera a posteriori ninguna complicación fisiopatológica o histológica aparente. En cuanto a los de origen iatrogénico, raramente se justifican por interés fetal, sino casi exclusivamente materno, como veremos más adelante. Un capítulo destacado es el de los retrasos de crecimiento intrauterino (CIR) graves o severos, con alteraciones hemodinámicas y riesgo de muerte intraútero en los que se plantean en ocasiones extracciones fetales programadas.
Numerosos estudios han intentado identificar marcadores pronósticos de parto prematuro, demostrando una baja sensibilidad (57-60%) para la valoración clínica del cérvix, sensibilidad que se ha mejorado con la medición ecográfica del mismo, aunque el dintel se ha establecido para 25mm en la semana 30, muy lejos del rango de edad gestacional tratado en este capítulo10. El valor de marcadores bioquímicos, como la IL-1, IL-6 e IL-8, fibronectina, o la proteína C reactiva está aún por demostrar su verdadera utilidad.
Manejo en nuestro centroLa actitud más adecuada que se debe seguir en estos casos es hoy en día una cuestión no resuelta, que genera infinidad de publicaciones no siempre en la misma línea8. Como hemos comentado, parece existir consenso internacional en que por debajo de la semana 226/7 las opciones de supervivencia para un feto son mínimas y, por lo tanto, cuando el parto es inevitable no procede la administración de corticoides para acelerar la madurez pulmonar fetal ni cualquier otra intervención médica destinada a mejorar los resultados perinatales, debiendo limitarse los cuidados al nacimiento a medidas de confort. El traslado a un centro de tercer nivel es opcional y solo en las raras circunstancias en las que haya un riesgo importante para la salud materna podría plantearse la extracción fetal mediante cesárea.
En el otro extremo, a partir de 250/7 semanas de embarazo (y en caso de data desconocida, a partir de 600g de peso) deben administrarse corticoides antenatales, emplear los métodos de control de bienestar fetal habituales ante e intraparto y actuar según los protocolos establecidos para otras gestaciones más avanzadas. De forma ideal, el parto debe tener lugar en un hospital especializado, atendido por profesionales con experiencia y medios adecuados. Al nacer, la reanimación debe ser activa, salvo que la valoración al nacimiento indique lo contrario (hallazgo de malformaciones mayores, por ejemplo).
Entre ambas semanas se encuentra la denominada «zona gris» o «zona de penumbra» (230/7-246/7 semanas), en la que el manejo es más controvertido. En todos los casos, y aquí especialmente, es fundamental facilitar a los padres una información completa, veraz y en términos que les resulten comprensibles acerca de las distintas conductas médicas posibles (expectante-activa) y los resultados esperables de ellas, en lo relativo no solo a la mortalidad, sino también a secuelas mayores y menores y su correlato funcional. Esta información debe intentar facilitarse con tiempo suficiente y debe estar basada en datos estadísticos del propio centro, así como en la valoración individual de cada caso, ya que hay factores conocidos que empeoran los resultados perinatales tales como son el crecimiento intrauterino restringido, el sexo masculino, gestación múltiple (presente en 18-20% de estos partos) o patologías feto-maternas concurrentes como la corioamnionitis o la preeclampsia. Mejoran, en cambio, el pronóstico un mayor peso fetal (para cada edad gestacional) y el uso de corticoides. En la tabla 1 se exponen diferentes recomendaciones de distintas sociedades científicas respecto de las gestaciones en el límite de la viabilidad que viene a corroborar la variabilidad de distintos países respecto al manejo de este grupo de recién nacidos.
En lo referente a la vía del parto, y pese a resultados discordantes entre estudios, por ahora no ha podido demostrarse un carácter protector general de la cesárea frente a la vía vaginal y los grupos de expertos descartan la prematuridad extrema como indicación por sí misma de parto por cesárea. En esta línea, hay que incidir en el hecho de que la extracción fetal, frente a una conducta expectante de un parto espontáneo, puede restar días de vida intraútero, que ciertamente sí que van a mejorar el pronóstico neonatal. El aumento de la edad gestacional al nacimiento incrementa la oportunidad de supervivencia sin discapacidad aproximadamente en un 3% por día en estas gestaciones11. Por otra parte, la práctica de una histerotomía en estas edades gestacionales conlleva un aumento de la morbilidad materna, tanto por complicaciones a corto plazo (lesión arteria uterina, lesión vesical, riesgo de infección) como a largo plazo (aumenta probabilidad de nueva cesárea, placenta previa, acretismos placentarios, trastornos hemorrágicos y rotura uterina en gestaciones siguientes)11. En las tablas 2 y 3 se recogen algunas publicaciones referidas a la supervivencia y morbilidad según la vía del parto en estas edades gestacionales.
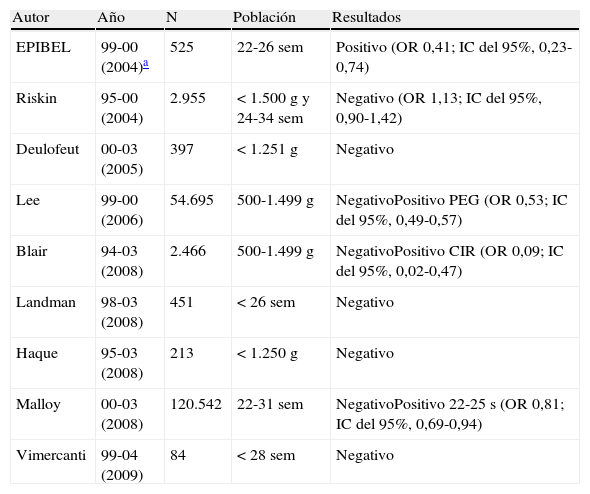
Estudios sobre el efecto de la vía del parto sobre la supervivencia
| Autor | Año | N | Población | Resultados |
| EPIBEL | 99-00 (2004)a | 525 | 22-26 sem | Positivo (OR 0,41; IC del 95%, 0,23-0,74) |
| Riskin | 95-00 (2004) | 2.955 | < 1.500g y 24-34 sem | Negativo (OR 1,13; IC del 95%, 0,90-1,42) |
| Deulofeut | 00-03 (2005) | 397 | < 1.251g | Negativo |
| Lee | 99-00 (2006) | 54.695 | 500-1.499g | NegativoPositivo PEG (OR 0,53; IC del 95%, 0,49-0,57) |
| Blair | 94-03 (2008) | 2.466 | 500-1.499g | NegativoPositivo CIR (OR 0,09; IC del 95%, 0,02-0,47) |
| Landman | 98-03 (2008) | 451 | < 26 sem | Negativo |
| Haque | 95-03 (2008) | 213 | < 1.250g | Negativo |
| Malloy | 00-03 (2008) | 120.542 | 22-31 sem | NegativoPositivo 22-25 s (OR 0,81; IC del 95%, 0,69-0,94) |
| Vimercanti | 99-04 (2009) | 84 | < 28 sem | Negativo |
Positivo: la cesárea es un factor que afecta de forma estadísticamente significativa a la supervivencia.
Negativo: la cesárea no es un factor que afecte de forma estadísticamente significativa a la supervivencia.
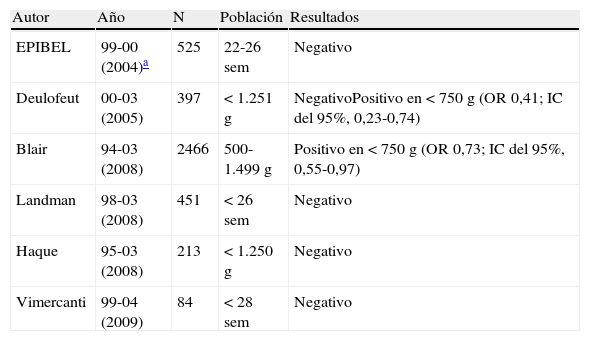
Estudios sobre el efecto de la vía del parto sobre la morbilidad neonatal severa
| Autor | Año | N | Población | Resultados |
| EPIBEL | 99-00 (2004)a | 525 | 22-26 sem | Negativo |
| Deulofeut | 00-03 (2005) | 397 | < 1.251g | NegativoPositivo en < 750g (OR 0,41; IC del 95%, 0,23-0,74) |
| Blair | 94-03 (2008) | 2466 | 500-1.499g | Positivo en < 750g (OR 0,73; IC del 95%, 0,55-0,97) |
| Landman | 98-03 (2008) | 451 | < 26 sem | Negativo |
| Haque | 95-03 (2008) | 213 | < 1.250g | Negativo |
| Vimercanti | 99-04 (2009) | 84 | < 28 sem | Negativo |
Positivo: la cesárea es un factor que afecta de forma estadísticamente significativa.
Negativo: la cesárea no es un factor que afecte de forma estadísticamente significativa sobre la morbilidad neonatal severa.
En nuestro centro, el Hospital Materno-Infantil Carlos Haya de Málaga, España, tras revisar la evolución de los resultados perinatales obtenidos desde el 2003, un grupo de trabajo formado por ginecólogos y neonatólogos propuso el esquema que se sigue actualmente:
- •
Antes de las 230/7 semanas:
- –
Control de vitalidad anteparto diario de frecuencia cardiaca fetal/ultrasonidos. Ecografía si es preciso valorar otros factores que puedan modificar la actitud a seguir (oligoamnios severo, malformaciones entre otras).
- –
Asistencia al parto vía vaginal. Cesárea solo por interés materno en casos excepcionales e inevitables (p. ej., metrorragia intensa en placenta previa o abruptio y malas condiciones para finalización rápida por vía vaginal).
- –
Reanimación: no está indicada; únicamente medidas de confort.
- –
- •
Desde las 250/7 semanas (o 600g de peso):
- –
Control anteparto: el habitual, ecografía, Doppler, cardiotocograma (CTG), etc.
- –
Parto: en hospital de referencia. Monitorización continua feto-materna. Evitar depresores centrales y, en caso de precisar analgesia, optar por epidural. Si necesidad de ayuda o acortamiento en el expulsivo, se optará por fórceps o espátulas, desestimándose la ventosa. Episiotomía no sistemática. Asistencia al parto vaginal o cambio de vía del parto según las indicaciones clásicas feto-maternas. Neonatólogo presente en el parto avisado con anticipación y con conocimiento del caso en cuestión. Recomendable la indicación de cesárea en las siguientes situaciones clínicas: podálica, 2.° gemelo en podálica o transversa con peso estimado inferior a 1.500 g, corioamnionitis y malas condiciones para el parto vaginal, CIR severo con fluxometría patológica, sobre todo de flujos venosos o CTG anormal. Considerar detalladamente la sumación de factores pronósticos del parto y además como es lógico todas las indicaciones habituales feto-maternas que aconsejan el parto por cesárea tal como se consideran en edades gestacionales superiores.
- –
Reanimación activa siempre.
- –
- •
Entre 230/7 y 246/7 semanas y peso entre 501 y 599g:
- –
Control anteparto: similar al primer grupo. La maduración farmacológica inducida por corticoides estará indicada a partir de la semana 240/7 de gestación y es obligada. En nuestro grupo de trabajo proponemos la administración de corticoides desde la semana 230/7 de forma generalizada en este grupo de fetos cuando se considera la inminencia de la finalización del embarazo, ya que valoramos que son más los beneficios que los inconvenientes de esta actitud terapéutica.
- –
Existen hoy trabajos en los que se comunican efectos protectores en el SNC feto-neonatal con fármacos como el sulfato de magnesio12, sobre todo en grandes prematuros y ante el riesgo de un parto inminente o una finalización programada en estas edades gestacionales de límite de viabilidad.
- –
Por ello, hemos elaborado un protocolo de neuroprotección con este fármaco, sobre todo en los casos de CIR severo y deterioro de los parámetros fluxométricos y perfil biofísico anómalo para lo que empleamos, con consentimiento informado, una terapéutica a las dosis habituales descritas en esos trabajos. Este protocolo está en las fases iniciales de desarrollo.
- –
Parto: similar al primer grupo, es decir vía vaginal. La indicación fetal de cesárea no está contemplada excepto en condiciones muy seleccionadas y tras una valoración consensuada de todas las partes intervinientes. Equipo de neonatología presente al nacimiento.
- –
Reanimación: en estos casos, habrá que individualizar la conducta y tener en cuenta para establecer el pronóstico y nuestra actuación no solo la edad gestacional, sino otras circunstancias perinatales que se deben considerar, y lo que es más importante, la decisión que hayan tomado previamente los padres sobre la actitud que se debe seguir. Es fundamental la evaluación posnatal del recién nacido (vitalidad, estado clínico, etc.) y su evolución en los primeros minutos de vida (respuesta a la reanimación), ya que esto puede condicionar la modificación de la actitud que previamente se había adoptado.
En nuestro hospital consideramos muy importante que la información a los padres se haga de forma conjunta por parte de obstetras y neonatólogos. En los casos en que es previsible la finalización, se visita con anterioridad a la gestante y su pareja y se le exponen la realidad y los resultados esperados en el centro en el que se va a asistir al neonato, tanto lo relacionado con la mortalidad como con la morbilidad esperada. Se responden dudas y, si el tiempo lo permite, se repiten más visitas para permitir a la pareja que medite y reflexione sobre la información recibida.
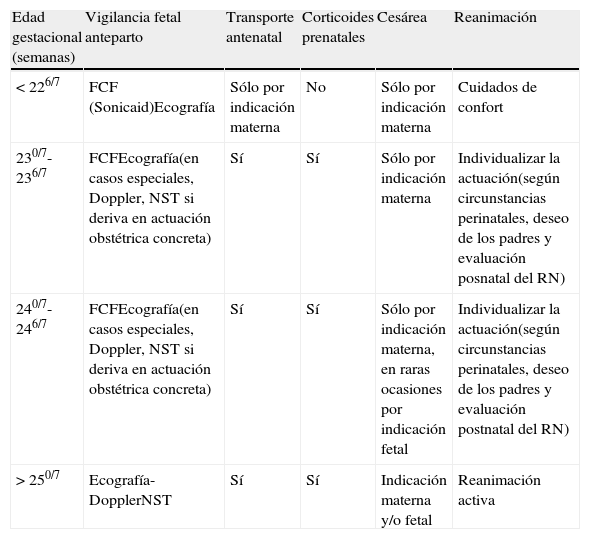
Los criterios expuestos anteriormente se resumen en la tabla 4.
Manejo RN en el límite de la viabilidad en nuestro centro (Hospital Carlos Haya, Málaga)
| Edad gestacional (semanas) | Vigilancia fetal anteparto | Transporte antenatal | Corticoides prenatales | Cesárea | Reanimación |
| < 226/7 | FCF (Sonicaid)Ecografía | Sólo por indicación materna | No | Sólo por indicación materna | Cuidados de confort |
| 230/7-236/7 | FCFEcografía(en casos especiales, Doppler, NST si deriva en actuación obstétrica concreta) | Sí | Sí | Sólo por indicación materna | Individualizar la actuación(según circunstancias perinatales, deseo de los padres y evaluación posnatal del RN) |
| 240/7-246/7 | FCFEcografía(en casos especiales, Doppler, NST si deriva en actuación obstétrica concreta) | Sí | Sí | Sólo por indicación materna, en raras ocasiones por indicación fetal | Individualizar la actuación(según circunstancias perinatales, deseo de los padres y evaluación postnatal del RN) |
| > 250/7 | Ecografía-DopplerNST | Sí | Sí | Indicación materna y/o fetal | Reanimación activa |
Modificada de Pignotti et al.14.
Nishida et al. refieren 2 categorías diferentes al tratar la problemática del límite de la viabilidad. La primera categoría correspondería a la puesta al día en tecnología médica y conocimientos de fisiopatología fetal para buscar el límite de la prematuridad en el que hallemos una supervivencia intacta y sin secuelas como objetivo que se debe conseguir. Este límite debe ser individualizado y discutido caso por caso. La segunda categoría estaría definida por aspectos socioeconómicos y es la decisión en una sociedad en concreto para proporcionar o no la posibilidad de intervención médica activa a una determinada edad gestacional. En la práctica médica diaria está claro que no se pueden salvar todas las vidas, aunque proporcionemos todo nuestro esfuerzo mediante la tecnología y los conocimientos más avanzados. De esta manera, no podemos ofrecer recursos ilimitados a fetos no viables. Esa es la razón por la que se debe intentar establecer el límite de la viabilidad y trazar la línea entre qué recién nacidos tratar o no tratar, haciendo un balance muy puntilloso y equilibrado de todos los principios bioéticos vinculados a esta problemática3.
En nuestro hospital, Alonso Tinoco, ginecólogo y miembro de la comisión de bioética, matiza algunos de los conceptos relacionados con este tema tal cual lo exponemos a continuación.
Ya en el año 200713 este autor perfila, de forma general, las actitudes que se deben seguir en un marco de principios bioéticos. Sostiene que tanto el término como el concepto de viabilidad pertenecen al lenguaje ordinario. Según el Diccionario de la Real Academia Española, la primera acepción de viabilidad es «cualidad de viable». «Viable» significa «que puede vivir. Se dice principalmente de las criaturas que, nacidas o no a tiempo, salen a la luz con robustez o fuerza suficiente para seguir viviendo». Es decir, viabilidad implica la posibilidad de vida posterior al nacimiento. Existe consenso (implícito o explícito) en que la vida humana es algo más que la simple vida. Este aspecto es de gran importancia, ya que puede revertir (o no) el concepto de beneficencia. (¿Es beneficiante luchar a ultranza por conseguir supervivencia, aun con graves secuelas del sistema nervioso central, gran sufrimiento del paciente y de su entorno, y un consumo elevado de recursos sanitarios, sin expectativas de mejora?).
El límite inferior de la viabilidad no puede ser establecido de modo genérico, ya que depende de numerosos factores (clínicos y circunstanciales) pero puede ser «acotado» aproximadamente si no se pierde de vista el concepto básico.
A su vez, el límite de viabilidad se irá desplazando en el tiempo conforme los medios clínicos de diagnóstico y tratamiento vayan evolucionando.
Se debe tener en cuenta en el análisis de cada situación para la toma de decisiones el concepto general de que el beneficio global esperado supere los inconvenientes o riegos asumidos.
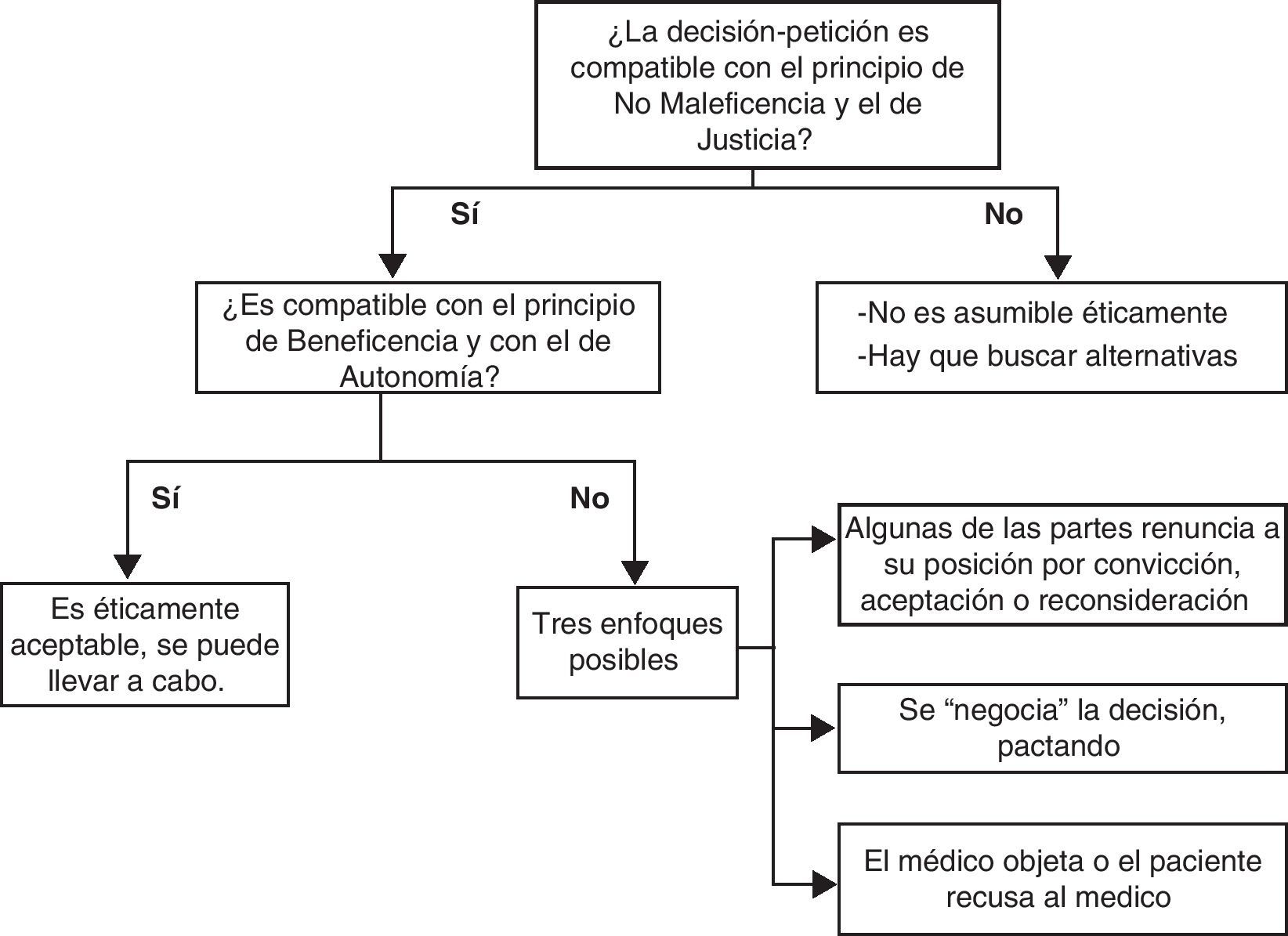
Cuando el interés fetal, por debajo del límite de viabilidad implica grave riesgo materno, debe primar el interés de la mujer salvo su decisión en contra, consciente y libre.
En la «zona gris» de viabilidad (imposibilidad de establecer una decisión respaldada por la evidencia clínica) debe primar el principio de autonomía sobre el de beneficencia, lo que implica que el peso de la decisión corresponde a los padres.
Si, por el contrario, existe evidencia que aconseja una determinada opción clínica, debe primar la beneficencia. En este caso, el peso de la decisión gravita sobre el médico, lo que no excluye, sino todo lo contrario, la participación de los padres. El médico no debe actuar contra la beneficencia ni siquiera a petición de parte.
La comunicación constante entre médicos y familiares es el mejor modo de evitar conflictos de decisión.
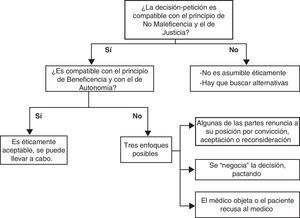
El siguiente esquema extraído de Tinoco13 permite enmarcar las posibles opciones que se deben seguir cuando se presentan decisiones o respuestas a peticiones controvertidas (fig. 1).
ConclusiónPodemos resumir que para una adecuada asistencia en el periodo del límite de la viabilidad feto-neonatal se requieren serenidad, conocimientos y preparación científica y profesional, manejo adecuado de todos los principios bioéticos, colaboración entre los diferentes especialistas y logro de una correcta participación e implicación de los padres en las decisiones a tomar, todo ello dentro de un respaldo institucional y de la sociedad.
Somos conscientes de que lo aquí hemos expuesto tiene muchos matices, opiniones dispares y enfoques diferentes, y que además variarán las conductas en el tiempo en relación con los avances de la medicina perinatal que, afortunadamente, se seguirán produciendo. El sentido de nuestra presentación es exponer lo que hacemos en nuestro centro actualmente e invitar a otros hospitales que se sumen a este debate para que entre todos consigamos consensuar actitudes más acertadas en esta práctica asistencial tan difícil y controvertida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer a todos los médicos de la Unidades de Gestión Clínica de Obstetricia y Neonatología del Hospital Materno-Infantil de Málaga por su participación y sus aportes en este tema, que han servido de base para la elaboración de esta publicación.