INTRODUCCION
Las lesiones precancerosas de la vulva se agrupan actualmente bajo el término de neoplasia vulvar intraepitelial (VIN). Esta clasificación se realizó en el año 1986 por la Sociedad Internacional para el Estudio de las Enfermedades de la Vulva (ISSVD) y se clasifican en neoplasias intraepiteliales escamosas (VIN I, VIN II, VIN III) y neoplasias vulvares intraepiteliales no escamosas (enfermedad de Paget y melanoma in situ). La tendencia actual es clasificar estas lesiones en lesiones de bajo grado (VIN1) y lesiones de alto grado (VIN2 y VIN3), según la clasificación de Bethesda1.
En los últimos 20 años ha habido un incremento en el diagnóstico de esta enfermedad, especialmente en mujeres jóvenes con un aumento en la incidencia de 1,2 a 2,1 por 100.000 mujeres2-4. Entre las causas se encuentra el diagnóstico precoz debido a un incremento en las técnicas de cribado, y a cambios en la conducta sexual con mayor exposición al virus del papiloma humano (VPH), predominantemente en mujeres jóvenes.
La VIN es una enfermedad controvertida, en la historia natural, etiología y tratamiento, que siguen siendo insatisfactorios hoy en día, y no se ha establecido aún un consenso sobre el manejo de esta enfermedad.
El riesgo de progresión de estas lesiones a carcinoma invasivo se distribuye en dos grupos distintos:
a) VIN en mujeres jóvenes, con riesgo muy bajo, frecuentemente asociada con infecciones por el VPH, y b) VIN en mujeres de edad avanzada con mayor riesgo de progresión a cáncer invasivo.
Hay una relación conocida entre la infección por el VPH, el antecedente de múltiples compañeros sexuales, el tabaco, la inmunodepresión y la asociación con otras lesiones intraepiteliales del tracto genital inferior.
El objetivo de este estudio fue conocer los datos epidemiológicos de nuestras pacientes con VIN, la evolución a carcinoma invasivo y los resultados obtenidos en el tratamiento de esta enfermedad en nuestro centro.
MATERIAL Y MÉTODOS
Se realizó un estudio epidemiológico, retrospectivo, para analizar las historias clínicas de las pacientes con VIN desde enero de 1996 a diciembre de 2003, obtenidas de la base de datos informatizada de la Unidad de Ginecología Oncológica de nuestro hospital, donde se controló a las pacientes diagnosticadas histológicamente de VIN.
Se hallaron 23 casos de pacientes diagnosticadas de VIN.
El diagnóstico de las lesiones se realizó mediante vulvoscopia y biopsia directa de la lesión mediante punch. La clasificación de las lesiones se realizó según los criterios histológicos de la ISSVD. Los casos en que se detectó invasión de la estroma o fueron diagnosticados de carcinoma invasivo de vulva y las lesiones vulvares intraepiteliales no escamosas, como la enfermedad de Paget y el melanoma in situ, se excluyeron del estudio. Además, se determinó la presencia de VPH mediante técnicas de reacción en cadena de la polimerasa (PCR).
Se recogieron datos demográficos de las pacientes, edad, hallazgos clínicos, sintomatología, manejo de las lesiones y seguimiento.
Todas las pacientes fueron tratadas con cirugía. El seguimiento se realizó mediante controles cada 6 meses los primeros 2 años y luego anualmente. Los controles incluyen exploración vulvar y vulvoscopia.
Se consideró recurrencia de la enfermedad cuando se confirmó la lesión histológica durante el seguimiento. Si se detectaba después del primer año de seguimiento se consideró como recurrencia, y si se detectaba en el primer año se consideraba como persistencia de la enfermedad.
RESULTADOS
Encontramos 23 casos de VIN para analizar: 3 fueron VIN I (13,04%), 4 VIN II (17,39%) y 16 VIN III (69,56%).
La edad media de las pacientes fue de 54,7 años: para VIN I fue de 52,6 años, para VIN II de 56,5 años y para VIN III de 55,2 años. Un 30% de las pacientes tenía menos de 40 años y un 70% era mayor de 40 años.
En 9 casos (39,10%) la determinación del VPH fue positiva, aislándose el subtipo 16 en el 100%, y en 4 (39%) pacientes se hallaron conjuntamente VPH 16 y 18. En la tabla 1 puede apreciarse la asociación entre los tipos de VIN y el VPH: el VPH fue positivo en un 87,5% de los casos para VIN II y VIN III.
La edad media de las pacientes con VIN asociados con el VPH 16 y 18 fue de 38,66 años.
El 56,52% de las pacientes eran grandes fumadoras.
En la tabla 2 se puede observar la asociación con lesiones intraepiteliales del tracto genital inferior; con las neoplasias cervicales intraepiteliales (CIN) fue en el 66% de las VIN I, el 25% de las VIN II y el 25% de las VIN III. Además, el 33% de las VIN I y el 16% de las VIN III se asociaron con el cáncer de cérvix. También encontramos un caso de VIN III asociado a neoplasia vaginal intraepitelial (VAIN).
En cuanto a la distribución por años en nuestra serie, ésta se recoge en la tabla 3.
Dentro de los antecedentes de nuestras pacientes, había un caso de inmunodepresión por el virus de la inmunodeficiencia humana (VIH) positivo en tratamiento.
El 100% de las pacientes presentaba lesiones y sólo un 17,4%, prurito.
En cuanto al tratamiento, en todas las pacientes se realizó cirugía como tratamiento inicial, practicándose 20 exéresis amplias y 3 vulvectomías, que se realizaron en 3 pacientes diagnosticadas de VIN III con lesiones amplias y multifocales.
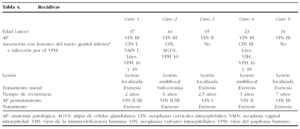
En el seguimiento hallamos 5 recidivas (21,73%), y 2 pacientes (8,7%) progresaron a carcinoma epidermoide invasivo (tabla 4). De las 5 recidivas, un 80% fue VIN III y un 20% fue VIN II. No encontramos recidivas en pacientes diagnosticadas de VIN I. El 40% de las recidivas se dieron en lesiones multifocales y un 60% eran lesiones localizadas. El 60% de las recidivas también fueron pacientes con neoplasia intraepitelial multicéntrica de predominio en cérvix (CIN). Una vez tratadas de nuevo, en estas pacientes no se han encontrado recidivas de las lesiones.
En el seguimiento a largo plazo de estas pacientes encontramos 2 casos que evolucionaron a carcinoma invasivo de vulva (tabla 5). Se trataba de dos pacientes de 76 y 75 años de edad, con diagnóstico de VIN III, no relacionadas con el VPH y que recurrieron al año y a los 7 años de seguimiento, respectivamente. Ambos casos se diagnosticaron de carcinoma epidermoide de vulva bien diferenciado, y se realizó una vulvectomía radical con linfadenectomía unilateral.
Tras un seguimiento entre 9 y 96 meses, todas las pacientes están vivas.
DISCUSION
La VIN es una enfermedad vulvar que tiende al aumento en su incidencia en los próximos años, predominantemente a expensas de mujeres jóvenes y como consecuencia de la infección por el VPH.
La VIN se clasifica en 3 grados según el nivel de afección del epitelio por células anormales. Las lesiones con atipia coilocítica y mínima evidencia de proliferación se incluyen en la categoría de VIN I5. La tendencia actual es clasificar las VIN I como lesiones de bajo grado y algunos autores no las consideran lesiones precancerosas y recomiendan establecer el diagnóstico de VIN I con precaución, puesto que la mayoría representa cambios inflamatorios o reactivos de la infección por el VPH y no deberían considerarse como precursores de cáncer de vulva6. La VIN II y VIN III se consideran lesiones de alto grado y la tendencia actual es agruparlas bajo este término, puesto que el comportamiento biológico es similar y las diferencias histopatológicas son muy leves. Las VIN II y III pueden evidenciar aspectos muy heterogéneos y se clasifica en tres grupos: basaloide, condilomatoso y diferenciado, los dos primeros asociados a infección por el VPH. Las lesiones pueden afectar a cualquier región de la vulva, incluso el área pilosebácea donde la profundidad de alcance puede llegar hasta 4 mm, a diferencia de las zonas no pilosas5, donde no llega a 1 mm.
La VIN es una enfermedad asintomática en la mayoría de los casos, lo que dificulta y retrasa el diagnóstico. El síntoma más frecuente es el prurito, seguido de la aparición de lesiones que en muchas ocasiones pasan inadvertidas y se detectan en la exploración física. Aparecen como lesiones maculares o papulares, blancas, rojas o pigmentadas, localizadas o múltiples.
El diagnóstico se realiza mediante la inspección de la vulva, la vulvoscopia y la biopsia dirigida de la lesión.
Es frecuente la asociación de la VIN con otra neoplasia del tracto genital inferior, sobre todo en las pacientes con infección por el VPH, por lo que en ellas es muy importante realizar una valoración colposcópica del tracto genital inferior para detectar una posible enfermedad multicéntrica, sobre todo asociada a CIN. En el 25% de los casos se ha descrito una asociación a lesiones intraepiteliales cervicales, vaginales y perianales7.
En mujeres jóvenes la etiología de las lesiones se asocia con frecuencia a la infección por el VPH, mientras que en las mujeres mayores se asocia con alteraciones epiteliales no neoplásicas, del tipo liquen escleroso o hiperplasia de células escamosas.
Los estudios de hibridación molecular para la detección del VPH han demostrado que en un 60-90% de los casos las VIN III se relacionan con la presencia de VPH y se encuentra en un 50-85% de los cánceres de tipo condilomatosos o basaloide, mientras que en los tipos diferenciados se ha evidenciado en un 4-22% de los casos. Los tipos de VPH aislado con más frecuencia son el 16 y el 18.
En cuanto al tratamiento de esta enfermedad es variable y actualmente no hay ningún consenso al respecto. Se tiende a un tratamiento conservador, sobre todo en mujeres jóvenes, puesto que un tratamiento radical en estas pacientes conlleva secuelas físicas y psicológicas significativas. Por tanto, el objetivo principal del tratamiento debería proporcionar un control de la enfermedad, manteniendo la misma funcionalidad de la vulva3,4.
En nuestros casos realizamos tratamiento quirúrgico escisional a todas las pacientes, puesto que, aparte de ser diagnóstico y que permite obtener un estudio anatomopatológico, puede ser potencialmente curativo. Es importante realizar un tratamiento individualizado de las pacientes.
Según Küppers et al8, las recidivas de las VIN son esperables en un 30% de los casos y que el riesgo de recurrencias es significativamente mayor en mujeres con lesiones multifocales en comparación con las unifocales. En nuestra revisión encontramos un 21,7% de recidivas.
Se ha descrito un riesgo de carcinoma invasivo de un 4-7% de los casos. En nuestra revisión encontramos una tasa del 8,6%.
CONCLUSIONES
La VIN, que se consideró una enfermedad de la mujer mayor, se ha vuelto más frecuente en la población joven (media de 51 años).
Es importante realizar un seguimiento a largo plazo para la detección precoz de recidivas y de progresión de la enfermedad.
Es importante el estudio exhaustivo del tracto genital inferior en las pacientes con lesiones premalignas y malignas, y en las que presentan factores de riesgo.
Correspondencia:
Dra. R. García Rodríguez.
Unidad de Oncología Ginecológica. Planta 2. Consulta 1. Hospital Universitario Materno Infantil de Canarias.
Avda. Marítima del Sur, s/n. 35016 Las Palmas de Gran Canaria. España.
Correo electrónico: raquelgarciarod@hotmail.com
Fecha de recepción: 8/11/05.
Aceptado para su publicacición: 28/8/06.