Estudiar los resultados de la colposacropexia sobre el cistocele.
Material y métodosSetenta y siete pacientes con cistocele sometidas a colposacropexia. Con seguimiento mínimo de 6 meses, se practicó la exploración y la detección de síntomas de prolapso, urinarios rectales y sexuales. La curación objetivo se definió como un grado < ii en la clasificación de Baden-Walker.
ResultadosLa edad media ± desviación estándar era de 53,8 ± 8,9 años. El tiempo medio operatorio de 193,6 ± 44 min. Las complicaciones intraoperatorias existieron en el 11,6% y las postoperatorias en el 19,4%. La estancia media fue de 2,7 días (1-8). Con un seguimiento medio de 15,5 ± 12,8 meses, la curación subjetiva se alcanzó en el 89,6% y la mejoría en el 6,4%. Hubo en el seguimiento un 11,6% de pacientes con cistoceles con criterios de recidiva anatómica. Setenta y cinco pacientes se declararon satisfechas o moderadamente satisfechas (97,7%).
ConclusiónLa colposacropexia es también efectiva para corregir el compartimento anterior.
To study the results of sacrocolpopexy in our hospital for the treatment of cystoceles.
Material and methodsA total of 77 patients were treated by laparoscopic sacrocolpopexy. With a minimum mean follow-up of 6 moths, a clinical examination was performed to detect symptoms of prolapse or urinary, sexual and rectal symptoms. Objective cure was defined as < grade 2 prolapse in the Baden-Walker classification.
ResultsThe mean age was 53.8 + 8.9 years. The mean operating time was 193.6 + 44minutes. Intra-operative and post-operative complications rates were 11.6% and 19.4%, respectively. The mean length of hospital stay was 2.7 (1-8) days. With a mean follow-up of 15.3 + 12.8 months, the subjective cure rate was 89.6% and the improvement rate was 6.4%. The rate of anatomical recurrence of cystocele was 11.6%. Seventy-five patients reported they were satisfied or moderately satisfied (97.7%)
ConclusionLaparoscopy sacrocolpopexy appears to be an effective method for the treatment of cystocele.
La colposacropexia (CPS) con malla es la técnica de referencia en el tratamiento del prolapso genital por su alta efectividad anatómica y funcional, con resultados a largo plazo superiores al 90% y una baja tasa de complicaciones mayores inferiores al 6%1.
Actualmente realizada en la gran mayoría de los casos por laparoscopia, es una cirugía especialmente indicada en paciente con alto riesgo de recidiva por sus resultados consistentes y duraderos. Siendo una técnica primariamente indicada para el manejo del prolapso apical, consigue también unos buenos resultados sobre el compartimento anterior2. Si bien los cistoceles voluminosos podrían, en ocasiones, necesitar tratamientos específicos, no parece necesario añadir técnicas como la reparación paravaginal o la colpoplastia por vía vaginal no exentas de morbilidad. Se consigue de esta manera la simplificación de una cirugía compleja y larga como la CPS laparoscópica.
El ápex vaginal es la piedra angular del aparato de soporte del suelo pélvico. Una adecuada cirugía del compartimento medio restaura, en la mayoría de las ocasiones, la topografía de las paredes anterior y posterior vaginal3,4.
El presente trabajo describe nuestros resultados a nivel del compartimento anterior en pacientes portadoras de cistocele de cualquier grado, intervenidas mediante CPS laparoscópica y con un seguimiento igual o superior a 6 meses.
Material y métodosHemos analizado las historias clínicas de las 155 pacientes sometidas a CPS laparoscópica en nuestra unidad entre los años 2002 y 2012. De estas, hemos excluido a las pacientes sin cistocele y a aquellas con un seguimiento mínimo inferior a 6 meses.
Los datos preoperatorios, los referentes a la intervención y los postoperatorios inmediatos han sido recogidos para cada una de las pacientes. Las visitas de seguimiento han constado de una anamnesis estructurada en torno a resultados subjetivos de curación, satisfacción y posible sintomatología presente de carácter intestinal, sexual o urinario relacionada con la intervención. También se practicó un examen pélvico con descripción de la anatomía vaginal, especialmente focalizada en el compartimento anterior. Los hallazgos exploratorios han sido cuantificados mediante la clasificación de Baden y Walker.
Tras la evaluación preoperatoria y la cumplimentación del consentimiento informado, las pacientes eran programadas para intervención. Un total de 5 cirujanos principales diferentes han participado en nuestra serie empleando una misma técnica. Esta incluye el uso de un manipulador uterino o vaginal en caso de prolapso de cúpula y normalmente4 puertos de entrada abdominal. Incluimos una doble malla de polipropileno monofilamento macroporoso independiente. En el caso de la malla posterior, desde el promontorio hasta el músculo puborrectal a ambos lados del recto y hasta las cercanías del cuello vesical en el espacio vesicovaginal para la malla anterior. Las mallas son anudadas con suturas de poliéster en la vagina y con suturas metálicas helicoidales en el promontorio. Practicamos, en la mayoría de las ocasiones, una histerectomía subtotal, si bien en algunos casos conservamos el útero o realizamos una histerectomía total. Se finaliza normalmente con la peritonización sobre la malla y en ocasiones se asocia a una corrección de la incontinencia urinaria de esfuerzo si ello esta indicado a partir de la evaluación preoperatoria.
La curación anatómica se ha definido como existencia de un grado inferior a ii de la clasificación de Baden y Walker en cualquier compartimento
ResultadosSe han realizado un total de 77 CPS laparoscópicas en pacientes portadoras de cistoceles y con un seguimiento mínimo de 6 meses. La edad media de las mismas fue de 53,8 ± 8,9 años. El seguimiento medio de las pacientes ha sido de 15,5 ± 12,8 meses.
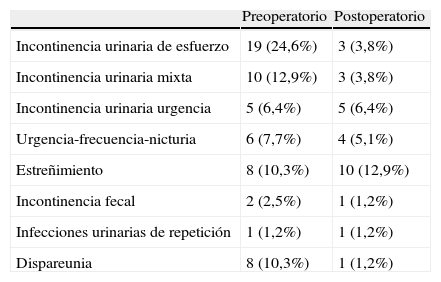
Datos preoperatoriosLa paridad media fue de 2,5 ± 1,1 y el promedio del índice de masa corporal ascendió a 26,32 (19-35). Un grupo de 19 pacientes (24,67%) había tenido una histerectomía previa. La proporción de pacientes que se habían sometido previamente a alguna cirugía por patología del suelo pélvico era del 25,7%. En 55 pacientes (71,4%) se practicó una urodinamia multicanal en la evaluación preoperatoria y en el resto una cistometría simple con test de esfuerzo para descartar incontinencia urinaria oculta. Todas las pacientes manifestaron síntomas de prolapso invalidante y la sintomatología asociada existió en 55 casos (70,1%) tabla 1.
Sintomatología asociada
| Preoperatorio | Postoperatorio | |
| Incontinencia urinaria de esfuerzo | 19 (24,6%) | 3 (3,8%) |
| Incontinencia urinaria mixta | 10 (12,9%) | 3 (3,8%) |
| Incontinencia urinaria urgencia | 5 (6,4%) | 5 (6,4%) |
| Urgencia-frecuencia-nicturia | 6 (7,7%) | 4 (5,1%) |
| Estreñimiento | 8 (10,3%) | 10 (12,9%) |
| Incontinencia fecal | 2 (2,5%) | 1 (1,2%) |
| Infecciones urinarias de repetición | 1 (1,2%) | 1 (1,2%) |
| Dispareunia | 8 (10,3%) | 1 (1,2%) |
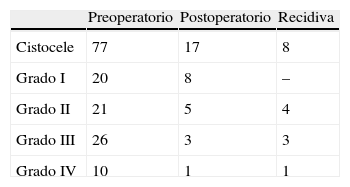
Todas las mujeres, cumpliendo los criterios de inclusión, tenían cistocele, 20 de i grado, 21 de ii grado, 26 de iii grado y 10 de iv grado (tabla 2). Estos cistoceles coexistían con 71 prolapsos del compartimento medio (12 de i grado, 10 de ii grado, 38 de iii grado y 11 de iv grado) y 48 prolapsos del compartimento posterior (30 de i grado, 11 de ii grado, 3 de iii grado y 4 de iv grado).
Intervención y postoperatorio inmediatoLas CPS se acompañaron de histerectomía total en 5 casos (6,4%), de histerectomía subtotal en 46 (59,7%) pacientes y se practicó sobre prolapso de cúpula o cérvix restante en 19 casos (24,6%). En 7 pacientes (9,9%) se conservó el útero. En una paciente se asoció una colpoperineorrafia por vía vaginal, en 2 se usó solo una malla desde el promontorio a la pared posterior de vagina, en una mujer se recurrió a una reparación paravaginal adicional y en otra se procedió a extraer una malla transvaginal anterior insertada en una intervención previa que habría fracasado y producía un cuadro irritativo vesical.
La duración media de la intervención fue de 191,0 ± 47,0 min. Se practicó una maniobra quirúrgica adicional para tratar la incontinencia urinaria con una banda libre de tensión en 26 pacientes (33,7%).
Las complicaciones intraoperatorias se produjeron en 9 pacientes (11,6%) y fueron 2 desgarros vesicales, una lesión intestinal y 2 desgarros vaginales reparados mediante sutura simple además de 3 casos de reconversión a laparotomía, por retención importante de CO2 en un caso y por retención de fragmento de pinza por rotura de la misma en otros 2 casos. La estancia hospitalaria media fue de 2,7 (1-8) días. Las complicaciones postoperatorias existieron en el 19,4% de la muestra (15 pacientes) y fueron 2 casos de íleo posquirúrgico, otro caso con descompensación diabética e hipertensiva con infección de la herida quirúrgica, 2 pacientes con dolor lumbar que requirieron analgesia específica, 3 anemias leves, 2 erosiones corneales por apósito ocular intraquirúrgico, 2 casos de infección de la herida quirúrgica, 2 de fiebre postoperatoria y una trocanteritis izquierda de origen incierto probablemente posicional, todos con evolución satisfactoria.
SeguimientoSesenta y cuatro pacientes se consideraron satisfechas (83,1%), 11 mujeres moderadamente satisfechas (14,2%) y 2 no satisfechas (2,5%) La curación subjetiva de la sintomatología del prolapso se alcanzó en 69 pacientes (89,6%) y la mejoría en 5 (6,4%). Una paciente no experimentó cambio alguno (1,2%) y 2 pacientes (2,5%) no se consideraron curadas, de las cuales una fue reintervenida a los 7 meses de la intervención con nueva CPS y la otra está pendiente de reintervención. El 31,1% de las pacientes manifestaron alguna sintomatología pélvica (tabla 1). No hemos detectado ningún caso de erosión vaginal o alteraciones vertebrales lumbares o sacras.
La exploración en la visita de seguimiento reveló 11 pacientes (14,2%) con criterios de recidiva anatómica (grado igual o superior a ii) en alguno de los compartimentos, aunque solo 5 (6,4%) el prolapso sobrepasaba el himen.
En cuanto al compartimento anterior, se detectaron en el seguimiento 8 cistoceles con criterios de recidiva anatómica (grado igual o superior a ii), lo que representa un 11,6% si bien solo 4 (5,1%) sobrepasaban el himen y solo una ha sido reintervenida por sintomatología invalidante (tabla 1).
DiscusiónNuestros resultados confirman el alto rendimiento de la CPS en cuanto a corrección del prolapso cuando de usan criterios anatómicos (85,8%), que aumenta más cuando se usan criterios subjetivos (89,6%). Muchos estudios describen tasas de satisfacción de 85-100%. La tasa de éxitos varía entre el 78 y el 100%, con periodos de seguimiento que están entre los 6 meses y los 3 años. Baja al 58-100% cuando lo que se considera como éxito es la ausencia de prolapso en ningún compartimento. Con la laparoscopia, las series publicadas obtienen resultados superponibles a la laparotomía1,2.
La CPS es una técnica primariamente diseñada para el compartimento medio, cuyos buenos resultados, realizados por la laparoscopia, la han convertido en referencia y puede competir perfectamente con la cirugía vaginal, aunque con limitaciones por su complejidad. Se suele indicar en pacientes con alto riesgo de recidiva postoperatoria, como pueden ser las pacientes jóvenes y con prolapsos avanzados. En estos momentos, es aplicada cada vez con más frecuencia en mujeres mayores, donde ha demostrado igualmente sus buenos resultados, si bien hay autores que obtiene mayores tasas de reintervención en el compartimento anterior en la CPS laparoscópica frente a la abierta en este grupo de edad5.
Algunos autores han defendido la necesidad de añadir técnicas específicas durante la CPS para el compartimento anterior, como la reparación paravaginal para disminuir la recidivas del mismo, pero ello no parece necesario como se muestra en nuestro trabajo con una tasas de fallo anatómico del 11,6% y que son similares a las de otros autores, como Paraíso y Walters, que sí realizan reparación paravaginal concomitante en una gran proporción de casos y que tienen una recidivas de cistocele del 9%, o como Shippey et al., con un 16,1%6,7. Las tasas de fallo subjetivo son además bien inferiores con unas tasas de reintervenciones bajas.
La idea que subyace bajo estos hallazgos es la preponderancia del ápex vaginal en el aparato de soporte pélvico, de modo que su restauración quirúrgica logra igualmente efectos en el compartimento anterior. Ya que el defecto apical coincide frecuentemente con defectos del compartimento anterior, la cirugía de aquel puede evitar la intervención adicional sobre este8,9. No está claro que la reparación paravaginal o la corrección del cistocele por vía vaginal tenga beneficios cuando se realiza una CPS. Por el contrario, añade tiempo, complejidad y morbilidad a la cirugía. La CPS aislada, además, parece como una alternativa óptima, incluso en caso de voluminosos cistoceles aislados o con poca presencia de prolapso en el compartimento medio10.
Por tanto, con la CPS no son necesarias, en la mayoría de las ocasiones, maniobras quirúrgicas adicionales para corregir el compartimento anterior
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.