La incidencia global del embarazo ectópico es del 1-2% de las gestaciones. Es infrecuente su diagnostico en el segundo trimestre, ya que por lo general los síntomas aparecen durante el primer trimestre. Presentamos el caso de una mujer que acude a urgencias con dolor en la fosa ilíaca de varios días de evolución y mediante la ecografía se le diagnostica embarazo tubárico derecho, con feto de biometría concordante con las 13 semanas de amenorrea de la paciente.
The global incidence of ectopic pregnancy is around 1-2%. Its diagnosis is rare in the second trimester as symptoms usually appear during the first trimester. We present the case of a woman who was seen in the emergency room with a right lower quadrant pain of a few days duration. A transvaginal ultrasound confirmed an ectopic right pregnancy with a 13-week embryo.
El embarazo extrauterino (EE) consiste en la implantación del óvulo fecundado en cualquier lugar distinto del endometrio. Hasta hace unos años esta entidad se consideraba un accidente obstétrico poco frecuente y grave, pero actualmente es una patología con una alta prevalencia, de diagnóstico temprano y tratamiento eficaz en la mayoría de las ocasiones.
Su incidencia ha aumentado en las últimas décadas hasta alcanzar el 1-2%1,2 debido, fundamentalmente, al aumento de los factores de riesgo, el incremento en la aplicación de técnicas de reproducción asistida y el uso de métodos diagnósticos más sensibles y específicos, como la ecografía transvaginal y las determinaciones seriadas de la porción beta de la gonadotropina coriónica humana (β-HCG).
El diagnóstico del EE se fundamenta en tres grandes pilares: la exploración clínica, la ecografía y, cuando no es suficiente con ambas, las determinaciones seriadas de β-HCG. La combinación de ecografía transvaginal y determinaciones seriadas de β-HCG tiene una sensibilidad del 96%, una especificidad del 97% y un valor predictivo positivo del 95% para el diagnóstico de embarazo ectópico y son las pruebas más eficientes para este diagnóstico, ya que permiten un diagnóstico temprano de las gestaciones ectópicas durante el primer trimestre de la gestación3.
Estos datos confirman la singularidad de nuestro caso al tratarse de una gestación ectópica diagnosticada durante el segundo trimestre, donde encontramos un feto con actividad cardíaca positiva en el anejo derecho sin que la paciente presentara ningún tipo de sintomatología clínica previa.
Caso clínicoMujer de 27 años, primípara, con menarquia a los 12 años y con ciclos menstruales normales. Desde hacía 7 años usaba anticonceptivos hormonales por vía oral, refiriendo olvidos esporádicos en los últimos ciclos. No presentó antecedentes familiares de interés.
La paciente acudió al servicio de urgencias con una amenorrea de 7 semanas, hemorragia intermenstrual de cantidad mínima (spotting) y dolor en la fosa ilíaca derecha y el hipogastrio de 3 días de evolución. Estaba afebril y el resto de las constantes eran normales.
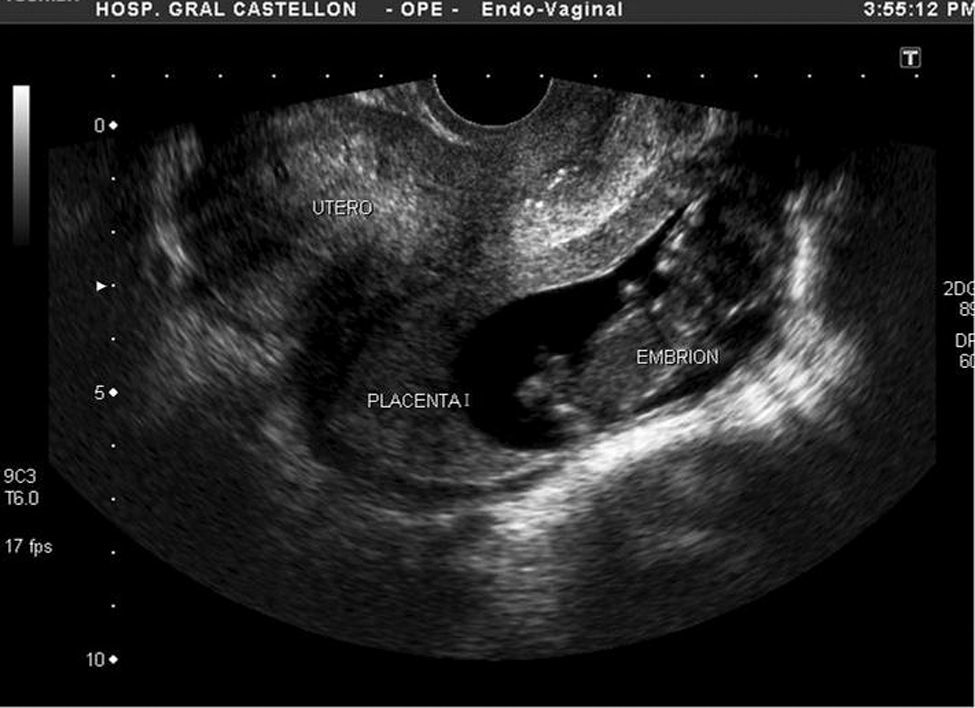
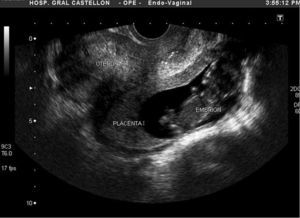
Se realizó una exploración ginecológica en la que se constató, mediante especuloscopia, ausencia de sangrado genital. Al tacto bimanual mostraba un cérvix uterino móvil y no doloroso y un blumberg negativo; el resto de la exploración clínica resultó anodina. La ecografía transvaginal evidenció un útero de 83 X 44mm, de morfología normal, con una línea endometrial fina y homogénea de 4,3mm. El anejo izquierdo era de morfología y aspecto normal, mientras que en el anejo derecho se detectó un saco gestacional con feto único que presentaba actividad cardíaca positiva y una biometría concordante con 13-14 semanas (fig. 1). En el fondo del saco de Douglas no se detectó líquido libre. Entre los parámetros analíticos, destacamos una hemoglobina de 11,5g/dl y un hematocrito del 33%; las pruebas de coagulación fueron normales.
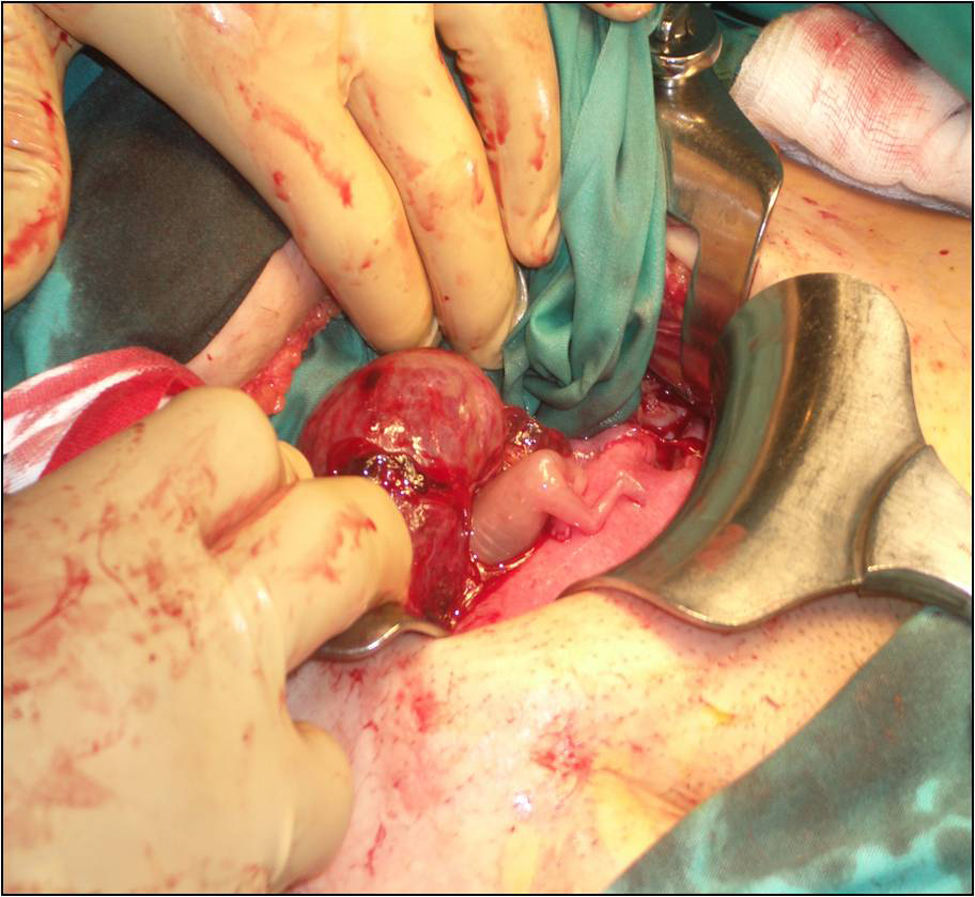
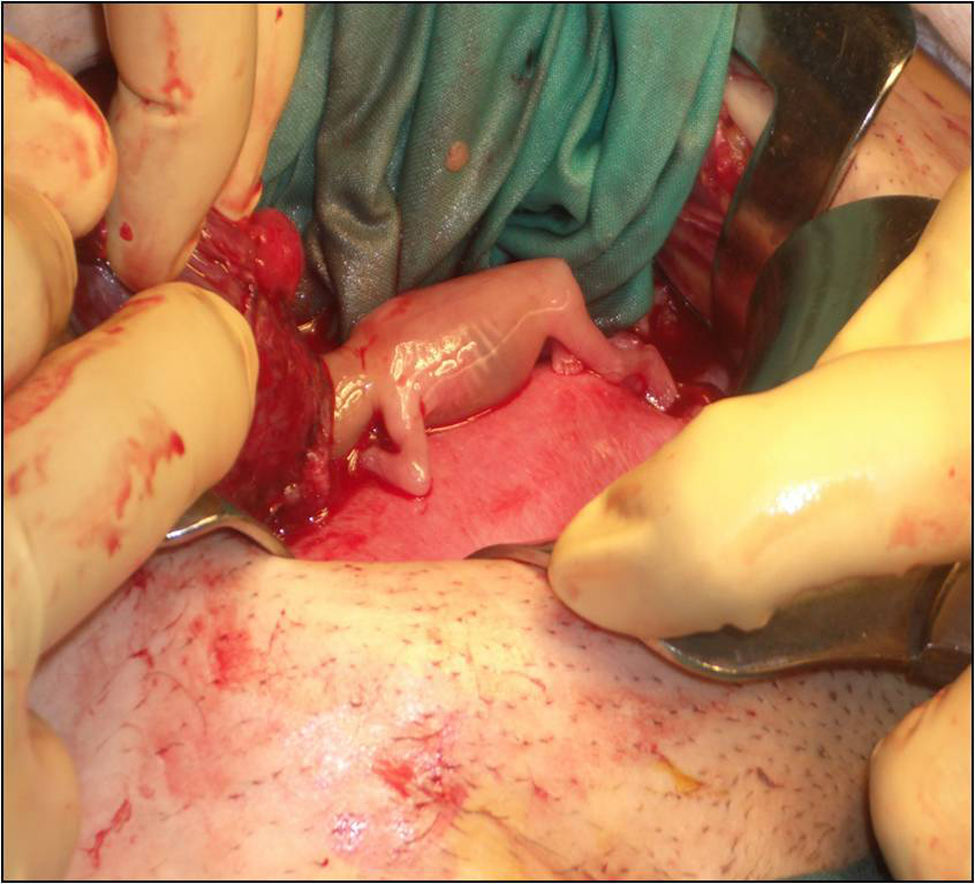
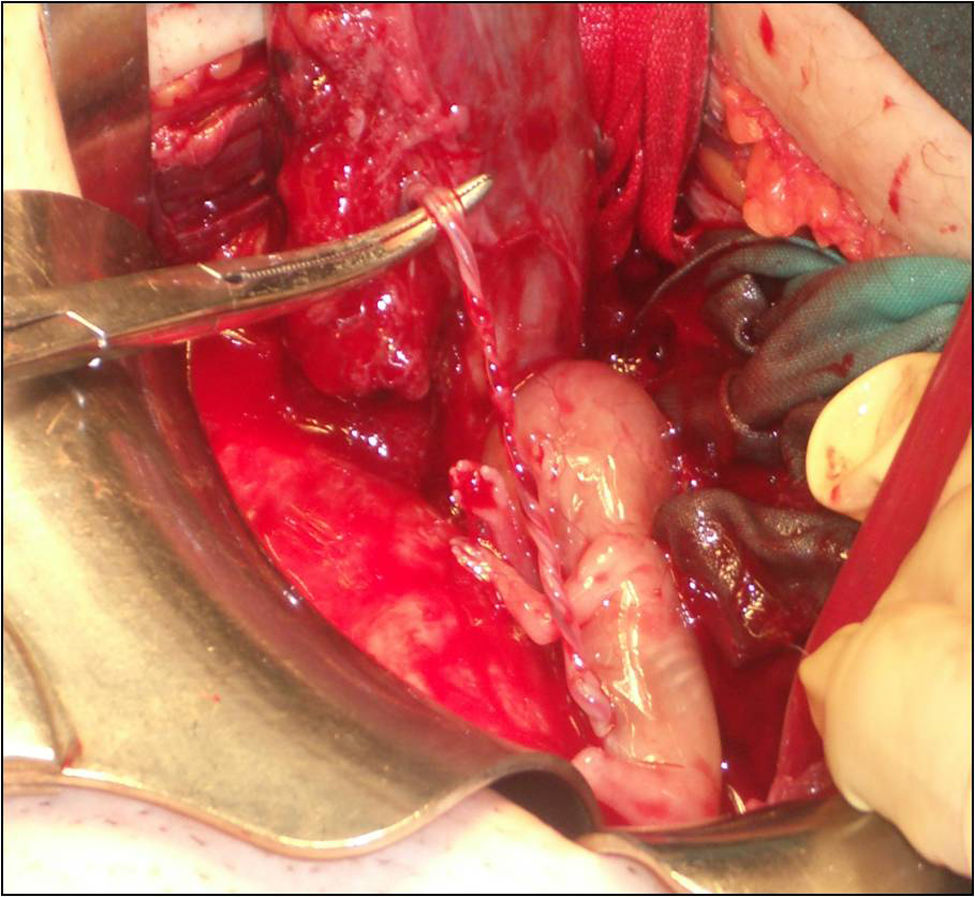
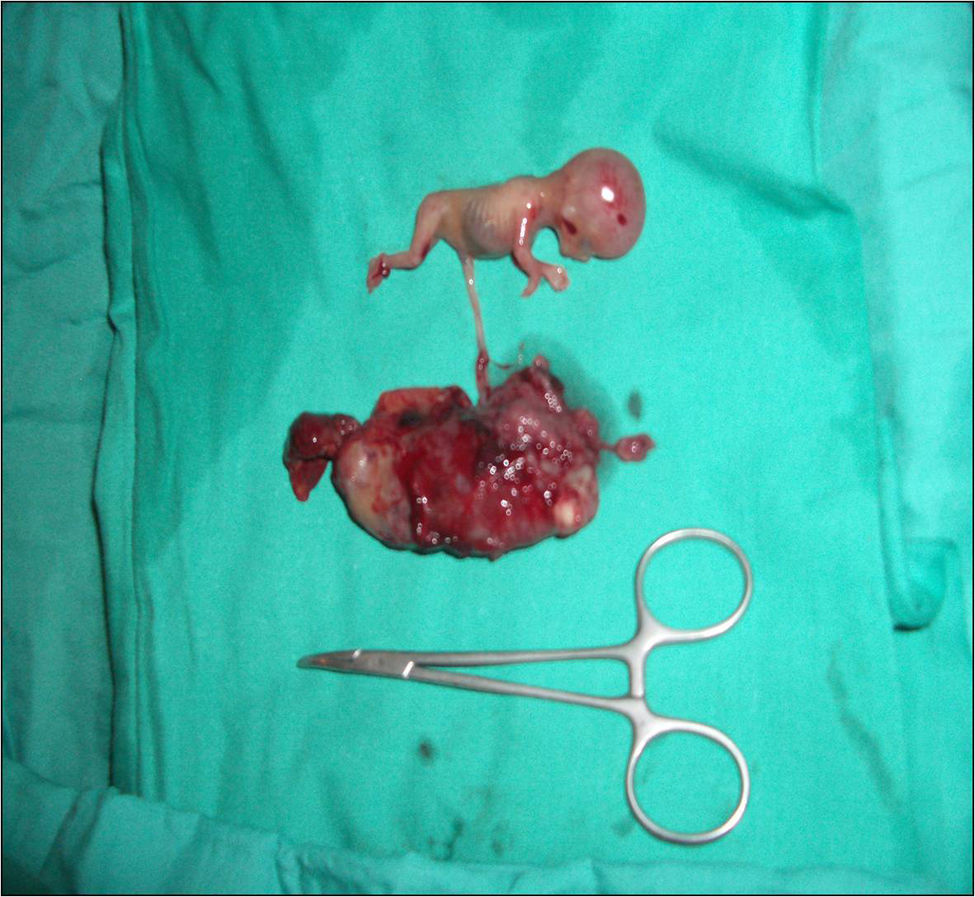
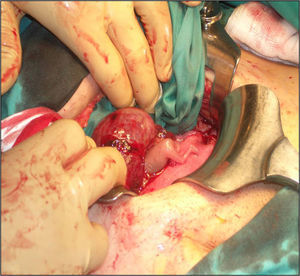
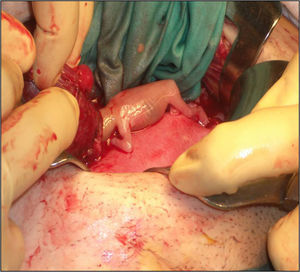
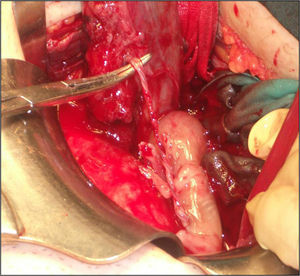
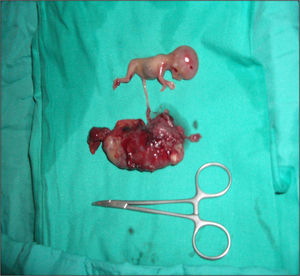
Ante estos hallazgos, se indicó una laparotomía exploradora de urgencia, donde se objetivó una trompa derecha edematizada, dilatada y sanguinolenta (fig. 2). Durante la intervención se produce su rotura (fig. 3) mostrando un feto de 14 semanas con actividad cardíaca positiva junto con estructuras trofoblásticas adheridas intensamente al anejo de ese mismo lado, así como un hemoperitoneo importante (fig. 4). De forma inmediata, se procedió a realizar una salpingectomía derecha junto con una miomectomía del mioma subseroso de 2cm de diámetro en el cuerno uterino izquierdo y un lavado abdominal laborioso. El feto de biometría de 14 semanas junto con la trompa derecha, la placenta y el mioma se remitieron a anatomía patológica para su estudio (fig. 5).
El postoperatorio inmediato fue satisfactorio por lo que la paciente precisó en un primer momento la administración de hierro por vía intravenosa. Además, la paciente presentó un cuadro de importante debilidad en el cuádriceps del miembro inferior izquierdo con imposibilidad para la deambulación; fue diagnosticada de una radiculopatía a nivel de L4 que evolucionó satisfactoriamente por lo que se realizaron controles periódicos en los servicios neurología y rehabilitación.
El informe anatomopatológico describe un feto de sexo masculino, no macerado, sin malformaciones externas ni internas, correspondiente aproximadamente a 12 semanas de gestación, junto con restos placentarios y de trompa de Falopio derecha compatibles con embarazo ectópico.
DiscusiónLas gestaciones ectópicas diagnosticadas durante el segundo trimestre son entidades poco frecuentes y constituyen un cuadro clínico de riesgo alto que requiere, en ocasiones, actuaciones de urgencia.
En 1951, McElin y Randall4 fueron los primeros en documentar una gestación ectópica tubárica avanzada con el feto y la placenta envueltos por trompa de Falopio sin ningún tipo de recubrimiento por parte de peritoneo o de órganos pélvicos y sin signos de rotura.
La incidencia de embarazos ectópicos diagnosticados durante el primer trimestre ha aumentado en los últimos años aproximando sus cifras al 1,6% de los embarazos5, esto es debido a un aumento de los factores predisponentes, tales como las técnicas de reproducción asistida, historia de cirugía tubárica previa, antecedentes de embarazo ectópico, enfermedad inflamatoria pélvica, infertilidad, etc. En nuestro caso concreto, la paciente carecía de factores de riesgo.
La localización del EE en nuestro caso fue en la zona ampular de la trompa derecha. La anidación ectópica fuera de las trompas es infrecuente; su implantación más común se sitúa en las trompas de Falopio, representando el 98% de los casos entre zona ampular, ístmica, fimbrias o zona intersticial6.
Actualmente, el diagnóstico de EE se puede hacer con métodos no invasivos y de gran sensibilidad2. Son de vital importancia para el diagnóstico temprano la sintomatología, la exploración ecográfica y la cuantificación de la HCG.
La clínica habitual es dolor difuso y discontinuo en el hipogastrio y las fosas ilíacas, asociado a amenorrea, aunque a veces presenta sangrado vaginal que podría confundirse con la menstruación, signos de irritación peritoneal, náuseas y vómitos. En los casos de EE accidentado, las características del dolor se intensifican llegando incluso a reflejarse a nivel costal por irritación del nervio frénico, y pueden haber signos de hipovolemia, produciéndose incluso un shock hipovolémico. En los EE no complicados un 40-60% de los casos son asintomáticos3.
Los hallazgos ecográficos principales son la presencia de una cavidad uterina vacía sin saco gestacional, con un endometrio decidualizado junto con un estudio anexial en el que se puede apreciar una masa parauterina o paraovárica con un área central hipoecogénica rodeada de un anillo hiperecogénico de tejido trofoblástico.
Los valores de β-HCG son de gran utilidad por tratarse de una prueba muy sensible para la detección de la gestación, pues detectan un embarazo de 8 a 14 días posconcepción. En nuestra paciente, al tratarse de una gestación del segundo trimestre, bastó con una exploración ecográfica para su diagnóstico.
El diagnóstico temprano de los EE ha logrado un descenso de la mortalidad; ésta se cifra en el 0,35 ‰ en los países industrializados y en nuestros días3.
La mayoría de los EE del segundo trimestre requieren un tratamiento quirúrgico. En nuestro caso, se realizó una salpingectomía total al tratarse de una trompa altamente lesionada tras la rotura del ectópico, además de la hemorragia que se ocasionó, y encontrándose los deseos genésicos cumplidos de la paciente.
El EE de segundo trimestre es un caso poco frecuente, que debe sospecharse ante una clínica de dolor abdominal, nauseas y spotting. El diagnóstico de certeza se realiza mediante la ecografía transvaginal, que permite localizar la ubicación extrauterina de la gestación. Para concluir, debemos reseñar que los EE implican un elevado riesgo de morbimortalidad materna, de ahí la importancia de un diagnóstico temprano y un tratamiento efectivo en función de la edad gestacional y las condiciones maternas.