Valorar el grado de conocimiento y la aplicación en la práctica clínica de las nuevas recomendaciones auspiciadas por la Sociedad Española de Ginecología y Obstetricia (SEGO), para la prevención del cáncer de cuello de útero y la vacunación frente al virus del papiloma humano (VPH), por parte de los ginecólogos españoles.
MétodosEstudio transversal (desde noviembre de 2010 a marzo de 2011) en el que a través de una plataforma on line los participantes cumplimentaron una encuesta de conocimientos y de práctica clínica real sobre la epidemiología de la infección por el VPH, cribado del cáncer de cuello uterino y la vacuna frente al VPH, desarrollada previamente por el Comité Científico Nacional.
ResultadosUn total de 454 ginecólogos participaron en el estudio. Se observó un buen conocimiento sobre la transmisibilidad del VPH, volumen de enfermedad relacionado con VPH, mortalidad por cáncer de cuello de útero, demostración de memoria inmune, seguridad y eficiencia de las vacunas frente a VPH y espectro de protección de la vacuna tetravalente. Los conocimientos sobre la tasa de mujeres sexualmente activas positivas al VPH a los 5 años, diferencia entre eficacia y eficiencia del cribado citológico e intervalos de control seguros en mujeres con doble test negativo (citología y VPH) fueron deficientes. Asimismo, la actitud proactiva de la vacunación frente al VPH en el segmento de edad prioritario (<27 años) fue pobre, con una tasa de encuestados del 63% recomendando la vacunación. Sorprendentemente, un 4% recomendaba la vacuna en mujeres mayores de 45 años. El 15% manifestaba no disponer de tiempo para explicar que el control trienal citológico es seguro y el 27% lo consideraba inseguro. El 35% declaró no tener disponible el test de VPH en su medio. En un 12% de los casos, la colposcopia se usaba como complemento de la citología en la revisión inicial.
ConclusionesAunque los conocimientos de la epidemiología y vacunas frente al VPH eran adecuados, la actitud proactiva de vacunación en el grupo etario preferente fue pobre. Solo un 38% de los participantes demostró un seguimiento completo de las recomendaciones de la SEGO. Es indispensable diseñar e implementar estrategias a nivel nacional para difundir y mejorar la aplicación clínica de dichas recomendaciones.
To assess the degree of knowledge of the new recommendations of the Spanish Society of Obstetrics and Gynecology (Sociedad Española de Ginecología y Obstetricia [SEGO]) for the prevention of cervical cancer and vaccination against human papilloma virus (HPV) among Spanish gynecologists and implementation of these recommendations in daily clinical practice.
MethodsA cross-sectional survey (from November 2010 to March 2011) was carried out, in which participants used an online platform to complete a questionnaire previously developed by the National Scientific Committee on knowledge of the epidemiology of HPV infection, cervical cancer screening and HPV vaccines, and activities related to these issues in daily clinical practice.
ResultsA total of 454 gynecologists participated in the study. The gynecologists showed good knowledge of HPV transmission, HPV disease load, mortality due to cervical cancer, demonstration of immune memory, safety and efficiency of HPV vaccines, and the spectrum of protection by the tetravalent vaccine. Knowledge of the rate of sexually-active HPV-positive women at 5 years, differences between the efficacy and efficiency of cytological screening, and safe screening intervals in women with a double negative test (cytology and HPV) was deficient. Proactive attitudes to HPV vaccination in the priority age group (<27 years) was poor, with 63% of the surveyed physicians recommending vaccination. Surprisingly, 4% recommended vaccination in women older than 45 years. Fifteen percent reported they lacked time to explain that cytological testing every 3 years was safe, and 27% considered this practice unsafe. Thirty-five percent reported that the HPV test was unavailable in his/her environment. In 12% of cases, colposcopy was used to complement cytology at the initial visit.
ConclusionsAlthough knowledge of HPV epidemiology and vaccines was adequate, proactive attitudes to HPV vaccination in the preferential age group were scarce. Complete adherence to SEGO recommendations was found in only 38% of participants. Nationwide strategies should be designed and introduced to spread and improve the implementation of these recommendations in daily clinical practice.
La infección por el virus del papiloma humano (VPH) se asocia a las neoplasias intraepiteliales cervicales, el cáncer de cuello de útero y otros cánceres anogenitales, especialmente lesiones precancerosas y cánceres de vulva y vagina. La relación causal entre la infección por ciertos genotipos del VPH (tipos de alto riesgo 16 y 18) y el cáncer de cuello de útero está bien establecida1,2.
El cáncer de cuello de útero continúa siendo un importante problema de salud a nivel mundial y, aunque la incidencia y mortalidad por esta causa han experimentado un descenso notable tras las recomendaciones de cribado e implementación de programas de detección precoz del cáncer de cérvix a nivel poblacional3,4, continúa siendo el segundo tumor maligno más frecuente en las mujeres, después del cáncer de mama y con notorias desigualdades entre los diferentes países5,6. En España, se diagnostican anualmente 2.100 nuevos casos de cáncer de cuello de útero (un 28% en mujeres de 15 a 44 años de edad) y se registran 740 muertes por esta enfermedad7. Lamentablemente, en nuestro país no se ha observado una reducción significativa en el riesgo de cáncer de cuello de útero a lo largo del tiempo8, probablemente porque no existe un programa poblacional de cribado para este tipo de cáncer.
Por otra parte, la demostración del papel etiológico del VPH para los cánceres del cuello de útero y para una fracción alta de los de vulva, ha permitido desarrollar nuevas estrategias para la prevención primaria y secundaria de estos tumores. La introducción de pruebas para la detección de VPH en el cribado del cáncer de cuello uterino y el desarrollo de vacunas frente al VPH en preadolescentes y mujeres jóvenes9,10 han sido factores claves para mejorar la protección frente al cáncer de cuello de útero. Las sólidas evidencias referentes a la seguridad y eficacia de la vacuna frente al VPH y los cambios en la metodología del cribado derivado de la aplicación clínica de las vacunas frente al VPH, han propiciado la elaboración y publicación de documentos de consenso para el uso de vacunas profilácticas y prevención del cáncer de cuello de útero auspiciados por diferentes sociedades científicas11–13. Asimismo, en vista del seguimiento insuficiente en la aplicación clínica de dichas guías14, la Sociedad Española de Ginecología y Obstetricia (SEGO) ha auspiciado recientemente una nueva síntesis de las recomendaciones para la prevención integral de los cánceres de cuello de útero y vulva, de manera que faciliten al clínico el proceso de toma de decisiones en su práctica habitual15.
Con el propósito de evaluar el impacto de estas recomendaciones15 para la prevención primaria y secundaria del cáncer de cuello de útero, se diseñó un estudio transversal en el que a través de una encuesta de ámbito nacional se recabó información sobre el grado de conocimiento y la aplicación en la práctica clínica de dichas recomendaciones por parte de los ginecólogos españoles.
MétodosDiseño y objetivosSe diseñó un estudio transversal y multicéntrico, consistente en la cumplimentación de una encuesta, que incluyó la participación de ginecólogos de todo el país. Los objetivos del estudio, denominado CRIVAC VPH España (CRIbado y VACunación frente al VPH en España) eran los siguientes: 1) contrastar las recomendaciones científicas auspiciadas por la SEGO para la prevención integral del cáncer de cuello de útero (prevención primaria y prevención secundaria)15 con la práctica clínica actual en España, tanto de manera cualitativa como cuantitativa; 2) conocer las oportunidades y barreras que detecta el colectivo ginecológico para hacer posible la conciliación entre la estrategia de prevención del cáncer de cuello uterino recomendada por la SEGO y la práctica clínica habitual; y 3) difundir los datos obtenidos, tanto a nivel nacional como a nivel autonómico, a modo de principales conclusiones sobre los hábitos actuales y puntos a superar para implementar las estrategias de prevención recomendadas por la SEGO15.
Selección de los ginecólogosPara lograr los objetivos del estudio y a fin de efectuar un análisis general de tendencias a nivel nacional y para las 4 comunidades autónomas con el mayor número de ginecólogos de España (Cataluña, Madrid, Andalucía y Valencia) (67% del total nacional de ginecólogos), así como para el resto de comunidades autónomas, se consideró una precisión de ±0,05 y un nivel de confianza del 95%.
La selección de los participantes se llevó a cabo principalmente por los Coordinadores Científicos Nacionales del proyecto, consensuada con los Coordinadores Científicos Regionales para obtener un peso de participación homogénea para cada zona de acuerdo con el número de ginecólogos en cada comunidad autónoma, teniendo en cuenta su perfil y actividad profesional, así como la posible aceptación para tomar parte en un estudio tipo encuesta. A fin de maximizar la muestra útil a evaluar en el proyecto, se tuvieron en cuenta los siguientes criterios: variables sociodemográficas, volumen asistencial, actitud ante la prevención del cáncer y distribución porcentual por actividad pública y privada. Los ginecólogos participantes fueron informados de las características del estudio e invitados a tomar parte en el mismo por los respectivos Coordinadores Científicos Regionales. La participación en el estudio fue voluntaria.
El protocolo del estudio fue aprobado por el Comité de Acreditación de la SEGO.
ProcedimientosLos ginecólogos participantes recibieron el contenido de la encuesta y los correspondientes materiales a través de la plataforma on line (http://www.crivacvph.com), especialmente diseñada para el proyecto, donde debían registrarse previamente. A través de 4 breves resúmenes desarrollados por el Comité Científico Nacional, se proporcionaba información sobre los objetivos, puntos clave del estudio y forma de cumplimentar la encuesta. Los cuestionarios integrantes de dicha encuesta se descargaban de la plataforma web anteriormente mencionada. El período del estudio comprendía desde noviembre de 2010 a marzo de 2011.
La encuesta constaba de 2 partes, una relativa a conocimientos sobre la epidemiología de la infección por el VPH, cribado del cáncer de cuello uterino y vacunación frente al VPH (tabla 1) y otra referente a la aplicación de dichos conocimientos en la práctica clínica diaria (tabla 2). En los cuestionarios de conocimientos, cada pregunta tenía 3 opciones de respuesta, solo una de las cuales era la verdadera. En los cuestionarios de práctica clínica, las preguntas tenían 3 o 4 opciones de respuesta, pero en 2 casos (ítems 6 y 7 del cuestionario de práctica clínica número 2), las respuestas eran libres (tabla 2).
Cuestionario de conocimientos sobre la epidemiología de la infección por el virus del papiloma humano (VPH), cribado del cáncer de cuello uterino y vacuna frente al VPH
| Cuestionario de conocimientos 1 | |
| Pregunta | Opciones de respuesta |
| 1. La transmisión del VPH es básicamente | a. A través de fanerasb. Sexualc. A través de las secreciones corporales |
| 2. A los 5 años, ¿qué porcentaje de mujeres sexualmente activas de menos de 20 años van a ser VPH positivas? | a. 50%b. 30%c. 90% |
| 3. ¿Cuál de las siguientes afirmaciones es cierta? | a. Los tipos de alto riesgo se transmiten más y persisten menosb. Los tipos de alto riesgo se transmiten menos y persisten másc. Los tipos de alto riesgo se transmiten más y persisten más |
| 4. El VPH está relacionado con los cánceres | a. Cuello de útero, vulva, vagina y anob. Cuello de útero, endometrio y ovarioc. Pulmón y colon |
| 5. En España mueren al año por cáncer de cuello de útero | a. 500 mujeresb. 700 mujeresc. 600 mujeres |
| Cuestionario de conocimientos 2 | |
| 1. La memoria inmune ha sido demostrada por ambas vacunas. Niveles bajos de anticuerpos es probable que sean eficaces | a. Ciertas las dos afirmacionesb. Falsa la segunda, cierta la primerac. Falsas las dos |
| 2. La vacuna tetravalente protege frente a las neoplasias intraepiteliales de | a. Cuello de útero y vaginab. Cuello de útero, vagina y vulvac. Cuello de útero, vulva y vagina, también cáncer de ano en varones |
| 3. En las mujeres con antecedentes de tratamiento por neoplasia del tracto genital inferior | a. La vacunación está contraindicadab. En estas mujeres, la vacuna tetravalente ha demostrado prevenir eficazmente la recidiva y/o segunda lesiónc. Ni a, ni b |
| 4. La seguridad de la vacuna frente al VPH | a. Se limita a las mujeres adolescentesb. Se limita a mujeres de hasta 26 añosc. Se ha demostrado para varones hasta 26 años y mujeres hasta 45 |
| 5. La eficiencia de la vacunación frente al VPH | a. Necesita ser aún evaluadab. Es dudosac. Ha sido confirmada por la OMS |
| Cuestionario de conocimientos 3 | |
| 1. Los programas citológicos de cribado han sido | a. Eficacesb. Eficaces e ineficientesc. Eficaces y eficientes |
| 2. La citología en medio líquido es | a. Más eficaz que la convencionalb. Menos eficaz que la convencionalc. Tan eficaz como la convencional |
| 3. La prueba de VPH debe ser usada | a. A partir de los 30 años de edadb. A cualquier edadc. A partir de los 20 años |
| 4. Una mujer con citología y prueba VPH negativas puede ser controlada con seguridad | a. Cada añob. Cada 3 añosc. Cada 5 años |
| 5. Para los resultados citológicos anormales en mujeres menores de 21 años se recomienda fundamentalmente | a. Ver y tratarb. Controlarc. Ni a, ni b |
| Cuestionario de conocimientos 4 | |
| 1. Frente a qué porcentaje de cáncer de cuello de útero incidente causado por los tipos 16 y 18 de VPH protege la vacunación frente al VPH? | a. 50%b. 70%c. 100% |
| 2. Las mujeres vacunadas frente al VPH presentarán | a. Más resultados citológicos anómalos que las no vacunadasb. Menos resultados citológicos anómalos que las no vacunadasc. Igual tasa que las no vacunadas |
| 3. La citología es | a. Muy sensible y poco específicab. Muy sensible y muy específicac. Poco sensible y muy específica |
| 4. La técnica de cribado que debe ser usada en primera línea de cribado en las mujeres vacunadas es | a. La prueba de VPHb. La prueba de VPH y la citología juntasc. La citología |
| 5. La mejor prevención del cáncer de cuello de útero se basa en | a. Programas poblacionales de cribadob. Campañas de vacunación en adolescentesc. Vacunación con alta cobertura asociada a cribado rediseñado |
| 6. La mujeres vacunadas pueden dejar de ser controladas para la prevención secundaria del cáncer de cuello de útero | a. Verdaderob. Deben ser controladas solo si cambia su vida sexualc. Deben seguir siendo controladas |
| 7. ¿Por qué se recomienda usar la prueba de VPH como test de cribado a aplicar inicialmente a mujeres vacunadas de más de 30 años? | a. Porque es de práctica muy sencillab. Porque a partir de esta edad es más sensible y específica que la citologíac. Porque la citología es muy antigua |
| 8. La recomendación de iniciar el control secundario de una mujer vacunada a partir de los 30 años se basa en: | a. Motivos de ahorrob. Evidencias consolidadasc. Necesidad de investigación clínica |
| 9. ¿Cada cuánto puede controlarse con seguridad una mujer vacunada VPH negativa? | a. Cada 3 añosb. Cada 10 añosc. Cada 5 años |
| 10. Incluir en la historia clínica un apartado sobre antecedentes de vacunación y cribado | a. No es recomendableb. Es recomendablec. Ni a, ni b |
Cuestionario de práctica clínica: vacunación frente al VPH y prevención de cáncer de cuello de útero
| Cuestionario de práctica clínica 1 | |
| Pregunta | Opciones de respuesta |
| 1. ¿Está Ud. recomendando la vacunaciónfrente al VPH? | Sí: pase a las preguntas 2, 3 y 4No: pase a las preguntas 2 y 5 |
| 2. ¿Qué porcentaje de las siguientes franjas de edad ha visitado la última semana? | % <27 años% 27-45 años% 45-65 años |
| 3. ¿A qué porcentaje de mujeres de las siguientes franjas de edad visitadas por Ud. en la última semana preguntó si estaban vacunadas frente al VPH? | % <27 años% 27-45 años% 45-65 años |
| 4. ¿A qué porcentaje de mujeres de las siguientes franjas de edad visitadas por Ud. en la última semana recomendó la vacunación frente al VPH? | % <27 años% 27-45 años% 45-65 años |
| 5. ¿Por qué no la recomienda? | a. Dudo de su eficaciab. No creo que sea segurac. Me parece muy carad. No tengo tiempo para explicacionese. Creo que con la citología ya es suficiente |
| Cuestionario de práctica clínica 2 | |
| 1. Sigo las recomendaciones auspiciadas por la SEGO para la prevención secundaria del cáncer de cuello de útero | SíNo. Cumplimente el resto del cuestionarioEn parte. Cumplimente el resto del cuestionario |
| 2. El control citológico cada 3 años me parece | a. Me parece insegurob. Perjudica mi consultac. No es entendido y no tengo tiempo para explicacionesd. Lo recomiendo |
| 3. Ser conservador en el manejo de las atipias en mujeres <21 años va en mi opinión | a. En contra de mi experienciab. Perjudica mi consultac. No es entendido y no tengo tiempo para explicacionesd. Lo recomiendo |
| 4. Añadir la prueba de VPH a la citología a partir de los 30 años es | a. Ineficienteb. Injustificadoc. Imposible en mi mediod. Lo recomiendo |
| 5. La colposcopia | a. No la usob. La uso siempre apoyando a la citología en la revisión inicialc. La uso solo cuando hay una citología anormal y/o un cuello uterino sospechosod. La uso cuando tengo tiempo |
| 6. Porcentaje de mujeres visitadas por Ud. en la última semana y práctica de citología cervical | % |
| 7. ¿En qué porcentaje de estos casos su práctica clínica se ajusta a las nuevas recomendaciones de prevención primaria y secundaria del cáncer de cuello de útero auspiciadas por la SEGO? | % |
Una vez recogida toda la información de los cuestionarios de conocimientos y de práctica clínica real, se procedió a la tabulación de los datos a nivel nacional y regional. En este trabajo se presentan los resultados descriptivos del análisis de todos los casos. Las variables categóricas se expresan en frecuencias y porcentajes y las variables cuantitativas en medias y desviaciones estándar (DE) o intervalo de confianza (IC) del 95%.
ResultadosEn el estudio participaron 454 ginecólogos pertenecientes a las 17 comunidades autónomas españolas, cuya distribución era la siguiente (de mayor a menor número de participantes): 87 ginecólogos en Cataluña, 83 en la Comunidad de Madrid, 76 en Andalucía, 57 en la Comunidad Valenciana, 21 en Galicia, 19 en el País Vasco, 18 en Canarias, 15 en Castilla y León, 14 en Castilla-La Mancha, 12 en Aragón, 12 en Murcia, 11 en las Islas Baleares, 10 en el Principado de Asturias, 7 en Extremadura, 5 en Navarra, 4 en Cantabria y 3 en La Rioja.
Encuesta de conocimientosCon respecto a los resultados obtenidos en el primer apartado de la encuesta sobre conocimientos, los porcentajes de ginecólogos que eligieron las respuestas correctas eran muy elevados, del 100% para la relación entre VPH y cáncer de útero, vulva, vagina y ano; del 99% para la vía de transmisión del VPH, del 98% para la mortalidad anual por cáncer de cuello de útero, y del 92% para el volumen de enfermedad relacionado con VPH. Se observó un déficit de conocimiento sobre la tasa de mujeres sexualmente activas positivas al VPH a los 5 años (89% de respuestas correctas) (tabla 3).
Resultados del cuestionario de conocimientos sobre la epidemiología de la infección por el virus del papiloma humano (VPH), cribado del cáncer de cuello uterino y vacuna frente al VPH en una muestra de 454 ginecólogos españoles
| Pregunta: respuesta de elección | Responden correctamente (%) |
| Primer apartado (n = 454) | |
| 1. La transmisión del VPH es básicamente: sexual | 451 (99,3) |
| 2. A los 5 años, porcentaje de mujeres sexualmente activas <20 años, que van a ser VPH positivas: 50% | 404 (89,0) |
| 3. ¿Cuál afirmación es cierta?: los tipos de alto riesgo se transmiten más y persisten más | 419 (92,3) |
| 4. El VPH está relacionado con los cánceres: cuello de útero, vulva, vagina y ano | 454 (100) |
| 5. En España mueren al año por cáncer de cuello de útero: 700 mujeres | 444 (97,8) |
| Segundo apartado (n = 453) | |
| 1. La memoria inmune ha sido demostrada por ambas vacunas. Niveles bajos de anticuerpos es probable que sean eficaces: ciertas las dos afirmaciones | 453 (100) |
| 2. La vacuna tetravalente protege frente a las neoplasias intraepiteliales de: cuello de útero, vulva y vagina y también cáncer de ano en varones | 445 (98,2) |
| 3. Las mujeres con antecedentes de tratamiento por neoplasia del tracto genital inferior: la vacuna tetravalente ha demostrado prevenir eficazmente la recidiva y/o la segunda lesión | 405 (89,4) |
| 4. La seguridad de la vacuna frente al VPH: se ha demostrado para varones de hasta 26 años y mujeres de hasta 45 años | 431 (95,1) |
| 5. La eficiencia de la vacunación frente al VPH: ha sido confirmada por la OMS | 453 (100) |
| Tercer apartado (n = 451) | |
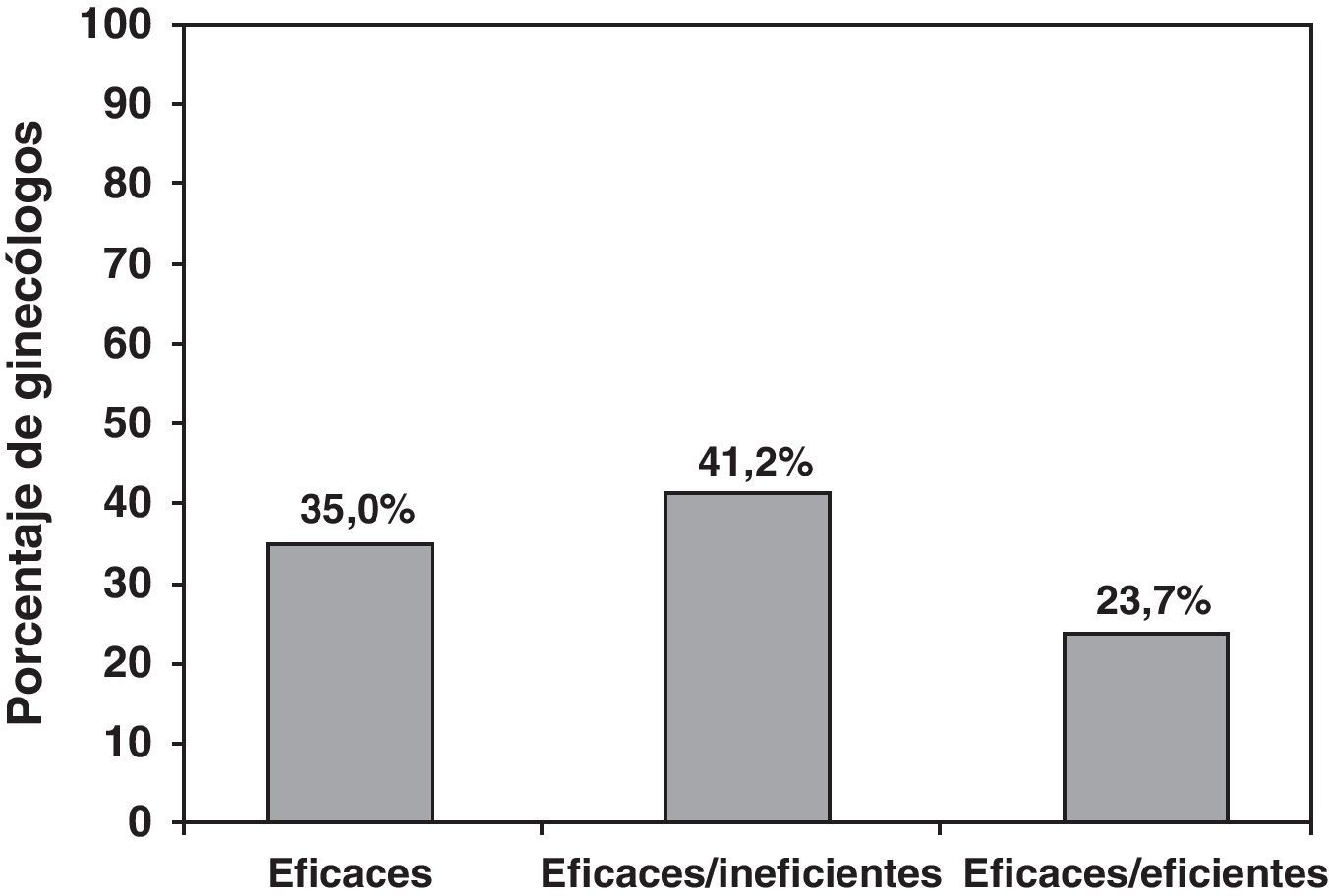
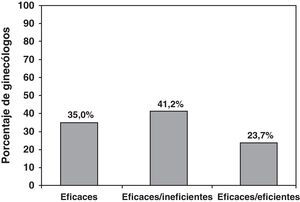
| 1. Los programas citológicos de cribado han sido: eficaces e ineficientes | 186 (41,2) |
| 2. La citología en medio líquido es: tan eficaz como la convencional | 410 (90,9) |
| 3. La prueba de VPH debe ser usada: a partir de los 30 años de edad | 406 (90,0) |
| 4. Una mujer con citología y prueba VPH negativas puede ser controlada con seguridad: cada 5 años | 385 (85,4) |
| 5. Para los resultados citológicos anormales en mujeres <21 años se recomienda fundamentalmente: controlar | 429 (95,1) |
| Cuarto apartado 4 (n = 442) | |
| 1. Frente a qué porcentaje de cáncer de cuello de útero incidente causado por los tipos 16 y 18 de VPH protege la vacunación frente al VPH?: 70% | 412 (93,2) |
| 2. Las mujeres vacunadas frente al VPH presentarán: menos resultados citológicos anómalos que las no vacunadas | 438 (99,1) |
| 3. La citología es: poco sensible y muy específica | 375 (84,8) |
| 4. La técnica de cribado que debe ser usada en primera línea de cribado en las mujeres vacunadas es: la prueba de VPH | 402 (91,0) |
| 5. La mejor prevención del cáncer de cuello de útero se basa en: vacunación con alta cobertura a asociada a cribado rediseñado | 430 (97,3) |
| 6. Las mujeres vacunadas pueden dejar de ser controladas para la prevención secundaria del cáncer de cuello de útero: deben seguir siendo controladas | 437 (98,9) |
| 7. ¿Por qué se recomienda usar la prueba de VPH como test de cribado a aplicar inicialmente a mujeres vacunadas de más de 30 años?: porqu a partir de esta edad es más sensible y específica que la citología | 434 (98,2) |
| 8. La recomendación de iniciar el control secundario de una mujer vacunada a partir de los 30 años se basa en: evidencias consolidadas | 432 (97,7) |
| 9. ¿Cada cuánto puede controlarse con seguridad una mujer vacunada VPH negativa?: cada 5 años | 379 (85,7) |
| 10. Incluir en la historia clínica un apartado sobre antecedentes de vacunación y cribado: es recomendable | 440 (99,5) |
En la segunda sección de la encuesta sobre conocimientos, entre el 95 y el 100% de los encuestados respondieron satisfactoriamente a las cuestiones sobre la demostración de memoria inmune, seguridad y eficiencia de las vacunas frente a VPH y espectro de protección de la vacuna tetravalente. Por otra parte, el conocimiento de la eficacia de la vacuna tetravalente postratamiento de neoplasias intraepiteliales del tracto genital inferior podía considerarse bueno, con un 89,4% de ginecólogos que respondieron correctamente (tabla 3).
En el tercer apartado de la encuesta de conocimientos, solo un 41,2% de los ginecólogos respondió correctamente a que los programas de cribado han sido eficaces e ineficientes (fig. 1). Un 85,4% de los encuestados conocía el intervalo de 5 años para controlar adecuadamente a las mujeres con citología y prueba de VPH negativos. Para el resto de preguntas sobre el valor de la citología en medio líquido, edad del uso del test de VPH y conducta para mujeres <21 años con citologías anómalas, el porcentaje de aciertos oscilaba entre el 90 y el 95% (tabla 3).
Finalmente, en el último apartado (tabla 3), los porcentajes de respuesta correctos eran también muy altos, con una media del 97%, a excepción del conocimiento de las cualidades de la citología, ya que un 12,7% de los ginecólogos opinaba que la citología es muy sensible y poco específica, y un 2,5% muy sensible y muy especifica. El porcentaje de respuestas correctas (la citología es poco sensible y muy específica) fue del 84,8%. Asimismo, respecto al intervalo de 5 años para controlar con seguridad a una mujer vacunada VPH negativa, un 13,3% indicaron cada 3 años y un 0,9% cada 10 años, siendo el porcentaje de respuestas correctas del 85,8%.
Encuesta de práctica clínicaPara esta parte de la encuesta, se obtuvo un total de 446 respuestas evaluables. Solamente 3 encuestados (0,7%) manifestaron no recomendar la vacuna frente al VPH, pero solo uno de ellos justificó esta actitud escogiendo la opción de respuesta «no creo que sea segura».
Así pues, un total de 443 ginecólogos recomendaban la vacunación. La edad media (DE) de las mujeres visitadas en la última semana era de 26,1 (13,1) años. Respecto al porcentaje de mujeres en las diferentes franjas de edad a las que se preguntó si estaban vacunadas frente al VPH y a las que se recomendó la vacunación, grupo de <27 años representó el 62,9 y 63% respectivamente, el grupo de 27 a 45 años el 32,5 y 32,8% y el grupo de 45 a 65 años el 4,7 y 4,2%.
Cuando se preguntaba si se seguían las recomendaciones auspiciadas por la SEGO para la prevención secundaria del cáncer de cuello de útero, de un total de 439 encuestas evaluables, solamente 165 (37,6%) respondieron afirmativamente. Del restante 62,4%, 5,5% respondieron negativamente y 56,9% que las seguían en parte. Los resultados correspondientes a los ginecólogos que contestaron «no» o «en parte» a dicha pregunta se presentan en la tabla 4. El 15,3% refería no disponer de tiempo para explicar que el control trienal citológico es seguro y un 27% opinaba que era inseguro. Un 93,4% recomendaba el control para mujeres menores de 21 años con citología anómala. Asimismo, un 34,7% no añadían la prueba de VPH a la citología a partir de los 30 años porque la prueba no estaba disponible en su medio y un 11,7% usaban sistemáticamente la colposcopia apoyando a la citología en la revisión inicial.
Resultados del cuestionario de práctica clínica en el grupo de 274 ginecólogos que no siguen o siguen en parte las recomendaciones de la SEGO
| Pregunta | Opciones de respuesta | Número (%) |
| El control citológico cada 3 años | a. Me parece inseguro | 74 (27,0) |
| b. Perjudica mi consulta | 13 (4,7) | |
| c. No es entendido y no tengo tiempo para explicaciones | 42 (15,3) | |
| d. Lo recomiendo | 145 (52,9) | |
| Ser conservador en el manejo de las atipias en mujeres <21 años va en mi opinión | a. En contra de mi experiencia | 11 (4,0) |
| b. Perjudica mi consulta | 0 | |
| c. No es entendido y no tengo tiempo para explicaciones | 7 (2,6) | |
| d. Lo recomiendo | 256 (93,4) | |
| Añadir la prueba de VPH a la citología a partir de los 30 años es | a. Ineficiente | 2 (0,7) |
| b. Injustificado | 7 (2,6) | |
| c. Imposible en mi medio | 95 (34,7) | |
| d. Lo recomiendo | 170 (62,0) | |
| La colposcopia | a. No la uso | 6 (2,2) |
| b. La uso siempre apoyando a la citología en la revisión inicial | 32 (11,7) | |
| c. La uso solo en caso de citología anormal y/o cuello uterino sospechoso | 235 (85,8) | |
| d. La uso cuando tengo tiempo | 1 (0,4) |
Fuente: Tomado de Cortés J et al.15.
El porcentaje medio de mujeres visitadas en la última semana a las que se practicó una citología cervical fue del 58,9% (IC del 95%: 56,0-61,7), siendo el porcentaje medio de casos en los que la práctica clínica se ajustaba a las nuevas recomendaciones de la SEGO de prevención primaria y secundaria del cáncer de cuello de útero del 61,6% (IC del 95%: 58,2-64,9).
DiscusiónEl presente estudio aporta información sobre el grado de conocimiento y la aplicación en la práctica clínica de las nuevas recomendaciones de la SEGO15 para la prevención primaria y secundaria del cáncer de cuello de útero, incluyendo la vacunación frente al VPH por parte de los ginecólogos españoles. En este sentido, los presentes resultados suponen una aproximación real a la calidad asistencial de las mujeres en edad fértil relativas a las estrategias de cribado, control y prevención del cáncer de cuello de útero y, por ende, son útiles e informativos porque presentan una visión global de la situación actual en España.
Si bien no se siguió un procedimiento de muestreo aleatorio y estratificado para el conjunto de especialistas de las comunidades autónomas que componen el territorio nacional, se optó por consensuar una participación homogénea para cada comunidad de acuerdo con el número de ginecólogos considerando el volumen asistencial, el perfil de los profesionales y la probabilidad de aceptación. En este sentido, la labor de los Coordinadores Científicos Regionales en coordinación con los Coordinadores Científicos Nacionales ha sido determinante para alcanzar una muestra de 454 ginecólogos, que por sus características de distribución por comunidades autónomas puede considerarse representativa del colectivo de ginecólogos del país. Por otra parte, los datos obtenidos son novedosos, especialmente teniendo en cuenta que la mayoría de estudios publicados con anterioridad suponen estimaciones a través de muestras de mujeres encuestadas16–18 o registros de análisis citológicos19.
Con respecto al resultado de la encuesta de conocimientos, se pone de manifiesto un porcentaje muy elevado de ginecólogos (superior al 90%) que responden correctamente a las cuestiones sobre la transmisibilidad del VPH, volumen de enfermedad relacionado con VPH, mortalidad por cáncer de cuello de útero, demostración de memoria inmune, seguridad y eficiencia de las vacunas frente a VPH y espectro de protección de la vacuna tetravalente.
Sin embargo, es notorio el conocimiento deficiente de la eficacia y eficiencia del cribado para la prevención del cáncer de cuello uterino, ya que solamente un 41% de los ginecólogos sabían que este procedimiento es eficaz e ineficiente. Asimismo, solo un 85% de los encuestados consideró certeramente que la citología es poco sensible y muy específica. En este sentido, habría que insistir en difundir la diferencia entre eficacia y eficiencia. Dando por supuesto la pertinencia de cribar a la enfermedad en estudio (cáncer de cuello uterino), pueden diseñarse dos modelos de cribado: el poblacional y el oportunista. El criterio es la eficiencia, de modo que el coste/beneficio económico (rentabilidad) y sanitario (incremento de diagnósticos precoces) debe estar garantizado. La eficacia, —reducción de las tasas de incidencia y mortalidad producidas en el grupo de cribado por la enfermedad problema—, se conseguirá con coberturas superiores al 80%. En España, a excepción de Castilla y León (con una cobertura comunicada por el programa del 41,5% según datos del año 2000)19, la estructura del cribado es oportunista con una cobertura media del 76%20. La práctica oportunista penaliza los resultados, con una tendencia al incremento de la tasa de incidencia de cáncer de cérvix (1% anual en su variedad escamosa)8, cobertura insuficiente (la mayoría de mujeres, hasta un 80%, que desarrollan cáncer de cuello de útero no han sido atendidas adecuadamente por los programas preventivos)21 y sobre-control de un grupo de mujeres, sin aumentar realmente su protección y disparando los costes22. Otro aspecto importante se relaciona con la ineficacia de los programas citológicos sobre las tasas de adenocarcinoma de cérvix23.
Las evidencias sólidas relacionadas con el uso de la prueba de VPH en el cribado del cáncer de cuello de útero, y la disponibilidad de vacunas preventivas seguras y eficaces frente al VPH9, supone una oportunidad única para rediseñar la prevención integral del cáncer de cuello de útero24. En este sentido, la recomendación actual para la prevención integral del cáncer de cuello de útero (primaria y secundaria) es doble. Por un lado, conseguir que en las cohortes diana preferentes de vacunación (especialmente en niñas de 9 a 14 años, con extensión hasta los 26 años) se obtengan coberturas del rango del 70-80% o superior25, ya que solo con estas coberturas se obtiene impacto sobre el conjunto de la población, incluida la no vacunada (inmunidad colectiva o de grupo, herd immunity)26. Por otro lado, aplicar a las mujeres, sobre todo a las vacunadas, las nuevas estrategias de cribado basadas en el uso de la determinación del DNA del VPH como técnica inicial. Ello comporta, en comparación con la citología, una mayor sensibilidad para la neoplasia cervical intraepitelial (CIN) 2 o superior, especificidad similar si se usa a partir de la edad adecuada (≥30 años) con mayor valor predictivo negativo que posibilita intervalos más largos entre controles (5 años). Además, esta estrategia integral es notablemente ventajosa desde el punto de vista coste-beneficio (eficiente) y aunque comporta una inversión inicial más alta que las políticas preventivas actuales, el ahorro a partir del medio-corto plazo es muy considerable27.
Nuestros resultados demuestran que el conocimiento sobre algunos aspectos de la estrategia actual para la prevención del cáncer de cuello uterino es deficiente. Respecto al intervalo de 5 años para controlar con seguridad a una mujer vacunada con VPH prueba negativa, un 15% de los ginecólogos escogieron la opción de un intervalo de 3 años. Por otra parte, la actitud proactiva de vacunación frente al VPH en el grupo etario diana (<27 años) fue pobre. Solamente un 63% recomendaron la vacunación e inexplicablemente, un 4% recomendaron la vacunación en mujeres mayores de 45 años. Por último, solo un 37,6% respondieron afirmativamente a si seguían las recomendaciones de la SEGO15 para la prevención secundaria del cáncer de cuello de útero. En el restante 62,4% que no las seguían o las seguían parcialmente, cabe destacar que el 15% no tiene tiempo para explicar que el control trienal citológico es seguro y al 27% le parece inseguro. Asimismo, el 35% declara no tener disponible la prueba de VPH en su medio y la colposcopia se usa para implementar la citología en la revisión inicial en el 12% de los casos.
En resumen, aunque los conocimientos de la epidemiología y vacunas frente al VPH eran adecuados, la actitud proactiva de vacunación en el grupo etario preferente fue pobre. Solo en un 38% de los participantes se demostró un seguimiento completo de las recomendaciones de la SEGO. Es indispensable diseñar e implementar estrategias a nivel nacional para difundir y mejorar la aplicación clínica de dichas recomendaciones.
Conflicto de interesesJCB, JMRyC y JV han recibido honorarios por conferencias y asesorías, becas de investigación y bolsas de viaje de GSK y/o de SPMSD y/o de Qiagen. JX ha recibido una beca de investigación de GSK y honorarios por asesorías de SPMSD. RG ha recibido honorarios por conferencias de SPMSD. PM declara no tener ningún conflicto de intereses.
A los ginecólogos que accedieron a colaborar en el estudio, sin cuya participación este no hubiera podido llevarse a cabo. A la Dra. Marta Pulido por su ayuda en la redacción del manuscrito. A la Sociedad Española de Ginecología y Obstetricia (SEGO), Profs. Bajo Arenas y Lailla Vicens, por su apoyo institucional. A Let's Health (J. Soria y S. Merino) y a SanofiPasteur MSD (C. Morillo), por el soporte logístico y técnico prestados para la realización del estudio.
Grupo de Estudio CRIVAC VPH España (cribado de cáncer cervical y vacuna VPH). Distribución y participantes por regiones
Cataluña: Jordi Xercavins (Coordinador Nacional), Demián Dexeus, Elena Álvarez y Cristina Centeno (Coordinadores Regionales), Christian Albert, María Pilar Blasco Zapater, Margarita Burgues Olives, María Cáceres Sánchez, Alfonso de Castro Lezcano, M. Pilar del Río Castrillo, Inmaculada Ibars Gubert, Hanna Mohamad Darwich Mercè Roselló, Melba Torres Córdova, Vicenta Turrado Morán, Manuela Amorós Monera, Stella Maris Arroyuelo, Virginia Borobio Florián, Esteve Cañas Amat, Francisco Capell Lucena, Cristina García Molina, Aldo Giugni, Cristina Mañas López, José Ramón Méndez Paredes, Xavier Planas Urruela, M. Jesús Rodríguez Domingo, Maite Rovira Puges, Pilar Torre González, José Aixala Gelonch, M. Teresa Antorn Santacana, Javier Fabregat Treguany, María Ximena Herrera, Laura Mele, José María Peroy Pérez, Jaume Tarazona Teixidó, Valentí Badía Segura, Albert Canals Mir, Montserrat Cardona Aparici, Carlos D. Caso García, Carme Castells Raurell, Manuel del Campo Rodríguez, Ramon Espelt i Badia, Isabel Fernández Gómez, Jorge Leira Juanos, Fernando Losa Domínguez, Amadeu Morera Juyol, Jordi Portella Simo, Margarita Riera Blasco, Raúl Villanueva Mata, Amèlia Acera Pérez Romina Castagno, Assumpta Colomer, Teresa Farguell Grau, Isidora Hernández de la Calle, Joan Matas Dalmases, Marta Ortega Mazano, Federico Sanfeliu, Montserrat Twose Espinós, Montserrat Alcalde Royo, Anna Cristina Borell Molins, María del Mar Cadiñanos de Tejeiro, Meritxell Gispert Girbau, Verónica Márquez Expósito, Joan Meléndez Rusiñol; Enric Bosch Felip, Neomicia Cruz de Clarke, Blanca Domenecha Román, Aurora Francesch Garcés, Yolanda Guillemat Font, M. José Miranda Lucas, Fernanda Pla Centelles, Neus Luisa Rodríguez Corral, Milagros Rubio del Caño, Teresa Sánchez Escofet, Elisabet Segura de la Paz, Jordi Sentís Massllorens, Eva Soto Sales, Enrique Trullén Pla, Ramón Velasco Guillén, Jorge Bermúdez Flores, Gregori Borras Compte, Eva Ciriquian Bernat, Núria Fuste, Miseriordia Guinot Gasull, Pere Lauroba Aréjula, Fernando Marín Rodríguez, Carme Novoa Clos, Josep Palau i Capdevila, Guadalupe Peñalva Radial, Alex Sanjuán Pérez (Participantes). Madrid: Pilar Miranda (Coordinadora Nacional), Juan José Hernández y Mar Ramírez (Coordinadores Regionales), Alfonso Duque Frischkorn, Alicia Gutiérrez Alaguero, Ana Esmeralda Cano Cuetos, Ana Gómez Manrique, Ana Pérez Sánchez, Ana Román Guindo, Antonio Rabanal Rabanal, Asunción Alonso Amigo, Beatriz Díaz-Toledo Núñez de Arenas, Carmen Pingarrón Santofima, Carmen Guillén Gámez, Clara García de Santiago, Clara Isabel Marín Palomo, Concepción Martín Perpiñán, Concepción Piernas, Elena Herrero Zofío, Emilia de Dios, Esperanza Díaz González, Ester Martínez Lamela, Eva Patricia de Diego Rivera, Fernando Salazar Burgos, Fuencisla Arnanz Velasco, Gema Aguión Gálvez, Ingrid Pérez Martínez, Isabel Ferreira Borrego, Isabel Frutos Balibrea, Isabel Gippini Requeijo, Javier García Santos, Javier Perales López, Jerónimo González Hinojosa, Jesús de la Fuente Valero, José Ignacio Bugella Yudice, José Lorenzo Vázquez Osorio, José Maroto Gordo-Pacheco, José Miguel Seoane Ruiz, Juan Luna Rodríguez, Juan José López, Judit Albareda Landivar, Julián García Palomares, Laura Pavesa, Luis Serrano Cogollor, María Dolores Ojeda Jabardo, M. Dolores Ruiz León, M. Rosa Abad Sanz, Manuela Garberi Navarro, Manuela López López, María Luisa de la Morena Serrano, María Serrano Velasco, María Tabara Gómez, María Teresa Moro Martín, Mercedes Espada Vaquero, Miguel Ángel Huertas Fernández, Miguel Durán Herrera, Milagros Alonso Iniesta, Milagrosa Rua-Figueroa Fernández de Larrinoa, María del Mar Ríos Vallejo, Mónica Bellón del Amo, Mónica Cambra Moo, Mónica García Barrios, Natividad Sánchez Danta, Olga del Pilar Aedo Ocaña, Óscar Oviedo Moreno, Otilia Martín Crevillén, Paloma Garbayo Sesma, Paloma Segovia Martínez, Paula Buelga López, Pedro Muñoz Fernández, Pluvio Coronado Martín, Rocío Esteban Parra, Rosa M. Nogales Escoriza, Santiago Alonso García, Sheila Argüelles Álvarez, Silvia Cerrolaza Jurista, Silvia Fraga Campo, Silvia Pilar González Rodríguez, Silvia Poyo Torcal, Sofía Alcalá Llorente, Susana Sutil Bayo, Victoria Bravo Violeta y Yolanda Expósito Lucena (Participantes); Andalucía: Rogelio Garrido (Coordinador Nacional), Gabriel Fiol y Francisco Palomeque (Coordinadores Regionales), Arturo Serrano, Carlos Vega Atias, Eva María Iglesias Bravo, Fernando Sánchez Martín, Francisco Márquez Maraver, José Antonio Vargas Lazcano, José María Romo de los Reyes, María Luisa Mariño, Mercedes Martínez Benavides, Rosa María Serrano Romero, María Josefa Priego Cubero, Martín Marias Bages, Micaela Fernández Abellán, Miguel Ángel Olalla Herrera, Mónica Gómez Cortés, Pedro Doblas Gómez, Pilar Rocío Carrasco López, Ana María de Lizaur Cuesta, Ana Ruiz Ruiz, Antonio Sánchez Domínguez, Ana María Fernández Alonso, Aurora Carrillo Lopera, Fátima Amaya Navarro, Indalecia Medina Moruno, Miguel Aragón Albillos, Mónica García Casado, Agustín de Miguel Prieto, Alejandra Florido Romero, Ana Tocino Díaz, Diego Enciso Fernández, Enrique Muñoz de la Pascua, Manuel Sainz de Rozas, Raquel Romero Carmona, Berta Hinojosa Marín, José Ángel Montserral Jordán, Juana Cardona Díaz, María de los Ángeles Adán Hernando, María Isabel Mudarra Barrero, Rafael Barrientos Naz, Ramón Guisado López, Ángel Santalla Hernández, Antonio Muñoz García, Concepción Pedrosa Díaz, Inmaculada Bonal Cea, Juan de la Cruz Ferrando García, Luis Manuel Torres García, María del Carmen Chicharro Cassuso, Salomón Menjón Beltrán, Francisco Larre Meneses, José Luis Scapini León, Manuel Montero Fernández, Mará Luz López Hidalgo, Susana Rodríguez Falcón, Francisco Valdivieso Pérez, Jesús Joaquín Hijona Elósegui, Manuel Muñoz Suárez, Margarita García Carriazo, Simón López Alamitos, Ana Aróstegui Ruiz, Andrés Carlos López Díaz, Antonia Enríquez López, Antonio Huéscar, Basilio de Santiago Huete, Carlos Martínez Martínez, Emilio López Pérez, Encarnación María Bastida Torres, Isabel León Doblas, Jesús García García, Jorge Molina, Juan Manuel Marín García, Luis Cóndor, Luis Gómez Ariza, María Luisa de Villegas García de Quesada y María Luis Báez Torre (Participantes); Valencia: Javier Cortés (Coordinador Nacional), Enrique García y Francisco Coloma (Coordinadores Regionales), Fabiola Rubio Fernández, Benito Cabeza Garrote, Carlos M. González Moreno, Juan Bautista López Molina, Juana Lafaja Mazuecos, M. Clotilde Bascuñana Martínez, M. José García Teruel, María Francisca López Zarco, Mariano Martin-Loeches de la Lastra, Matías Monfort Monfort, Rafael Fagoaga Caridad, Rafael Fraile Pérez-Cuadrado, Sergio Bernabéu, Tina-Aurora Martín Bayón, Alejandro Marín-Buck Gómez, Inmaculada Romera Cot, M. Vicenta Samper Bellot, A. Jorge Perpiñá Cano, Amparo Lozano Moreno, Adela Vidal Chornet, Alfredo Plana Royo, Amparo Garayoa, Amparo Pascual Ballesteros, Ana Bernabéu Vifuentes, Ana Marbella Muñoz Jaramillo, Ángel Blanes Espí, Cristina Rizo Rodríguez, Emilio Montesinos, Enrique Tormos Pérez, Francisca Ridocci Pallarés, Francisco Javier Blanes Espí, Inmaculada Parra Ribes, Inmaculada Peris Planeéis, Isabel Lozano, Ismael Zahrawi Zahrawi, José Francisco Pardo Hernández, José Luis Mazuecos Labadía, José María Martín Vallejo, José María Vicente Polo, José Oliver Fernández, Josep Sanchís Pla, Josep-Vicent Carmona Moral, Luis Javier Pont Giner, M. Fe Marí Sánchez, M. Isabel Talens Cerrillo, Manel Montesinos Carbonell, María Virtudes Valero Fenollosa, Marisa Montesinos Carbonell, Mateo Mondéjar Navarro, Mercedes Sancho, Pura Sánchez Herrador, Ricardo Frigols Carbonell, Rosa María Gómez Portero, Tomas Sáez Martínez, Vicente Martínez Molina y Xavier Sotorres Auxina (Participantes); Galicia: Julio Velasco (Coordinador Nacional), Javier Pérez Mendaña (Coordinador Regional), Ana Vilar Lagares, Esther María Canedo Carballeira, Francisco Otero Boado, Laura María Souto Caneda, Manuel Ángel Veiga Tuimil, Pablo Iglesias Sobrado, Raquel Abelleira Sanjurjo, Antonio Castro López, Elena Casar Quiroga, Francisco Vázquez Fernández, Bárbara Couso Cambeiro, Carmen Varillas del Río, Esther Álvarez Silvares, Rogelio Viñan Rey, Ana María González Rodríguez, Carlos de Castro Ciriano, Eloy Moral Santamarina, Genoveva Dolores Guinarte Paz, Javier Valdés Pons, Luz María Gómez Pacios, M. Eva Fernández Rodríguez, Ana Ezquerro Ezquerro, Susana Escuder Garbajosa y Vega Garijo Cruz (Participantes); Canarias: Jordi Xercavins (Coordinador Nacional), Amina Lubrano (Coordinadora Regional), Cristina Molo Amorós, Domingo Madera González, Juan Carlos González Deniz, Juan Miguel Falcón Santana, Norberto Medina Ramos, Octavio Arencibia Sánchez, Rafaela del Pilar Cruz Santana, Sebastiana Santana Melián, Virginia Benito Reyes, Alfonso Quesada López-Fe, Elena Laynez Herrero, Fernando Marín Rodríguez, José Antonio Pérez Álvarez, José Luis Trujillo Carrillo, Lucía Almeida Valverde, María del Carmen Rivero Alcocer, Matilde Gómez Frieiro y Mónica García Peña (Participantes); País Vasco: José Manuel Ramón y Cajal (Coordinador Nacional), Daniel Andía (Coordinador Regional), Juan Manuel Marín Marín Mesa, Miguel Martínez Etayo, José Ramón Serrano Navarro, María Luisa Ávila Calle, Miren Huarte Martínez, Rubén Ruiz Sautua,Ysmael Álvarez Espinosa, Álvaro Gorostiaga Ruiz-Garma, Chao Jiménez Viruela, Fernando Mozo de Rosales Fano, Itziar Villegas Guisasola, Javier Díez García, José Antonio Iparraguirre Rioja, José C. Quílez Conde, José Luis Lobato Miguélez, Julio Ureña González, Marta Castillo Martínez y Miguel Ángel Elorriaga Garcia (Participantes); Castilla-La Mancha: Pilar Miranda (Coordinadora Nacional), Esther de la Viuda (Coordinadora Regional), Gabriel Tejada Martínez, José Manuel M. Moratalla Rovira, Pilar Moreno Cuesta, Ana González López, Haidar Salem Salem, Maher Balawi Balawi, Jorge Arturo Valverde Martínez, María Jesús Cancelo Hidalgo, María Martín Gómez, José Francisco Fernández Mena, José Morales Rosello, Luis Muñoz Berbel, Marisa Fernández Pérez y Vicente Silva Deustua (Participantes); Castilla-León: Pilar Miranda (Coordinadora Nacional), Juan Aragón (Coordinador Regional), Carlos Antonio de Grado Sánchez, Alejandra Carazo Piñeiro, M. Pilar Martínez Miralles, Mercedes López Merino, Noelia Fernández Aller, Francisco Javier Emeterio de Bustos, María Dominica Nieto Bragado, Beatriz Castro Aristi, Carmen Belén de la Torriente Benito, Lorena Cardeñoso Ahedo, Diana Fernández Fuentes, Inés San Juan Rupérez, Juan José Arqueros Álvarez, Pablo Mora Cepeda y Patricia Martín Cachazo (Participantes); Murcia: Javier Cortés (Coordinador Nacional), Miguel Costa (Coordinador Regional), Andrea Edo Soler, Elena Vicente Sánchez, Jesús Belascoain Bastarreche, José Luis Montoya Martínez, M. Leonor Guerrero Mercader, María del Rosario Fernández Salmerón, Miguel Costa Andreo, Myriam Miguel Celis, Pilar López-Mora Murillo, Raquel Oliva Sánchez, Rosa Pacheco Martínez y Yolanda Silva Sánchez (Participantes); Islas Baleares: Javier Cortés (Coordinador Nacional), Gabriel Ferret (Coordinador Regional), Adriana Landazabal Bernal, Agustin Hernández Saavedra, Andrés Forteza Matheu, Clara Colomé, Constantino Viela Sala, Cristina Molina, David Cornago Martínez, Dunia Mohamed Bazán, Jorge Oscar Rioja Merlo, Margarita Torres Vives y María Josefa Manzano Villalba (Participantes); Aragón: José Manuel Ramón y Cajal (Coordinador Nacional), Daniel Andía (Coordinador Regional), María Ángeles Aragón, Pilar Andrés Orós, Alberto Lanzon Lanzon Laga, Daniel de Pablo Soriano, José Vicente González Navarro, Laura Baquedano Mainar, María Isabel Morollón Lóriz, María Pilar del Tiempo Marqués, Marta Lamarca Ballestero, Pilar Begoña Numancia Andreu, Raúl Bolea Tobajas y Tomás Catalan Sesma (Participantes); Asturias: Julio Velasco (Coordinador Nacional), Javier Pérez Mendaña (Coordinador Regional), Alejandro González García, Ángel Tamargo, José Rufino Méndez Arrojo, M. Luz Lamelas Suárez-Pola, Magda Torrents Muns, María Aurora Lemos Valdés, María Concepción Solares González, Mercedes Velasco López, Rafael Maroto Páez y Rosa Fernández Arguelles (Participantes); Extremadura: Rogelio Garrido (Coordinador Nacional), Francisco Solano (Coordinador Regional), Francisco Blanco Coronado, José Luis Sánchez-Porro Parejo, María del Carmen Torres Caballero, Antonio Monrobel Alcántara, Damián Gallego García, Julio Naharro Carrasco y Miguel Ángel Martín Vicente (Participantes); Navarra: José Manuel Ramón y Cajal (Coordinador Nacional), Daniel Andía (Coordinador Regional), Francisco Javier Nicólas Roldán, Iñigo Fernández Andres, Juan Gracia Aisa, María Natividad Zubeldia Díez y Orencio Tarrio Fernández (Participantes); Cantabria: Julio Velasco (Coordinador Nacional), Javier Pérez Mendaña (Coordinador Regional), Jesús Villalba de la Torre, Laura Aller de Pace, Susana Gómez Álvarez y Yolanda Jubete Castañeda (Participantes).
Más información sobre los componentes del Grupo de Estudio CRIVAC VPH España, está disponible en el anexo 1.