Los condilomas o verrugas genitales son producidos por el virus del papiloma humano. La infección típicamente ocurre cuando las células basales del huésped se exponen a la infección viral a través de una barrera epitelial dañada, como sucede durante el acto sexual o como producto de otras abrasiones dérmicas menores. Se necesita la presencia de otros factores asociados para producir la enfermedad, como son: promiscuidad sexual, mala nutrición, tabaquismo, multiparidad, depresión del sistema inmunológico y uso prolongado de anticonceptivos orales.
Los condilomas acuminados constituyen una de las enfermedades de transmisión sexual más frecuentes y se vinculan, por lo general, con los tipos de cepas 6 y 11. En pocas ocasiones pueden evolucionar como un tumor invasivo con malignidad local, aunque sin metástasis, equivalente a un carcinoma verrucoso: es el síndrome de Buschke-Löwenstein.
Condylomata or genital warts are produced by the human papilloma virus (HPV). The infection occurs typically when the basal cells of the host are exposed to the viral infection due to a damaged epithelial barrier, as happens during the sexual act or in minor skin abrasions. Other associating factors are required to produce the disease, such as: inappropriate sexual behaviour, smoking, malnutrition, multiparity, immune system depression and prolonged use of oral anticonceptives.
Condyloma acuminatum is one of the most frequent sexual transmitted diseases and is generally associated with types HPV 6 and 11. On some occasions, it can progress to a local invasive tumor but without metastases, similar to a verrucous carcinoma: it is the Buschke-Löwenstein syndrome.
El tumor de Buschke-Lowenstein es un tumor epitelial benigno, sexualmente transmisible, de origen viral. Es un tumor raro que se presenta más frecuentemente en varones que en mujeres, sobre todo en pacientes inmunocomprometidos. El tumor proviene de la confluencia de múltiples condilomas acuminados y es inducido por la infección por el virus del papiloma humano (VPH). En la literatura científica, se informa como serotipo más frecuente el tipo 6, aunque también se reportan los tipos 11, 16 y 18.
Es parte de un grupo de lesiones designadas «carcinomas verrucosos», que incluyen la papilomatosis oral de Ackerman (orofaríngea), el epitelioma cuniculatum (región palmoplantar) y la papilomatosis carcinoide de Gottron (región cutánea).
El rápido desarrollo de los condilomas gigantes suele estar ocasionado por un deficiente estado inmunitario del paciente y se asocia a inmunodeficiencias congénitas y adquiridas, como sida, tratamiento inmunosupresor, alcoholismo y diabetes mellitus1. Esto ha hecho que en los últimos años haya aumentado su incidencia. También se describen factores predisponentes, como mala higiene, promiscuidad, preexistencia de condilomas acuminados, hábito de fumar, infecciones por anaerobios, etc.
Clínicamente, se manifiesta por lesiones verrugosas, exofíticas, gigantes y de comportamiento agresivo, con rápido crecimiento y destrucción de estructuras vecinas. Aparece en múltiples localizaciones anatómicas. En los varones suelen localizarse mayoritariamente en el pene (81-94%), en la región ano rectal (10-17%) y en la uretra (5%). En mujeres, la localización es esencialmente vulvar (90%), aunque también puede verse en la región anorrectal. Generalmente, invade más por extensión que por infiltración, y la membrana basal queda íntegra y muestra un epitelio bien estratificado, con mínima displasia celular y escasas mitosis y células atípicas2.
El tratamiento es un tema controvertido debido a la poca experiencia. Generalmente, lo que se realiza es la exéresis del tumor, la cual se puede realizar mediante varios métodos.
Casos clínicosCaso 1Mujer de 37 años de edad, fumadora de tabaco y cannabis, con antecedente de consumo de cocaína y heroína durante 4 años. Portadora de los virus de la inmunodeficiencia humana (VIH) y de la hepatitis C (VHC) desde 1992 y en tratamiento con antirretrovirales, con buen cumplimiento desde 1995, actualmente con una carga viral < 50 copias y un recuento de linfocitos CD4 > 1.000. Entre sus antecedentes ginecoobstétricos, presentó menarquia a los 15 años, tuvo su primera relación sexual con 14 años y un antecedente de un aborto. Ha acudido intermitentemente a sus revisiones ginecológicas. Refirió que en 1997, y posteriormente en 1998, se le realizaron 2 conizaciones (no aportó ninguna documentación).
Acudió a consulta porque refirió que desde hace aproximadamente 10 años comenzó a presentar lesiones en forma de verrugas en la vulva y la región perianal, que han aumentado en número y volumen hasta fundirse en una verruga genital de gran tamaño.
En la exploración física, se constató una vagina de características normales y la presencia de condilomas gigantes que abarcan la vulva, el periné y el ano. En el servicio de dermatología se realizó una biopsia de la zona, con diagnóstico de tumor de Busche-Löwenstein.
Se realizó una exploración bajo anestesia y se encontró vulva, periné y ano con lesiones excrementes, de aspecto condilomatoso, que deforman y aumentan la zona. Dado que la cirugía es muy mutilante, se decidió valorar otros tratamientos alternativos, pero debido a la poca experiencia con éstos y al estado tan avanzado del cuadro, se decidió finalmente realizar el tratamiento quirúrgico.
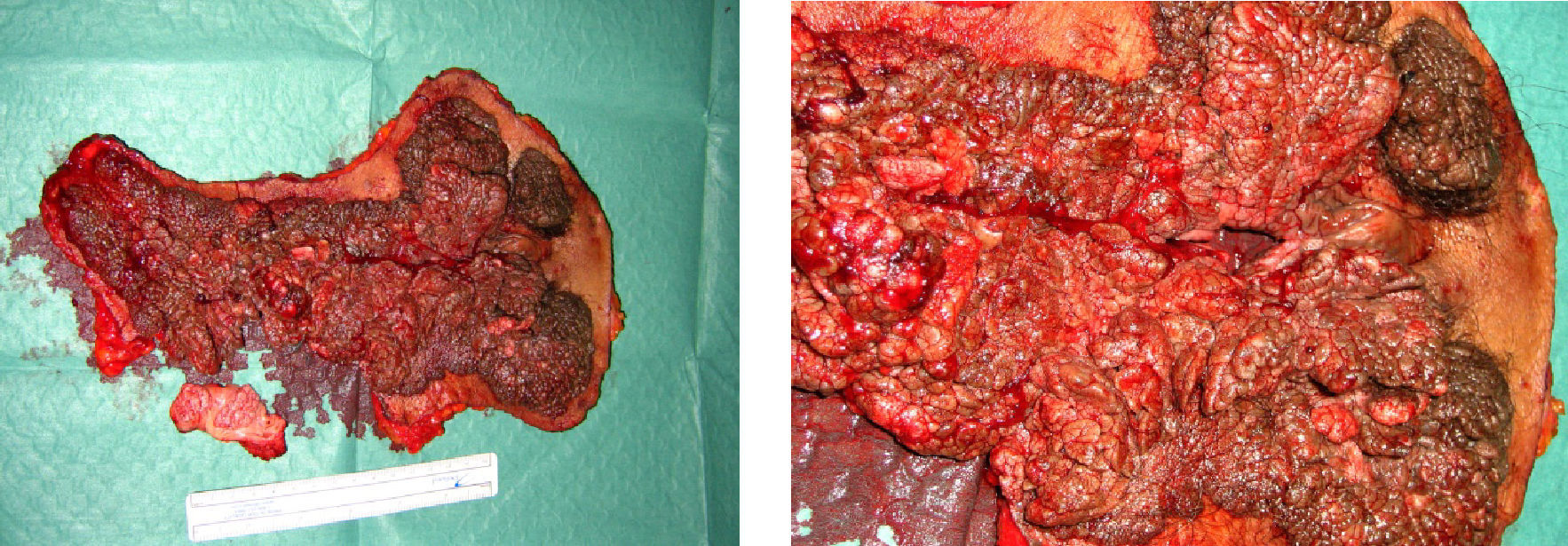
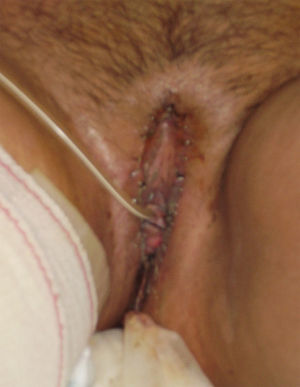
En septiembre de 2007, la paciente acudió a consulta externa refiriendo querer demorar la posible intervención quirúrgica, ya que se encontraba en tratamiento con 5-fluorouracilo. En octubre de ese mismo año, la paciente acudió de nuevo a consulta ya que desestimó el tratamiento con 5-fluorouracilo porque era ineficaz y quiso rescatar el procedimiento quirúrgico. Se decide llevar la historia al comité oncológico para una nueva programación quirúrgica, previa sesión conjunta con cirugía digestiva y cirugía plástica. En noviembre de 2007 se realizó una vulvectomía simple y una exéresis de la zona perianal, junto con una colostomía en un segundo tiempo, sin complicaciones en el postoperatorio (fig. 1).
El resultado anatomopatológico de la pieza fue de carcinoma espinocelular infiltrante bien diferenciado en la zona perianal, con márgenes libres de tumor. Se presentó el caso en el comité oncológico, donde se decidió, junto con los cirujanos generales, que como el tumor estaba en el borde anal, la diseminación linfática no se producía por las cadenas inguinales, por lo que inicialmente no se consideró necesaria la linfadenectomía inguinal.
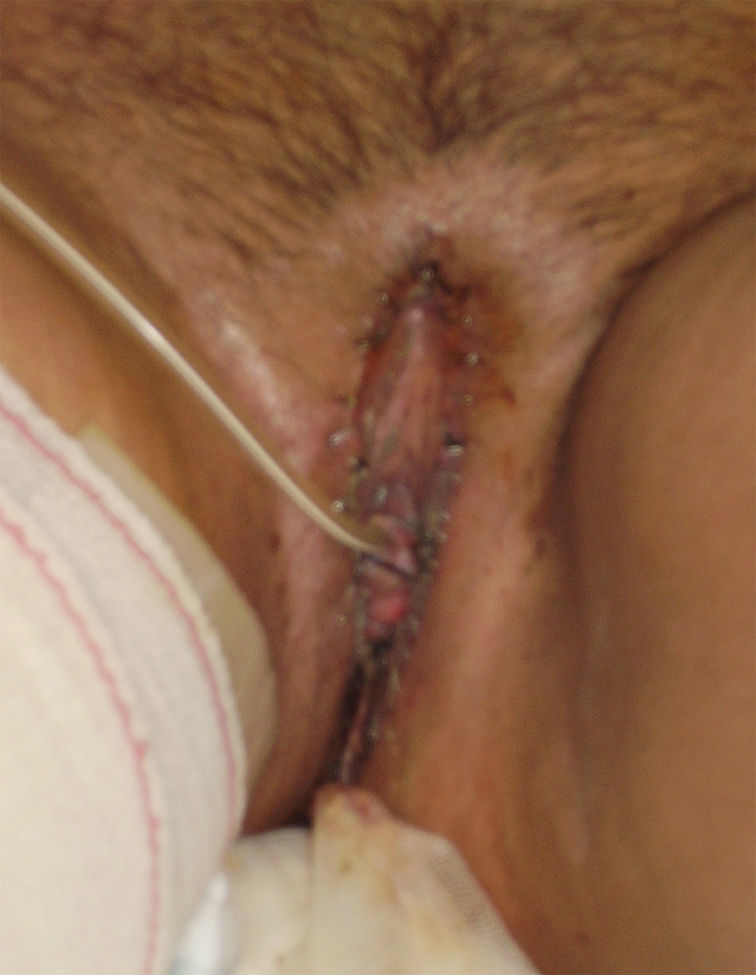
En enero de 2008, se intervino a la paciente por cirugía plástica; se realizó y desbridamiento de la zona genital, con cobertura con injerto libre laminar de piel hendida, cuya zona dadora fue la cara interna del muslo derecho (fig. 2). La evolución de la paciente fue satisfactoria, con injerto de piel prendido al 100%, por lo que fue dada de alta por el servicio de cirugía plástica a las 2 semanas de la intervención.
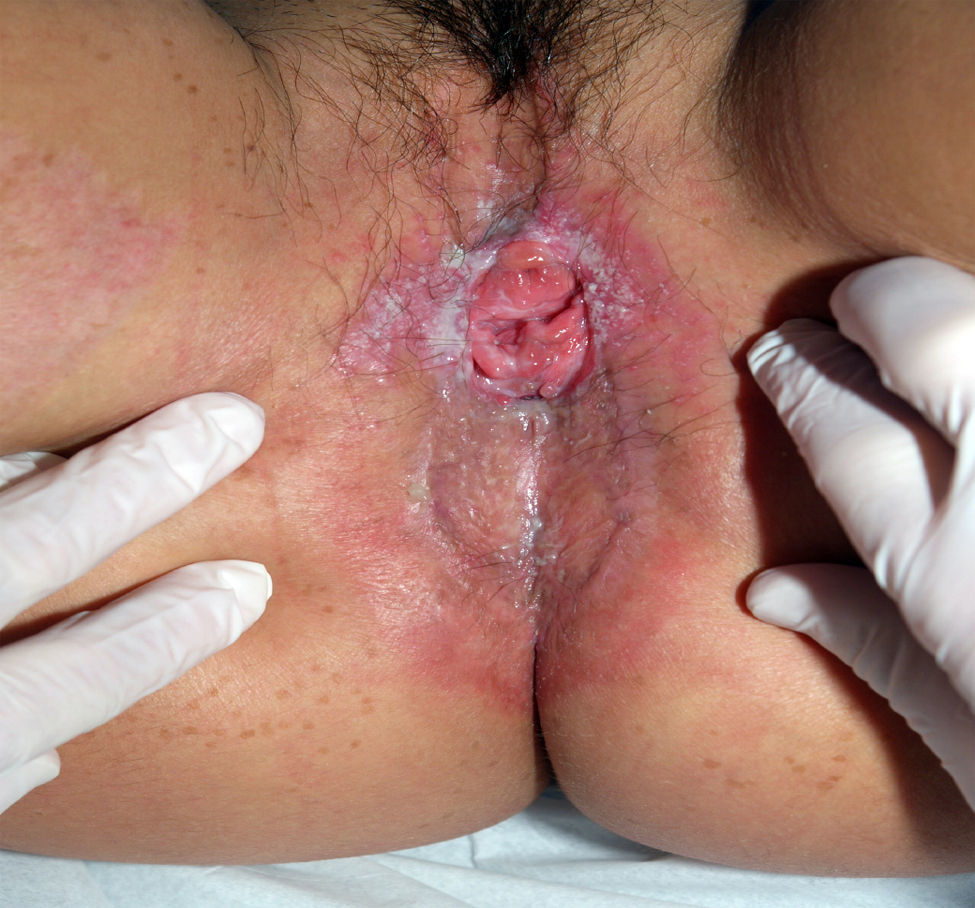
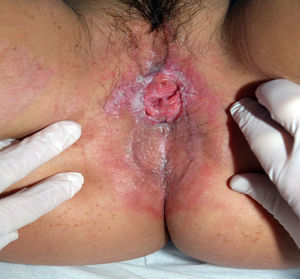
La paciente continúa con revisiones en nuestro servicio. La exploración genital es normal, sin signos de recidiva de condilomas (fig. 3). La citología cervicovaginal es normal y la determinación de VHP fue positiva para 18, 52, 53, 59. Se programa a la paciente para intentar la reconstrucción de la colostomía, que finalmente se desestimó, ya que la región anal se encontraba totalmente estenosada por el gran proceso cicatricial.
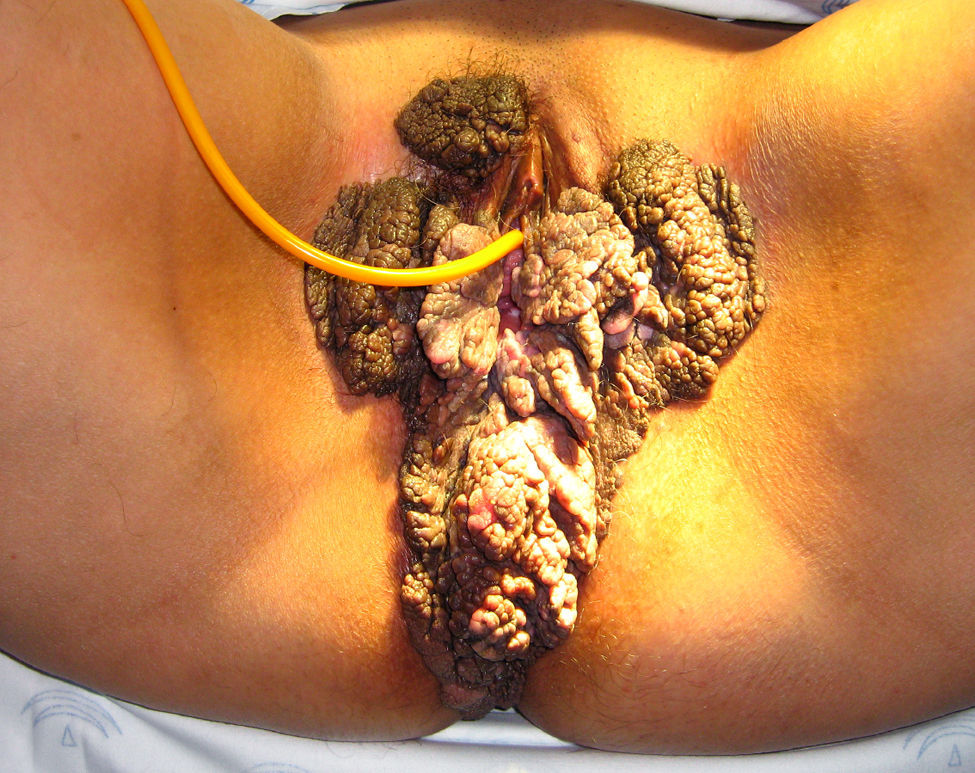
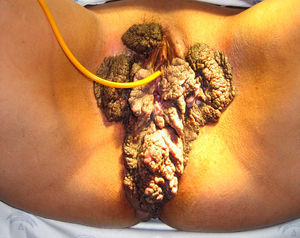
Caso 2Mujer de 44 años, de raza árabe, sin antecedentes personales de interés, salvo una operación de hernia umbilical, con antecedentes ginecoobstétricos de dos gestaciones con dos partos normales, que acudió a nuestro hospital derivada del Hospital de Melilla por la presencia de una condilomatosis gigante que afectaba el ano y llegaba hasta la zona inguinal (fig. 4). Se procedió al estudio con la realización de una citología cervicovaginal, donde se objetivó la presencia de VHP serotipo 6 junto con una neoplasia intraepitelial cervical I; en la colposcopia se visualizó una zona acetoblanca en el labio posterior, que se biopsó con resultado de cuello uterino con condilomas planos y una analítica general con marcadores de hepatitis B y C y VIH, con resultados negativos salvo para el VHC.
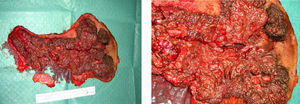
Se presentó el caso ante el comité de tumores, que finalmente valoró la realización de una intervención multidisciplinar entre el servicio de ginecología, el de cirugía digestiva y el de cirugía plástica. En enero de 2008 se realizó una vulvectomía ampliada a la región perianal e inguinal, y en un segundo tiempo, una colostomía definitiva (fig. 5).
Tras dos días de postoperatorio en nuestro hospital, se decidió el traslado a la unidad de cirugía plástica del Hospital Carlos Haya de Málaga. En dicha unidad, el postoperatorio de la paciente cursó con dolor, que cedió con medicación analgésica por vía intravenosa. Se tomaron cultivos de la herida quirúrgica que fueron positivos para Pseudomonas, enterococo y Candida sensible a ciprofloxacino, por lo que se instauró tratamiento con dicho antibiótico. El análisis definitivo de anatomía patológica informó de condilomatosis de Buschke-Löwenstein, sin presencia de carcinoma.
Un mes después de la intervención, se realizó, en el servicio de cirugía plástica, bajo anestesia general, una cobertura cutánea mediante injerto expandido en malla y apósito anudado, y a las dos semanas de éste, injerto cutáneo en el área perineal con apósito denudado. La evolución fue satisfactoria y la paciente fue dada de alta a las 3 semanas, aproximadamente. La paciente continúa con revisiones en la consulta de cirugía plástica y en nuestro servicio.
DiscusiónEl condiloma acuminado gigante presenta características clínicas de malignidad, pero histológicamente es un tumor benigno, caracterizado por hiperplasia epitelial, acantosis, paraqueratosis e hiperqueratosis. Presenta un alto índice de recurrencia y transformación ocasional hacia el carcinoma de células escamosas; según los autores, se observa un incremento en esta tasa de transformación maligna, probablemente en relación con la inmunodeficiencia de estos pacientes.
Se manifiesta en la clínica por lesiones verrugosas, exofíticas, gigantes y de comportamiento invasor, con rápido crecimiento y destrucción de estructuras vecinas, con aparición de fístulas a tejidos adyacentes. El rápido desarrollo de los condilomas gigantes suele estar ocasionado por un deficiente estado inmunitario del paciente, bien debido a inmunodeficiencias congénitas o adquiridas, como sida, tratamiento inmunosupresor, alcoholismo y diabetes. Se considera la conducta sexual como el principal factor de riesgo para la infección por el VPH.
El tratamiento en el caso del condiloma acuminado gigante o tumor de Buschke-Löwenstein es un tema controvertido, ya que en realidad no se dispone de ninguno completamente eficaz. Son necesarias la realización de una exploración minuciosa y la ayuda de técnicas de imagen para poder decidir de forma precisa el tratamiento más indicado en cada caso. Además, como en la literatura científica sólo se dispone de casos aislados, es muy difícil establecer guías de tratamiento.
Un análisis de más de 40 casos concluyó que el único tratamiento totalmente eficaz es la excisión quirúrgica radical de la zona, con amplios márgenes quirúrgicos, asociada o no a quimioterapia3. De esta forma se consigue evitar la posible malignización de la lesión y además se logra un promedio de éxito entre el 63 y el 91%4. El problema radica en la gran mutilación que se debe practicar al paciente, junto con la alta tasa de recidivas que puede llegar incluso hasta el 66% con una mortalidad que puede alcanzar incluso el 20-30%5. Esto ha hecho que algunos especialistas consideren que este manejo se debe combinar con quimioterapia y otros han logrado resultados satisfactorios con la electrocauterización solamente, o por tratamiento quirúrgico combinado de escisión-vaporización mediante cirugía láser de dióxido de carbono, ya que la utilización del láser de CO2 presenta una serie de ventajas, puesto que produce una menor destrucción de los tejidos vecinos, esteriliza la zona quirúrgica y es muy hemostática6.
Uno de los tratamientos que se utilizó con éxito en 2 casos clínicos reportados en la literatura científica fue la combinación de cirugía y quimiorradiación7. Se sabe que la utilización conjunta de quimioterapia y radioterapia es el patrón de oro en el tratamiento del carcinoma escamoso de ano, desde el estudio inicial de Nigro en 1974, que demostró una alta tasa de control local con un tratamiento de mitomicina C y 5 fluorouracilo junto con 30 G de radiación. Esta combinación se ha demostrado muy eficaz en esta localización, con una tasa de toxicidad bastante tolerada. Puesto que parece que el tumor de Buschke-Lowenstein es un estado intermedio entre la condilomatosis y el cáncer de células escamosas de ano, parece lógico pensar que este tratamiento combinado neodyuvante a la cirugía, o bien en lugar de ésta, pueda ser válido en esta enfermedad. El problema es que se dispone solamente de 2 casos clínicos en los que se haya utilizado este tratamiento con éxito. En estos 2 casos, se utilizó los quimioterápicos cisplatino (15mg/m2) y 5 fluorouracilo (dosis de 600mg/m2) en los días 1 a 5 y 29 a 33 de la radiación. Ésta fue planeada en dos fases, con una dosis total de 45-48 G en 25-27 fracciones durante 5 semanas, dando 1,8 G por fracción. En los 2 pacientes a los que se les administró este tratamiento se redujo de forma considerable la masa, además de disminuir la sintomatología. Gracias a ello, la cirugía practicada fue menos mutilante. Parece, por tanto, que la administración conjunta de quimio y radioterapia puede ser un buen tratamiento neoadyuvante a la cirugía. Sin embargo, otros autores se muestran reacios a la utilización de radioterapia en estas lesiones, puesto que parece que no evita el problema de la recidiva y además aumenta el riesgo de transformación anaplásica y su posterior paso a carcinoma. La dificultad radica, por tanto, en la escasez de casos para poder extraer conclusiones.
Los interferones se han utilizado como terapéutica antiviral, solos o como adyuvantes de otras terapéuticas, por lo que se pensó que podrían ser de utilidad en esta lesión que es también de origen viral. El problema es que se disponen de muy pocos casos en los que se hayan utilizado. En algunos se han observado completas remisiones pero no en otros, por lo que su uso es todavía controvertido. Se sabe que por vía tópica no son eficaces debido a la extensión de la lesión y de forma intralesional su uso es controvertido debido al gran número de recidivas, que puede llegar hasta el 40%. La vía sistémica parece ser algo más exitosa. En uno de los casos exitosos se utilizó interferón alfa-2a (1,8 millones de unidades 5 días a la semana) y en el otro interferón alfa 2-b (9 millones de unidades 3 días a la semana), con lo que se consiguió la remisión total en los 2 casos8.
Se sabe que la respuesta inmunitaria celular desempeña un papel muy importante en el control natural de la infección por el VPH, comprobado por el hecho de que las lesiones por dicho virus son mayores en pacientes con inmunodeficiencia celular iatrogénica o adquirida, pero no en los pacientes con inmunodeficiencia humoral. Parece que la inyección local de interferón puede disminuir el tamaño tumoral gracias, por una parte, a su acción directa antiviral y antiproliferativa, pero también, de forma indirecta, estimulando la presentación antigénica junto con los mecanismos inmunes citotóxicos (que, como hemos visto, son los más importantes a la hora de la eliminación viral)9. Aun así, todavía no se dispone de información suficiente para recomendar este tratamiento de forma exclusiva, aunque sí es un arma terapéutica que se debe tener en cuenta, a pesar de su alto precio.
Generalmente tras la cirugía, los pacientes suelen necesitar reconstrucciones de la zona y surge la duda de si es mejor realizar la reconstrucción en el mismo acto quirúrgico para evitar dos intervenciones a estos pacientes o es mejor reconstruir en un segundo tiempo, con el fin de observar la presencia de recidivas en casos de que éstas aparecieran y poder tratarlas quirúrgicamente, dando tiempo también al patólogo de asegurarnos que no haya habido ninguna transformación maligna10. Parece que los mejores resultados, tanto estéticos como funcionales, se obtienen con la utilización de injertos procedentes generalmente de los miembros, mejor que dejar que la zona cicatrice por segunda intención11,12.
Se empleo tanto un tratamiento u otro, es importante realizar un seguimiento regular de estos pacientes debido a la alta frecuencia de recurrencias y a la posible transformación maligna.