INTRODUCCIÓN
El concepto de feto pequeño para edad gestacional (BPEG) incluye los casos en que los parámetros biométricos a una determinada edad gestacional (EG) son inferiores a los considerados normales. Los BPEG son un grupo heterogéneo que incluye tanto los casos en que el potencial de crecimiento se ha restringido por una insuficiencia placentaria, es decir, los casos de crecimiento intrauterino restringido (CIR), como los fetos pequeños por causas patológicas (malformaciones, infecciones, cromosomopatías) o constitucionales. El crecimiento intrauterino restringido complica el 1-5% de las gestaciones y se asocia con una elevada morbimortalidad1,2, que puede afectar desde la vida fetal hasta la adulta. El feto con CIR está en riesgo de presentar hipoxia, acidosis, muerte intrauterina y sufrimiento fetal agudo intraparto. El neonato puede presentar alteraciones metabólicas, policitemia, dificultades en la transición pulmonar, hemorragia intraventricular, trastornos cognitivos y parálisis cerebral. Los cambios en el metabolismo lipídico y en los factores hemostáticos que se producen en el CIR son un factor de riesgo en la vida adulta para la hipertensión crónica, la diabetes mellitus, el accidente cerebrovascular y la muerte por enfermedad coronaria.
Actualmente, el estándar para el diagnóstico del CIR es la biometría ecográfica y la exploración Doppler de las arterias umbilical y cerebral, en búsqueda de la presencia de redistribución arterial como signo Doppler más sensible de insuficiencia placentaria3. Esta técnica se aplica en gestaciones con una enfermedad materna o fetal susceptibles de afectar al crecimiento intrauterino, o ante la sospecha clínica o ecográfica de bajo peso.
No obstante, el porcentaje de BPEG no diagnosticados prenatalmente sigue siendo considerable, y se ha demostrado que la no detección se asocia con un aumento considerable del riesgo de morbilidad perinatal significativa4. La medida de la altura uterina (AU), práctica sencilla y económica, podría ser un soporte adicional en el diagnóstico de esta patología. No obstante, su baja sensibilidad5-8, la alta tasa de falsos positivos y la importante variabilidad inter-intraobservador7,9 han hecho que esté en desuso en la mayoría de las consultas obstétricas. La rentabilidad podría mejorar siguiendo un método estricto10 y estableciendo unas curvas de normalidad para la población de referencia.
El objetivo del presente estudio es construir unas curvas de normalidad de la AU con criterios metodológicos estrictos y evaluar la eficacia diagnóstica de su uso en la práctica clínica.
SUJETOS Y MÉTODOS
Para construir las curvas de normalidad se estimó un tamaño de muestra necesario de 300 casos para conseguir un intervalo de confianza (IC) de los percentiles con una precisión 10 veces superior al intervalo de predicción de la muestra11.
Siguiendo la metodología propuesta para este tipo de curvas12, sólo se excluyó a las gestantes con algún factor de riesgo de alteración de crecimiento fetal, conocido en el momento de la exploración. Los criterios de selección fueron: a) gestación única entre las 24 y 42 semanas de EG datada mediante ecografía antes de las 15 semanas; b) ausencia de malformaciones fetales; c) ausencia de enfermedad materna conocida, susceptible de afectar al crecimiento fetal (vasculopatía, lupus eritematoso sistémico, síndrome antifosfolipídico, nefropatía, insuficiencia cardíaca > grado II, diabetes mellitus); d) ausencia de diagnóstico de polihidramnios (índice de líquido amniótico [ILA] > 25) u oligoamnios (ILA < 5); e) ausencia de peso fetal estimado por ecografía fuera del rango de normalidad para la edad gestacional13; f) ausencia de diabetes gestacional, y g) ausencia de trastornos hipertensivos del embarazo.
Entre julio de 2003 y enero de 2004, se seleccionaron de manera aleatoria 16 gestantes que cumplían los criterios de inclusión para cada semana de EG entre las 24 y 42 semanas (un total de 304 gestaciones). Durante la visita prenatal de rutina se realizó la medición de la AU en decúbito supino; 2 observadores entrenados midieron con cinta métrica la distancia entre el fundus y la sínfisis púbica. De acuerdo al diseño transversal, cada gestante aportó una sola observación al estudio.
Se siguió el método estadístico recientemente descrito por Royston y Wright14 para este tipo de curvas. Se realizó un análisis de regresión lineal y cuadrada para la asociación de la AU con la EG en semanas. Se comprobó que el modelo cuadrado mejorara al modelo lineal (una correlación independiente con un valor de p < 0,05 y una mejora del coeficiente de correlación). Se modeló la desviación estándar (DE) en función de la EG: los residuales de la regresión de la media de cada variable expresados en valores absolutos fueron, a su vez, sometidos a una regresión cuadrática para estimar la DE para cada EG. Se calculó para cada observación la puntuación de DE del modo siguiente:
(valor observado media)/DE
y se comprobó, mediante la prueba de Shapiro-Wilk, la normalidad de su distribución. Se usaron las ecuaciones de las curvas de regresión para calcular la media, los percentiles 10 y 90 en cada EG:
Percentiles = media estimada ± DE x 1,28
Finalmente, se obtuvieron las gráficas correspondientes. El grado de significación estadística de la correlación con la EG se evaluó mediante la correlación lineal de Pearson.
Para estudiar el valor diagnóstico de la medida de la AU se diseñó un estudio retrospectivo de casos y controles. Se consideró como caso a todos los fetos nacidos en nuestro centro en el año 2002, con un peso neonatal inferior al percentil 1013 para su EG. Como control se eligió el parto inmediatamente posterior a cada caso con un peso neonatal dentro de los límites de normalidad13. Se recogió de manera retrospectiva el valor de la AU de la última visita prenatal, y se estandarizó para la EG en el momento de la observación según los valores de normalidad calculados en el presente estudio:
(AU AU media para la EG)/DE para la EG
Mediante un análisis de curvas ROC se seleccionó el percentil de corte que optimizaba la sensibilidad y la especificidad para la detección de peso neonatal inferior al percentil 1013. Para calcular los valores predictivos positivo y negativo se utilizó el teorema de Bayes para una prevalencia teórica de bajo peso del 10%.
RESULTADOS
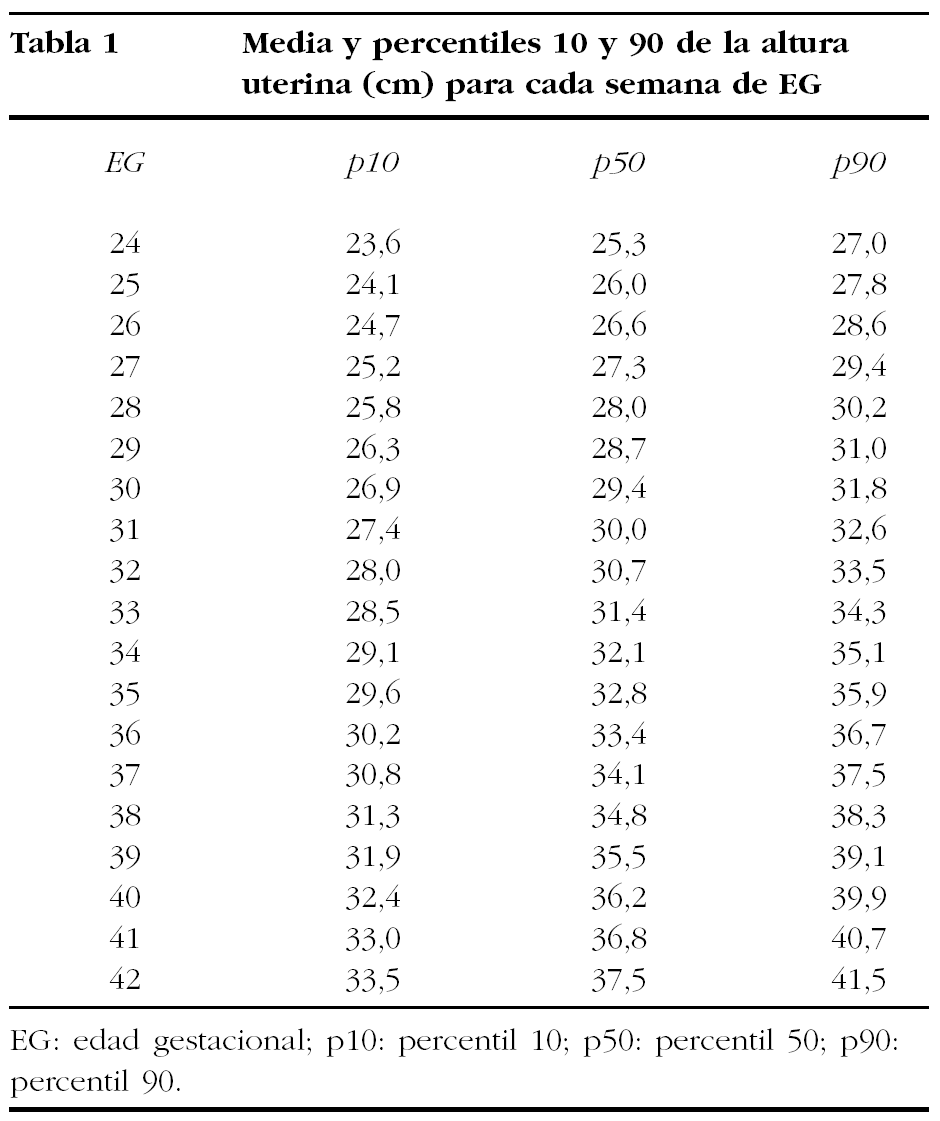
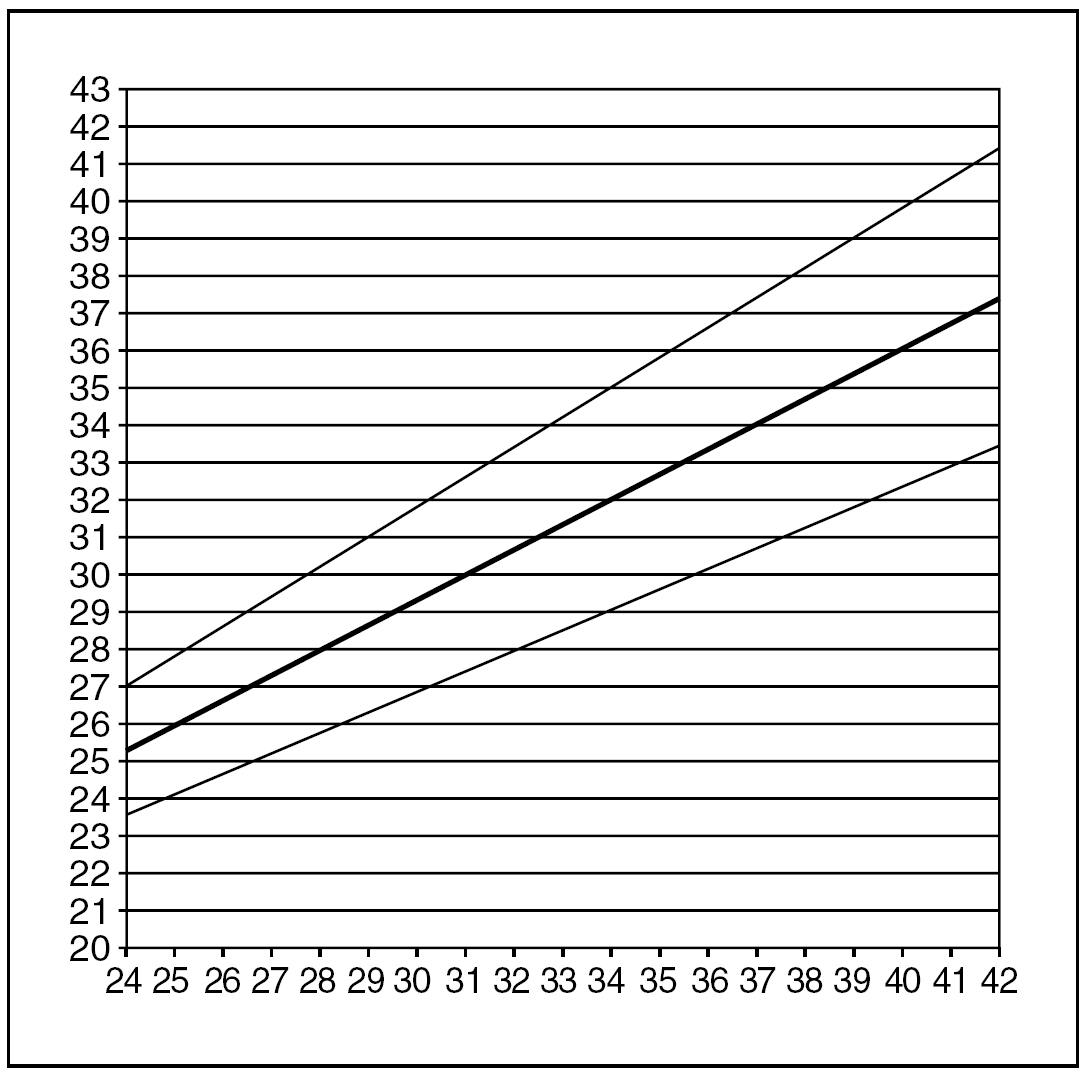
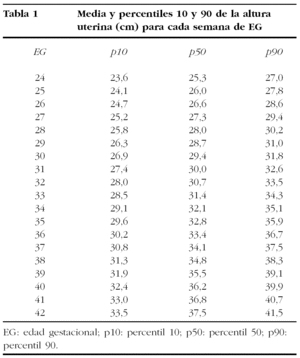
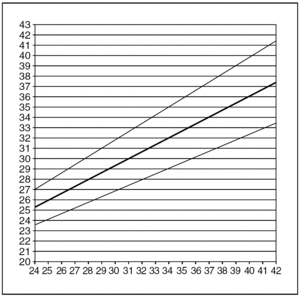
El modelo matemático seleccionado para ajustar la relación entre la EG y la AU fue lineal (AU = 8,96 + 0,68 EG), con un coeficiente de determinación (R2) de 0,67, es decir, el modelo explica un 67% de la variabilidad de la AU. Los modelos polinómicos superiores no mejoraron de manera significativa el ajuste. La DE de la variable AU se demostró que aumentaba linealmente con la EG, por lo que se estimó el modelo correspondiente. En la tabla 1 y la figura 1 se muestran la media y los percentiles 10 y 90 de la AU para cada semana de EG en el intervalo estudiado.
Figura 1. Regresión lineal entre la variable edad gestacional (en semanas) y la altura uterina (cm). Media, percentiles 10 y 90.
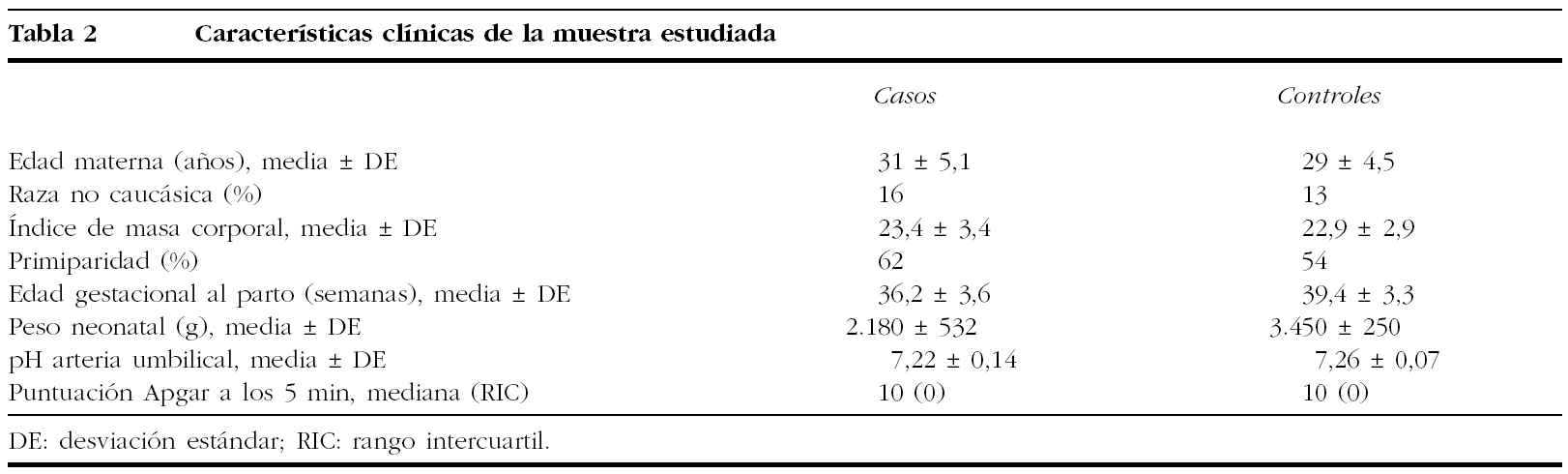
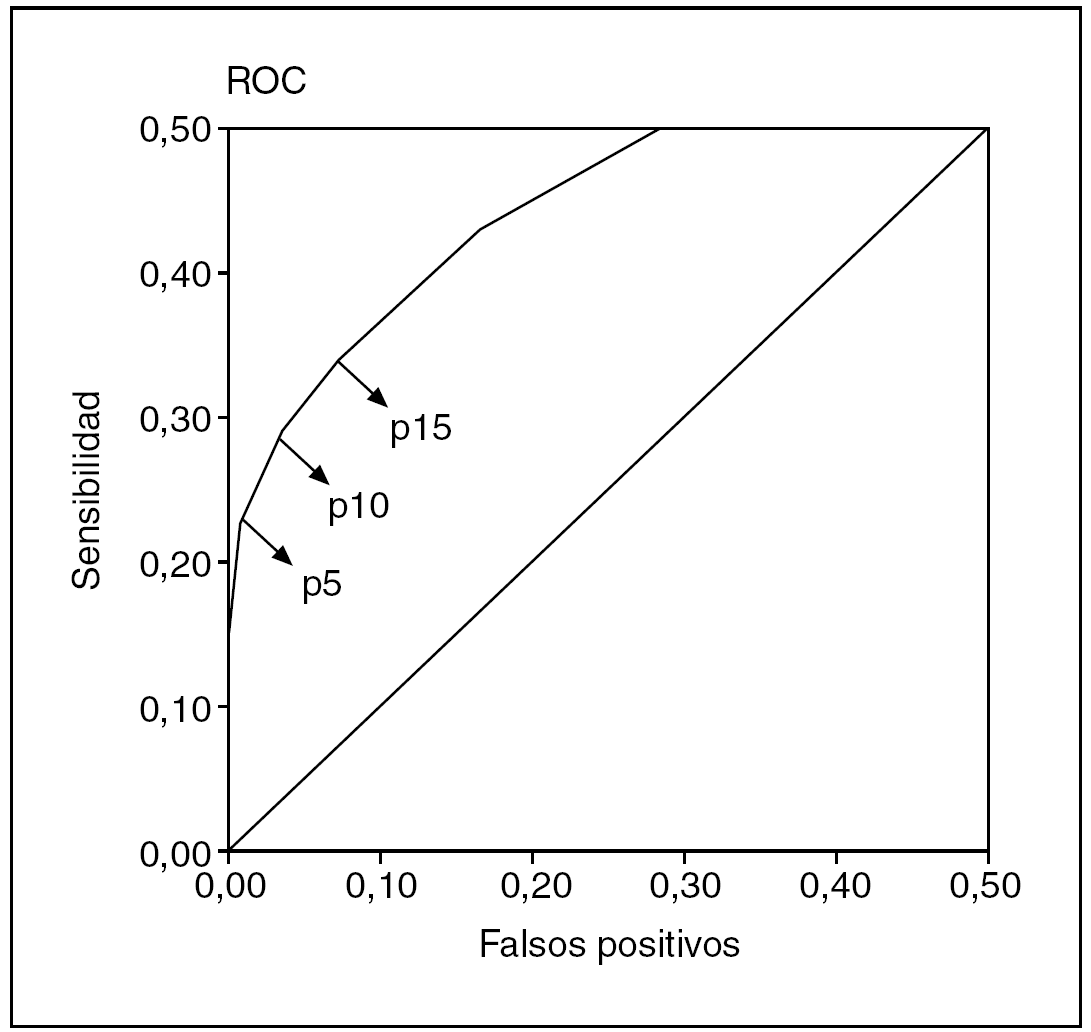
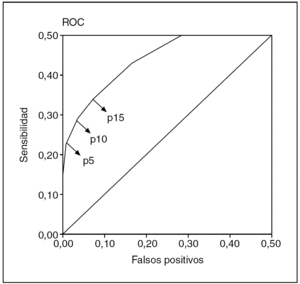
Para el estudio de casos y controles se identificaron 135 gestaciones con peso neonatal inferior al percentil 10 de normalidad y, por tanto, se seleccionaron 135 controles. En la tabla 2 se muestran las características clínicas de los sujetos estudiados. El análisis mediante curvas ROC de la variable estandarizada AU para la detección de un peso neonatal inferior al percentil 10 mostró como el punto de corte que optimizaba la sensibilidad y la especificidad fue el percentil 10 (sensibilidad del 29% y especificidad del 96%) (fig. 2), lo que indica, en una población teórica con un 10% de prevalencia de bajo peso neonatal, un valor predictivo positivo y negativo del 44,6 y el 92,4%, respectivamente. La asociación entre una AU inferior al percentil 10 y un bajo peso neonatal presentaba una odds ratio de 29,4 (IC del 95%, 18-40,8).
Figura 2.Curva ROC de la altura uterina para la detección de bajo peso neonatal (< percentil 1014). p5: percentil 5; p10: percentil 10; p15: percentil 15.
DISCUSIÓN
El principal objetivo de este estudio era construir referencias válidas de AU. Se ha adoptado un diseño transversal en el que cada paciente contribuía a una única determinación, es decir, igual número de casos que de exploraciones. Los estudios longitudinales, en los que se realizan varias determinaciones a diferentes EG para cada feto, presentan aspectos metodológicos peculiares: a) el diseño es más susceptible de presentar sesgos de selección (p. ej., la sobrerrepresentación de los fetos con crecimientos anormales por el hecho de que se les realiza más exploraciones); b) requieren un manejo estadístico más complejo que los estudios transversales, y c) debido a que las medidas seriadas de un feto están altamente correlacionadas entre sí, el tamaño efectivo de la muestra está más cercano al número de fetos que al número de observaciones, con lo que la seguridad aparente de una muestra grande puede ser falsa.
Otro aspecto metodológicamente interesante de las presentes curvas es el número de casos en los extremos del rango de EG. Debido a que los extremos de la distribución son los clínicamente importantes, se necesitan varias observaciones para poder establecer una estimación razonable en los percentiles más extremos. El tamaño de nuestra muestra es mayor que el de los estudios previamente publicados, lo que confiere fiabilidad a los percentiles estimados.
Aunque no hay consenso en la bibliografía sobre si los partos pretérmino, con peso neonatal por debajo o por encima de la normalidad o con malos resultados obstétricos deben o no incluirse para construir curvas de normalidad de variables fetales, al igual que otros autores de referencia en la materia12, creemos que para que la muestra sea lo más representativa posible de la normalidad deben excluirse sólo las condiciones que pueden afectar al crecimiento y son conocidas por el clínico en el momento de realizar la exploración, lo que reproduce el uso clínico real de los estándares construidos.
Las peculiaridades de los individuos que integran una muestra determinan los resultados que se extraen de ella. El uso como referencia de tablas de normalidad elaboradas en poblaciones epidemiológicamente diferentes de la propia puede afectar la validez clínica de las medidas obtenidas. La distribución de pesos neonatales observada en nuestra muestra (media de 3.163 g y asimetría discretamente negativa [skewness = 0,053], aunque manteniendo la normalidad) se ajusta más a las descritas en el ámbito nacional13 que a las de referencia anglosajona15, que presentan medias y percentiles 95 algo más altos. Otros factores epidemiológicos que han demostrado su asociación con el tamaño fetal, como la paridad16 o el nivel socioeconómico (Wilcox et al, 1995)17, pueden también tener un cierto impacto en la construcción de referencias válidas de AU. La paridad (el 54% de la primiparidad) y la edad materna (media, 30,97 años) en la población estudiada son comparables con las descritas en nuestro ámbito (Pla de Salut de Catalunya, 1999-2001).
Gardosi y Francis18 demostraron, en el año 1999, que modulando las curvas de AU para cada EG en función de determinados parámetros epidemiológicos, como la edad materna, la paridad, la raza y el índice de masa corporal, se podía mejorar la sensibilidad de éstas para el diagnóstico de BPEG. Por este motivo, y teniendo en cuenta que cada vez más nuestra población de referencia presenta unos parámetros epidemiológicos propios, se decidió realizar unas curvas adaptadas a las características de nuestra población y con ellas comprobar hasta qué punto nos permitían mejorar nuestros resultados para la detección de BPEG. Al revisar la bibliografía, se ha objetivado que esta observación podría hacerse extensiva a otros parámetros de crecimiento fetal estudiados a través de la ecografía --entre los cuales el más conocido es el peso fetal estimado--, que podrían aportar un mayor rendimiento en la medicina actual. En el año 1992, Gardosi et al19 ya decidieron establecer unas curvas de crecimiento fetal intrauterino para su población de referencia, utilizando las curvas estandarizadas y modulándolas en función de parámetros antropométricos y etnológicos. Gracias a ellas obtuvieron una mejoría en la detección de los fetos con riesgo de muerte perinatal. Posteriormente, Mongelli y Gardosi20, basándose en este mismo concepto, establecieron curvas de referencia de crecimiento intrauterino propias de su población y compararon, en un estudio prospectivo, el índice de detección del retraso de crecimiento intrauterino mediante la aplicación o no de éstas. Estos autores demostraron que se puede aumentar la especificidad en el diagnóstico de CIR, lo que evita intervenciones activas que podrían empeorar los resultados perinatales.
Por otro lado, cabe destacar la importancia de utilizar una técnica adecuada y homogeneizar criterios, en el momento de medir la AU. Ha sido bien demostrado que la medición más objetiva10 se obtendrá de la que se realice del fondo uterino a la sínfisis púbica, con la cinta métrica invertida, con el fin de no ser influenciado, por ejemplo, por la EG.
La sensibilidad y la especificidad de la medida de la AU para la detección de BPEG reportadas en la bibliografía son variadas. Algunos estudios observacionales realizados hace más de 30 años5-8 muestran sensibilidades (56-86%) y especificidades (80-93%) que duplican e incluso triplican las de estudios más recientes21 (sensibilidad del 27% y especificidad del 88%), en el que el número de casos (n = 2.941) y el diseño confieren una alta validez interna. Este hecho podría explicarse por un diseño inadecuado de estos estudios preliminares o bien porque la medida de la AU se practicaba con una mejor metodología. Nuestros resultados están también en la línea de los descritos más recientemente. En la bibliografía sólo hay un estudio22 prospectivo en el que se analice el valor clínico de la medición de la AU; en él se aleatoriza la medición de la AU frente a la palpación abdominal. Paradójicamente, la sensibilidad de la palpación abdominal en la detección del BPEG (48%) resultó ser mayor que la de la medición de la AU (28%). Este mismo estudio fue el único incluido en la revisión Cochrane23 que analizaba el impacto de la medida de la AU sobre la mejoría de los resultados perinatales, sin observar diferencias significativas entre ambos grupos en cuanto al número de intervenciones, procedimientos adicionales de diagnóstico o resultados perinatales. Se concluyó que el impacto sobre los resultados perinatales de la medida de la AU era desconocido y parecía imprudente abandonar su práctica, a menos que posteriores estudios aleatorizados demostraran su inutilidad.
La bibliografía muestra que en la medida de la AU hay una importante variabilidad interobservador e intraobservador7,9 y que las medidas seriadas21 de ésta mejoran la sensibilidad y la especificidad, al tener en cuenta no sólo un punto que comparar con las curvas de normalidad, sino un continuo de puntos que permita valorar la curva de crecimiento.
Este estudio demuestra que la práctica de la medida de la AU, mediante curvas de normalidad adaptadas a la población propia, puede aumentar el diagnóstico hasta un 33% con tan sólo un 4% de falsos positivos. La optimización de la variabilidad de la medición y el ajuste de la curva según los parámetros epidemiológicos de cada gestante podrían mejorar más la detección de bajo peso sin aumentar los falsos positivos. Un aumento en el diagnóstico y la detección de estos fetos podría asociarse con una disminución del riesgo de morbilidad y mortalidad perinatal, mediante la incorporación a la práctica clínica diaria de esta técnica sencilla y económica.