Comentario
Edición Española
"PÉRDIDADEINFORMACIÓNENLATRANSFERENCIADELOSPACIENTESTRAUMATOLÓGICOSPORPARTEDELOSSERVICIOSDEEMERGENCIASMÉDICAS"
Ramón de Elías Hernández
Responsable de la Unidad de Capacitación. Departamento de Calidad. SAMUR-Protección Civil. Servicio de Emergencia. Ayuntamiento de Madrid. Madrid
SE TRATA DE UN ARTÍCULO EN EL QUE EL SERVICIO HOSPITALARIO DE LA UNIVERSITY SCHOOL OF MEDICINE DE YALE, Connecticut, con traumatología de primer nivel estudia la transferencia a través de un vídeo de la información de los servicios de urgencia extrahospitalarios cuando llevan pacientes con trauma mayor, así como la recepción por los «traumas» intrahospitalarios de la información emitida.
Primero, el método es muy adecuado, ya que la rememoración está siempre plagada de, al menos, inexactitudes, y si pensamos en el estilo UTSTEIN en otro tipo de pacientes y la dificultad para recoger información válida, el uso del vídeo en la misma sala de urgencias y su estudio para ver cuánta información se da de la posible (33%) y de la emitida, cuánta se recoge por los anfitriones (70%), ratifica lo adecuado del método.
El artículo se centra no tanto en el 33% de los datos emitidos, que no son ni mucho ni poco pues lógicamente depende de las patologías, si no de la información emitida, cuánta se percibe y cuánta se pierde. No sólo llama la atención el número de datos perdidos sino el tipo de datos «no escuchados», así algo tan trascendente como el GSC se escucha en menos del 50% de los casos, la hipotensión en el 35% (perdiéndose el 65%) o la frecuencia cardíaca que se «tomó en cuenta» en menos del 30%.
Un aspecto interesante es ver los 16 términos que se estima es información que puede influir en el pronóstico de un paciente al ser transferido por el equipo de extrahospitalaria, y que aparece en uno de los anexos. Por otro lado, llama la atención en esa lista la ausencia de términos como: fármacos, tanto sedorrelajantes (se contempla la intubación orotraqueal extrahospitalaria pero no la inducción farmacológica) como analgésicos, inotrópicos, etc., así como ninguna referencia a datos analíticos (pH, Hb, etc.) habituales en las transferencias en mi servicio. Esto, en cualquier caso, no resta interés al estudio.
Facilitar la transferencia me hace reflexionar en la posible importancia de la historia electrónica, que si se entrega a la llegada al hospital puede facilitar la transferencia de la información al dar una información más clara y ordenada donde de un «vistazo» un receptor puede mirar «lo esencial» de un paciente, sobre todo si la historia clínica tuviera una estructura universal y previamente conocida por todas las partes. En mi servicio, SAMUR PC, estamos utilizando la historia electrónica no sin esfuerzo, y esperamos que en el futuro dicho esfuerzo merezca la pena, entre otras cosas disminuyendo las lagunas informativas (orden, letra legible, etc.). La transferencia es una «condición de error potencial» y un «momento de riesgo medicolegal»: información que puede ser legalmente no recuperable.
La transferencia debe ser parte obligada y procedimentada en los cursos de atención a pacientes graves, como acto final «resumen» de la actuación.
PÉRDIDADEINFORMACIÓNENLATRANSFERENCIADELOSPACIENTESTRAUMATOLÓGICOSPORPARTEDELOSSERVICIOSDEEMERGENCIASMÉDICAS
INTRODUCCIÓN
¿ Hay poca información acerca de la idoneidad de la transferencia de la información entre los profesionales de los servicios de emergencias médicas (SEM) y los profesionales de los servicios de urgencias (SU) hospitalarios que reciben al paciente.
¿ La transferencia de los pacientes desde un contexto asistencial a otro es reconocida como una actividad de riesgo elevado y conlleva la posibilidad de pérdida de información importante.
¿ La información relativa a los acontecimientos y los hallazgos prehospitalarios puede tener utilidad para aplicar una asistencia rápida y adecuada.
¿ En la bibliografía traumatológica se describen 16 datos prehospitalarios concretos que influyen en la evolución y que, por tanto, se deberían incluir en el informe ofrecido por el SEM para su conocimiento por parte del equipo asistencial que reciben al paciente.
¿ Stiell et al acuñaron el término de «lagunas de información» para describir los datos que necesita el médico del SU pero que no se le proporcionan.
OBJETIVO
Determinar el grado de degradación de la información en el momento de la transferencia de los pacientes traumatológicos atendidos por los SEM, es decir, la identificación de los datos que fueron «transmitidos» (expresados verbalmente por el SEM) pero no «recibidos» (documentados por el equipo de traumatología).
MÉTODOS
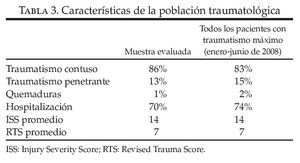
En un centro traumatológico de nivel I se evaluaron a los pacientes que cumplían los criterios del nivel máximo de activación del equipo traumatológico («traumatismo máximo»).
El director médico del programa traumatológico visualizó todas las respuestas que habían tenido lugar en casos de traumatismo máximo y que habían quedado registradas en vídeo, comprobando si los datos concretos que eran relevantes para el caso habían sido «transmitidos» verbalmente por el profesional del SEM.
Después, 2 médicos del SEM revisaron de manera independiente las notas del equipo traumatológico correspondientes al 50% de la muestra (y también de un 15% de los casos seleccionados aleatoriamente para evaluar el grado de concordancia) y determinaron si se habían documentado («recibido») los mismos elementos por parte del equipo traumatológico.
El interés máximo se puso sobre los datos que habían sido «transmitidos» pero que no habían sido «recibidos».
CONCLUSIONES
¿ Incluso en el contexto controlado de la transferencia de un único paciente, con contacto verbal directo entre los distintos profesionales asistenciales, solamente se documentó, por el equipo traumatológico que recibió al paciente, el 72,9% de los datos prehospitalarios clave que pueden influir en la evolución del paciente.
¿ El equipo traumatológico no registró con frecuencia elementos como la hipertensión prehospitalaria, la puntuación GCS y otros signos vitales.
¿ Es necesaria una evaluación más detallada de los métodos de «transmisión» y «recepción» de los datos correspondientes a los pacientes traumatológicos y al resto de los pacientes.
INTRODUCCIÓN
La transferencia de los pacientes desde un contexto asistencial a otro es reconocida como una actividad de riesgo elevado y conlleva la posibilidad de pérdida de información importante1-3. Sabemos muy poco acerca de la eficacia con la que se transfiere la información desde los profesionales de los servicios de emergencias médicas (SEM) hasta los clínicos de los servicios de urgencias (SU) que reciben al paciente. La información relativa a los acontecimientos y hallazgos clínicos prehospitalarios puede tener utilidad para facilitar una asistencia rápida y apropiada. Los pacientes traumatológicos constituyen un subgrupo adecuado para iniciar la evaluación de la integridad de la transmisión de la información entre los profesionales de los SEM y los clínicos que reciben a los pacientes, dado que en la bibliografía traumatológica se describe un conjunto de datos prehospitalarios concretos que influyen de manera importante en la evolución de los pacientes y que, por tanto, se deberían incluir en el informe ofrecido por el SEM para su conocimiento por parte del equipo asistencial que recibe al paciente4-16. En función de esta lista establecida de datos concretos, en nuestro estudio se ha pretendido establecer el grado basal de degradación de la información durante la transmisión de la información en el contexto de la transferencia de un paciente único.
MÉTODOS
Diseño del estudio
Se ha realizado una búsqueda en la bibliografía a través de Medline para determinar cuáles son los datos prehospitalarios clave que tienen valor pronóstico y que, por tanto, poseen importancia clínica para los clínicos que reciben al paciente. Las estrategia de búsqueda fueron «prehospital OR EMS OR ambulance» y «outcome* and trauma and predict*». Finalmente, en colaboración con el equipo de traumatología del hospital, se elaboró una lista de 16 elementos prehospitalarios clave que se sabe que influyen en la evolución del paciente (tabla 1). En otros estudios, se ha demostrado que tienen importancia la hipotensión prehospitalaria6,10,12,15, la puntuación en la escala del coma de Glasgow (GCS, Glasgow Coma Scale)4,5,8,14,15, la edad del paciente11, la puntuación de gravedad de las lesiones (ISS, Injury Severity Score)11 y la puntuación traumatológica revisada (RTS, Revised Trauma Score)11,13. Dado que la ISS y la RTS no se calculan en el escenario del incidente, se excluyeron de nuestro estudio. En la revisión de la bibliografía, se observó que la localización anatómica de las lesiones es un dato individual que tiene carácter predictivo y, por tanto, fue incluido en nuestro estudio7,11,15. En documentos publicados previamente por el College of Surgery respecto a los criterios de clasificación traumatológica en el escenario del incidente7,15, los elementos más útiles han sido los criterios anatómicos y fisiológicos, incluyendo la localización y el mecanismo de la lesión, la puntuación GCS, la frecuencia respiratoria y el fallecimiento de otro ocupante del mismo vehículo; sin embargo, en estos documentos la velocidad del vehículo y su grado de deformación no han tenido una utilidad importante. Estos elementos fueron incluidos en nuestro estudio, junto con el dato del tiempo de evacuación, debido a su elevado grado de fidelidad y a que constituye un criterio para la activación traumatológica local respecto a las alertas de «traumatismo máximo» según se definen en nuestro centro traumatológico (tabla 2). También, en función de la revisión de la bibliografía, se incluyeron en nuestro estudio los datos correspondientes a la monitorización de la concentración de dióxido de carbono (CO2) al final del volumen corriente9 y la monitorización de la saturación de oxígeno6, así como la presencia de enfermedades preexistentes6 y la intrusión significativa15.
Según nuestros protocolos, y como parte del proceso de mejora de la calidad que se aplica en nuestro centro, el director médico del programa de traumatología revisa todas las cintas de vídeo correspondientes a las respuestas que tienen lugar en los casos de pacientes con traumatismo máximo. De esta manera, se lleva a cabo a posteriori una revisión detallada de la transferencia y de los demás aspectos de la reanimación. Todos los formularios del SU, incluyendo las notas de traumatología, son escaneados y conservados en formato electrónico, de manera que se puedan valorar de forma independiente por el profesional que revisa las cintas de vídeo.
Participantes y contexto
Nuestro estudio se ha realizado en un centro traumatológico de nivel I localizado en una zona urbana y de nivel universitario, verificado por el American College of Surgeons y designado por el Department of Health estatal. La población de estudio estuvo constituida por todos los pacientes de 16 o más años de edad que cumplieron los criterios de clasificación traumatológica de nuestro hospital (tabla 2) correspondientes a una respuesta de «traumatismo máximo» y en los que había documentación en vídeo de los acontecimientos que tuvieron lugar en el quirófano de traumatología (desde la llegada inicial al quirófano hasta la salida de éste). Se excluyeron las transferencias procedentes de otros hospitales debido a que en ellas hay múltiples fuentes de información previas a la llegada de los pacientes.
Protocolo experimental
La cámara de vídeo se activa tan pronto como el equipo de traumatología recibe la notificación de la llegada de un paciente con traumatismo máximo. Esta notificación no incluye información previa a la llegada del SEM. El paciente es trasladado directamente desde la ambulancia hasta el quirófano de traumatología y toda la transmisión de la información tiene lugar en su interior. Durante la revisión sistemática de las cintas de vídeo, los directores médicos del programa de traumatología (KAD y LVE) determinaron cuáles de los 16 elementos (según lo apropiado en cada caso) fueron «transmitidos» verbalmente por los profesionales del SEM que realizaron la transferencia del paciente a los miembros del equipo traumatológico de guardia en ese momento. Cada médico completó una lista diferente señalando en ella si se habían «transmitido» o no estos 16 elementos. Cualquier disparidad identificada entre las 2 listas se discutió de manera inmediata y se llevó a cabo una revisión adicional de las cintas de vídeo para garantizar una concordancia del 100% entre los 2 directores médicos.
Dos médicos del SEM (AJEC y DCC), que desconocían los resultados de las listas, revisaron las notas de los formularios del SU y comprobaron si se habían documentado los mismos elementos («recibidos») por parte del equipo traumatológico en su formulario del SU. Cada médico revisó el 50% de la muestra y también seleccionó de manera aleatoria el 15% de la muestra correspondiente al otro médico, con objeto de determinar la fiabilidad de la extracción de los datos. Las notas consideradas fueron las correspondientes a los médicos y los profesionales de enfermería de traumatología, pero se excluyeron las notas correspondientes a los servicios consultores debido a que podían no haber recibido su información a través de la transferencia realizada por los SEM. Todas las respuestas de traumatismo máximo son atendidas por un traumatólogo al tiempo que los médicos del SU controlan la vía respiratoria. Finalmente, el investigador principal (AJEC) comparó la lista «transmitida» con la lista «recibida» respecto a cada paciente.
El objetivo del estudio fue la identificación de los datos que fueron «transmitidos» (expresados verbalmente por el SEM) pero no «recibidos» (documentados por el equipo de traumatología), y no la evaluación del número de elementos que se deberían haber transmitido, dado que algunos elementos de esta amplia gama de datos clave prehospitalarios que hay que obtener en los pacientes traumatológicos podrían no ser aplicables a ciertos pacientes.
Métodos analíticos
El análisis de los datos se llevó a cabo mediante la hoja de cálculo Microsoft Excel (Microsoft Corporation, Redmond, WA) y con el programa informático SAS en su versión 9.1 (SAS Institute Inc., Cary, NC). La muestra aleatoria del 15% de los formularios del SU (seleccionada para una revisión duplicada) se eligió a través de la función «selección de medición» del programa SAS.
Determinación del tamaño de la muestra
Dada la naturaleza de observación de nuestro estudio, no se establecieron hipótesis a priori respecto a las tasas de transmisión y recepción de los datos concretos; en vez de ello, en nuestro estudio se intentó determinar los patrones globales relativos a estos datos concretos. Así, en función de la naturaleza de los datos recogidos, la muestra objetivo de aproximadamente 6 meses de datos habría ofrecido una estimación razonable de las proporciones con las que estos ítems de datos eran transmitidos y recibidos.
Mediciones
Los resultados se refieren a las proporciones de datos «recibidos» y «transmitidos» respecto a cada uno de los 16 elementos necesarios. Siempre que fue aplicable, se presentaron los intervalos de confianza (IC) del 95%. También se calcularon los parámetros simples de estadística descriptiva correspondientes a cada elemento. Entre los distintos elementos se compararon las tasas de datos inexistentes o no trasmitidos.
Human Subject Committee Review
El estudio fue aprobado por el comité institucional de investigación en seres humanos (Human Subject Committee Review). En este estudio de riesgo mínimo, se renunció a solicitar el consentimiento. Los profesionales de los SEM y los miembros de los equipos traumatológicos eran conscientes de que las reanimaciones traumatológicas estaban siendo grabadas en vídeo para la mejora de la calidad, pero no sabían que se estaba realizando este estudio.
RESULTADOS
Tras la exclusión de 5 transferencias entre hospitales, hubo 113 transferencias grabadas en vídeo que se evaluaron durante el período de estudio, entre el 1 de enero de 2008 y el 30 de junio de 2008. Esta cifra representó aproximadamente el 30% de todas las respuestas de traumatismo máximo evaluadas a lo largo del período de estudio. De ellas, 17 transferencias grabadas en vídeo se eliminaron debido a que no fue posible encontrar el formulario del SU, lo que dio lugar a una muestra final de 96 transferencias. En la tabla 3 se recogen las características de estos 96 pacientes traumatológicos y también las de la población general traumatológica.
El número medio de datos transmitidos por transferencia fue 4,90 (IC del 95%, 4,55-5,24) y el número mediano fue 5. El número máximo de elementos transmitidos en cada transferencia fue 9 y el mínimo 1. Los datos transmitidos con mayor frecuencia fueron el mecanismo de la lesión (94 veces), la localización anatómica de la lesión (81 veces) y la edad del paciente (67 veces). De un total posible de 1.536 datos correspondientes a la totalidad de las transmisiones (96 pacientes [H11003] 16 elementos), sólo se transmitieron 473 y de ellos sólo se recibieron 329 (69,6%). De los 1.063 datos que no fueron transmitidos, 483 no eran aplicables al caso concreto (p. ej., «velocidad del vehículo» en la víctima de una caída) y 580 eran aplicables y se deberían haber transmitido, pero no se hizo. Ésta es una cuestión interesante, aunque ajena a nuestro estudio, en el sentido que permite determinar la idoneidad de la transferencia de los datos. Sin embargo, nuestro estudio se centró en la recepción o la pérdida de la información que fue trasmitida.
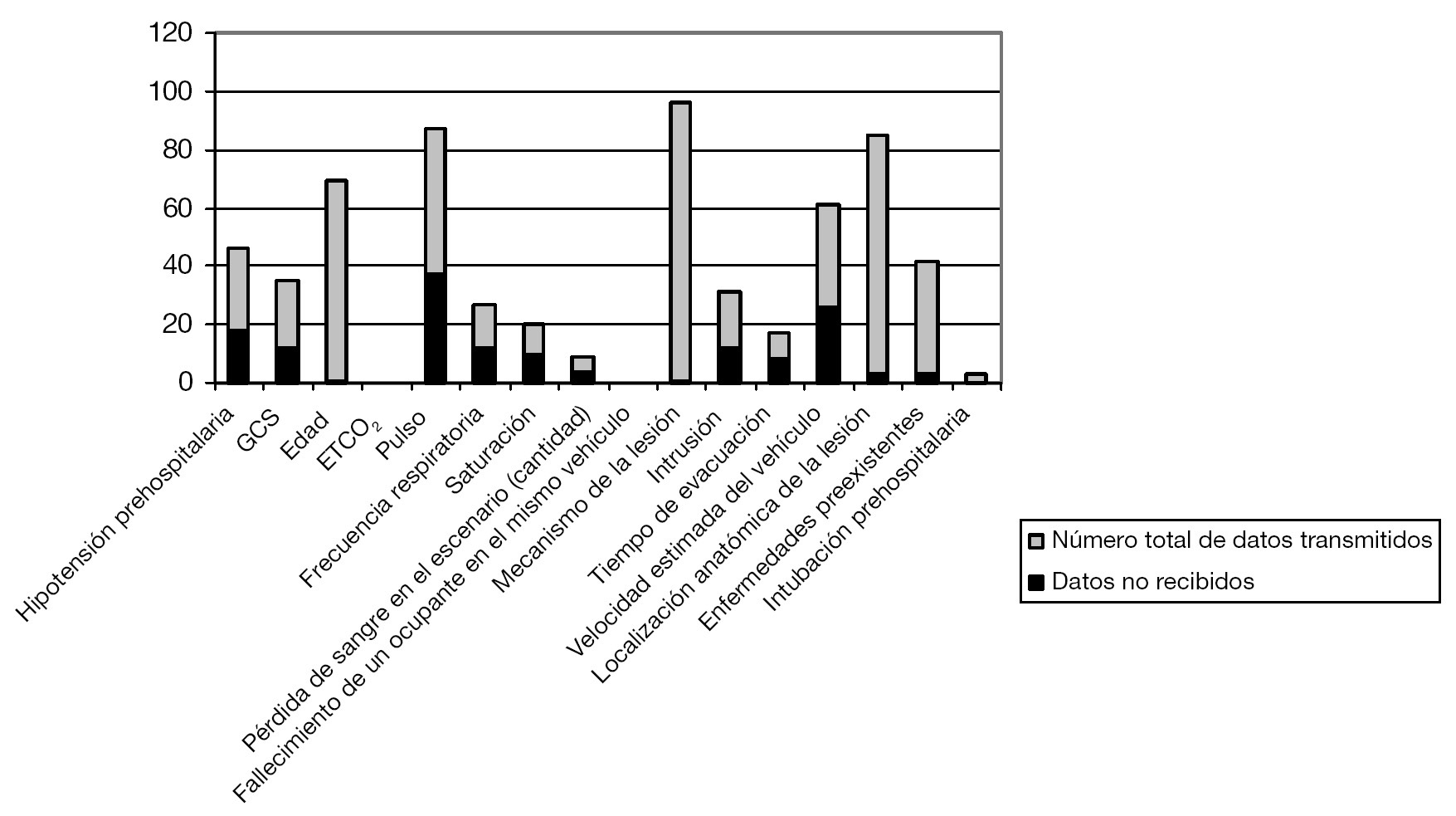
En la transferencia promedio, se recibió el 72,9% de los ítems transmitidos (IC del 95%, 69,0-76,8%), pero la variabilidad de un elemento a otro fue significativa (rango, 33,3-100%; mediana, 75%). La información correspondiente a la hipotensión prehospitalaria sólo se recibió en 10 de las 28 ocasiones en que fue transmitida; la puntuación GCS prehospitalaria en 10 de las 22 veces que fue transmitida, y la frecuencia del pulso en 13 de las 49 veces que fue trasmitida. En la figura 1 se muestra la proporción entre recepción y transmisión respecto a cada elemento.
FIGURA 1. Proporción de datos no recibidos respecto al total de datos transmitidos. ETCO2: concentración de dióxido de carbono al final del volumen corriente; GCS: Glasgow Coma Scale (puntuación).
El estadístico kappa entre los 2 autores del estudio que extrajeron los datos correspondientes a las notas de traumatología fue 0,86, lo que indica un elevado grado de asociación entre ambos evaluadores.
DISCUSIÓN
Se acepta que la transferencia de un paciente entre 2 elementos de la cadena asistencial es una «condición de error» potencial1. La comunicación al segundo clínico o equipo de clínicos de la información que conocen el primer clínico o equipo de clínicos es clave; el impacto de los datos insuficientes o imprecisos, de la información mal organizada o de la introducción de «seudoinformación» y de una sobrecarga cognitiva1 es enorme, aunque no ha sido bien estudiado. El conocimiento de lo que le ocurrió al paciente antes de su llegada al SU puede facilitar una asistencia rápida y adecuada en él. Stiell et al acuñaron el término de «lagunas de información» para describir los datos que necesita el médico del SU pero que no se le proporcionan. Estos investigadores descubrieron que las lagunas de información dan lugar a estancias más prolongadas en los SU y que característicamente las incrementan en 1 h2. A pesar de que se han obtenido a través de los estudios realizados sobre transferencias de pacientes entre hospitales, los datos recogidos en este estudio representan fragmentos de información necesarios para el médico que recibe al paciente y están fundamentados en la bibliografía y las directrices de actuación traumatoló gicas4-16. Ciertamente, la falta de estos datos va a dar lugar a lagunas de información y, por tanto, va a incrementar potencialmente la estancia de los pacientes y va a dificultar la aplicación de una asistencia clínica adecuada y a tiempo. También se ha demostrado que la transferencia del paciente representa uno de los momentos de mayor riesgo medicolegal en el contexto hospitalario y, debido a la posibilidad de pérdida de una información que puede no existir en ninguna otra fuente, la transferencia entre el SEM y el SU es otro momento importante a este respecto3.
Estos datos se pueden examinar desde las perspectivas de lo que se transmite y de lo que se recibe. Nuestro grupo ha observado que de los 16 posibles datos solamente se transmiten en cada transferencia un promedio de 4,9 elementos. Por supuesto, muchos de los elementos no son relevantes para todos los pacientes traumatológicos. Por ejemplo, la velocidad del vehículo no es pertinente en la transferencia de un paciente que ha sufrido una herida por arma de fuego. Sin embargo, en nuestro estudio hubo numerosos ejemplos de datos que se deberían haber transmitido y que no lo fueron. Por ejemplo, la frecuencia cardíaca es un signo vital clave que solamente se transmitió en 49 casos. En ninguna de las tres intubaciones prehospitalarias que formaron parte de la muestra de estudio se transmitió el dato del valor de la concentración de CO2 al final del volumen corriente. En los protocolos de los SEM que actúan en la zona de captación correspondiente a nuestro hospital se exige el uso de la concentración de CO2 al final del volumen corriente y la determinación de un valor cuantitativo de este parámetro en todos los pacientes intubados, tanto si son traumatológicos como si son de otro tipo. No está claro que la ausencia de transmisión de datos representa la falta de su obtención en el escenario del incidente (una oportunidad para la educación y formación de los profesionales de los SEM) o bien si corresponde a una falta de transmisión de los propios datos. En el caso de que se trate de una falta de transmisión de los datos, la situación es congruente con la reflejada en la bibliografía previa, en la que los profesionales de las ambulancias han señalado la falta de formación acerca de la manera adecuada de transferir al paciente y en la que los profesionales que reciben al paciente han indicado la falta de estructura y la incertidumbre respecto a la información relevante17. También hay una cierta disparidad en la calidad percibida de la información. Thakore y Morrison evaluaron a profesionales de los SEM y a profesionales de los hospitales que recibían a los pacientes, y observaron que los primeros estaban en conjunto más satisfechos con la calidad de la transferencia, en comparación con los profesionales que recibían al paciente17. Las razones de ello no han sido aclaradas y podrían incluir el hecho de que los profesionales de los SEM transmiten un informe más completo que el que reciben los profesionales del hospital. Esta posibilidad sería congruente con nuestros resultados. También es posible que parte de la satisfacción de los profesionales de los SEM se deba al hecho de que entregan al paciente y quedan libres para atender el próximo aviso, o bien al hecho de que los profesionales de los SEM mantienen expectativas distintas a las de los profesionales de los SU. Los profesionales de la asistencia prehospitalaria también han señalado su falta de satisfacción con el grado de atención que se presta a su informe18. Este aspecto tiene consecuencias múltiples; los profesionales que reciben al paciente obtienen menos información a partir del informe y, en los casos en los que la tripulación de la ambulancia es ignorada o tiene mucha prisa, es posible que el informe ofrecido sea más corto e incompleto.
Además de la posibilidad de mejorar los contenidos de la transferencia del paciente, también hay un problema significativo respecto a la pérdida de la información que se presenta; éste ha sido realmente el objetivo de nuestro estudio. En una transferencia promedio, solamente se recibió y quedó documentado en la historia clínica permanente del paciente, el 72,9% de la información transmitida, y este porcentaje presentó grandes variaciones en función del elemento en cuestión (fig. 1). Por ejemplo, el mecanismo de la lesión y la edad del paciente no solamente fueron los datos transmitidos con mayor frecuencia, sino que también se recibieron en la práctica totalidad de los casos. Sin embargo, los signos vitales, la puntuación GCS, la frecuencia del pulso, la frecuencia respiratoria y la presencia de hipotensión fueron datos que se recibieron como mucho en la mitad de los casos. Éstos son indicadores pronósticos bien conocidos en los pacientes traumatológicos4-16. Es destacable el hecho de que en este estudio se aceptó solamente la información proporcionada a instancias de los profesionales del equipo traumatológico del hospital; si un elemento clave no fue comunicado por alguna razón, el equipo traumatológico tuvo la oportunidad de solicitarlo.
Desconocemos básicamente todo lo relativo a la idoneidad de la transferencia de la información desde los profesionales de la emergencia prehospitalaria o los técnicos de emergencias médicas a los clínicos que reciben a los pacientes en los SU. En nuestro estudio se ha intentado establecer una proporción basal de la información que se pierde en la transferencia del paciente. Bruce y Suserud observaron que las transferencias de los pacientes eran más sencillas cuando el problema clínico era claramente identificable, y más complicadas cuando los profesionales tenían que atender a otras tareas o los pacientes presentaban un problema potencialmente mortal19. Todo ello, hace que el ejemplo presente de una transferencia traumatológica sea casi el escenario «del mejor caso», dado que el equipo se dedica a escuchar el informe y que el problema que presenta el paciente suele estar bastante claro. A pesar de que los traumatismos pueden ser un problema potencialmente mortal, las transferencias de los pacientes suelen producirse en un contexto más controlado que el correspondiente a las transferencias de pacientes con procesos médicos o a las transferencias de pacientes múltiples, que posiblemente se realizan en condiciones peores que las correspondientes a nuestro estudio. En un estudio previo20, se evaluó el grado de retención, por parte de los profesionales del SU, de la información transmitida en la transferencia desde una ambulancia y se observó que estos profesionales solamente retenían con precisión el 56,6% de la información. Esta cifra subraya el hecho que la transferencia controlada de los pacientes traumatológicos puede representar el escenario del caso mejor y que la transferencia general de pacientes (que incluso no se suele llevar a cabo cara a cara) puede constituir un contexto en el que la pérdida de información puede ser aún mayor. Esta diferencia puede servir como punto de partida para la discusión relativa a la mejora de la transmisión de los datos. Hay la posibilidad de que en estudios futuros se utilicen estos valores basales para determinar si la pérdida de los datos es mayor en los escenarios con víctimas múltiples o en los escenarios de desastres, con el objetivo de diseñar finalmente métodos mejores para proteger la transferencia de los datos.
Limitaciones y estudios futuros
Nuestro estudio ha presentado varias limitaciones. Una de las más notables ha sido la inesperada tasa del 30% de grabaciones en vídeo de las evaluaciones realizadas en los casos de traumatismo máximo, lo que dio lugar a que el tamaño de la muestra fuera inferior al propuesto inicialmente. La razón fue una combinación de factores, como la falta de activación del sistema de grabación en vídeo y el retraso en la activación de dicho sistema (después de que ya se había producido la transferencia del paciente por parte del SEM). Sin embargo, dado que las características demográficas de las transferencias correspondientes al estudio fueron las correspondientes a la población de pacientes con «traumatismo máximo» atendidos en nuestro hospital, consideramos que la muestra evaluada fue realmente una muestra representativa (tabla 3).
Los médicos de los SEM que extraen los datos a partir de los formularios no llevan a cabo un proceso que permita resolver las discrepancias. A pesar de que el estadístico kappa fue excelente, pudo haber una cierta variación de grado menor en la revisión de los formularios y en los métodos de extracción de los datos, como la correspondiente a las dificultades para determinar si se debía otorgar crédito a la información parcial (p. ej., si se debía tener en cuenta una nota de «más de 98 km/h» o de «velocidad elevada», en vez de la velocidad real a la que tuvo lugar el impacto), a pesar de los intentos de mantener una claridad importante en estas definiciones de manera anticipada.
También es posible que el equipo traumatológico obtuviera información a partir de una fuente distinta de la correspondiente a la transferencia del paciente o bien que poseyera información nueva que no estaba recogida en el formulario, lo que hubiera dado a una estimación imprecisa del grado de pérdida de la información. En nuestro estudio fue imposible diferenciar los problemas relativos a la elaboración de la documentación de los correspondientes a la pérdida de la información durante la transmisión; para evaluar este extremo sería necesaria la realización de un nuevo estudio con diseño de entrevista en tiempo real al equipo de traumatología. No obstante, ambos problemas son importantes en la asistencia progresiva de los pacientes en los que es necesaria la implicación de múltiples profesionales asistenciales, debido a que el formulario sigue siendo el único registro permanente de información relativa a la asistencia prestada. El equipo traumatológico de urgencias no está constituido necesariamente por las mismas personas que el equipo que atiende al paciente en la planta. Es poco probable que los formularios que no se pudieron conseguir correspondieran a pacientes traumatológicos que presentaron características distintas de aquellos en los que sí se pudo conseguir el formulario completo, aunque es posible que la pérdida de estos formularios correspondiera a períodos en los que los profesionales estaban más ocupados y que son los períodos en los que la posibilidad de pérdida de información es mayor. Sin embargo, los equipos asistenciales todavía hablan entre sí en el momento de la transferencia del paciente.
CONCLUSIÓN
Incluso en el contexto controlado de la transferencia de un único paciente, con contacto verbal directo entre los distintos profesionales asistenciales, solamente fue documentado por el equipo traumatológico que recibió al paciente el 72,9% de los datos prehospitalarios clave que pueden influir en la evolución del paciente. El equipo traumatológico no registró con frecuencia elementos como la hipertensión prehospitalaria, la puntuación GCS y otros signos vitales. Es necesaria una evaluación más detallada de los métodos de «transmisión» y «recepción» de los datos correspondientes a los pacientes traumatológicos y al resto de los pacientes.
Recibido el 6 de noviembre de 2008 por parte del Department of Surgery, la Section of Emergency Medicine (AJEC, LVE, DCC) y la Section of Trauma, Surgical Critical Care and Surgical Emergencies (KAD), Yale University School of Medicine, New Haven, Connecticut. Revisión recibida el 18 de diciembre de 2008; aceptado para publicación el 19 de diciembre de 2008.
El Dr. Carter ejerce actualmente en el Nova Scotia Emergency Health Services, Dartmouth, Nova Scotia y en el Department of Emergency Medicine, Dalhousie University School of Medicine, Halifax, Nova Scotia, Canadá.
Presentado en forma de póster en la reunión anual de la National Association of EMS Physicians, celebrada en Jacksonville, Florida, en enero de 2009.
Dirección para correspondencia:
Dr. A. Carter, c/o Nova Scotia EHS, 239 Brownlow Avenue, Suite 200, Dartmouth NS B3B 2B2, Canadá.
Correo electrónico: alix.carter@gov.ns.ca
Sin disponibilidad de separatas.
doi: 10.1080/10903120802706260