Comentario
Edición Española
"RESPUESTAS TARDÍAS A LA HIPOVOLEMIA CENTRAL: CARACTERÍSTICAS DEL PULSO Y DEL ESTADO DE CONCIENCIA"
Fernando Sánchez Hernández
Universidad de Salamanca. Salamanca. España. Emergencia Prehospitalaria
UNO DE LOS GRANDES RETOS QUE NOS ENCONTRAMOS LOS EMERGENCISTAS EN PREHOSPITALARIA, sobre todo en situación de traumatismo grave, es reconocer cuanto antes que un paciente se encuentra en shock hipovolémico, para iniciar inmediatamente el adecuado manejo de esta situación que conlleva un compromiso vital. Hace ya más de 1 siglo, en 1872, Samuel Gross describió el shock como un brusco desajuste de la maquinaria vital. Disponer durante la evaluación inicial de marcadores clínicos fiables para diagnosticar esta situación, y si ésta es compensada o descompensada, es clave en la asistencia integrada al paciente en shock. Reconocido éste tras la evaluación inicial, una correcta normooxigenación junto a una fluidoterapia adecuada con hipotensión permisiva (salvo que haya traumatismo craneoencefálico añadido) y asumir que la solución definitiva, sangre y quirófano, se encuentran en el hospital adecuado, serán la clave del manejo prehospitalario del paciente en shock. Cobran pues un valor singular todos y cada uno de los marcadores clínicos rápidos que nos puedan indicar que un paciente está en hipovolemia. Tradicionalmente, hemos buscado los síntomas y signos inequívocos de hipoperfusión, fundamentalmente alteraciones del pulso y modificaciones de la perfusión en órganos diana fácilmente evaluables, la piel y el cerebro (estado mental).
El presente estudio en humanos no prospectivo, no aleatorio, exclusivamente experimental, basado en la aplicación de presión negativa en la parte inferior del cuerpo, valora 2 de los parámetros que se consideran como marcadores de hipovolemia: la presencia o no del pulso radial y sus características, y el estado mental. Debemos destacar que lo que se analiza es la relación del pulso radial con la presión sistólica y no tanto con su frecuencia, así como, en lo que se refiere al estado de conciencia, los parámetros considerados son visión borrosa, mareo y sensación subjetiva del paciente de cuadro presincopal. Dato clave también es que el modelo no valora realmente hipovolemia real sino disminución de la fracción de eyección del ventrículo izquierdo. El estudio concluye que tanto las modificaciones del pulso como las alteraciones del estado mental sólo tuvieron lugar con disminuciones significativas del volumen de eyección, indicando que ambos signos vitales no son indicadores tempranos de hipovolemia.
Sin duda alguna este artículo confirma un hecho ya conocido desde hace tiempo y es que la bajada de la presión arterial y, por ende, la ausencia del pulso radial, es un marcador tardío de hipovolemia y de shock. Las bases fisiopatólogicas perfectamente sentadas desde el siglo pasado del shock hipovolémico hemorrágico nos enseñan que tan sólo en hemorragias tipos III y IV hay alteración de la presión arterial (hipotensión) y que, por ello, este signo vital se debe manejar con cautela en la evaluación inicial del paciente hipovolémico hemorrágico. Quizás sorprende más el hecho de que el estado mental se demuestre como un marcador tardío. No obstante, hay que ser cuidadosos al considerar los parámetros considerados como marcadores de alteración del estado mental, náuseas, vómitos, visión borrosa, es decir, estado presincopal. Otros parámetros que habitualmente se valoran en prehospitalaria como datos de hipoperfusión cerebral tipo agitación etc., no son considerados.
Dado que el modelo experimental utilizado puede inducir respuestas diferentes a las que tienen lugar en hemorragias graves en escena, hay que interpretar estos datos con prudencia, ya que deben realizarse nuevos estudios en esta línea para establecer una correlación clínica directa y real. No cabe duda, sin embargo, que las conclusiones del presente artículo son esenciales a la hora de incidir en la suma exquisitez con que debe ser evaluado un paciente hipovolémico, en la imprescindible búsqueda de síntomas y signos inequívocos de shock. La valoración de datos de hipoperfusión temprana como alteraciones de la frecuencia cardíaca, frecuencia respiratoria, así como de ausencia de riego sanguíneo de la piel (palidez, frialdad, sudoración fría, relleno capilar) se tornan, a la luz de artículo, esenciales.
RESPUESTAS TARDÍAS A LA HIPOVOLEMIA CENTRAL: CARACTERÍSTICAS DEL PULSO Y DEL ESTADO DE CONCIENCIA
INTRODUCCIÓN
Después de traumatismo grave la hipovolemia (shock hemorrágico) es una de las 3 causas principales de alta morbimortalidad, tanto en el ámbito civil como militar.
Una adecuada evaluación inicial rápida de la posibilidad de hemorragia puede mejorar el manejo preshopitalario de los pacientes, así como, llegado el caso, su temporal priorización.
OBJETIVO
Evaluación de las características del pulso radial y del estado de conciencia (sintomatología presincopal) asociadas a la disminución de la presión sistólica, mediante un modelo experimental.
MATERIAL Y MÉTODOS
¿ 19 voluntarios sanos, no fumadores. Varones y mujeres no embarazadas.
¿ Método de hipovolemia central: herramienta experimental de cavidad de neopreno para sellado impermeable al aire, con el fin de aplicar presión negativa en la parte inferior del cuerpo (simulación de disminución del volumen sanguíneo central).
¿ Valoración de presión arterial sistólica y media. Valoración del volumen de eyección por medios no invasivos mediante un dispositivo de bioimpedancia eléctrica.
¿ Aplicación de protocolo de presión negativa progresivo hasta la aparición de colapso vascular o hasta la finalización de un período de 5 min con -100 mmHg. El colapso vascular se definió por la aparición de uno o varios criterios como disminución brusca de la presión sistólica de más de 15 mmHg, disminución súbita de la frecuencia cardíaca, disminución progresiva de la presión sistólica hasta menos de 70 mmHg y aparcición de sintomatología presincopal.
RESULTADOS
¿ A pesar de reproducir un modelo de hipovolemia central progresiva la presión sistólica, el carácter de presencia o no de pulso radial se mantuvieron hasta las fases avanzadas del experimento con deterioro súbito tras aplicación de presión negativa al 60 y al 80%, respectivamente.
¿ A lo largo del protocolo de presión negativa, los participantes no presentaron síntomas de presíncope, que únicamente aparecieron en el momento en que la presión arterial disminuyó súbitamente y se interrumpió la presión negativa.
CONCLUSIONES
En un sistema experimental la monitorización continuada de signos vitales en un modelo humano de hipotensión hipovolémica progresiva, demuestra que la debilidad o desaparición del pulso radial así como los síntomas presincopales no aparecen hasta el momento inmediatamente anterior a que tenga lugar la descompensación circulatoria y el colapso cardiovascular. Ambos se deben considerar pues marcadores de shock como tardíos.
INTRODUCCIÓN
El shock hemorrágico sigue siendo una causa importante de muerte en todo el mundo, tanto en los traumatismos correspondientes al ámbito civil como en los militares1-3. En consecuencia, la adopción de las medidas necesarias para una evaluación a tiempo de la hemorragia podría mejorar significativamente la evolución de los pacientes, al priorizar la atención hacia los que muestran riesgo de colapso circulatorio y al destacar la necesidad de aplicación de intervenciones tempranas para salvar la vida de los pacientes. Los sistemas de clasificación actuales utilizan datos fisiológicos que se pueden obtener fácilmente en el escenario del traumatismo y que se supone ofrecen una instantánea en tiempo real de la situación clínica del paciente. De manera específica, la presión sistólica baja (PS < 90 mmHg), el estado mental reducido (componente motor de la escala del coma de Glasgow [ECGm] < 6) o ambos han sido considerados indicadores adecuados de la mortalidad, de la necesidad de aplicación de intervenciones para salvar la vida del paciente o de ambas4-7.
Por desgracia, las herramientas que hay para que los profesionales puedan valorar la pérdida de sangre son subjetivas y están fundamentadas en un muestreo manual y no dirigido de los signos vitales. Quizá el elemento más limitante de esta práctica sea el hecho de que las modificaciones de los signos vitales determinadas mediante los dispositivos médicos actuales (p. ej., saturación arterial de oxígeno, frecuencia cardíaca [FC], frecuencia respiratoria) se pueden retrasar significativamente debido a la aparición de mecanismos fisiológicos de carácter conservador, lo que puede retrasar a su vez la intervención terapéutica e incrementar el riesgo de una evolución negativa. Este concepto está apoyado por las numerosas notificaciones de casos aislados efectuadas por médicos y profesionales sanitarios que atienden a pacientes traumatológicos que son trasladados al hospital con signos vitales normales, pero que posteriormente muestran descompensación y fallecen. Un análisis de los datos correspondientes a 1.300 pacientes incluidos en nuestra base de datos de pacientes civiles con traumatismos indica que este subgrupo de pacientes puede representar una proporción significativa de los que presentan un traumatismo (datos no publicados).
Dadas las limitaciones logísticas actuales y la imposibilidad de utilizar equipos diagnósticos automatizados en los entornos tácticos de vanguardia de combate y en los incidentes con víctimas múltiples, los profesionales de la asistencia hospitalaria se enfrentan a limitaciones importantes en el proceso de toma de decisiones respecto a la clasificación y a las prioridades de evacuación de los pacientes. Las determinaciones que no requieren el uso de equipos de monitorización pueden ser el único método para evaluar las víctimas en este tipo de contextos. Por ello, la evaluación manual del pulso radial sigue siendo un determinante importante de la situación de las víctimas militares y civiles debido a que permite estimar la PS8. A pesar de la controversia relativa al valor de la palpación del pulso para predecir la presión arterial y la evolución clínica9-11, el concepto de la utilización del carácter del pulso como herramienta diagnóstica hemodinámica es atractivo para el personal médico militar que debe trabajar en condiciones de gran austeridad y también para los profesionales asistenciales civiles que atienden incidentes con víctimas múltiples.
Nuestro grupo ha analizado previamente los datos incluidos en nuestra base de datos de signos vitales determinados en el contexto prehospitalario12 y ha determinado que el empeoramiento del carácter del pulso radial y del ECGm se asocia a la mortalidad e indica la necesidad de una intervención; el valor de estos 2 parámetros ha sido similar al correspondiente a la determinación de los signos vitales estándar con los monitores médicos automatizados que se utilizan en la actualidad13. Sin embargo, no está claro que la asociación entre la evolución del paciente, por un lado, y el carácter del pulso y el estado mental, por otro (de la misma manera que la asociación que hay entre la evolución del paciente y otros signos vitales estándar como la PS14), refleje una evolución fisiológica que aparece únicamente después de que el paciente inicia su situación de crisis, más que una respuesta compensadora que podría tener utilidad para el diagnóstico y la intervención tempranos. El objetivo de nuestro estudio ha sido comprobar la hipótesis de que el inicio de la debilidad o la desaparición del pulso radial, así como los síntomas de cambio del estado mental, tienen lugar en el ser humano durante las fases avanzadas de la reducción progresiva del volumen sanguíneo central y en asociación estrecha a la PS.
MÉTODOS
Participantes
En la tabla 1 se muestran los datos demográficos correspondientes a los 19 voluntarios sanos y no fumadores que participaron en el estudio. En todos los participantes se realizaron una historia clínica y una exploración física completas. Además, las mujeres se evaluaron mediante una prueba de orina para comprobar que no estaban embarazadas. Los participantes mantuvieron su patrón de sueño normal, se abstuvieron de realizar ejercicio físico y no consumieron cafeína ni otros estimulantes del sistema nervioso autónomo, como medicamentos, con o sin necesidad de receta, durante al menos las 24 h previas a cada protocolo experimental. Durante una sesión de orientación previa a cada experimento, todos los participantes recibieron una descripción verbal y escrita de todos los procedimientos y de los riesgos asociados a los experimentos, además de que se familiarizaron con el laboratorio, los protocolos y los procedimientos. Los procedimientos y protocolos experimentales se revisaron y aprobaron por el comité de revisión institucional para su aplicación en seres humanos, en el Brooke Army Medical Center at Fort Sam, Houston, Texas. Cada participante otorgó su consentimiento voluntario, informado y por escrito para tomar parte en los experimentos.
Modelo de hipovolemia central
La presión negativa en la parte inferior del cuerpo (PNIC) se utilizó en el estudio presente como una herramienta experimental para simular la disminución del volumen sanguíneo central (p. ej., a consecuencia de una hemorragia) en el ser humano15. Mediante el uso de una cavidad de neopreno diseñada para establecer un sellado impermeable al aire entre el individuo y la cavidad interior del dispositivo, la aplicación de una presión negativa en la parte inferior del cuerpo mientras el individuo se mantiene en posición de decúbito supino da lugar a una redistribución de la sangre en alejamiento de la parte superior del cuerpo (cabeza y corazón) y en acercamiento hacia las extremidades inferiores y el abdomen (fig. 1A). Por tanto, este modelo es un método adecuado para investigar las situaciones de hipotensión secundaria a una hipovolemia controlada y progresiva inducida por medios experimentales. Aunque no se ha determinado de manera absoluta la equivalencia entre la magnitud de la presión negativa aplicada y la magnitud de la pérdida real de sangre, en nuestra revisión previa con datos obtenidos, tanto en personas como en animales, se demuestra la presencia de rangos de pérdida sanguínea efectiva (o de desplazamiento de líquidos) a consecuencia de la PNIC15,16. Por ejemplo, nuestro grupo ha propuesto que las presiones negativas > 40 mmHg inducen respuestas hemodinámicas que son equivalentes a una pérdida de sangre de aproximadamente 1.000 ml15,16.
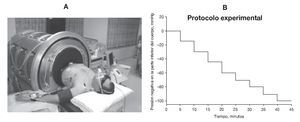
FIGURA 1. Un participante colocado en el interior del dispositivo de presión negativa en la parte inferior del cuerpo (PNIC) (A); protocolo experimental PNIC (B).
Diseño experimental
A todos los participantes se les colocó un fotopletismógrafo de dedo con un sistema de rayos infrarrojos (Finometer® Blood Pressure Monitor; TNO-TPD Biomedical Instrumentation, Amsterdam, Países Bajos) para registrar las estimaciones de la presión arterial latido a latido17-20. El manguito de presión arterial Finometer® se colocó en el dedo medio de la mano izquierda que, a su vez, se mantuvo a la altura del corazón. La presión arterial media (PAM) se calculó dividiendo por 3 la suma de la PS y de la PD multiplicada por 2. Para determinar la frecuencia del pulso se registró el electrocardiograma (ECG).
El volumen de eyección (VE) latido a latido se determinó por medios no invasivos mediante un dispositivo de bioimpedancia eléctrica torácica HIC-2000 Bio-Electric Impedance Cardiograph (Bio-Impedance Technology, Chapel Hill, NC). La técnica de la bioimpedancia eléctrica torácica se fundamenta en las modificaciones de la resistencia torácica frente a una corriente alterna de intensidad baja (4 mA) y frecuencia elevada (70 kHz) aplicada en el tórax mediante 2 electrodos de superficie colocados en la base del cuello y 2 electrodos de superficie colocados sobre el apéndice xifoides en la línea axilar media. El VE ventricular se determinó mediante la fórmula parcialmente empírica siguiente: VE (en ml) = r × (L/Z0)2 × TEVI × (dZ/dt); donde r (en ohmios/cm) es la resistividad de la sangre que in vivo es una constante de 135 ohmios/cm; L (en cm) es la distancia media entre los electrodos de la banda interna (colocados en la parte anterior y en la espalda); Z0 (en ohmios) es la impedancia torácica promedio de fondo; TEVI (en segundos) es el tiempo de eyección ventricular izquierda, y (dZ/dt) es la altura máxima del pico dZ/dt medida a partir de la línea 021. En las mediciones del VE simultáneas a la aplicación de técnicas de bioimpedancia eléctrica torácica y de termodilución se han obtenido coeficientes de correlación de 0,70-0,9322.
En cada participante se aplicó el protocolo PNIC diseñado para comprobar su grado de tolerancia a la hipovolemia secundaria a la hipotensión inducida experimentalmente. El protocolo PNIC consistió en un período basal de 5 min (0 mmHg) seguido de uno de 5 min de descompresión en la cámara hasta -15, -30, -45 y -60 mmHg, con incrementos adicionales de -10 mmHg cada 5 min hasta el inicio del colapso cardiovascular o hasta la finalización de un período de 5 min con -100 mmHg (fig. 1B).
El colapso cardiovascular se definió por la aparición de uno o varios de los criterios siguientes: a) disminución súbita de la PS > 15 mmHg; b) disminución súbita de la FC > 15 latidos/min (lpm); c) disminución progresiva de la PS hasta una cifra inferior a 70 mmHg, y d) interrupción voluntaria del experimento por parte del paciente debido a la aparición de sintomatología presincopal (p. ej., alteraciones de la visión, sudoración, náuseas o mareos). Tras el inicio del colapso cardiovascular se interrumpió la PNIC y la presión en el interior de la cámara se restableció inmediatamente hasta la presión atmosférica (0 mmHg).
Para cada nivel de PNIC, el carácter del pulso en la arteria radial se evaluó por un médico (AB) y se clasificó como «normal» (un pulso intenso de palpación fácil; puntuación = 2), «débil» (pulso palpable pero difícil de encontrar; puntuación = 1) e «inexistente» (imposibilidad de localización del pulso; puntuación = 0). El evaluador desconocía la historia clínica y el nivel de forma física del participante, y acudió al centro experimental inmediatamente antes de la recogida de los datos basales cuando el participante ya estaba colocado en la cámara de PNIC y en posición de decúbito supino, en reposo. A pesar de que el evaluador estaba familiarizado con el protocolo experimental, desconocía los parámetros (p. ej., las presiones arteriales, la FC, etc.) determinados a lo largo del experimento. Durante el experimento, los investigadores no efectuaron ninguna forma de verbalización del valor de PNIC en cada momento, aunque a los participantes se les preguntó si presentaban sintomatología presincopal en cada valor de PNIC. No fue posible enmascarar de manera completa al evaluador respecto a los procedimientos realizados, dado que podía escuchar las modificaciones en los ruidos del dispositivo PNIC y también podía escuchar las preguntas realizadas a los participantes.
Criterios de valoración
Los criterios principales de valoración fueron el carácter del pulso y el estado mental. Los criterios de valoración secundarios fueron las presiones arteriales, el VE y la FC.
Análisis estadístico
Los participantes alcanzaron la situación de colapso cardiovascular (es decir, tolerancia máxima de la PNIC) con valores absolutos de PNIC diferentes, en función de sus respuestas fisiológicas individuales. Dado que estas respuestas son las mismas en el colapso cardiovascular independiente del valor de PNIC con el que cada participante alcanza este punto23, se decidió normalizar los datos de cada participante mediante un nuevo reparto de sus respuestas frente a proporciones similares entre la tolerancia del 0% a la PNIC (fase basal) y la tolerancia del 100% a la PNIC, valor en el cual se interrumpió el protocolo PNIC debido al colapso cardiovascular inminente (presíncope). Esta estrategia permitió considerar los datos de todos los participantes en relación con su capacidad máxima de tolerancia a la PNIC.
Las variables cardiovasculares se promediaron durante los últimos 3 min de cada valor PNIC. Se aplicó un análisis de la varianza unilateral (valor de PNIC) con asignación aleatoria (de los participantes) para la comparación de las variables de evolución. En los casos en los que se detectaron diferencias estadísticas se realizaron comparaciones (con la corrección de Bonferroni) con los parámetros basales para determinar el primer valor de PNIC que daba lugar a una diferencia estadísticamente significativa respecto a los valores basales. En los casos necesarios se llevó a cabo un análisis de regresión para la correlación de las modificaciones en las variables. Todos los datos se presentan en forma de media ± desviación standar (DE) y respecto a todas las comparaciones se presentan los valores p exactos.
RESULTADOS
El tiempo medio transcurrido hasta el colapso cardiovascular fue de 1.738 ± 285 s. Cuatro de los 19 participantes presentaron colapso cardiovascular en el valor de -45 mmHg, 7 en el de -60 mmHg, 6 en el de -70 mmHg y 2 en el de -80 mmHg.
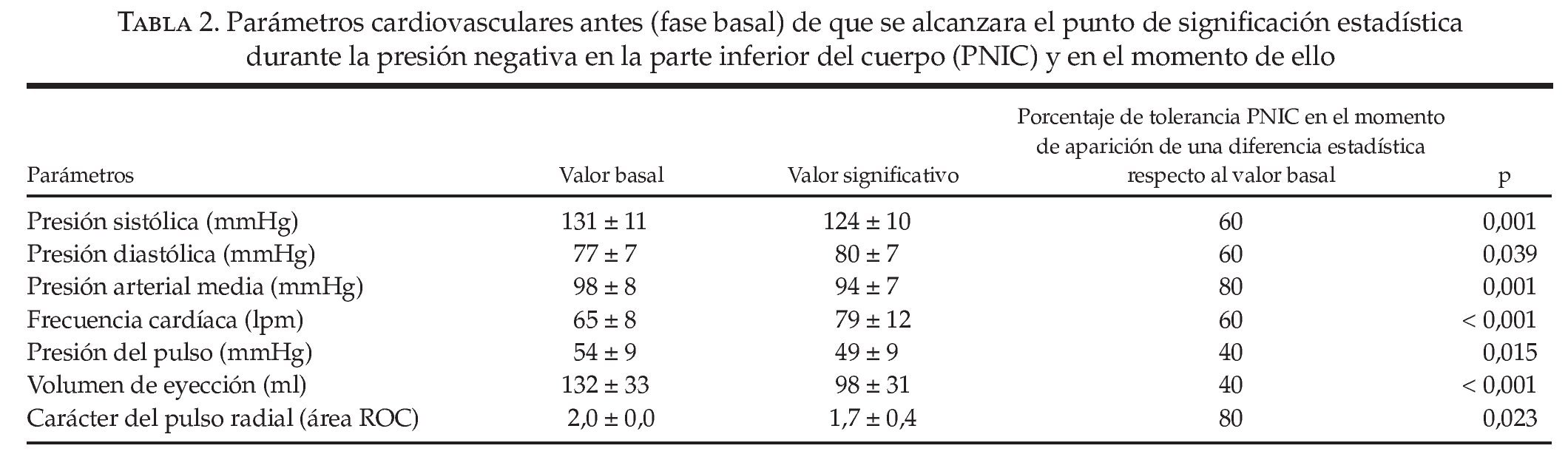
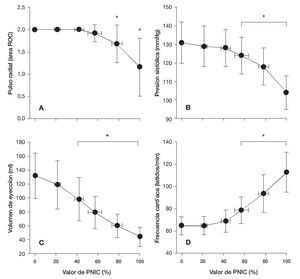
Las respuestas cardiovasculares durante la aplicación de la PNIC se muestran en la figura 2. La PNIC dio lugar a una reducción progresiva del volumen sanguíneo central, según quedó indicado por una disminución lineal en el VE. A pesar de esta hipovolemia central progresiva, la PS y el carácter del pulso se mantuvieron hasta las fases avanzadas del experimento y, después, se deterioraron súbitamente tras la aplicación de la PNIC al 60 y al 80%, respectivamente (tabla 1, fig. 2). Con un valor de la PNIC correspondiente al 80% del valor máximo, el carácter del pulso radial presentó una valoración de «débil» (puntuación = 1) en 5 de los 19 participantes y se mantuvo «normal» (puntuación = 2) en los 14 participante restantes. Para el mismo valor de PNIC del 80% del valor máximo, el VE disminuyó hasta 60 ± 17 ml, lo que representó una reducción del 55% respecto al valor basal (fig. 2). La FC aumentó progresiva y significativamente respecto a los valores basales tras la aplicación de un valor de PNIC correspondiente al 60% del valor máximo.
FIGURA 2. Carácter del pulso radial (A), presión sistólica (B), volumen de eyección (C) y frecuencia cardíaca (D) durante el protocolo de presión negativa en la parte inferior del cuerpo (PNIC). Dada la variación entre los participantes respecto al tiempo de PNIC hasta que se alcanzó el colapso cardiovascular, se llevó a cabo un nuevo reparto hasta que hubo proporciones iguales entre los porcentajes de la PNIC máxima correspondientes al 0% (valor basal) y al 100%; el porcentaje del 100% de la PNIC fue el valor en el que se produjo el colapso cardiovascular y en el que se interrumpió el protocolo PNIC. *p 0,02, en comparación con el valor basal. Los datos corresponden a medias ± desviación estándar (DE).
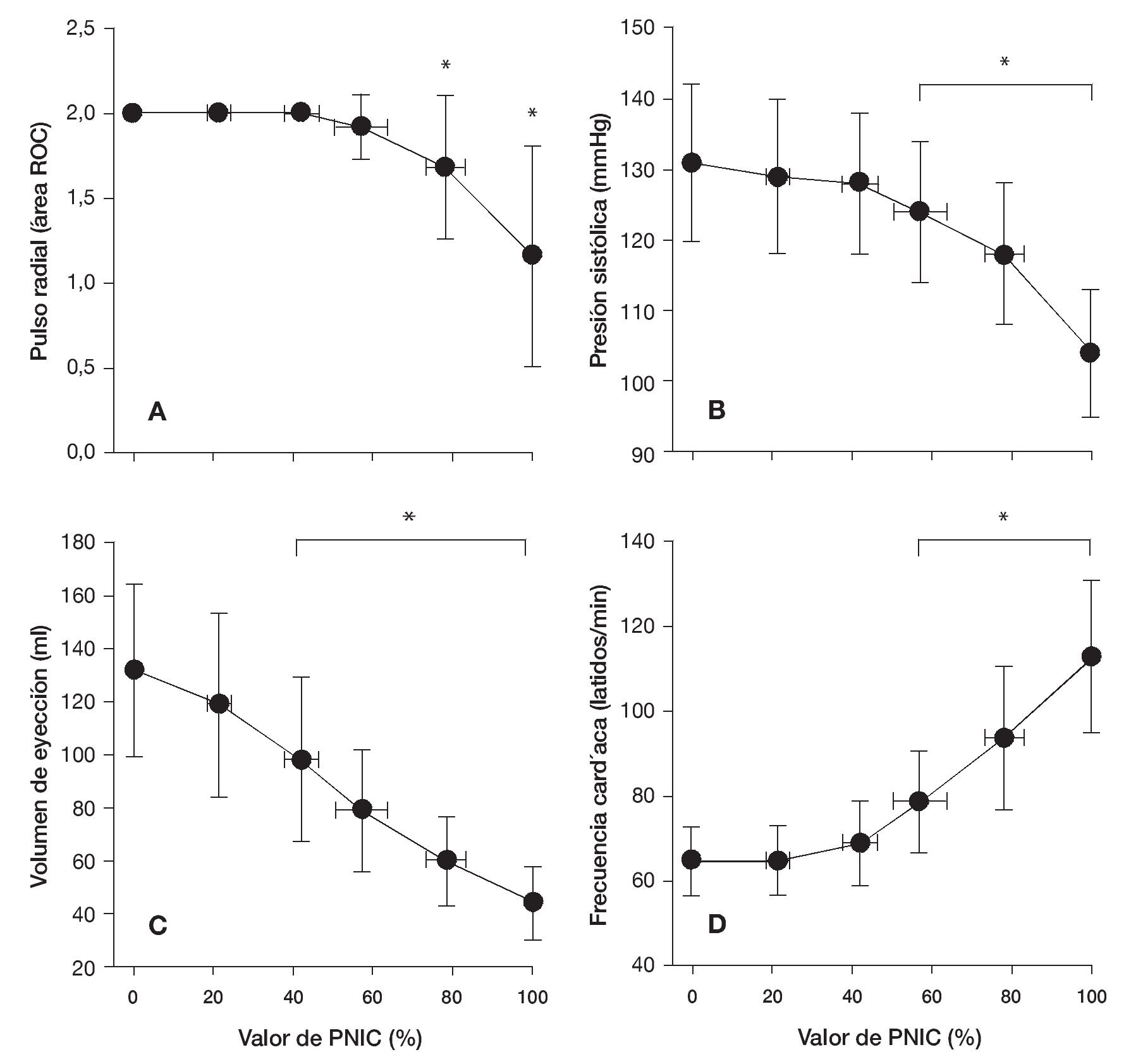
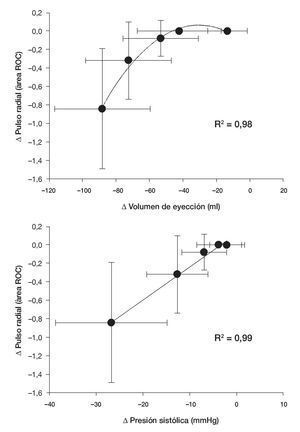
En un análisis de regresión de segundo orden respecto a la relación entre las modificaciones del carácter del pulso radial y las modificaciones en el VE se demostró un coeficiente de correlación fusionado (R2) de 0,98 (fig. 3, gráfica superior). Por el contrario, las modificaciones en el carácter del pulso radial presentaron una asociación lineal con las modificaciones en la PS (R2 = 0,99; fig. 3, gráfica inferior).
FIGURA 3.Modificaciones en el carácter del pulso radial en comparación con las modificaciones en el volumen de eyección (gráfica superior) y en la presión sistólica (gráfica inferior) durante el protocolo con presión negativa en la parte inferior del cuerpo. Los datos son medias ± desviación estándar (DE).
A lo largo del protocolo PNIC los participantes no presentaron signos o síntomas de presíncope (es decir, alteraciones de la visión, sudoración, náuseas o mareos). Estos signos o síntomas aparecieron únicamente en el momento en el que la presión arterial disminuyó súbitamente y se interrumpió la PNIC. En este momento, la PS y la PD fueron 84 ± 14 y 59 ± 15 mmHg, respectivamente, mientras que el VE fue 50 ± 18 ml y la FC fue 108 ± 28 lpm (valores obtenidos mediante el promediado de los 10 últimos latidos cardíacos antes de la interrupción de la PNIC). Las valoraciones asociadas del carácter del pulso radial fueron 2 («normal») en 6 participantes, 1 («débil») en 8 y 0 («inexistente») en 5.
DISCUSIÓN
Debido a que las posibilidades de determinar la presión arterial en un entorno austero están a menudo limitadas por restricciones de tiempo, de disponibilidad de equipo y de ruido en el ambiente, se ha propuesto el uso del pulso radial palpable para estimar la PS8,12. Sin embargo, hay interpretaciones contradictorias respecto a la secuencia y el valor reales del pulso radial palpable para predecir la presión arterial y la evolución clínica de los pacientes, de manera que algunos médicos siguen defendiendo la utilidad del carácter del pulso en el proceso de toma de decisiones de clasificación, mientras que otros consideran que tiene un valor limitado9-11. Por otra parte, también hay diferencias de opinión respecto a la posibilidad de determinar el pulso y respecto al valor de las observaciones de debilitamiento del pulso en las arterias que se utilizan con frecuencia para predecir la PS en situaciones de colapso cardiovascular24-26. Así, sigue siendo controvertido el valor diagnóstico de las características del pulso palpable en los pacientes que han tenido un traumatismo.
En nuestro estudio se ha obtenido la primera evidencia directa de que las modificaciones del carácter del pulso radial humano causadas por una reducción experimental y controlada del volumen sanguíneo central similar a la que presentan los pacientes durante una hemorragia15, reflejan de manera lineal y directa la disminución de la PS. También es importante el hecho de que nuestro modelo experimental de hipovolemia central representa un método de muestreo continuado de la tendencia que apoya el concepto de que el debilitamiento del carácter del pulso es un parámetro clínico que se manifiesta en sí mismo en un momento en el que puede ser demasiado tarde para la aplicación de intervenciones efectivas o para la clasificación de los pacientes.
En estudios previos se ha demostrado que la capacidad de las víctimas para seguir órdenes (ECGm) y sus valores de la PS muestran una asociación intensa con el carácter crítico de la lesión cuando se utilizan variables fisiológicas para la clasificación de los traumatismos en incidentes con víctimas múltiples4-6,13. En un estudio reciente12 nuestro grupo analizó las historias clínicas de 274 pacientes con traumatismo trasladados a un centro traumatológico de nivel 1, y el resultado fue la demostración de una asociación entre el pulso radial anómalo, por un lado, y una PS significativamente baja acompañada de una mortalidad elevada, por otro, en comparación con los pacientes cuyo pulso era normal. Posteriormente, nuestro grupo también analizó los datos correspondientes a 381 historias clínicas de pacientes traumatológicos atendidos en el contexto prehospitalario, obtenidas por los profesionales de los servicos de emrgencias médicas (SEM) durante el traslado en helicóptero, y observó que el área bajo la curva de eficacia diagnóstica (ROC, receiver operating character) calculada respecto al carácter del pulso radial, así como las puntuaciones motoras determinadas únicamente a través de la exploración física, fueron iguales al área ROC definida con los equipos diagnósticos utilizados en la actualidad (0,97)13. Los resultados del estudio presente apoyan estas observaciones iniciales de la presencia de una relación estrecha entre el carácter del pulso radial y el ECGm, determinados ambos a través de la exploración física y la evolución. Nuestros datos actuales amplían el conocimiento de esta relación a través de la demostración de que la debilidad o la inexistencia del pulso radial, así como los síntomas presincopales, no aparecen hasta el momento inmediatamente anterior a la descompensación circulatoria y el colapso cardiovascular. Aunque esta información puede tener utilidad clínica, sería deseable utilizar una herramienta de clasificación que ofreciera información antes de que se alcanzara este momento. En este sentido, si las medidas adoptadas por el profesional asistencial están condicionadas únicamente por el deterioro del carácter del pulso o del ECGm, sus posibilidades de aplicar a tiempo intervenciones o decisiones de clasificación que permitan salvar la vida del paciente estarán limitadas de manera muy importante.
El uso del carácter del pulso arterial como guía para el diagnóstico y el tratamiento de diferentes lesiones por parte de los profesionales asistenciales no es una idea nueva. El concepto de estimar la PS en los pacientes traumatológicos a través de los pulsos palpables quedó recogido en el manual del curso de soporte vital traumatológico avanzado (ATLS, Advanced Trauma Life Support) impreso en 19858. En este manual se señalaba que la PS era superior a 80 mmHg en las situaciones en las que se podían palpar el pulso radial y también los pulsos carotídeo y femoral. Sin embargo, en los manuales del curso posteriores a la edición de 1985 se eliminaron los párrafos en los que se indicaba la presencia de una asociación entre los pulsos palpables y la PS debido a la inexistencia de datos que apoyaran dicha asociación. Mediante nuestro modelo PNIC posiblemente hayamos podido conseguir los primeros datos que apoyan la presencia de una relación lineal entre la PS y las características del pulso radial en personas que tienen una hipotensión hipovolémica progresiva con evolución hacia colapso circulatorio. Nuestros datos son congruentes con las directrices ATLS en el sentido que, en promedio, el pulso radial palpable pero débil se asoció a una PS promedio inmediatamente superior a 80 mmHg.
Limitaciones
Nuestro estudio ha presentado varias limitaciones que vale la pena comentar. En primer lugar, nuestro modelo de laboratorio de hipovolemia central progresiva nos ofreció una oportunidad única para obtener datos fisiológicos en voluntarios humanos, aunque reconocemos que las respuestas cardiovasculares frente a la hipovolemia central inducida por medios experimentales pueden ser distintas a las respuestas que tienen lugar en las situaciones reales de hemorragia grave. A pesar de que la PNIC da lugar a una redistribución de los líquidos desde la parte superior del cuerpo hasta la parte inferior, más que a una pérdida real de sangre, en experimentos previos se ha demostrado que muchas de las respuestas fisiológicas que tienen lugar frente a la PNIC son similares a las correspondientes a la pérdida real de un volumen de hasta 1.000 ml de sangre15. El hecho de que la PNIC no conlleve una hemorragia verdadera también se puede contemplar como una ventaja, dado que nos permitió valorar la relación que hay entre el carácter del pulso en la arteria radial y la disminución del volumen sanguíneo central sin que hubieran factores de sesgo, como el tipo de lesión tisular y los estímulos dolorosos que podrían haber influido en la actividad del sistema nervioso autónomo. Por tanto, nuestros resultados pueden ser los primeros que reflejen de manera estricta la presencia de una relación entre la disminución del volumen sanguíneo central y el carácter del pulso en el ser humano. Por otra parte, las determinaciones del carácter del pulso solamente se realizaron por un único investigador. A pesar de que reconocemos que ello disminuyó la variabilidad experimental, también queremos destacar que esta estrategia no representa el contexto prehospitalario verdadero, en el que se realizan distintas determinaciones en momentos diferentes de tiempo y por parte de profesionales múltiples. Finalmente, a pesar de que hicimos todo lo posible para que el investigador no pudiera conocer el valor de PNIC ni los signos vitales estándar en el momento en el que realizó las mediciones, fue imposible excluir de manera completa la posibilidad de un sesgo de medición. En tercer lugar, la participación en el estudio de personas normales y sanas podría haber sesgado los resultados. En la mayor parte de los estudios previos, los participantes presentaban algún problema fisiopatológico subyacente que podría haber influido en el carácter del pulso. En última instancia, reconocemos que la medición del VE mediante cardiografía con bioimpedancia es un método indirecto. A pesar de que observamos las reducciones lineales y progresivas esperadas en el VE en relación con la PNIC14,15, queremos destacar el hecho de que no llevamos a cabo una determinación del volumen real del líquido desplazado.
CONCLUSIONES
En este estudio se ha llevado a cabo la monitorización continuada de los signos vitales en un modelo humano de hipotensión hipovolémica progresiva con el objetivo de demostrar que: a) la debilidad o desaparición del pulso radial y los síntomas presincopales no aparecen hasta el momento inmediatamente anterior a que tengan lugar la descompensación circulatoria y el colapso cardiovascular, y b) el carácter del empeoramiento del pulso radial se asocia a la disminución de la PS. Nuestros resultados no reducen la importancia de la valoración del carácter del pulso radial y del estado mental como herramientas clínicas relevantes y efectivas para determinar la situación del paciente. Sin embargo, estos resultados ponen de manifiesto que el deterioro del carácter del pulso refleja un punto crítico a partir del cual el profesional asistencial puede tener poco tiempo para aplicar alguna forma de intervención eficaz que pueda influir de manera positiva en la evolución del paciente.
Los autores agradecen a los participantes su cariñosa colaboración y a Gary Muniz su ayuda de tipo técnico durante los experimentos y en el análisis de los datos.
Este estudio ha sido financiado por el United States Army Medical Research and Materiel Command Combat Casualty Research Program.
Las opiniones y afirmaciones contenidas en este artículo representan puntos de vista particulares de sus autores y no se deben considerar ni cuestiones oficiales ni el punto de vista del Department of the Army or the Department of Defense.
Dirección para correspondencia y solicitud de separatas: Kathy L. Ryan, PhD, U.S. Army Institute of Surgical Research, Building 3611, 3400 Rawley E. Chambers Avenue, Fort Sam Houston, TX 78234-6315.
Correo electrónico: kathy.ryan@amedd.army.mil
Recibido el 10 de agosto de 2007 por parte del U.S. Army Institute of Surgical Research, Fort Sam Houston, Texas. Aceptado para publicación el 7 de diciembre de 2007.
doi: 10.1080/10903120801907562