Comentario
Edición Española
"DESARROLLO DE INDICADORES DE CALIDAD PARA DETERMINAR LA IDONEIDAD DE LA REANIMACIÓN EN PACIENTES CON PARADA CARDÍACA DE ORIGEN NO TRAUMÁTICO EN EL CONTEXTO PREHOSPITALARIO"
Karlos Ibarguren Olalde
Médico. Emergentziak Osakidetza. Guipúzcoa. España.
DE LAS APROXIMADAMENTE 190 PARADAS CARDIORRESPIRATORIAS EXTRAHOSPITALARIAS (PCREH) de origen cardíaco que se producen por 100.000 habitantes al año, los servicios de emergencia iniciamos la reanimación en 38-55 casos (20-55% de los episodios). Si bien las cifras pueden variar de un lugar a otro, es innegable que diariamente nos enfrentamos a la decisión de iniciar o rechazar una reanimación sin evidencia clara que apoye nuestra decisión.
No reanimar podría suponer privar de una oportunidad de sobrevivir a un paciente o, tal vez, aunque no es una patología que tienda a la muerte cerebral, perder un potencial donante de órganos.
Sin considerar criterios económicos, reanimar podría suponer, en el peor de los casos, un fallecimiento hospitalario o un alta con secuelas neurológicas y el consiguiente dolor para la familia que se agravaría si el paciente no deseaba ser reanimado.
Ante esta falta de evidencia, y como no podía ser de otra forma, salvo en caso de signos de muerte irreversible los autores plantean iniciar la reanimación e investigar mientras se reanima el resto de las variables que puedan limitar la continuación de estas medidas. Por lo tanto, se puede entender que más que rechazar el inicio de maniobras de reanimación se plantea limitar el esfuerzo terapéutico en pacientes sin posibilidad de un alta hospitalaria sin secuelas neurológicas.
Nuestra realidad difiere de la reflejada en el artículo, fundamentalmente por la presencia de personal sanitario en el medio extrahospitalario. La aprobación de decretos en varias comunidades ha supuesto la presencia de DEA en las ambulancias de SVB, pero el personal técnico no está autorizado a interpretar los diferentes ritmos de parada.
El algoritmo puede suponer una importante ayuda a la hora de establecer los procedimientos de cada servicio. En los casos de las ambulancias con presencia de personal médico no hay ningún problema para poder adaptar el algoritmo a nuestro servicio. En caso de recursos de SVB tendrá que ser probablemente el médico coordinador, basándose en la información proporcionada y la indicación o no de descarga por parte del DEA, el que asuma la decisión. La telemedicina puede resultar una ayuda inestimable en este caso. Los recursos con enfermería se encuentran en una situación intermedia que nos obligará a reflexionar y consensuar.
El escaso hábito por parte de los profesionales sanitarios de hablar claramente sobre el pronóstico de la patología con el paciente, origina que sean pocos los que hayan tomado y comunicado una decisión respecto a su voluntad en caso de necesitar medidas de reanimación. Además, no resulta sencillo acceder a los registros de testamento vital en este medio y en estas circunstancias. Todo ello puede suponer que el segundo paso del algoritmo de momento sea aplicable en muy contados casos.
El artículo es un excelente punto de partida para que trabajemos aspectos como la adaptación del algoritmo a nuestros servicios, el duelo, la formación de SVB en signos de muerte irreversible, o la sensibilización de compañeros sobre la importancia de hablar claramente del pronóstico.
DESARROLLO DE INDICADORES DE CALIDAD PARA DETERMINAR LA IDONEIDAD DE LA REANIMACIÓN EN PACIENTES CON PARADA CARDÍACA DE ORIGEN NO TRAUMÁTICO EN EL CONTEXTO PREHOSPITALARIO
OBJETIVO
¿ La mayor parte de las personas que presentan una parada cardíaca en el contexto extrahospitalario no sobrevive o bien lo hace con secuelas neurológicas graves.
¿ Hasta hace poco tiempo, casi todas las agencias de SEM estadounidenses han utilizado los signos de muerte irreversible como único fundamento para desechar la aplicación de reanimación cardiopulmonar (RCP).
¿ En este estudio se ha intentado desarrollar un conjunto de indicadores clínicos de uso sencillo para que los profesionales de la emergencia prehospitalaria puedan dedicar los esfuerzos de reanimación a los pacientes en los que hay más posibilidades de que dichos esfuerzos sean útiles.
MÉTODOS
¿ En conjunto, con el Los Angeles County Emergency Medical Services, se ha utilizado el método de idoneidad RAND/UCLA de cuantificación de la opinión de expertos respecto a los riesgos y los efectos beneficiosos de los procedimientos médicos.
¿ Los determinantes importantes de la supervivencia se definieron y clasificaron en las 3 categorías siguientes: signos de muerte irreversible, preferencias del paciente y ritmo cardíaco inicial (con las subcategorías de fibrilación ventricular/taquicardia ventricular sin pulso, asistolia y actividad eléctrica sin pulso).
¿ Para cada ritmo cardíaco se valoraron 5 variables candidato: presencia de enfermedades concomitantes (como una enfermedad terminal); edad; observación o no de la parada cardíaca por testigos; aplicación de maniobras de RCP por parte de los espectadores, y tiempo de respuesta de los profesionales.
¿ La enfermedad terminal se definió como un proceso patológico indicativo de una supervivencia esperada inferior a 2-3 meses.
RESULTADOS
¿ Nuestro panel de expertos identificó 28 indicadores que consideramos que son los que definen mejor tanto las circunstancias en las que la reanimación en el escenario tiene más posibilidades de ser útil como las circunstancias en las que no se debe intentar la reanimación debido a la existencia de una probabilidad inaceptablemente baja de supervivencia del paciente sin secuelas neurológicas.
¿ Entre estos indicadores están el conocimiento y el respeto de las preferencias de los pacientes, expresados en forma de documentos escritos o expresados verbalmente por parte de los familiares, así como las combinaciones de criterios clínicos que permiten predecir una evolución neurológica mala, como la asistolia, la presencia de una enfermedad terminal, la edad superior a 70 años y el tiempo de respuesta de los profesionales del SEM superior a 15 min.
¿ Tres de estos indicadores estaban referidos a los signos de muerte irreversible (p. ej., la lividez en las zonas declive), 8 a las preferencias de los pacientes (p. ej., la determinación de la posible existencia de un testamento vital) y el resto a combinaciones del ritmo cardíaco inicial y otros signos pronósticos (p. ej., "si el ritmo cardíaco inicial es el de asistolia y sabemos, a través de una persona designada por el paciente para tomar decisiones médicas respecto a él, que el paciente tiene una enfermedad terminal, entonces no se deben realizar las maniobras de reanimación").
¿ Nuestros expertos recomendaron una serie de criterios mucho más liberales para rechazar la reanimación, en comparación con los que se aplican en la actualidad.
CONCLUSIONES¿ Estos indicadores de calidad amplían las limitadas circunstancias previas en las que los profesionales de la emergencia prehospitalaria desechaban la reanimación en el escenario, y su implementación podría reducir los problemas futuros asociados al uso de estos procedimientos en los pacientes con enfermedades graves.
¿ En la actualidad, nuestro objetivo con el uso de los indicadores citados es la implementación de una nueva política de reanimación en los pacientes gravemente enfermos pertenecientes a nuestra área de actuación.
INTRODUCCIÓN
Contexto
Cada año en Estados Unidos aproximadamente unas 400.000 personas presentan un cuadro de parada cardíaca súbita, en la mayor parte de los casos en el ámbito extrahospitalario1. Las tasas de mortalidad son elevadas y alcanzan casi el 100% en los casos en los que la asistencia prehospitalaria no es capaz de restablecer la circulación espontánea2. Por otra parte, a medida que envejece la población norteamericana aumenta el número de pacientes con parada cardíaca extrahospitalaria y se incrementa la probabilidad de que estos pacientes presenten enfermedades crónicas o que incluso estén en una fase terminal. Este tipo de comorbilidad reduce sustancialmente la probabilidad de conseguir buenos resultados con la reanimación. Finalmente, aunque algunas personas señalan que preferirían fallecer en su casa, la mayor parte de las personas que fallecen actualmente en Estados Unidos lo hace en hospitales que atienden a pacientes con cuadros agudos3.
Se han publicado numerosos estudios en los que se han evaluado los factores predictivos de la supervivencia tras una parada cardíaca extrahospitalaria con aplicación de medidas de reanimación, y en estos estudios se ha demostrado de manera constante que la presencia de un ritmo cardíaco con posibilidad de respuesta a las descargas eléctricas, la realización de maniobras de reanimación cardiopulmonar (RCP) por parte de los espectadores, el tiempo breve desde que tiene lugar la parada cardíaca hasta que llegan al escenario los profesionales del servicio de emergencias médicas (SEM) y la juventud del paciente son todos ellos factores relacionados positivamente con la supervivencia. Además, la ausencia de cualquiera de estos factores predictivos se asocia a un pronóstico infausto. En el estudio de mayor envergadura efectuado hasta el momento, realizado en 16.000 pacientes con parada cardíaca no observada por profesionales del SEM y con un ritmo cardíaco que no respondió a las descargas eléctricas tras la llegada de estos profesionales, al cabo de 1 mes de la hospitalización sólo sobrevivieron 163 pacientes (1,0%); si, además, el episodio de parada cardíaca no fue testificado por nadie, no hubo espectadores que realizaran maniobras de RCP, el tiempo de respuesta superó los 15 min o tuvo lugar cualquier combinación de estos factores, la supervivencia al cabo de 1 mes fue prácticamente nula4. La conclusión de los autores de este estudio fue la de que en este tipo de pacientes no se deben iniciar las maniobras de reanimación.
Importancia
Los estudios como el señalado subrayan la necesidad de determinar la idoneidad de la aplicación de las maniobras de reanimación a las personas en las que es más probable que estas maniobras tengan utilidad. Tradicionalmente, la política de reanimación en Estados Unidos ha sido extremadamente abierta y se han aplicado las maniobras de reanimación incluso a pacientes con posibilidades mínimas de supervivencia y sin tener en cuenta la evolución neurológica de éstos. Incluso en el caso de los pacientes que prefieren evitar la reanimación y que dejan constancia de ello a través de un testamento vital prehospitalario válido, una directiva de avance (DA) o una orden de no reanimación (ONR), no siempre son respetadas sus preferencias5. Por otra parte, los pacientes pueden informar de sus preferencias respecto a la fase terminal de su vida a personas a las que otorgan la capacidad de tomar decisiones por ellos mismos, sin dejar constancia de dichas preferencias en documentos legales a los que puedan acceder fácilmente los profesionales de la emergencia prehospitalaria en el escenario del incidente6.
La ventaja de la reanimación para los pacientes depende, en gran medida, de sus preferencias respecto a la aplicación de las medidas asistenciales y también de la patología subyacente que presenten. Las políticas relativas a los profesionales del servicio de emergencias médicas (SEM) suelen ser muy estrictas en lo que se refiere a los requerimientos para documentar las preferencias de los pacientes y no parecen tener en cuenta las enfermedades comórbidas que puedan presentar7. Esta situación puede dar lugar a la aplicación no deseada e innecesaria de procedimientos invasivos, lo que puede causar daños a los pacientes y un traumatismo psicológico a sus familiares. El traslado de los pacientes al hospital también se ha llevado a cabo por el temor a que los familiares no acepten la declaración de fallecimiento del paciente en el escenario y también por la incapacidad de los profesionales del SEM para facilitar el duelo de los familiares. A pesar de que la reanimación y el traslado de los pacientes son medidas cuya posible utilidad es obvia, a menudo el perjuicio potencial que pueden causar estas medidas se considera de manera insuficiente o bien no se considera en absoluto. Entre los perjuicios potenciales también hay que tener en cuenta el riesgo de la gente de la calle y de las tripulaciones de los SEM cuando se realiza el traslado de pacientes en los que la esperanza de una supervivencia significativa es mínima y en los que se puede prolongar su dolor y sufrimiento sin esperanzas de una calidad de vida aceptable para la mayor parte de las personas. Los pacientes y sus familias deben valorar una estrategia asistencial orientada al alivio del sufrimiento y la consolación cuando los pacientes están realmente en el momento final de su vida8.
Objetivos del estudio
Hasta hace poco, casi todas las agencias de SEM estadounidenses han utilizado los signos de muerte irreversible como único fundamento para desechar la aplicación de las maniobras de reanimación en pacientes con parada cardíaca de origen no traumático, a menos que en el escenario del episodio hubiera una documentación por escrito fiable de la preferencia del paciente para rechazar la reanimación. En nuestro estudio se ha establecido un grupo de expertos para el diseño de indicadores de la idoneidad de la reanimación en pacientes con parada cardíaca de origen no traumático, con los objetivos de: a) facilitar una valoración más flexible de las preferencias de los pacientes a través de las personas designadas por éstos para tomar decisiones respecto a su asistencia en la fase terminal, y b) superar el umbral de los signos de la muerte irreversible con objeto de equilibrar mejor las ventajas y desventajas de la aplicación de la reanimación en situaciones clínicas frecuentes.
El grupo de expertos fue constituido junto con el LAC EMS, como parte del Los Angeles Department of Health Services (LADHS), con el objetivo de considerar la implementación de sus recomendaciones. Por otra parte, todos los participantes determinaron que este protocolo podría servir como un documento de directrices para otras agencias de SEM estadounidenses que persiguen la mejora de la calidad asistencial en las víctimas de parada cardíaca de origen no traumático.
MÉTODOS
Diseño del estudio
El estudio fue aprobado por parte del UC Los Angeles Institutional Review Board. Para determinar los indicadores de calidad que se deberían evaluar, se utilizó un sistema bien establecido denominado método de idoneidad RAND/UCLA9. Este método se desarrolló para su uso en situaciones en las que es insuficiente la evidencia científica que hay para determinar todos los aspectos de las decisiones clínicamente importantes. En estos casos, la opinión de los expertos puede rellenar las soluciones de continuidad en el conocimiento y facilitar el establecimiento de recomendaciones que consideren las ventajas y desventajas potenciales de la aplicación de intervenciones específicas. En nuestro estudio se excluyeron, de manera deliberada, las consideraciones económicas y de recursos.
La reanimación se definió como la provisión de medidas de soporte de la vía respiratoria (mediante intubación o aplicación de una mascarilla con bolsa y válvula), la realización de desfibrilación y la administración de medicamentos como adrenalina, atropina y antiarrítmicos. La decisión relativa al inicio de las medidas de soporte vital básico (por parte de los espectadores o de los profesionales del SEM) no se tiene en cuenta directamente por la mayor parte de los indicadores propuestos; así, en lo que se refiere a varios indicadores se asume que se han iniciado las medidas de soporte vital básico al tiempo que se obtiene la información necesaria para tomar una decisión relativa a la reanimación. Los pacientes considerados en el estudio fueron adultos que habían presentado una parada cardíaca de origen no traumático en el contexto extrahospitalario. Se pidió a los expertos que en el desarrollo de los indicadores de calidad se centraran en el parámetro principal de valoración constituido por la supervivencia sin secuelas neurológicas graves.
Selección de los participantes y ámbito
Nuestro comité de nominación seleccionó a 9 expertos (todos residían y ejercían en la parte sur de California) con el objetivo de reflejar una amplia gama de puntos de vista. El comité de nominación estuvo constituido por miembros del UCLA Emergency Medicine Research Group, profesores de emergencias médicas en Los Angeles County/USC y profesionales del Los Angeles County EMS. Los autores de este estudio fueron excluidos tanto del grupo de expertos como del comité de nominación. Los 9 expertos fueron seleccionados en función de su amplia experiencia en reanimación y en asistencia a enfermos terminales; 3 de ellos eran médicos de urgencias en hospitales universitarios, 2 eran médicos de urgencias en hospitales no universitarios y los 4 restantes eran un profesional de la emergencia prehospitalaria, un profesional de enfermería con formación en emergencia prehospitalaria y un médico con experiencia en cuidados paliativos y en ética médica, además de un capellán hospitalario que ofreció un punto de vista espiritual y moral adicional en relación con las cuestiones relativas a la fase terminal de la vida.
Se revisaron los currículum vitae y los expertos se seleccionaron en función de su reputación en la comunidad y de su experiencia. Los médicos de urgencias que ejercían en hospitales universitarios tenían que haber publicado estudios de investigación sobre asistencia hospitalaria en el Los Angeles County. Los médicos de urgencia que ejercían en hospitales comunitarios fueron considerados clínicos de alto nivel y poseían una experiencia concreta en métodos de investigación, en sistemas SEM o en ambos. El profesional de emergencia prehospitalaria y el profesional de enfermería con formación en emergencia prehospitalaria estaban ejerciendo en el momento presente y eran líderes en su campo. El médico especializado en cuidados paliativos y en ética había publicado diversos trabajos y era una autoridad en su campo. El capellán hospitalario ejercía en uno de los grandes centros médicos del Los Angeles County. Para cada una de estas posiciones se nombraron 2 expertos, por la posibilidad de que hubiera problemas con la participación de alguno de ellos. Finalmente, en todos los casos participó el candidato seleccionados en primer lugar. Ninguno de los expertos señaló presentar conflictos de interés, económicos ni de otro tipo. También se invitó a participar como miembro sin voto en el grupo de expertos a un abogado con experiencia en asistencia médica a enfermos terminales, que realizó una presentación breve al resto del grupo de expertos de las cuestiones relevantes desde el punto de vista legal, respondiendo a todas las dudas legales que se plantearon a lo largo de la discusión entre los expertos.
Recogida y procesamiento de datos
Se llevó a cabo una revisión sistemática de la bibliografía para identificar los determinantes más importantes de la supervivencia hasta el alta sin secuelas neurológicas graves, en pacientes con una parada cardíaca de origen no traumático ocurrida en el contexto prehospitalario. A través de Medline se identificaron 946 artículos publicados desde 1975, con uso de las palabras clave siguientes: reanimación cardiopulmonar (cardio-pulmonary resuscitation), servicios de emergencias médicas (emergency medical services) y parada cardíaca (cardiac arrest). Los metaanálisis y los artículos de revisión relativos a cuadros de parada cardíaca de origen no traumático en el contexto extrahospitalario se evaluaron manualmente para la búsqueda de nuevas referencias bibliográficas. Se excluyeron los artículos en los que aparecían datos de pacientes con parada cardíaca intrahospitalaria y también los que recogían estudios efectuados sobre grupos de población no pertenecientes a Estados Unidos, a menos que en éstos se hubieran usado métodos innovadores o se hubiera evaluado una hipótesis de investigación específica. Ejemplos de ello fueron los estudios en los que se evaluó la utilidad del inicio de la reanimación en comparación con la utilidad de su rechazo, así como los estudios en los que se analizó la influencia de las enfermedades concomitantes sobre la supervivencia. Finalmente, se seleccionaron 97 artículos para su revisión completa.
Los determinantes importantes de la supervivencia sen definieron y clasificaron en 3 categorías: signos de muerte irreversible; preferencias del paciente, y ritmo cardíaco inicial (con las subcategorías de fibrilación ventricular [FV]/taquicardia ventricular [TV] sin pulso, asistolia y actividad eléctrica sin pulso [AESP]). Para cada ritmo cardíaco se valoraron 5 variables candidato: presencia de enfermedades concomitantes (como una enfermedad terminal); edad; observación o no de la parada cardíaca por testigos; aplicación de maniobras de RCP por parte de los espectadores, y tiempo de respuesta de los profesionales. La enfermedad terminal se definió como un proceso patológico indicativo de una supervivencia esperada inferior a 2-3 meses.
Métodos de cuantificación
Mediante la revisión de la bibliografía como guía, los autores de este estudio elaboraron una serie de indicadores candidatos respecto a la idoneidad del rechazo de la reanimación en pacientes con parada cardíaca extrahospitalaria, en función de los factores relacionados con el paciente. Se definió como un indicador apropiado aquel cuyo efecto beneficioso esperado en la salud (p. ej., el aumento de la esperanza de vida) fue superior a las consecuencias negativas esperadas (p. ej., mortalidad, morbilidad o ansiedad en la familia que era testigo del episodio). Para cada ritmo cardíaco, a los indicadores individuales se añadieron factores predictivos adicionales correspondientes al resultado de la reanimación (enfermedades concomitantes, edad, observación o ausencia de observación por testigos del episodio de parada cardíaca, aplicación de maniobras de RCP por parte de los espectadores y tiempo de respuesta).
Los indicadores fueron analizados en el formato SI-ENTONCES-PORQUE (IF-THEN-BECAUSE), en el que SI se refiere a las características clínicas que hacen que los individuos sean elegibles para el indicador considerado (elegibilidad), ENTONCES indica el proceso real que se debe o no llevar a cabo (la asistencia que está indicada) y PORQUE describe el impacto previsto del indicador en la salud del paciente. Se pretendió que el conjunto de indicadores fuera lo suficientemente completo y detallado como para su aplicación a la mayor parte de las situaciones clínicas en las que se podría considerar el procedimiento de reanimación. Los expertos recibieron una revisión de la bibliografía y los indicadores propuestos 2 semanas antes de la reunión, y se les pidió que valoraran (en una escala de 9 puntos, siendo 1 la puntuación más baja y 9 la más alta) la idoneidad de cada indicador. Al final de la reunión se calcularon las puntuaciones medianas. La puntuación mediana de 1-3 significó que el indicador era inapropiado, la de 4-6 que permanecía en una posición intermedia y la de 7-9 que era apropiado y se debería adoptar. Un indicador inapropiado fue aquel cuyas consecuencias negativas superaban su efecto beneficioso en la salud. A los expertos se les pidió que aplicaran su propio razonamiento para complementar la bibliografía médica existente en lo relativo a la determinación de la idoneidad de cada indicador.
Análisis primario de los datos
Los expertos clasificaron la lista de los escenarios clínicos en 2 ocasiones, una antes de la reunión del grupo y otra después de dicha reunión. Las valoraciones iniciales se ofrecieron a los expertos durante la reunión, y en las situaciones en las que hubo desacuerdo se abrió una discusión de grupo. Las valoraciones finales utilizadas en el análisis se clasificaron de la manera siguiente: en primer lugar, se determinó si había habido acuerdo entre los expertos; la idoneidad se consideró incierta en todos los casos de desacuerdo. Consideramos que los expertos presentaban desacuerdo cuando al menos 2 miembros del grupo determinaron que un indicador concreto pertenecía al tercil inferior (1-3) con una puntuación mediana en el rango de 7-9, o viceversa. Las valoraciones medianas efectuadas por todo el grupo sirvieron para clasificar los escenarios respecto a los cuales sí hubo acuerdo. El LAC EMS aceptó la consideración de la implementación de los indicadores valorados por el grupo de expertos como apropiados (7-9) y como factibles (7-9).
Los objetivos de la reunión de los expertos fueron la revisión de los indicadores que los propios expertos habían considerado problemáticos y la reconsideración por parte de los expertos de su puntuación relativa a los indicadores, teniendo en cuenta la discusión con otros expertos tras una presentación breve de la evidencia médica en apoyo de cada indicador. Los autores del estudio que efectuaron la revisión sistemática de la bibliografía fueron los que presentaron la evidencia médica. Durante la reunión, los autores del estudio estuvieron presentes para responder a las preguntas relativas a la bibliografía médica, pero —por lo demás— no participaron en la discusión del grupo. El moderador de la reunión (que también es uno de los autores de este estudio) estuvo presente para hacer avanzar la discusión y para que cada grupo de indicadores fuera discutido durante el tiempo suficiente, pero no participó en el debate. Las valoraciones finales de los indicadores se establecieron durante la reunión del grupo de expertos. Todos los expertos aceptaron la grabación en audio de la reunión y, después, se efectuó la transcripción de dicha grabación.
RESULTADOS
Según las votaciones iniciales de los expertos antes de la reunión del grupo, 27 de los 31 indicadores candidatos originales presentaron una puntuación mediana final de 7 o superior en la escala de 1 a 9 correspondiente a su idoneidad. Más tarde, y antes de la reunión del panel de expertos, se establecieron 4 subgrupos en el apartado de asistolia y otros 4 en la sección de AESP, considerando 2 indicadores en cada uno de ellos. Estos indicadores adicionales especificaron si un episodio concreto de parada cardíaca había sido observado o no por testigos.
La reunión del panel de expertos tuvo lugar el 12 de junio de 2006 en el UCLA Medical Center, y su objetivo fue el de indicar al Los Angeles County EMS el grado de idoneidad de los 39 indicadores considerados respecto a la aplicación de medidas de reanimación en pacientes con parada cardíaca extrahospitalaria de origen no traumático. El grupo de expertos añadió 2 indicadores adicionales en la sección de preferencias del paciente, abordando de esta manera durante la propia reunión del grupo la necesidad de determinar la presencia de una ONR en el contexto prehospitalario, y modificó la redacción de algunos otros indicadores; estas modificaciones fueron incorporadas en el conjunto final de los indicadores. Por ejemplo, los indicadores B1 y B2 se modificaron para que incluyeran una frase que instruyera a los profesionales del SEM para «llevar a cabo la reanimación» al tiempo que simultáneamente preguntan por la posible existencia de una directiva de avance, con el objetivo de que no se retrase el inicio de la reanimación mientras aparece o no dicho documento (tabla 1).
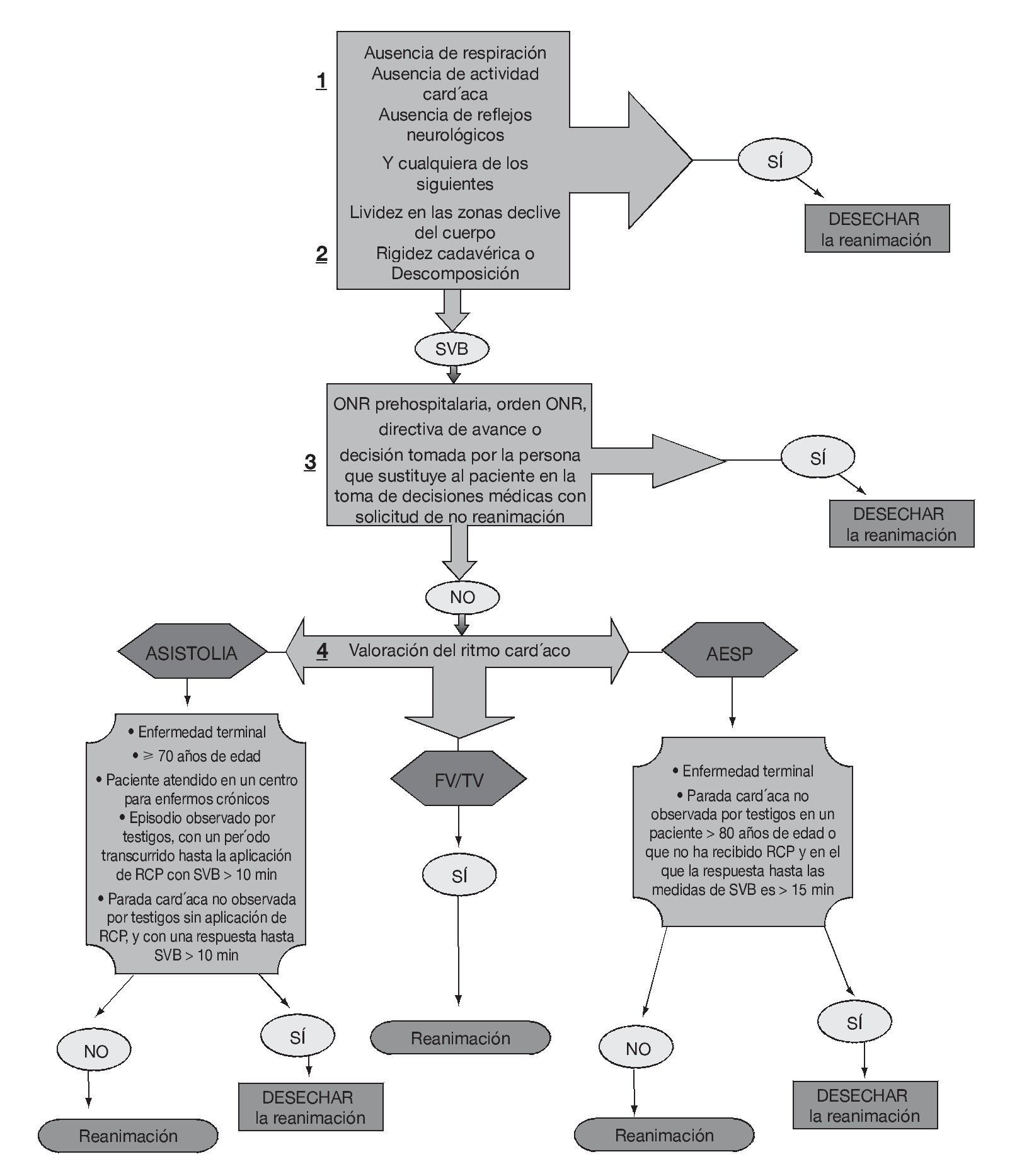
Un total de 28 de los 41 indicadores candidatos presentó una puntuación mediana final de 7 o superior en la escala de 1 a 9 relativa a la idoneidad, por lo que se recomendaron al LAC DHS (tabla 1). En la figura 1 se recoge un algoritmo que muestra los elementos constitutivos de los indicadores recomendados. La reanimación se debería desechar en los pacientes sin respiración, actividad cardíaca o reflejos neurológicos, así como en los que presentan rigidez cadavérica, livideces en las zonas declive o descomposición evidente. Después, se pasa a considerar las preferencias del paciente, a través de documentos como la ONR prehospitalaria o la directiva de avance, o bien a través de la decisión tomada por una persona que aparentemente puede sustituir al paciente en este proceso. Si las preferencias del paciente son desconocidas o se considera adecuada la reanimación, se lleva a cabo una evaluación del ritmo cardíaco. Los pacientes con FV o TV sin pulso deben ser atendidos mediante las maniobras de reanimación en función del algoritmo señalado. Las decisiones relativas a la aplicación de la reanimación en pacientes con asistolia o AESP deben tener en cuenta 5 variables. Estas variables son distintas combinaciones de factores clínicos, como la presencia de una enfermedad terminal, la edad avanzada, la residencia del paciente en un centro para enfermos crónicos, la parada cardíaca no observada por testigos y el tiempo de respuesta excesivo (p. ej., «si el ritmo cardíaco inicial es el de asistolia y sabemos por la persona que sustituye al paciente en la toma de decisiones médicas que éste presenta una enfermedad terminal, entonces se debe desechar la reanimación»).
FIGURA 1. Algoritmo para uso por parte de los profesionales de la emergencia prehospitalaria.
AESP: actividad eléctrica sin pulso; FV: fibrilación ventricular; ONR: orden de no reanimación; SVB: soporte vital básico; TV: taquicardia ventricular.
Según lo definido previamente, solamente hubo desacuerdo en un indicador (E4b); 2 expertos lo valoraron en el rango de inapropiado, mientras que la puntuación mediana relativa a su idoneidad fue 7. Trece indicadores presentaron una puntuación de idoneidad 7. Tres indicadores (B7, D2, E2) presentaron puntuaciones medianas de idoneidad de 3. Los 10 indicadores restantes que no fueron recomendados presentaron puntuaciones medianas de idoneidad en el rango indeterminado (4-6). Todos estos 10 indicadores pertenecieron a la sección de AESP y parecieron reflejar los comentarios efectuados por los expertos en el sentido de que la supervivencia es mayor en los pacientes con AESP que en los que presentan asistolia, especialmente en el caso de los adultos.
LIMITACIONES
La opinión de los expertos puede ser importante, pero sigue siendo únicamente una opinión en ausencia de evidencia que la apoye. A pesar de que nuestro grupo de expertos efectuó una revisión exhaustiva de la bibliografía existente, ésta estuvo limitada por la inexistencia de ensayos clínicos efectuados con asignación aleatoria y control en este campo. La evidencia existente tiene un carácter predominantemente de observación y en lo relativo a algunos de los indicadores no hay ninguna forma de evidencia en el momento presente. Por otra parte, el método de idoneidad RAND/UCLA ha permitido predecir los resultados de los ensayos clínicos que se realicen con asignación aleatoria y control en el futuro10. Además, no es posible aplazar las decisiones hasta que haya una evidencia adecuada; la política actual se desarrolló de manera similar en una época en la que la evidencia para guiar este proceso era insuficiente, y consideramos que nuestro grupo de expertos presentaba la diversidad y la experiencia suficientes como para ofrecer recomendaciones que pudieran mejorar la estrategia que había que aplicar en las situaciones de parada cardíaca prehospitalaria. Intentamos evitar los sesgos en la composición del grupo de expertos mediante la exclusión de la participación de los autores del estudio en el comité de nominación.
Todos nuestros expertos ejercían en la zona sur de California y es necesario reconocer que los estándares relativos a la aplicación de la reanimación y a las preferencias de los pacientes reflejan diversos factores sociales y de tipo médico, por lo que pueden presentar variaciones a lo largo del país. Por ello, los grupos que consideren la implementación de nuestras recomendaciones deben tener en cuenta los estándares regionales en su zona de actuación.
Finalmente, la elaboración y recomendación de los indicadores en función del lugar de residencia es especialmente difícil, aunque se considera un factor importante. Las personas atendidas en centros asistenciales para enfermos crónicos a menudo presentan características heterogéneas y en estos centros puede haber tanto pacientes con procesos agudos como pacientes con procesos crónicos, lo que hace que las asunciones respecto a las enfermedades concomitantes sean especialmente problemáticas. Por tanto, consideramos que nuestras recomendaciones relativas a la aplicación de los criterios propuestos a los episodios de parada cardíaca que tienen lugar en un centro de asistencia a enfermos crónicos deben ser objeto de un análisis especialmente detallado.
DISCUSIÓN
Nuestro panel de expertos identificó 28 indicadores que consideramos que son los que definen mejor tanto las circunstancias en las que la reanimación en el escenario tiene más posibilidades de ser útil como las circunstancias en las que no se debe intentar la reanimación debido a la existencia de una probabilidad inaceptablemente baja de supervivencia del paciente sin secuelas neurológicas. Entre estos indicadores están el conocimiento y el respeto de las preferencias de los pacientes, expresadas en forma de documentos escritos o expresadas verbalmente por parte de los familiares, así como las combinaciones de criterios clínicos que permiten predecir una evolución neurológica mala, como la asistolia, la presencia de una enfermedad terminal, la edad superior a 70 años y el tiempo de respuesta de los profesionales del SEM superior a 15 min.
Estos indicadores van más allá de los que se utilizan actualmente en la mayor parte de las agencias de SEM estadounidenses, que en su mayoría han limitado el rechazo a la reanimación a las situaciones en las que el paciente presenta signos obvios de muerte irreversible. El riguroso proceso aplicado por el panel de expertos en nuestro estudio incorpora el más fino equilibrio entre las ventajas y desventajas que se puede esperar para cualquier procedimiento médico.
La implementación de indicadores como los propuestos conlleva varias dificultades. Cuando el SEM recibe el aviso para atender a un paciente con parada cardíaca, sus profesionales deben actuar con rapidez, a menudo en un contexto en el que hay muy poca información relativa al paciente que les permita tomar decisiones. Los indicadores propuestos por nuestro panel de expertos se evaluaron explícitamente para su posible aplicación en este tipo de situaciones. No solamente incorporan la información clínica obtenida por los profesionales de la emergencia prehospitalaria, a través de la exploración física y de la valoración de los documentos legales, sino también la información obtenida por la familia y por otras personas significativas. Estos elementos y datos (p. ej., la edad y la presencia de una enfermedad terminal) se diseñaron para que su determinación sea sencilla en el, a menudo, contexto caótico que se genera en un episodio de parada cardíaca. No obstante, la auténtica prueba de la posibilidad de aplicación de un indicador es su implementación real.
Nuestros expertos consideraron que, en ausencia de signos de muerte irreversible, la consideración más importante que hay que tener en cuenta por los profesionales del SEM es la relativa a las preferencias del paciente respecto a la reanimación. Los pacientes exigen el respeto de sus deseos en lo que se refiere a su asistencia en situación terminal, por lo que es necesario intentar aclarar por anticipado dichas preferencias. No obstante, sólo aproximadamente el 15-25% de la población ha expresado de manera explícita estos deseos6,
aunque en el conjunto de las personas con riesgo de parada cardíaca este porcentaje puede ser mayor. Por otra parte, los profesionales del SEM no siempre disponen de las DA en el momento en el que un paciente pesenta una parada cardíaca, en las situaciones en las que los familiares o los profesionales de enfermería no pueden localizar el documento o bien si un paciente tiene la parada cardíaca en un lugar público y no lleva encima su DA. Incluso en el caso de los pacientes que han completado una DA, en ocasiones este documento está redactado de manera vaga o compleja que dificulta su aplicación en una situación clínica específica. Sin embargo, los pacientes también pueden exponer a sus familiares sus preferencias relativas a la situación terminal, incluso a pesar de que no hayan rellenado formalmente una DA.
En un estudio efectuado en el estado de Washington fueron evaluados los servicios de SEM en los que había un documento de directrices que les permitía a sus profesionales rechazar la reanimación en los pacientes en situación terminal tan sólo con una solicitud verbal de ello efectuada por la familia, incluso en ausencia de un documento formal11. A los profesionales de estos SEM del estado de Washington se les permitía desechar la reanimación si la familia así lo solicitaba verbalmente, si era evidente que el paciente estaba en una «situación terminal» o concurrían ambas circunstancias. En este estudio se observó que los profesionales del SEM que habían implementado estas directrices desecharon la reanimación en el 11,8% de los casos, en comparación con el 5,3% de los casos en el contexto de los SEM control. El respeto a la solicitud verbal de rechazo de la reanimación representó hasta el 53% de los casos; el 90% de los técnicos de emergencias médicas (TEM) consideró que la decisión de desechar la reanimación fue sencilla y fácil de implementar en la mayor parte de los casos.
Nuestros indicadores incorporan las preferencias de los pacientes expresadas verbalmente por ellos mismos o por sus familiares, o bien a través de una ONR prehospitalaria o una DA. Seis de los 7 indicadores relativos a las preferencias del paciente fueron considerados apropiados. Si se implementaran, los SEM no solamente tendrían que determinar la posible existencia de una ONR prehospitalaria, una directiva de avance o una orden ONR, sino que también tendrían que respetarla. Además, los profesionales de los SEM deberían respetar los deseos de un familiar o de la pareja que convive con el paciente, aún no estando casada con éste, en el caso de que no haya un documento de este tipo. El único indicador que no se consideró idóneo en esta sección fue el correspondiente a que la decisión de una persona designada previamente por el paciente para tomar decisiones en su nombre tuviera un valor mayor que un documento legal que indicara el rechazo a la reanimación. Este indicador se consideró ilegal por el abogado presente en la reunión debido a que los profesionales sanitarios están obligados a respetar los deseos de los pacientes cuando éstos se conocen.
Si las preferencias del paciente respecto a la reanimación se desconocen, entonces se aplican los indicadores relativos al ritmo cardíaco. Todos los indicadores del ritmo cardíaco se deben tener en cuenta en las situaciones en las que las preferencias del paciente son desconocidas o bien son conocidas y congruentes con la asistencia médicamente indicada. Esto quiere decir que en los pacientes en situación de parada cardíaca y sin preferencias conocidas es necesaria la valoración del ritmo cardíaco inicial con objeto de determinar su posibilidad de supervivencia. En los estudios en los que se ha efectuado el seguimiento hasta el alta hospitalaria de todos los pacientes atendidos por los SEM con ritmos iniciales de FV, las tasas de supervivencia han oscilado entre el 11 y el 25%12-15. Dado que la supervivencia está muy relacionada con la asitolia y la AESP, el panel de expertos recomendó que los profesionales de la emergencia prehospitalaria aplicaran la reanimación en los pacientes con parada cardíaca que presentaran cualquier forma de ritmo cardíaco con posible respuesta a las descargas eléctricas. Entre ellos, la FV y la TV sin pulso. En los pacientes con un ritmo cardíaco no susceptible a las descargas cardíacas asociado a un pronóstico universalmente malo, los expertos recomendaron desechar la reanimación en ciertos escenarios clínicos.
La AESP, denominada anteriormente disociación electromecánica, es el ritmo menos frecuente en los episodios de parada cardíaca de origen no traumático que tienen lugar en el contexto extrahospitalario. Según los resultados obtenidos en los estudios realizados acerca de ello, este tipo de actividad eléctrica representa solamente el 8-25% de los ritmos cardíacos iniciales en el escenario de un episodio14,16,17. En las víctimas de una parada cardíaca atendidas por los SEM, las tasas de supervivencia hasta el alta hospitalaria oscilan entre el 0 y el 6,3%14,15. Estas tasas son mayores que las correspondientes a la asistolia, pero inferiores a las correspondientes a la FV y a la TV sin pulso. Por esta razón, sólo se recomendaron 3 de los 14 indicadores AESP; el resto se desechó debido a su indeterminación o a su idoneidad baja. Solamente se debe desechar la reanimación en los pacientes con AESP que presentan una enfermedad terminal conocida, que sufren una parada cardíaca no observada por testigos o que tienen más de 80 años de edad, así como en los que el tiempo de respuesta del SEM para la aplicación de medidas de soporte vital básico (SVB) es superior a 15 min.
En un estudio reciente, publicado por Morrison et al18 en New England Journal of Medicine, se evaluó una regla de predicción clínica que deben utilizar los profesionales del SEM en la terminación del SVB. Esta regla de predicción propone que en ausencia de la posibilidad de aplicación de medidas de soporte vital cardíaco avanzado (SVCA) se debe considerar la interrupción de la reanimación en los casos en los que no se consigue la reanudación espontánea de la circulación antes del traslado del paciente, en los que el paciente presenta un ritmo cardíaco sin susceptibilidad a las descargas eléctricas y en los casos en los que el episodio de parada cardíaca no es observado por los profesionales del SEM. Aplicada de manera prospectiva, esta regla presentó una especificidad del 90,2% respecto a la recomendación del mantenimiento de la reanimación y, posiblemente, un valor predictivo respecto al fallecimiento del 99,5% respecto a la interrupción de la reanimación. Cuando se añadieron el tiempo de respuesta superior a 8 min y la parada cardíaca no observada por ningún espectador, la especificidad y el valor predictivo positivo aumentaron hasta un 97,6 y un 99,7%, respectivamente. Esta regla de predicción se puede comparar con la sección de valoración del ritmo cardíaco (AESP y asistolia) de nuestro algoritmo recogido en la figura 1. Dado que el tiempo de traslado debe ser superior a 10 min (o 15 min en el caso de los pacientes con AESP), nuestros expertos adoptaron una postura más conservadora que la contemplada por esta regla de predicción. Así, es poco probable que la aplicación de nuestro algoritmo dé lugar a una aplicación insuficiente de la reanimación en las víctimas de parada cardíaca.
Si el paciente presenta asistolia o AESP, los indicadores exigen la valoración de la evidencia de una enfermedad terminal. En el estudio efectuado en el estado de Washington, las agencias de SEM tuvieron libertad para determinar si un paciente estaba en «situación terminal». Se les permitió desechar la reanimación si consideraban que las maniobras de RCP eran «inútiles, inapropiadas o inhumanas». La ventaja de esta estrategia es el respeto más apropiado de las preferencias de la familia y del paciente, lo que tiene como consecuencia una disminución del número de casos de pacientes reanimados en contra de sus propios deseos y de los deseos de sus familias, simplemente debido a que el documento administrativo correspondiente no está en su sitio. Por otra parte, se puede argumentar que esta estrategia puede dar lugar a una variación injustificada de la aplicación de la reanimación en función de factores que son irrelevantes respecto a su posible idoneidad médica. Nuestros expertos consideraron que los profesionales de los SEM podrían tener dificultades para tomar decisiones complejas respecto al pronóstico en ausencia de indicadores claros y específicos.
La identificación de los pacientes en situación terminal cuando el SEM recibe un aviso para atender un episodio de parada cardíaca es muy problemática. Muchas personas con capacidad para tomar decisiones médicas en nombre del paciente pueden no ser conscientes del pronóstico del paciente. Por esta razón, nuestro grupo ha adoptado una definición de enfermedad terminal deliberadamente restrictiva. El objetivo ha sido el de intentar diferenciar un paciente que tiene un cáncer metastásico potencialmente curable del paciente que recibe medidas paliativas en una residencia para enfermos terminales. Se ha definido la enfermedad terminal como una situación en la que la persona que puede tomar decisiones en nombre del paciente señala que el propio paciente no va a sobrevivir más allá de 2-3 meses, con objeto de diferenciar entre los 2 tipos citados de pacientes.
Otros datos y elementos diferentes de la enfermedad terminal y asociados también a un pronóstico malo son la edad avanzada y el período prolongado entre la parada cardíaca y el inicio de las maniobras de reanimación. Al considerar a los pacientes con asistolia, el panel de expertos determinó que el rechazo de la reanimación era apropiado, excepto en los casos en los que la parada no es observada por ningún testigo (y también en ausencia de otros indicadores concretos, como la edad avanzada o la presencia de una enfermedad terminal); la razón es que los expertos expresaron su temor a que se dejara de intentar la reanimación en pacientes con un problema potencialmente reversible, como una sobredosis de fármacos.
Quizá, los indicadores más controvertidos fueron los relativos al lugar de residencia del paciente. En varios estudios se ha demostrado que las personas atendidas en centros para enfermos terminales presentan una evolución peor tras la parada cardíaca, en comparación con las personas que no residen en estos centros. En las residencias para enfermos terminales se produce el 20% de los fallecimientos y se espera que para 2020 esta cifra se eleve hasta el 40%19. Algunas de las personas que residen en este tipo de centros mantienen una orden ONR en sus historias clínicas, pero otras no lo hacen. Las tasas de buenos resultados en la reanimación de las personas que residen en centros para enfermos terminales (definidos los buenos resultados como la supervivencia hasta el alta hospitalaria) oscilan entre el 0 y el 5%, aunque en la mayor parte de los estudios este porcentaje se sitúa en la proximidad de la parte baja de dicho rango20. Por esta razón, el panel de expertos decidió en última instancia desechar la reanimación en todas las personas residentes en centros para enfermos terminales cuyo ritmo cardíaco fuera la asistolia, a pesar de que la heterogeneidad existente entre las personas atendidas en este tipo de centros (incluyendo algunas que pueden permanecer durante cortos períodos por razones como la rehabilitación respecto a una enfermedad médica aguda) fue motivo de preocupación para algunos expertos. Aunque estos expertos consideraron que se podría considerar injusto el rechazo de la reanimación simplemente por el hecho de que un paciente resida en un centro para enfermos terminales; finalmente, el grupo decidió adoptar este indicador debido a la evidencia empírica de los resultados extremadamente limitados obtenidos en los pacientes de este grupo que presentan una parada cardíaca con asistolia.
Nuestro panel de expertos decidió explícitamente no considerar el coste económico de la reanimación al evaluar los indicadores candidatos. A pesar de que éste puede ser un factor importante en la decisión última, se consideró que lo más adecuado era establecer, en primer lugar, directrices fundamentadas puramente en la idoneidad médica. Es posible que algunas agencias de SEM contemplen los valores comunitarios locales y decidan restringir adicionalmente los esfuerzos de reanimación, pero consideramos que es importante valorar en primer lugar las circunstancias en las que es poco probable que las ventajas médicas superen a las desventajas de tipo médico, incluso aunque el servicio no tuviera ningún coste económico.
Consideramos que el desarrollo de los indicadores de calidad es un paso importante para ayudar a las agencias de SEM a optimizar sus políticas respecto a la parada cardíaca prehospitalaria. Nuestro panel de expertos definió una serie de indicadores para desechar la reanimación tomando como punto de partida las preferencias de los pacientes y su calidad de vida, más que las políticas actuales aplicadas en este momento en la mayor parte de las agencias de SEM. La implementación de estos indicadores se está considerando en Los Angeles y esperamos que en última instancia dichos indicadores puedan ayudar a otras agencias de SEM a definir sus propias políticas respecto a la aplicación de las maniobras de reanimación en las víctimas de parada cardíaca prehospitalaria.
Panel de expertos:
W. Richard Bukata, MD
Emergency Physician, San Gabriel Valley
Mark Eckstein, MD
Emergency Physician, Los Angeles County/USC Marianne Gausche-Hill, MD
Emergency Physician, UCLA-Harbor
Capitán Tom LaPonsey
Paramedic, Santa Monica Fire
Jodi Nevandro, RN
Nurse Paramedic, Santa Monica Fire
Padre Chris Ponnet
Hospital Chaplain, Los Angeles County/USC Samuel Stratton, MD
Emergency Physician, UC Irvine
Atilla Uner, MD
Emergency Physician, UC Los Angeles
Neil Wenger, MD
Ethicist/Palliative Care Physician, UC Los Angeles
Recibido el 11 de diciembre de 2006 por parte del Robert Wood Johnson Clinical Scholars Program, University of California, Los Angeles, CA (CRG); el Department of Medicine, University of California, Irvine, CA (RL); el Department of Emergency Medicine, University of California, Los Angeles, Los Angeles, CA (JRH); el Emergency Medical Services, Los Angeles County Department of Health Services, Los Angeles, CA (WK) y el Department of Medicine, VA Greater Los Angeles Healthcare System, University of California, Los Angeles, CA (KAL, SMA). Revisión aceptada el 27 de abril de 2007; aceptado para publicación el 27 de abril de 2007.
CG, BL, JRH, WK, KAL y SMA idearon y designaron el estudio. CG obtuvo financiación de investigación. CG y BL realizaron la revisión bibliográfica básica. CG, BL, JRH, WK y SMA participaron en la selección y el reclutamiento de los expertos. CG, BL, KAL y SMA diseñaron los indicadores. SMA participó en el análisis estadístico. CG realizó el primer boceto del original y todos los autores contribuyeron sustancialmente a su revisión.
Correspondencia y solicitud de separatas:
Corita R. Grudzen, MD, Robert Wood Johnson Clinical Scholars Program, University of California, Los Angeles, 911 Broxton Ave., Los Angeles, CA 90024.
Correo electrónico: cgrudzen@mednet.ucla.edu
Este estudio ha recibido apoyo económico por parte del Robert Wood Johnson Clinical Scholars Program. KL ha recibido una ayuda económica para el desarrollo profesional por parte del VA Health Services Research and Development Service.
doi: 10.1080/10903120701536925