La rotura de membranas representa un aumento en la morbimortalidad maternofetal por riesgos como lo son la corioamnionitis, la prematuridad, el síndrome de dificultad respiratoria, etc., tanto para la madre como para el producto. El índice de relación plaquetas-linfocitos se ha utilizado como biomarcador de inflamación en diversas patologías, incluida la rotura prematura de membranas pretérmino.
Materiales y métodosRealizamos este estudio retrospectivo, descriptivo y observacional, de tipo casos y controles, donde incluimos 206 pacientes embarazadas mayores de 22 semanas de gestación con rotura de membranas (de término y pretérmino); y como grupo control, 93 pacientes con diagnóstico de desproporción cefalopélvica sin otra comorbilidad cuyo embarazo fue interrumpido vía abdominal, en el Hospital Ángeles Pedregal entre 2012 y 2017.
ResultadosSe calculó el índice plaquetas-linfocitos y se encontraron elevados de manera estadísticamente significativa en el grupo de rotura prematura de membranas pretérmino en comparación con el grupo control. Se encontró tendencia al aumento en el conteo plaquetario tanto en el grupo de rotura prematura de membranas de término como en el grupo de pretérmino en comparación con el grupo control, ambos estadísticamente significativos.
ConclusionesLos resultados de este estudio son de gran importancia por la utilidad diagnóstica de un estudio tan costo-efectivo y accesible como lo es la biometría hemática para obtener el índice plaquetas-linfocitos en pacientes con rotura de membranas pretérmino.
The rupture of membranes increases perinatal morbidity and mortality due to the risk of chorioamnionitis, prematurity, respiratory distress syndrome, among others, for both the mother and foetus. The platelet-to-lymphocyte ratio has been previously used as an inflammatory biomarker in various pathologies, including the pre-term premature rupture of membranes.
Materials and methodsA retrospective, descriptive, and observational, case-control study was conducted on 206 pregnant patients over 22 weeks of gestational age with rupture of membranes (at term and pre-term). A control group included 93 patients with a diagnosis of cephalopelvic disproportion without any other pathology that were interrupted at the Hospital Angeles Pedregal, Mexico, from 2012 to 2017.
ResultsThe platelet-to-lymphocyte ratio was calculated in these patient groups, and was found to be statistically significantly elevated in the group with pre-term premature rupture of membranes compared to the control group. A tendency for a higher platelet count was found in patients with rupture of membranes at both pre-term and at term, and statistically significant when compared to the control group.
ConclusionsThe results in this study are of great importance due to the diagnostic use of an accessible and low-cost test such as the biometric blood test used to calculate de platelet-to-lymphocyte ratio in patients with pre-term premature rupture of membranes.
La rotura prematura de membranas (RPM) se define como la pérdida de continuidad de las membranas corioamnióticas una hora previa al inicio del trabajo de parto1,2. Se clasifica en RPM de término (término temprano de 37-38.6 SDG, y término completo de 39-40.6 SDG) y RPM pretérmino (RPPM) (tardío de 34-36.6 SDG, y pretérmino temprano de 24-33.6 SDG)1-4. Esta patología representa un aumento en la morbimortalidad maternofetal, ya que se puede asociar a complicaciones como corioamnionitis, con un riesgo proporcional al tiempo de latencia del mismo1. Complicaciones importantes asociadas al recién nacido incluyen prematurez, síndrome de dificultad respiratoria, sepsis, hemorragia intraventricular, enterocolitis necrosante y muerte1. Por este motivo, es imprescindible el diagnóstico oportuno de esta patología, en especial en gestaciones pretérmino.
La rotura de membranas se asocia a un estado de inflamación aguda secundario a una actividad aumentada de enzimas proteolíticas y activación de citocinas (un 26-50% de las placentas después de RPPM muestran datos de corioamnionitis en el estudio histopatológico) que degradan el colágeno dentro de la matriz extracelular5-8. El origen de este estado inflamatorio tiene un componente tanto materno (colonización e infección bacterianas) como fetal (microbiota intestinal fetal)5.
El diagnóstico de RPM y RPPM puede ser difícil en la práctica de rutina, ya que por lo general se basa en hallazgos clínicos2. Esto crea una necesidad de exámenes de segunda línea que se adapten en forma de costo-beneficios a los diferentes niveles de atención de nuestro país, ya que no todos cuentan con los métodos de detección utilizados en esta patología (microscopio para evaluación de cristalografía, papel de nitrazina, etc.). La trascendencia de la detección recae en la decisión del tratamiento oportuno y adecuado de gestaciones pretérmino o inclusive de término para evitar la infección clínica o subclínica de la madre y el feto2,9.
En un estado de inflamación sistémica, existe un cambio en el contenido de reactantes de fase activa, como lo son la neutrofilia, linfocitopenia relativa y trombocitosis (o al menos una tendencia a esta). Estas células inflamatorias pueden aumentar las relaciones entre plaquetas-linfocitos, neutrófilos-linfocitos e inclusive linfocitos-monocitos10. El índice plaquetas-linfocitos (PLR) se ha utilizado como biomarcador inflamatorio en diversas patologías, como cardiopatías, apendicitis, preeclampsia, cáncer colorrectal, e inclusive se ha aplicado para el diagnóstico de RPPM, lo cual ha sido recientemente descrito por Toprak et al. en 2017 en un estudio en el que reportan una asociación entre el PLR y la relación neutrófilos-linfocitos (NLR) estadísticamente significativa (p<0.001) en RPPM11. Sin embargo, estos autores fallaron en evaluar el PLR y el NLR en pacientes con RPM. De la misma manera, no hay estudios previos que reporten estos biomarcadores en gestaciones con RPM y RPPM en población mexicana.
El objetivo del presente estudio es evaluar el índice PLR en gestaciones con RPM y RPPM en la población mexicana.
Material y métodosEste es un estudio retrospectivo, descriptivo, observacional, de tipo casos y controles. Se estudiaron 206 pacientes embarazadas con diagnóstico de rotura de membranas sin comorbilidades, entre enero de 2012 y diciembre de 2017. En el mismo periodo, se tomaron 93 pacientes con edades similares, sin comorbilidades, pero con diagnóstico de embarazo de término y desproporción cefalopélvica que ingresaban a interrupción abdominal, para utilizar como grupo control. Se decidió no utilizar un grupo control de pacientes pretérmino sin RPPM, pues esta ya había sido evaluada previamente10. El estudio se llevó a cabo en el Hospital Ángeles Pedregal, un centro afiliado a una universidad, privado y de tercer nivel. Se tomaron variables clínicas de edad, índice de masa corporal (IMC), número de gestas y evento obstétrico (partos, cesáreas, aborto, ectópico), edad gestacional, tiempo de latencia (horas de rotura de membranas hasta el parto), datos de biometría hemática previa a su ingreso a unidad de labor (hemoglobina, hematocrito, plaquetas, leucocitos, linfocitos, neutrófilos) y tipo de antibiótico utilizado. Dentro de las variables del desenlace obstétrico, incluimos el tipo de resolución obstétrica (parto o cesárea), el peso del recién nacido, APGAR a los minutos primero y quinto y sexo del recién nacido.
Para el cálculo del índice PLR se dividió el número de plaquetas entre el número absoluto de linfocitos10. El índice NLR se calculó dividiendo el número absoluto de neutrófilos entre el número absoluto de linfocitos10; ambos de la misma manera en que fueron descritos previamente por Toprak et al., 2017. La información se tomó de la misma muestra de biometría hemática, analizada por el equipo CELL-DYN Ruby (Abbott, Abbott Park, IL, EE.UU.).
Para el análisis estadístico, se utilizaron medidas de tendencia central, así como la t de Student a dos colas para la comparación de matrices, analizado por el programa SPSS versión 17.0 (SPSS Inc., Chicago, IL, EE.UU.).
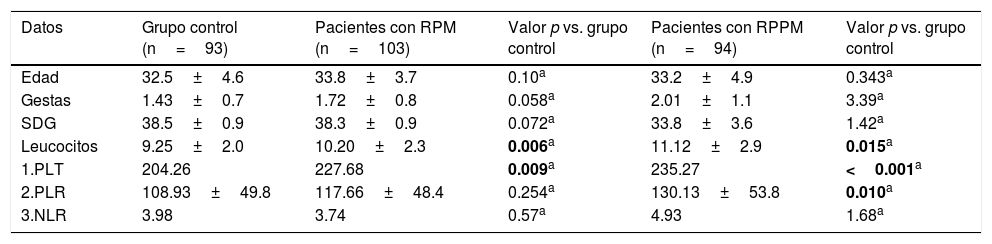
ResultadosLos resultados clínicos y el desenlace obstétrico se presentan en las tablas 1 y 2. Del total de 197 embarazadas con rotura de membranas, el grupo de RPM fue de 103 pacientes y el grupo de RPPM fue de 94 pacientes. No hubo diferencia estadísticamente significativa en los datos demográficos de las pacientes: la media de edad en los grupos control, RPM y RPPM fue de 32.5, 33.8 y 33.2, respectivamente. El número de gestas fue de la misma manera similar, al igual que la edad gestacional. La edad promedio de rotura de membranas en el grupo de RPPM fue de 33.8 SDG (ver tabla 1).
Características demográficas y clínicas de la población
| Datos | Grupo control (n=93) | Pacientes con RPM (n=103) | Valor p vs. grupo control | Pacientes con RPPM (n=94) | Valor p vs. grupo control |
|---|---|---|---|---|---|
| Edad | 32.5±4.6 | 33.8±3.7 | 0.10a | 33.2±4.9 | 0.343a |
| Gestas | 1.43±0.7 | 1.72±0.8 | 0.058a | 2.01±1.1 | 3.39a |
| SDG | 38.5±0.9 | 38.3±0.9 | 0.072a | 33.8±3.6 | 1.42a |
| Leucocitos | 9.25±2.0 | 10.20±2.3 | 0.006a | 11.12±2.9 | 0.015a |
| 1.PLT | 204.26 | 227.68 | 0.009a | 235.27 | <0.001a |
| 2.PLR | 108.93±49.8 | 117.66±48.4 | 0.254a | 130.13±53.8 | 0.010a |
| 3.NLR | 3.98 | 3.74 | 0.57a | 4.93 | 1.68a |
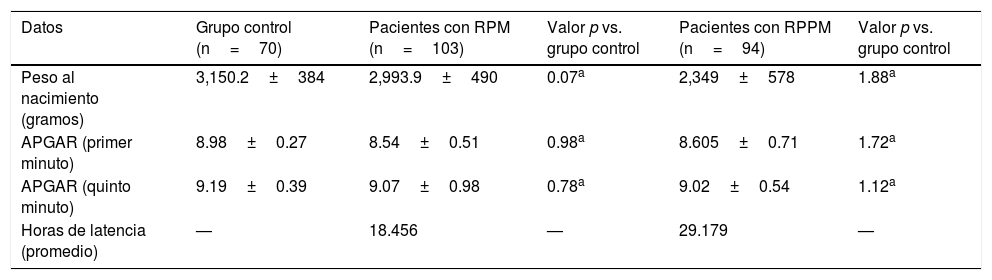
Características del desenlace obstétrico de la población
| Datos | Grupo control (n=70) | Pacientes con RPM (n=103) | Valor p vs. grupo control | Pacientes con RPPM (n=94) | Valor p vs. grupo control |
|---|---|---|---|---|---|
| Peso al nacimiento (gramos) | 3,150.2±384 | 2,993.9±490 | 0.07a | 2,349±578 | 1.88a |
| APGAR (primer minuto) | 8.98±0.27 | 8.54±0.51 | 0.98a | 8.605±0.71 | 1.72a |
| APGAR (quinto minuto) | 9.19±0.39 | 9.07±0.98 | 0.78a | 9.02±0.54 | 1.12a |
| Horas de latencia (promedio) | — | 18.456 | — | 29.179 | — |
Los leucocitos se encontraron elevados de manera estadísticamente significativa en los grupos de RPM y RPPM en comparación con el grupo control. Las plaquetas mostraron una tendencia estadísticamente significativa a aumentar tanto en los grupos de RPM como de RPPM en comparación con el grupo control. El PLR se encontraba aumentado de manera estadísticamente significativa en el grupo de RPPM en comparación con el grupo control. La diferencia en el PLR entre los grupos de RPM y RPPM no fue estadísticamente significativa (p=0.09).
En cuanto a los resultados del desenlace obstétrico, no hubo diferencias estadísticamente significativas respecto al peso al nacimiento entre los grupos, ni APGAR a los minutos primero y quinto. El grupo de control no contaba con tiempo de latencia, pues se trata de pacientes sin rotura de membranas; sin embargo, entre los grupos de RPM y RPPM, el tiempo de latencia fue mayor en el de RPPM (29.1h vs. 18.4h).
Discusión y conclusionesEl hallazgo principal de nuestro estudio fue que la elevación del PLR estuvo muy por encima del límite de 117.14 que marca la bibliografía10. Sin embargo, nuestros hallazgos fueron similares a estudios previos. Por ejemplo, Toprak et al., en 2017, reportan que las plaquetas tienden a elevarse con la rotura de membranas. Nuestros hallazgos demuestran una relación similar: las cifras plaquetarias son estadísticamente mayores en el grupo de RPM y de RPPM en comparación con el grupo control, lo cual coincide con la literatura en cuanto al comportamiento de trombocitosis en estados de inflamación sistémica y liberación de células inflamatorias9,10. Estudios previos de aplicación del marcador de PLR en rotura de membranas no habían incluido a un grupo de rotura de membranas en embarazos de término. En este grupo encontramos que ni el PLR ni el NLR se ven elevados respecto al grupo control.
Se ha reportado previamente que mediadores inflamatorios se elevan en condiciones de corioamnionitis y esta entidad puede ser diagnóstica en parte por criterios de laboratorio. Sin embargo, en contraste con la literatura previa y con base en este estudio, el PLR podría tener utilidad de orientación diagnóstica solamente en RPPM y no en RPM10. De igual forma, es necesario complementar el estudio de PLR y NLR en pacientes con RPM y RPPM y evaluar su utilidad como factor pronóstico, como se utiliza en el cáncer colorrectal y mamario11,12.
Este estudio es importante para apoyar el uso de una prueba común y costo-efectiva como la biometría hemática para obtener el PLR en pacientes con rotura de membranas entre las 22 y 36.6 SDG.
Conflicto de interesesNinguno de los autores declara conflicto de intereses ni se obtuvo financiamiento para el presente estudio.