El uso de antibióticos influye en la resistencia bacteriana tanto a nivel individual como comunitario. El uso previo de antibióticos es un factor de riesgo para el estado de portador y la infección por S. pneumoniae resis-tente1-6 y los microorganismos resistentes se asocian con un mayor riesgo de fracaso de tratamiento, complicaciones y muerte7-10. La resistencia está influida por la presión selectiva relacionada con el volumen de uso de antimicrobianos comunitarios11-15; y es especialmente influyente el uso pediátrico de antibióticos. Como pro medio, cada niño de Estados Unidos recibe 0,54-1,89 prescripciones anuales de aquéllos16-18 y los niños pequeños son un reservorio de infección por S. pneumoniae resistente1,4,19. Entre individuos colonizados en ámbitos próximos, como guarderías, los síntomas de infecciones de las vías respiratorias superiores aumentan el riesgo de transmitir los microorganismos resistentes a otros y, por lo tanto, a sus familias1,20.
La otitis media aguda (OMA) representa el 45-53% de antibióticos prescritos para niños de Estados Unidos; y hasta un 62% en algunos ámbitos21,22. Los niños menores de 2 años de edad tienen menos probabilidades que los más mayores de mejorar sin antibióticos23,24. Publicadas recientemente, las directrices de la American Academy of Pediatrics (AAP) sobre OMA23 estaban destinadas a reducir el uso de antibióticos a través de una mayor selectividad con respecto a los niños a los que se diagnostica la infección y a los que se prescriben antibióticos. Estas directrices podrían reducir el uso de antibióticos comunitarios y, en consecuencia, contribuir a retrasar el desarrollo de resistencia antimicrobiana. Las directrices insisten en que los médicos proporcionen instrucciones a los padres para sopesar las ventajas y desventajas de no administrar antibióticos para este proceso: “... El médico debe compartir con los padres [...] el grado de certidumbre diagnóstica y considerar sus preferencias. El potencial del tratamiento antibacteriano en la visita inicial para acortar los síntomas [...] puede compararse con la evitación de los efectos adversos frecuentes de los antimicrobianos [...], efectos adversos graves, pocos frecuentes, y los efectos adversos de la resistencia a antimicrobianos”23. Esencialmente, se pide a los padres que ayuden a seleccionar la estrategia de elección para tratar la OMA, considerando todos los posibles desenlaces. El presente estudio revisa con más detenimiento este proceso de decisión. Los costes o riesgos potenciales de usar un menor número de antibióticos según las directrices de la AAP incluyen los días adicionales de enfermedad, hospitalizaciones para complicaciones supurativas, como la mastoiditis, y los costes en dólares. Los beneficios potenciales incluyen un menor número de efectos adversos farmacológicos leves habituales y más graves pero menos frecuentes (EFA) y una disminución de los estímulos para una resistencia adicional. Es más factible que los padres consideren la disminución de la probabilidad de una futura infección resistente en su propio hijo u otro miembro de la familia aunque unos padres altruistas también podrían tener en cuenta el beneficio conferido a la sociedad de reducir la resistencia a nivel comunitario. Para que los padres favorezcan la implementación de las directrices de la AAP, como mínimo, los beneficios de usar menos antibióticos, incluidos los valores combinados para el niño, familia y comunidad de reducir el estímulo de una resistencia adicional, deben compensar cualquier resultado adverso de implementarlas. El objetivo del presente estudio fue efectuar un análisis del coste-utilidad, describiendo los criterios de valoración de la OMA para lo que se utilizó el denominador común de unidades de día de vida ajustado a la calidad (DVAC) y, acto seguido, se estimó el valor de evitar la resistencia antimicrobiana con dichas directrices, usando la perspectiva de los padres.
MÉTODOSProbabilidades del acontecimientoLas estimaciones de probabilidad del criterio de valoración de la OMA (tabla 1) se basaron en los resultados de nuestro análisis de decisión25. Los criterios de valoración modelados incluyeron el uso de antibióticos, efectos farmacológicos adversos (EFA) de carácter leve, muertes por efectos farmacológicos adversos, días de enfermedad, hospitalizaciones por mastoiditis y costes en dólares. Por ejemplo, para un niño de 2-< 6 meses de edad que se presentó a su pediatra de cabecera con una posible OMA, estimamos que la implementación de las directrices de la AAP predecirían un uso de antibióticos un 12,7% menor entre los de 2-< 6 meses de edad comparado con una estrategia basal menos restrictiva con el uso de antibióticos. En consecuencia, estimamos un menor número de EFA asociados a los antibióticos y mayores riesgos de días de enfermedad, mastoiditis y costes en dólares.
TABLA 1. Probabilidades de resultados de la otitis media aguda25
La estimación del beneficio de reducir la resistencia antimicrobiana no es tan clara. Con una disminución del uso de antibióticos, se destruiría un menor número de microorganismos y también disminuiría la presión de selección para una resistencia antimicrobiana futura. Estos factores contribuyen a determinar cómo se propagan los microorganismos resistentes a través de la comunidad12,13,20. Estas relaciones son muy complejas, varían con el tiempo, y están influidas por numerosos factores no incluidos en el modelo, que comprenden la estacionalidad, densidad de la familia, vacuna conjugada antineumocócica, etc. Se desconoce el grado y momento de cualquier disminución predecible de la resistencia como consecuencia de una reducción en el uso de antibióticos. Las intervenciones previas a gran escala han revelado una eficacia variable de la influencia en la disminución de resistencia, y sugieren que se requieren, como mínimo, 5 años para observar una disminución sustancial de aquélla12. Los modelos matemáticos sugieren que el parámetro clave que determina la tasa de disminución de la resistencia es el “coste de salud” de la resistencia antimicrobiana, definida como la diferencia en la transmisibilidad entre un microorganismo sensible a un antibiótico y otro no sensible12. En otras palabras, aunque no siempre, los patógenos con una mayor resistencia suelen ser menos “contagiosos” y la robustez relativa de estas diversas clonas contribuye a determinar su propagación a través de la comunidad.
En consecuencia, no es posible determinar directamente con precisión cómo los padres valoran, o deberían valorar este complejo beneficio para la resistencia. No obstante, considerando los criterios de valoración de la OMA utilizando un denominador común, puede estimarse cuál debería ser este valor mínimo para que, como mínimo, los beneficios de implementar las directrices de la AAP compensaran sus costes, que es lo que necesitaríamos para implementar satisfactoriamente dichas directrices. En otras palabras, el valor del beneficio de la resistencia debería ser igual a los costes menos los otros beneficios.
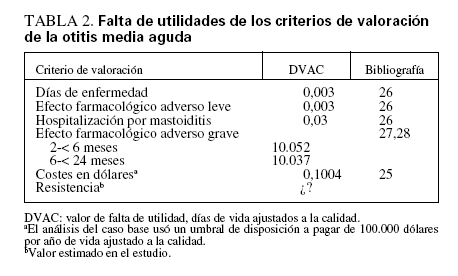
Valores de la utilidadEl concepto de año de vida ajustado a la calidad (AVAC) proporciona un denominador común para los criterios de valoración de diferentes enfermedades, cuantificando el valor tanto de la duración como de la calidad de vida. Aunque en ocasiones se consideran subjetivos, cuando se utilizan cuidadosamente, los AVAC no necesariamente lo son más que muchas otras presunciones usadas en el diseño de la investigación, y, como mínimo, son un punto de partida para que estos valores sean explícitos. Los resultados de este estudio se consideran más fácilmente en días que en años y los criterios de valoración de la OMA se describieron utilizando el denominador común de DVAC (tabla 2). Bennett et al publicaron los valores de utilidades para los padres de los criterios de valoración de la bacteriemia pediátrica utilizando técnicas estándar de apuestas26. Se usaron para definir el valor de falta de utilidad de un día de enfermedad, un EFA de carácter leve y una hospitalización por mastoiditis. Los resultados identificados para padres de niños febriles y afebriles fueron similares por lo que se usaron resultados combinados de utilidad. Para la falta de utilidad de día de enfermedad y EFA leves, se usó el valor de Bennett de infección local, estimando su duración a 2 días. Para el análisis del caso base de la falta de utilidad de la mastoiditis se usó la suma de los valores de Bennett para hospitalización y meningitis con restablecimiento completo. Para definir el valor de la falta de utilidad de una muerte por acontecimiento farmacológico adverso en cada grupo de edad se usaron tablas de vida27 y la calidad de vida relacionada con la salud28 con un descuento del 3% al año. Para los costes en dólares, el análisis del caso base utilizó un umbral de la disposición a pagar de 100.000 dólares por año de vida ajustado a la calidad29. Las utilidades se experimentan durante el año de la enfermedad aguda y no se descuentan, con la excepción de la muerte por EFA según lo descrito previamente. Para los análisis de sensibilidad, se usó el valor de utilidad de Bennett de hospitalización por meningitis para la falta de utilidad mínima de la mastoiditis26. Para los días de enfermedad, los valores de la falta de utilidad de los EFA y los costes en dólares variaron desde un mínimo del 50% hasta el 200% de los valores usados para el análisis del caso base.
TABLA 2. Falta de utilidades de los criterios de valoración de la otitis media aguda
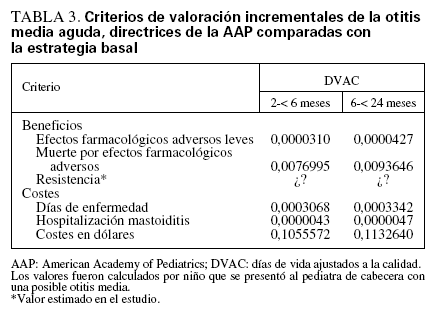
A continuación, la probabilidad incremental de cada variable entre estrategias se multiplicó por el valor de la falta de utilidad para cada tipo de variable de la OMA. En la tabla 3, se expresa cada criterio de valoración de la OMA desde el punto de vista de un denominador común de DVAC y se pondera por su probabilidad incremental de incidencia entre estrategias. Por ejemplo, para un niño de 2-< 6 meses de edad que se presentara a un pediatra de cabecera con una posible OMA, el uso de las directrices de la AAP comparado con la estrategia basal predice un aumento de los días de enfermedad valorado en 0,0003068 de DVAC entre estrategias.
TABLA 3. Criterios de valoración incrementales de la otitis media aguda, directrices de la AAP comparadas con la estrategia basal
RESULTADOSSustrayendo los otros beneficios de los costes totales, para el grupo de 2-< 6 meses de edad, la diferencia resultante es de 0,09814 DVAC. Esto implica que, para un niño de 2-< 6 meses de edad que se presentara a un pediatra de cabecera con una posible OMA, los padres necesitarían valorar una probabilidad del 12,7% de reducción del uso de antibióticos (tabla 1), como mínimo, a casi 0,1 DVAC para que los beneficios de las directrices de la AAP compensaran sus costes, comparado con la estrategia basal; y esto llega hasta 0,77 DVAC por prescripción de antibiótico evitada.
Los resultados para el grupo de 6-< 24 meses de edad son muy similares, con una diferencia de 0,10420 DVAC implicando que, para un niño de 6-< 24 meses de edad que se presentara al pediatra de cabecera con una posible otitis media, los padres necesitarían valorar una probabilidad del 15,6% de reducción del uso de antibióticos (tabla 1), como mínimo, a 0,1 DVAC para que los beneficios de las directrices compensaran sus costes, comparado con la estrategia basal, o 0,67 DVAC por prescripción de antibiótico evitada.
Los resultados fueron más sensibles al coste-utilidad en dólares. Cuando la disposición a pagar varió desde 20.000 a 200.000 $ por año de vida ajustado a la calidad, el resultado fluctuó desde 0,36 a 4,10 DVAC para los del grupo de 2-< 6 meses de edad y desde 0,30 a 3,57 DVAC para el grupo 6-< 24 meses de edad. Los resultados no fueron tan sensibles a la variación de otros valores a través de un amplio intervalo. En la tabla 4 se muestran los resultados del análisis de sensibilidad de una vía hasta dos puntos decimales, estimados como el límite de la significación clínica. Excepto para la muerte por EFA, la variación de los términos de los resultados a través de los extremos de sus intervalos esencialmente no produjo diferencias en los valores estimados del beneficio de evitar la resistencia. Para la muerte por EFA, un resultado poco frecuente pero devastador, los resultados variaron desde 0,71 a 0,81 y desde 0,61 a 0,70 en el grupo de 2-< 6 meses y 6-< 24 meses de edad, respectivamente.
TABLA 4. Análisis de sensibilidad. Valor del beneficio para la resistencia por prescripción de antibiótico evitada
DISCUSIÓNLas directrices de la AAP asumen que los padres, con la ayuda del pediatra, valorarán las ventajas y desventajas complejas con cada decisión tomada del tratamiento de la otitis media. El presente estudio estimó que los padres han de valorar el beneficio de reducir la resistencia antimicrobiana que es consecuencia de una menor prescripción de antibióticos utilizando dichas directrices, al menos, a alrededor de 0,3 a 4 DVAC, lo que depende del grupo de edad, para que, como mínimo, los beneficios de las directrices compensen sus riesgos. Estos resultados fueron robustos para el análisis de sensibilidad a través de una amplia variación. Puesto que el coste en dólares fue el término dominante en el modelo, y dependió en buena parte de los días de absentismo laboral de los padres25, estos resultados dependen en su mayor parte de cómo se valora el tiempo de los padres. Éste tiene un valor, incluso para los que no trabajan30, y el análisis de la sensibilidad incluyó una amplia variación de cómo podríamos valorarlo. Es más probable que los padres esperen antibióticos si consideran que se les presiona para que reanuden su actividad laboral o para que su hijo regrese a la guardería y los médicos tienen más probabilidades de prescribirlos si perciben que los padres los es-peran31,32.
El presente estudio adolece de diversas limitaciones. Las utilidades de Bennett usadas en esta investigación no se han validado en otras poblaciones. Sin embargo, la técnica estándar de apuestas usada incorpora un elemento de riesgo y se considera el patrón oro para la evaluación de las preferencias30. Además, el valor otorgado por Prosser et al al año de vida ajustado a la calidad para la OMA simple, desarrollado utilizando el método del tiempo-balance de ventajas y desventajas33, se encuentra dentro de los límites de los valores usados para el análisis de sensibilidad del presente estudio, una prueba de que los valores usados en él son razonables. Los valores de utilidad de Bennett habrían incluido hasta tal punto la percepción de los padres del valor de su tiempo de absentismo laboral que el valor de dicho tiempo podría haberse sobreestimado en, como mínimo, el análisis del caso base, aunque las descripciones de los contextos proporcionadas a los padres del estudio de Bennett no mencionaban el tiempo de absentismo laboral. No se conocían las percepciones actuales de los padres en relación con los riesgos y los costes del tratamiento de la otitis media y no se incluyeron en el presente estudio; es probable que varíen en función de las características de los padres entrevistados. En este estudio asumimos que los resultados del caso base del análisis de decisión se aplican a todos los niños y que todos los padres conocen perfectamente estos resultados. Los análisis de sensibilidad de ambos estudios reflejan hasta qué punto estos resultados son sensibles a los cambios en las estimaciones de riesgo usadas para el análisis. Hay muchas estrategias no modeladas, incluidas las estrategias intermedias que usan sólo una parte de las directrices de la AAP. El uso de diferentes estrategias predeciría diferentes resultados. En particular, por ejemplo, la mejora de la especificidad diagnóstica de la OMA mediante una mejora de la evaluación de la supuración del oído medio o usando mejores técnicas de diagnóstico rápido para virus, permitiría evitar los antibióticos a los niños seleccionados con menos riesgo de consecuencias adversas ulteriores. También es difícil conceptuar qué significa el término DVAC para un niño con una enfermedad autolimitada. Sin embargo, en un contexto clínico, valoramos sistemáticamente estas ventajas y desventajas de manera más informal. Así mismo, los padres no tendrían problemas con esto ya que tienen más probabilidades de considerar estos resultados desde un punto de vista de los costes en dólares que representan, tal como los días de absentismo laboral; valorados en 100.000 $ por año de vida ajustado a la calidad, 0,7 a 0,8 DVAC serían equivalentes a 192-219 dólares. Los criterios de valoración incluidos no representan todo el contexto clínico y, con las presunciones efectuadas, sin duda, no están destinados a proporcionar una respuesta definitiva por lo que respecta a cómo los padres valoran o deberían valorar este beneficio de evitar la resistencia. Sin embargo, este modelo simple ayuda a hacer explícitos los beneficios y los riesgos, proporciona un denominador común de los resultados y los considera en el contexto del balance de ventajas y desventajas implicadas.
En resumen, con independencia de que reciban antibióticos muchos niños con OMA evolucionan bien. Se ha sugerido que, para que un niño obtenga beneficios, deben tratarse con antibióticos 7-20 niños23, y el presente estudio sugiere un intercambio de alrededor de 0,3 a 4 DVAC (o 7-96 h) para evitar una tanda de antibióticos. Aunque, desde una perspectiva de la sociedad, éste podría ser un intercambio deseable, desde una perspectiva de los padres no lo sería tanto, lo que podría ser un obstáculo para implementar satisfactoriamente las directrices de la AAP para la OMA. Dentro de este contexto el deseo de los padres de que se administren antibióticos puede considerarse razonable si está impulsado por el valor de su tiempo. Estas conclusiones son similares a las de un informe reciente de la Robert Wood Johnson que decía lo siguiente: “Los obstáculos para abordar el problema de la resistencia antimicrobiana incluyen el conflicto entre el interés de los que toman la decisión individual y el interés de la sociedad en conjunto... En estos momentos son más viables las soluciones de demanda lateral que no entrañan un riesgo para los pacien-tes”34. En esta línea, otras estrategias que tienen la posibilidad de reducir el uso de antibióticos podrían ser más satisfactorias, tal como una utilización más amplia de la vacuna antigripal y una mejora de las técnicas diagnósticas rápidas para virus35-37.
AGRADECIMIENTOSEl presente proyecto estuvo financiado en parte por una Agency for Healthcare Research and Quality (AHRQ) Centers for Education and Research on Therapeutics Cooperative Agreement (beca #HS10399), una Ruth L. Kirchstein National Research Service Award (F32-AI-073015-01A1) y una beca educativa sin limitaciones de Amgen.
La autora desea expresar su agradecimiento a David A. Asch, MD, MBA, Henry A. Glick, PhD, Brian Strom, MD, MPH, y Sankey V. Williams, MD, por sus valiosas sugerencias.
Conflictos de intereses: La Dra. Meropol ha trabajado como consultora para Wyeth Pharmaceuticals.
Esta investigación se presentó, en parte, en la Reunión Anual de las Pediatric Academic Societies, 8 de mayo de 2006, Toronto, Ontario, Canadá.
Correspondencia: Sharon B. Meropol, MD, MSCE, University of Pennsylvania School of Medicine, Center for Clinical Epidemiology and Biostatistics, Room 108, Blockley Hall, 423 Guardian Dr, Filadelfia, PA 19104, Estados Unidos.
Correo electrónico: meropols@mail.med.upenn.edu