Todas las declaraciones apoyadas por la American Academy of Pediatrics expiran automáticamente 5 años después de su publicación a menos que sean confirmadas, revisadas o retiradas antes o en este momento.
Las recomendaciones de este informe no indican un curso exclusivo del tratamiento o del procedimiento a seguir. Teniendo en cuenta las circunstancias individuales pueden estar indicadas las variaciones.
Los estudios de diagnóstico por la imagen que utilizan radiación ionizante son un instrumento esencial para la evaluación de muchas enfermedades de la infancia. Este tipo de radiación se utiliza en radiología, fluoroscopia, angiografía y en la tomografía computarizada (TC). Ésta reviste particular interés debido a la dosis relativamente alta de radiación empleada y puesto que es una técnica de utilización muy difundida. Los informes de consenso sobre el riesgo de radiación sugieren que es razonable actuar en el supuesto de que un bajo nivel de radiación entraña un ligero riesgo de provocar cáncer. La comunidad médica siempre debe buscar medios para reducir la exposición a la radiación utilizando dosis tan bajas como sea razonable y efectuando estos estudios sólo cuando sea necesario. Los médicos coinciden en afirmar que los beneficios de una TC indicada superan con mucha diferencia los riesgos. El papel de los profesionales sanitarios pediátricos en el uso de la TC en niños incluye decidir cuándo es necesaria una TC y abordar el riesgo con los pacientes y su familia. Los radiólogos deben ser una fuente de consulta cuando se establecen estrategias de diagnóstico por la imagen y deben crear protocolos específicos con técnicas de exploración optimizadas para pacientes pediátricos. Es preciso animar a las familias y los pacientes a formular preguntas sobre los riesgos y beneficios de la TC. La información del presente informe se proporciona como ayuda en la toma de decisiones y en las discusiones con el equipo de asistencia sanitaria, los pacientes y las familias.
INTRODUCCIÓN
La tomografía computarizada (TC) es un complemento valioso y esencial de las diversas modalidades de diagnóstico por la imagen disponibles para niños. La TC utiliza rayos X proporcionando información rápida, sistemática y detallada sobre prácticamente todos los sistemas orgánicos de lactantes y niños. Puesto que los rayos X son un componente esencial de la formación de imágenes con la TC, durante la exploración, se produce una exposición obligatoria a la radiación. Se ha demostrado que la radiación ionizante aumenta el riesgo de cáncer en individuos expuestos a dosis altas. Además, en informes publicados recientemente se ha abordado el riesgo potencial de cáncer como consecuencia de una menor exposición a la radiación a partir de exploraciones TC. Estas publicaciones han suscitado preocupación por parte de pediatras, pacientes y familias. No obstante, en una revisión de estos estudios publicados se ponen de relieve opiniones muy variables concernientes al riesgo de cáncer de los estudios de diagnóstico por la imagen. Aunque se han publicado muchos informes diferentes sobre el riesgo de la radiación ionizante, los autores de los artículos a los que hace referencia el presente informe han respaldado invariablemente un principio: el riesgo estimado de una TC es mucho menor que el beneficio probable que conferirá al paciente para las exploraciones indicadas.
El presente informe trata de servir como recurso a los profesionales sanitarios pediátricos y de mejorar los conocimientos sobre la radiación de la TC pediátrica y su riesgo potencial en el desarrollo de cáncer. El informe también incluye sugerencias para una discusión informada de este problema entre los que proporcionan y los que reciben asistencia. Es importante entender que el objetivo de este informe no es efectuar una revisión exhaustiva de los estudios publicados sobre los efectos biológicos de la radiación de bajo nivel sino resumir las opiniones actuales sobre los riesgos de cáncer de la exposición a la radiación a partir de los estudios de diagnóstico por la imagen y proporcionar a los pediatras información que sea útil en las discusiones con los pacientes y familia/cuidadores relativas a los riesgos de la radiación de las exploraciones TC y las importantes ventajas clínicas de estos estudios.
RADIACIÓN IONIZANTE
La radiación ionizante se define como la radiación de alta energía (es decir, cuya energía de los fotones supera un cierto umbral) capaz de producir una ionización en los tejidos en los que incide y de ser absorbida. Un gray (Gy) es la absorción de un julio (J) de energía de radiación por un kilogramo de materia. Un Gy es igual a 100 dosis de radiación absorbida (rads). La unidad sievert (Sv) tiene en cuenta los efectos biológicos de la radiación y se determina multiplicando el Gy por un factor de calidad. Es importante darse cuenta de que la radiación ionizante está siempre presente en nuestro entorno. Esta exposición a la radiación se denomina radiación de fondo e incluye tanto las fuentes naturales como las debidas al hombre. Las fuentes naturales de radiación incluyen los rayos cósmicos, el radón, la radiación terrestre y los radioisótopos naturales. Estas fuentes representan la mayor parte de la exposición a la radiación que reciben los habitantes de Estados Unidos. La cantidad de radiación de fondo varía en función del lugar. Por ejemplo, los residentes en Denver, Colorado, reciben aproximadamente el doble de radiación de fondo anual que los que viven a nivel del mar. La razón de ello es la mayor exposición a los rayos cósmicos en lugares más elevados al igual que la mayor radiación terrestre procedente de la roca de las montañas circundantes. En Estados Unidos, la radiación de fondo media es de alrededor de 3 mSv.
La radiación producida por el hombre incluye la de origen industrial y médico, siendo esta última con mucha diferencia la fuente más importante. La radiación médica se mide de diferentes formas. Por ejemplo, la exposición a la radiación a partir de los procedimientos radiológicos diagnósticos se describe como la dosis que incide en la superficie del cuerpo, o dosis de entrada. No obstante, la dosis de entrada es mayor que la dosis media a la que se expone todo el cuerpo. Esta dosis de entrada no refleja necesariamente el riesgo, porque la sensibilidad de las diferentes partes del cuerpo varía en los efectos de la radiación ionizante. Por ejemplo, los estudios efectuados de supervivientes japoneses de las bombas atómicas demuestran que el pulmón es más sensible a los riesgos oncogénicos de dosis altas de radiación que el hígado, que, a su vez, es más sensible que el músculo esquelético o la piel. La dosis que recibe un órgano individual puede medirse como la dosis del órgano (medida en Gy), o se describe como la dosis eficaz (medida en Sv), que resume la dosis corporal total ponderando la vulnerabilidad de los diversos órganos expuestos (p. ej., los pulmones tienen un mayor factor de ponderación que la piel).
Para una dosis dada, hay una diferencia del riesgo de cáncer de la exposición a la radiación en niños comparado con adultos. Esta diferencia responde a diversas razones. En primer lugar, en su mayor parte los tejidos y órganos que están en crecimiento y desarrollo son más sensibles a los efectos de la radiación que los que son por completo maduros1,2. En segundo lugar, el efecto oncogénico de la radiación puede tener un período latente prolongado (por ejemplo, décadas). Este período latente varía con el tipo de cáncer. La leucemia tiene un período de latencia más breve (de alrededor de 10 años o menos) que los tumores sólidos. Por lo tanto, un lactante o niño tiene una mayor esperanza de vida en la que manifestar los posibles efectos oncogénicos de la radiación comparado con adultos de edad avanzada. Por ejemplo, partiendo de la esperanza de vida, un tumor maligno inducido por la radiación con un período latente de 30 años tiene más probabilidades de aparecer en un individuo de 10 años de edad que en uno de 50. Pierce et al1 resumieron el riesgo de cáncer de la radiación a las diferentes edades, describiendo que los expuestos a los 50 años de edad corren un riesgo de alrededor de un tercio del de un individuo de 30 años de edad y que "la proyección de los riesgos durante la vida para los expuestos a los 10 años de edad es más incierta. Partiendo de una serie razonable de presunciones, las estimaciones para este grupo de edad fluctúan desde alrededor de 1,0 a 1,8 veces las estimaciones de los expuestos a los 30 años de edad". Esta mayor sensibilidad varía con la edad, siendo las edades más jóvenes las que corren mayor riesgo. Puesto que el riesgo varía con la edad, el mayor riesgo pediátrico comparado con el de adultos también variará en función de exactamente qué grupos de edad se comparen1. En tercer lugar, en el caso de la TC, la exposición a la radiación a partir de una serie fija de parámetros TC se traduce en una dosis que es relativamente más alta para el área transversal más pequeña de un niño comparado con un adulto3.
TÉCNICAS DE DIAGNÓSTICO POR LA IMAGEN
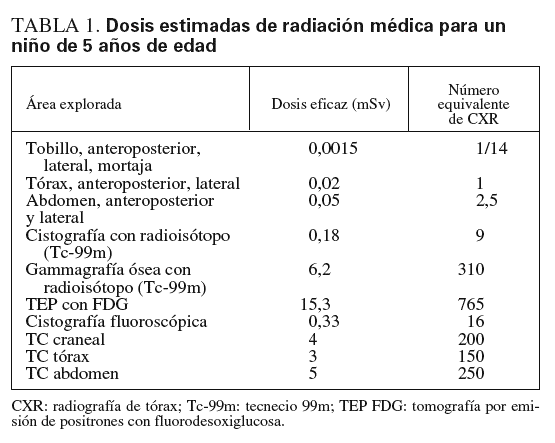
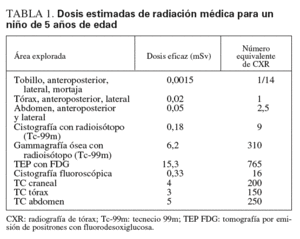
Los rayos X se utilizan en radiología, fluoroscopia, angiografía y TC. La dosis depende de factores del paciente (como la edad y la complexión), factores técnicos (ajustes del instrumental y duración del procedimiento) y el modelo del aparato. Sin embargo, es útil conocer algunas dosis representativas de los estudios de diagnóstico por imagen más frecuentes (tabla 1).
Existen tres factores que han hecho que la TC sea el centro del interés reciente en la exposición a la radiación ionizante a partir de las técnicas del diagnóstico por la imagen. En primer lugar, la TC proporciona un grado desproporcionadamente mayor de exposición a la radiación a partir de un procedimiento de diagnóstico por la imagen. En el año 2000, Mettler et al4 describieron que la TC representaba el 11% de los procedimientos que utilizaban radiación ionizante en un departamento académico de radiología pero representaba el 67% de la exposición a la radiación. En segundo lugar, las indicaciones de la TC y el número de TC aumentan rápidamente. En un estudio más reciente efectuado en la misma institución, la TC representó el 15% de procedimientos y el 75% de las dosis5. En tercer lugar, la TC puede efectuarse usando una amplia variedad de técnicas con exposiciones variables a la radiación que producen una calidad de imágenes muy similar. Con las radiografías convencionales ("simples"), un aumento de la dosis de radiación hace que la imagen sea más oscura, y la mayor parte de individuos reconocerán que la película se sometió a una sobreexposición. Sin embargo, el cambio de la cantidad de radiación para un estudio TC afecta al grado de moteado (o ruido de la imagen) con apenas otros efectos sobre el aspecto de la imagen. Por encima de un nivel de calidad diagnóstica, esta disminución del moteado con un aumento de la radiación no producirá efectos sobre la precisión diagnóstica de la TC e incluso no se percibirá, pero la exposición habrá sido innecesariamente alta, en particular en niños6. Hasta hace poco tiempo, para niños y adultos se utilizaban los mismos parámetros para una exploración TC. En realidad, se ha demostrado que un cambio de estos parámetros con la consiguiente disminución de la dosis, que ha variado desde aproximadamente un 50 a un 90%, es satisfactorio para un estudio TC pediátrico.
RIESGOS DE LA RADIACIÓN IONIZANTE A PARTIR DE LAS TÉCNICAS DE DIAGNÓSTICO POR LA IMAGEN
Ningún estudio publicado ha atribuido directamente un cáncer a una exploración TC, y es importante reconocer lo difícil que sería efectuar un estudio de estas características. El riesgo durante la vida de un cáncer mortal en la población general es de alrededor de 1/5. Para efectuar un estudio que detectara un aumento desde 0,2000 (un riesgo de 1/5 en la población general) hasta 0,2002 (el riesgo de 1/5 observado en la población general más un riesgo potencial de 1/5.000 a partir de una TC) requeriría cientos de miles a millones de individuos y un emparejamiento sumamente cuidadoso de los individuos en el estudio para garantizar un resultado preciso. Hasta que la comunidad científica complete y verifique dicho estudio, las estimaciones del riesgo deberán basarse en otras formas de exposición a la radiación ionizante, y es preciso hacer algunas asunciones para aplicar estos riesgos a los de las técnicas de diagnóstico por la imagen. La fuente de las estimaciones del riesgo más ampliamente utilizada procede de los datos de los supervivientes de la bomba atómica.
Los aparatos de TC y otro instrumental de las técnicas de diagnóstico por la imagen utilizan radiación en dosis bajas, que se define como una dosis de menos de alrededor de 100 mSv. Se han publicado numerosos estudios de poblaciones que han recibido dosis altas de radiación de más de 500 mSv que han demostrado un riesgo de cáncer. Revisados en el informe de 2005 del Biological Effect of Ionizing Radiation (BEIR) Committee of the National Academy Sciencies7, estos estudios proporcionan pruebas aceptadas ampliamente de que, a mayores exposiciones, el riesgo de cáncer aumenta linealmente con una dosis cada vez mayor hasta que a exposiciones muy elevadas tiene lugar una extensa destrucción celular. La relación entre la exposición a la radiación y el riesgo de cáncer a partir de una radiación en dosis bajas es menos clara.
Debido a la diversidad de opiniones y al gran número de estudios diferentes efectuados, se puede respaldar una amplia variedad de estimaciones del riesgo de la radiación ionizante de los procedimientos de diagnóstico por la imagen seleccionando publicaciones específicas a partir de los estudios publicados revisados por expertos. Es imposible proporcionar una revisión completa de los estudios publicados en el presente informe, y sin una revisión completa, cualquier resumen estaría sesgado. Hasta lo que saben los autores del presente informe, no se han publicado revisiones consideradas fidedignas.
Los informes basados en revisiones de la información disponible por parte de grupos de expertos son fuentes adicionales de estimaciones de los riesgos de la radiación de bajo nivel. Recientemente, el BEIR Committee de la National Academy of Sciencies publicó su séptimo informe en 2005. Las conclusiones de este comité incluyen "... el riesgo de cáncer procede de modo lineal en dosis más bajas sin un umbral y que la dosis más baja tiene la posibilidad de entrañar un ligero aumento del riesgo en el ser humano"7. EL informe del año 2000 del United Nations Subcommittee on Atomic Radiation afirma que "el Comité considera que el mayor riesgo de inducción tumoral proporcional a la dosis de radiación coincide con los conocimientos que se están acumulando y, en consecuencia, que sigue siendo la aproximación más defendible científicamente de la respuesta a una dosis baja"8. Las recomendaciones de la International Commission on Radiation Protection de 2005 indican que "... la Comisión considera que el peso de las evidencias sobre los procesos celulares fundamentales respalda la opinión de que, en los límites de una dosis baja hasta varias decenas de mSv, es científicamente razonable suponer que, en general, y con objetivos prácticos el riesgo de cáncer aumentará en proporción directa a la dosis absorbida en órganos y tejidos"9.
En ausencia de pruebas definitivas de los efectos de la radiación de bajo nivel, estos informes de consenso proporcionan directrices útiles. Sugieren que es razonable actuar suponiendo que la radiación de bajo nivel usada en las técnicas de diagnóstico por la imagen entraña un ligero riesgo de cáncer. Si se supone que la radiación de una exploración TC puede causar cáncer, es razonable que la comunidad médica busque medios para reducir la exposición a la radiación. Los dos medios para reducirla son usar dosis de radiación tan bajas como sea razonable obtener (TBCRO), lo que significa que no se utiliza más radiación que la necesaria para obtener la información diagnóstica requerida, y efectuar estos estudios sólo cuando son necesarios.
PAPEL DE LOS PROFESIONALES DE ASISTENCIA SANITARIA PEDIÁTRICA
Los profesionales de asistencia sanitaria pediátrica desempeñan un importante papel en el uso de la TC en niños10. En último término, el profesional sanitario decide si es necesaria la exploración TC. Con este importante papel se deriva una responsabilidad de reconocer tanto el valor como los riesgos de la TC, que, como se ha descrito previamente, es razonable suponer que son muy bajos pero reales. El profesional sanitario también debe abordar estos riesgos de forma informativa y comprensible para los pacientes y las familias. Es preciso reconocer que, con frecuencia, la decisión relativa a la exploración TC dependerá de la combinación de la interacción con los consultores, como los radiólogos, y la familia. En Internet se puede encontrar una amplia reserva de información disponible, buena parte de la cual puede ser confusa con respecto a la TC, la radiación y el cáncer. El profesional sanitario pediátrico debe estar en posición de contestar a las preguntas y abordar las preocupaciones.
El profesional de asistencia pediátrica suele ser la primera y, con frecuencia, la única fuente de comunicación directa con el niño y la familia. Esta relación brinda la oportunidad de informar y educar a la familia. Las revisiones publicadas recientemente son importantes para los profesionales sanitarios pediátricos porque abarcan la tecnología TC y su papel en el arsenal de técnicas de diagnóstico por la imagen11,12. La TC desempeña un papel cada vez más reconocido como la primera (cuando no la única) exploración de diagnóstico por la imagen para una amplia variedad de procesos que afectan a lactantes y niños. Y lo que es más importante es comprender que el uso de esta técnica es frecuente en niños y que la frecuencia de las exploraciones TC es cada vez mayor. En una revisión reciente se resumieron las investigaciones que indicaban que el uso de la TC había aumentado sustancialmente durante las 1-2 últimas décadas, incluidas estimaciones de un crecimiento de, como mínimo, el 10% anual13. En la actualidad, aproximadamente el 11% de TC se practican en niños4. Esto representaría más de 7 millones anuales de exploraciones TC pediátricas en Estados Unidos13,14. El uso de la TC para problemas habituales, como los traumatismos (traumatismo craneal cerrado, evaluación ósea incluidas las vértebras cervicales, y traumatismo abdominal contuso), apendicitis y litiasis renal, ha aumentado la frecuencia de exploraciones TC en poblaciones adultas y pediátricas. La mayor parte de médicos consideran que los estudios con esta técnica en niños evitan las hospitalizaciones por traumatismos craneales y que los hallazgos negativos en pacientes con un dolor abdominal de inicio agudo obvian las exploraciones quirúrgicas. Estos estudios proporcionan información que da lugar a un diagnóstico más precoz y más definitivo.
No obstante, este mayor uso debe basarse en una comprensión firme de que la exploración TC es el mejor estudio para la situación clínica que se está evaluando y que, cuando se toma la decisión de solicitar la exploración, se considera la posibilidad de un ligero riesgo de cáncer. Como concluyen los autores de dos investigaciones recientes, muchos profesionales sanitarios no entienden claramente el posible riesgo de cáncer. En la primera, Lee et al15 efectuaron un sondeo de pacientes, médicos y radiólogos de un departamento de urgencias. Los resultados indicaron que sólo el 7% de pacientes refirió que se mantuvo una discusión en la que se describieron los riesgos y beneficios de la radiación de una exploración TC abdominal. Además, sólo el 9% de médicos del departamento de urgencias consideraban que la TC aumentaba potencialmente el riesgo de cáncer durante la vida. Por otra parte, el 75% de médicos encuestados subestimó los límites precisos del número equivalente de radiografías de tórax para una exploración TC (tabla 1). En otra investigación reciente, Jacob et al16 entrevistaron a médicos del Reino Unido y revelaron que sólo el 12,5% eran conscientes de la asociación potencial de la radiación de la TC y el cáncer. Menos del 20% identificaron correctamente la dosis relativa de radiación de las exploraciones TC16. Estos estudios respaldan la necesidad continuada y convincente de educación sobre el riesgo de la radiación para profesionales sanitarios y el gran público.
El profesional sanitario pediátrico también debe proporcionar información sucinta a las familias sobre las formas de ejercer la especialidad de los radiólogos locales. Además de la mencionada previamente, es razonable tener información disponible inmediatamente a partir de los consultorios de radiología.
Esta información incluye:
* Experiencia adicional del consultorio (formación en radiología pediátrica, título de especialista o American Board of Radiology Certificate of Added Qualification, y la Maintenance of Certification actual en radiolo gía pediátrica, es decir, cursos de formación continuada para mantenerse al día de la especialidad).
* Protocolos pediátricos apropiados de TC craneal y corporal con ajustes del aparato basados en la complexión corporal o la edad.
* La autorización y reconocimiento del American College of Radiology de los aparatos de TC y de los radiólogos que interpretan estos estudios en el consultorio.
Un importante papel del profesional sanitario pediátrico es comunicarse con el radiólogo para decidir si la TC es el mejor estudio a practicar. Esta consulta variará de un consultorio a otro pero debe ser el objetivo de ambas partes para facilitar las discusiones sobre las estrategias de las técnicas de diagnóstico por la imagen. Estas discusiones brindan la oportunidad de compartir la información, como el número de estudios que usan radiación ionizante a los que se ha expuesto el paciente. Además de los profesionales sanitarios pediátricos y los radiólogos, en las decisiones relativas a las directrices o práctica de la TC pediátrica también es preciso fomentar la integración de otros médicos, como consultores quirúrgicos o médicos del departamento de urgencias.
Otras técnicas de diagnóstico por la imagen, como la ecografía o la resonancia magnética, pueden ser alternativas apropiadas a la TC, y no utilizan radiación ionizante. Si está indicada una exploración TC y el departamento de radiología usa una técnica de dosis baja, una forma adicional de reducir la dosis es limitar el número de veces (o fases) en que se explora al niño para un examen individual. Para los protocolos de TC en el adulto es muy frecuente incluir múltiples exploraciones a través de la misma parte del cuerpo, lo que duplica o triplica la dosis de radiación que recibe el paciente. Para la mayor parte de indicaciones de la TC pediátrica, una pasada única a través de la parte corporal de interés suele ser suficiente con objetivos diagnósticos.
PAPEL DEL RADIÓLOGO
Previamente se ha descrito el valor de que el pediatra consulte con el radiólogo en el proceso de establecer las estrategias de las técnicas de diagnóstico por la imagen que se obtendrán, como en el caso de sospecha de una apendicitis, al igual que de efectuar los exámenes TC indicados individuales, como se ha descrito previamente. No debe subestimarse la importancia del papel de esta consulta. En buena parte, la decisión de si debe obtenerse una TC está determinada por el profesional sanitario pediátrico. No obstante, el radiólogo también tiene la responsabilidad de practicar sólo las exploraciones que sean apropiadas. Cualquier duda de alguna de las partes debe estimular una comunicación para que ambos estén mutuamente seguros de la optimización de la asistencia del niño.
El radiólogo también tiene la responsabilidad de crear protocolos y de ajustar las técnicas de exploración partiendo de las consideraciones especiales de los pacientes pediátricos17. Recientemente, se han revisado estas consideraciones técnicas para la TC del tórax y abdomen12. En pocas palabras, es preciso ajustar los factores de la exposición, muchos de los cuales contribuyen a la dosis de radiación. En lactantes y niños pequeños, la cantidad de radiación necesaria para los exámenes TC diagnósticos es menor que en adultos. Si se usan los mismos ajustes en niños y adultos, aquéllos recibirán una canti dad innecesaria y excesiva de radiación. En la actualidad, numerosos fabricantes proporcionan como mínimo unas directrices pediátricas básicas, pero su uso sigue siendo una decisión que se toma en el departamento o consultorio de radiología.
En algunos ámbitos de consulta, está disponible experiencia adicional en las técnicas de diagnóstico por la imagen en pediatría. Aunque no es un requisito de las exploraciones TC apropiadas en niños, sería insólito que el personal de un consultorio con esta experiencia no se vinculara con las recomendaciones actuales de practicar TC pediátricas ajustadas a la superficie y complexión corporal. Con independencia de que sean radiólogos con formación pediátrica, estos especialistas han de ser capaces de proporcionar información sobre los protocolos y técnicas usadas de TC a los médicos y a las familias y describir el equivalente de radiación de la TC, los posibles riesgos y cualquier técnica adicional (como protectores mamarios) usada en el departamento. Además, los radiólogos deben mantenerse al día con la tecnología TC que evoluciona con rapidez. Por ejemplo, los aparatos más nuevos de TC multidetector con varias hileras de detectores son sumamente rápidos (es posible una exploración completa del tórax de un lactante en aproximadamente un segundo). Esta tecnología rápida se acompaña de un uso expandido de las aplicaciones actuales al igual que de nuevas aplicaciones. Por otra parte, el consultorio o departamento de radiología ha de seguir el ritmo de los cambios potenciales de la exposición a la radiación a partir de esta tecnología al igual que de la nueva tecnología para contribuir a controlar las dosis de radiación18.
CONCLUSIÓN E INFORMACIÓN AL PACIENTE Y SU FAMILIA
Las preocupaciones relacionadas con la exposición a la radiación son comprensibles, y debe animarse al paciente y a su familia a formular preguntas, en particular cuando se publican comunicaciones científicas en la prensa profana19.
La información descrita más adelante puede servir de base para la discusión de la exploración TC y sus riesgos:
* La radiación es un componente esencial de una exploración TC.
* La cantidad de radiación que produce una TC es de bajo nivel.
* No está clara la relación de causa-efecto entre una radiación de bajo nivel, como la de la TC, y el cáncer, pero los grupos de expertos que han examinado este problema han sugerido que este ligero riesgo aumenta con una dosis cada vez mayor.
* No se ha demostrado una conexión directa entre las exploraciones TC y el desarrollo ulterior de cáncer, de modo que es preciso estimar los riesgos de la TC, y dichas estimaciones varían en función de la informaci&oacutores, en particular los protocolos y ajustes del aparato utilizados para una exploración individual.
* En general, una exploración TC en niños efectuada de manera apropiada expondrá al niño a una radiación mucho menor que el mismo procedimiento en el adulto.
* El beneficio potencial de una TC indicada se reconoce y documenta clínicamente y es mucho mayor que el riesgo potencial de cáncer.
* Los radiólogos son especialistas en TC con formación apropiada para usar la menor cantidad de radiación necesaria (el principio de TBCRO, descrito previamente).
En resumen, los médicos coinciden en afirmar que los beneficios de una TC indicada superan con mucha diferencia los riesgos. Es responsabilidad de los profesionales sanitarios que usan la TC tratar de asegurar que está indicada esta exploración, mientras que la responsabilidad del personal de radiología es garantizar que se reducen a un mínimo los riesgos de radiación, usando el principio TBCRO para determinar la técnica correcta. La información descrita en el presente informe se ofrece como ayuda en la toma de decisiones y en las discusiones con el equipo de asistencia sanitaria, pacientes y familias.
Las recomendaciones del presente informe no indican un curso exclusivo del tratamiento ni deben considerarse como modelo de asistencia médica. Teniendo en cuenta las circunstancias, pueden ser adecuadas las variaciones.
SECTION ON RADIOLOGY, 2006-2007
Michael A. DiPietro, MD, Presidente Kimberly E. Applegate, MD Alan S. Brody, MD Christopher I. Cassady, MD Harris Cohen, MD Beverly P. Wood, MD John B. Wyly, MD
PERSONAL
Aleksandra Stolic, MPH